Сестринская помощь при
заболеваниях ЛОР-органов
ЛЕКЦИЯ № 4.
«ЗАБОЛЕВАНИЯ УХА »
- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Сестринская помощь при заболеваниях ЛОР-органов. Заболевания уха (лекция № 4) презентация
Содержание
- 1. Сестринская помощь при заболеваниях ЛОР-органов. Заболевания уха (лекция № 4)
- 2. ЗАБОЛЕВАНИЯ НАРУЖНОГО УХА Аномалии наружного
- 3. Аномалии наружного уха Аномалии развития ушной
- 4. Врожденный околоушный свищ Возникает
- 5. Воспалительные заболевания наружного уха ограниченный наружный отит
- 6. ФУРУНКУЛ НАРУЖНОГО СЛУХОВОГО ПРОХОДА Острое
- 7. ФУРУНКУЛ НАРУЖНОГО СЛУХОВОГО ПРОХОДА Лечение: А)
- 8. Диффузный наружный отит гнойное разлитое воспаление
- 9. Диффузный наружный отит Клиническая картина.
- 10. Диффузный наружный отит Лечение: диета
- 11. Отомикоз грибковое заболевание наружного, среднего уха и
- 12. Отомикоз Клиническая картина: развивается постепенно, симптомы
- 13. Отомикоз Лечение: проводится с
- 14. Серная пробка скопление серы, продуцируемой
- 15. Серная пробка Клиническая картина: субъективно
- 16. Серная пробка Лечение. Удаление серной
- 17. Инородные тела наружного слухового прохода предметы или
- 18. ЗАБОЛЕВАНИЯ СРЕДНЕГО УХА В патологический процесс обычно
- 19. Острый и хронический тубоотит (евстахиит) Тубоотит -
- 20. Острый и хронический тубоотит (евстахиит) Этиологическим фактором
- 21. Острый и хронический тубоотит (евстахиит) Клиническая картина:
- 22. Острый и хронический тубоотит (евстахиит) Лечение:
- 23. Экссудативный средний отит Экссудативный средний отит представляет
- 24. Острый гнойный средний отит острое гнойное воспаление
- 25. Острый гнойный средний отит Этиология S.
- 26. Острый гнойный средний отит Клиническая картина:
- 27. Острый гнойный средний отит Начальная, доперфоративная, стадия
- 28. Острый гнойный средний отит Перфоративная стадия
- 29. Острый гнойный средний отит Репаративная стадия
- 30. Острый гнойный средний отит Лечение: должно
- 31. Острый гнойный средний отит Лечение в доперфоративной
- 32. Острый гнойный средний отит Лечение в доперфоративной
- 33. Парацентез - разрез барабанной перепонки
- 34. Острый гнойный средний отит Лечение в перфоративной
- 35. Острый гнойный средний отит Лечение в репаративной
- 36. Острый гнойный средний отит Прогноз. Наряду
- 37. Особенности течения острого гнойного отита у детей
- 38. Клиническая картина характеризуются слабой выраженностью местных симптомов
- 39. Лечение отита у детей проводится в зависимости
- 40. Лечение отита у детей Детям в более
- 41. Профилактика Предупреждение заболеваний среднего уха должно проводиться
- 42. Хронический гнойный средний отит хроническое гнойное воспаление
- 43. Хронический гнойный средний отит Классификация. По
- 44. Отличительные особенности мезотимпанит характеризуется относительно благоприятным
- 45. Типы перфораций барабанной перепонки при мезотимпаните (а) и эпитимпаните (б)
- 46. Профилактика средних отитов С грудным молоком ребенок
- 47. Нейросенсорная тугоухость Нейросенсорная (звуковоспринимающая, перцептивная) тугоухость -
- 48. Этиология инфекционные заболевания, расстройство кровообращения в
- 49. Клиническая картина Типичные жалобы больного:
- 50. Диагностика нейросенсорной тугоухости В зависимости от
- 51. Лечение нейросенсорной тугоухости При внезапной и острой
- 52. Лечение токсических форм тугоухости проведение мероприятий по
- 53. Тугоухость сосудистого генеза для улучшения кровоснабжения внутреннего
- 54. Лечение нейросенсорной тугоухости К безлекарственным методам лечения
- 55. СЛУХОПРОТЕЗИРОВАНИЕ И КОХЛЕАРНАЯ ИМПЛАНТАЦИЯ Показанием для
- 56. Слуховые аппараты
- 57. Кохлеарная имплантация Это хирургический метод протезирования улитки
- 58. Кохлеарный имплантат
Слайд 1Новоуральский филиал Государственного бюджетного профессионального образовательного учреждения «Свердловский областной медицинский колледж» специальность
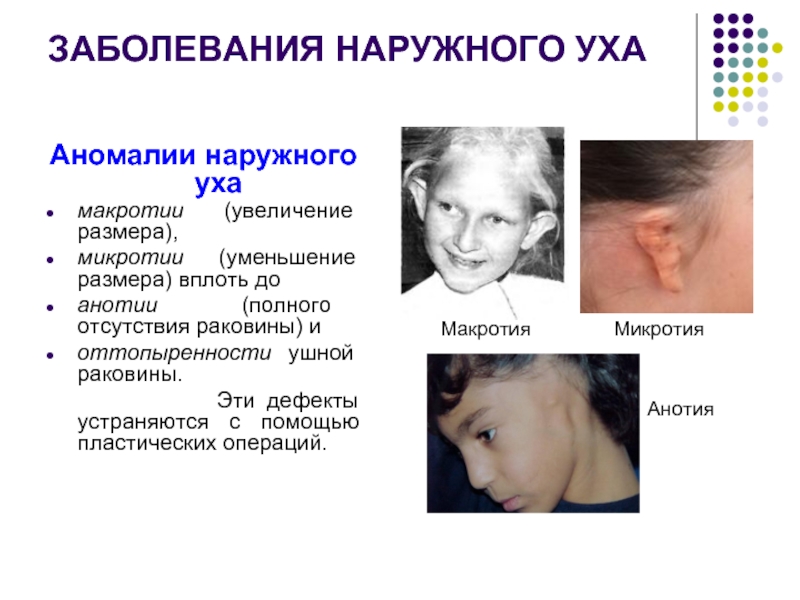
Слайд 2ЗАБОЛЕВАНИЯ НАРУЖНОГО УХА
Аномалии наружного уха
макротии (увеличение размера),
микротии (уменьшение размера)
анотии (полного отсутствия раковины) и
оттопыренности ушной раковины.
Эти дефекты устраняются с помощью пластических операций.
Макротия
Микротия
Анотия
Слайд 3Аномалии наружного уха
Аномалии развития ушной раковины нередко сочетаются с атрезией наружного
Если при атрезии сохранна барабанная перепонка, цепь слуховых косточек и лабиринтные окна, то выполняют пластическую операцию с целью создания просвета наружного слухового прохода.
К другим уродствам ушной раковины относятся ухо сатира (вытянутая кверху раковина в виде острия), бугорок Дарвина (выступ на завитке), ухо макаки (сглаженность завитков).
Ухо сатира
Бугорок Дарвина
Ухо макаки
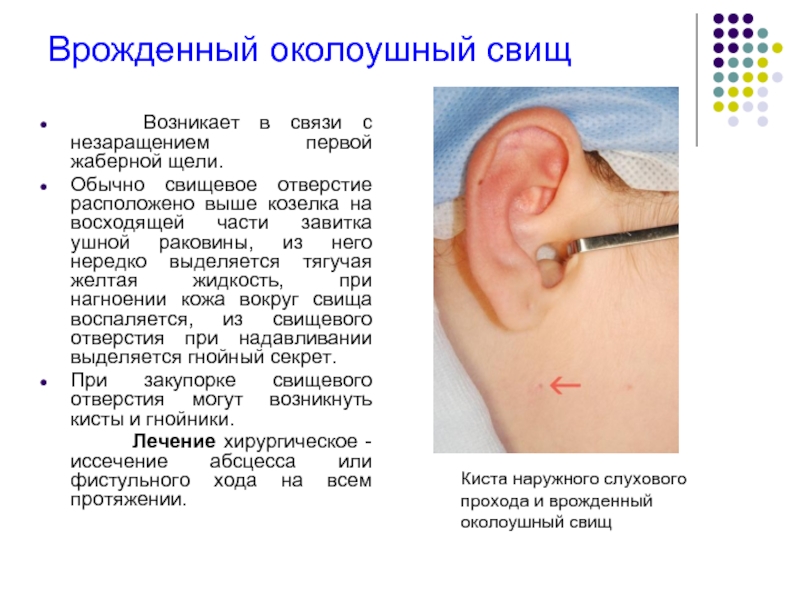
Слайд 4Врожденный околоушный свищ
Возникает в связи с незаращением первой жаберной
Обычно свищевое отверстие расположено выше козелка на восходящей части завитка ушной раковины, из него нередко выделяется тягучая желтая жидкость, при нагноении кожа вокруг свища воспаляется, из свищевого отверстия при надавливании выделяется гнойный секрет.
При закупорке свищевого отверстия могут возникнуть кисты и гнойники.
Лечение хирургическое - иссечение абсцесса или фистульного хода на всем протяжении.
Киста наружного слухового прохода и врожденный
околоушный свищ
Слайд 5Воспалительные заболевания наружного уха
ограниченный наружный отит - фурункул наружного слухового прохода
диффузный
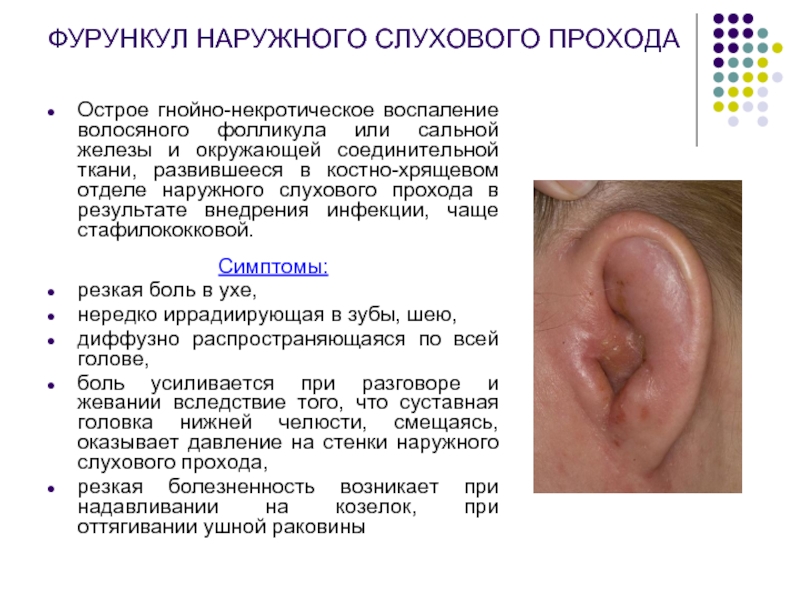
Слайд 6ФУРУНКУЛ НАРУЖНОГО СЛУХОВОГО ПРОХОДА
Острое гнойно-некротическое воспаление волосяного фолликула или сальной железы
Симптомы:
резкая боль в ухе,
нередко иррадиирующая в зубы, шею,
диффузно распространяющаяся по всей голове,
боль усиливается при разговоре и жевании вследствие того, что суставная головка нижней челюсти, смещаясь, оказывает давление на стенки наружного слухового прохода,
резкая болезненность возникает при надавливании на козелок, при оттягивании ушной раковины
Слайд 7ФУРУНКУЛ НАРУЖНОГО СЛУХОВОГО ПРОХОДА
Лечение:
А) Консервативное:
Антибиотики (антистафиллококковые) - оксациллин, ампициллин - по
при более тяжелом течении рекомендуется аугментин по 0,625 г 2-3 раза в день, либо препараты из группы цефалоспоринов - цефалексин, цефазолин,
в наружный слуховой проход вводят турунду, пропитанную смесью в равных пропорциях 3% борного спирта и глицерина,
жаропонижающие и противовоспалительные средства - панадол, эффералган,
при рецидивирующих фурункулах, применяют аутогемотерапию (внутримышечные инъекции крови, взятой из вены больного в количестве от 4 до 10 мл, с промежутком 48 ч),
в отдельных случаях назначают стафилококковый анатоксин,
с медикаментозной терапией сочетают физиолечение: УФО, УВЧ, СВЧ.
Б) Оперативное:
К вскрытию фурункула прибегают в тех случаях, когда фурункул созрел (обычно на 4-й день заболевания), усилился болевой синдром, выражены инфильтрация окружающих тканей, регионарный лимфаденит.
Разрез делают под местной инфильтрационной анестезией в месте наибольшего выстояния фурункула, затем удаляют стержень и гной и с целью дренажа в слуховой проход вводят турунду с гипертоническим раствором, которую меняют через 3-4 ч.
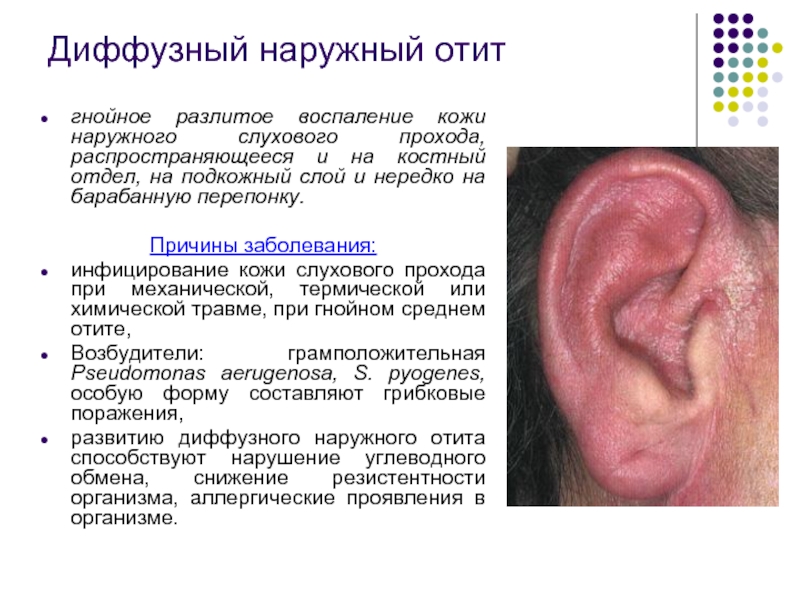
Слайд 8Диффузный наружный отит
гнойное разлитое воспаление кожи наружного слухового прохода, распространяющееся и
Причины заболевания:
инфицирование кожи слухового прохода при механической, термической или химической травме, при гнойном среднем отите,
Возбудители: грамположительная Pseudomonas aerugenosa, S. pyogenes, особую форму составляют грибковые поражения,
развитию диффузного наружного отита способствуют нарушение углеводного обмена, снижение резистентности организма, аллергические проявления в организме.
Слайд 9Диффузный наружный отит
Клиническая картина.
острая форма - отмечается зуд кожи, болезненность
хроническая форма - симптомы менее выражены, на первый план выступает утолщение кожи слухового прохода и барабанной перепонки вследствие воспалительной инфильтрации.
Слайд 10Диффузный наружный отит
Лечение:
диета с исключением острых и пряных блюд, ограничением углеводов,
гипосенсибилизирующая терапия (димедрол, супрастин, тавегил, кларитин, препараты кальция),
противовоспалительная терапия с учетом результатов посева на флору и ее чувствительности к различным антибактериальным средствам,
капли в ухо (например, полидекс, ушные капли),
при зуде назначают 2-5% белую ртутную мазь, 1% ментол в персиковом масле, 2-3% р-р салицилового спирта,
применение мазей, содержащих глюкокортикоиды: белогент, белодерм, белосалик, целестодерм и др.,
с медикаментозной терапией хорошо сочетать физиотерапию: УФО, УВЧ, облучение стенок наружного слухового прохода гелий-неоновым лазером,
при упорном рецидивирующем течении показано применение антистафилококкового анатоксина, аутогемотерапии.
Слайд 11Отомикоз
грибковое заболевание наружного, среднего уха и послеоперационных полостей.
Этиологическим фактором являются:
разнообразные грибы; возможно в сочетании с бактериальной флорой. Это могут быть дрожжеподобные грибы рода Candida либо плесневые грибы Aspergillus, Penicillium, Mucor и др.
Нередко наблюдается сочетанное поражение наружного слухового прохода, когда при культуральном исследовании одновременно определяется бактериальная и грибковая флора (например, Candida и золотистый или эпидермальный стафилококк).
Микотическое поражение встречается в 25-30% отитов различной этиологии.
Слайд 12Отомикоз
Клиническая картина:
развивается постепенно, симптомы нарастают по мере прорастания мицелия гриба в
больные жалуются на зуд, болезненность в ухе, ощущение полноты, заложенность и шум в ухе, умеренные выделения,
иногда появляется головная боль на стороне пораженного уха,
характер отделяемого - скопление казеозных масс, напоминающее намокшую промокательную бумагу,
цвет отделяемого может быть различным: черно-коричневым при поражении грибом Aspergillus niger, желтоватым или зеленоватым при инфицировании грибами Aspergillus flavus, серо-черным при пораженииAspergillus fumigatus. При пенициллезе отделяемое может быть различных оттенков желтого цвета, иногда не отличимое от ушной серы,
кожа наружного слухового прохода при кандидозе покрыта желтовато-белыми корочками, творожистыми пленками, легко снимающимися, иногда эти наложения выходят на кожу ушной раковины,
отделяемое из уха, как правило, не имеет запаха.
Слайд 13Отомикоз
Лечение:
проводится с учётом общего состояния организма и вида гриба -
различные виды Aspergillus - нитрофунгин, экзодерил, ламизил;
грибы Candida - клотримазол (канестен), низорал, микозолон, пимафуцин,
при сочетанном грибковом и бактериальном поражении эффективными являются экзодерил, батрафен,
местное применение противогрибковых препаратов: 1% р-ра или крема клотримазола, ламизила, 2% спиртового р-ра нитрофунгина, флавофунгина,
предварительно проводят тщательную очистку наружного слухового прохода с перекисью водорода. Затем в слуховой проход вводят турунду, смоченную одним из указанных противогрибковых препаратов, и оставляют в ухе на 20 мин. Такую процедуру повторяют 2-3 раза в день в течение 2-3 недель,
промывание уха теплым 3% р-ром борной кислоты с последующим вливанием капель 3% спиртового р-ра салициловой кислоты, смазывание кожи слухового прохода 10% р-ром азотнокислого серебра,
при рецидивах микоза наряду с местной терапией назначают системную противогрибковую терапию: дифлюкан (флуконазол) внутрь по 150 мг в капсулах - по 1 капсуле в сут в течение 7-14 дней; орунгал (интраконазол) по 100 мг в капсулах - по 1-2 капсулам в сут в течение 2-3 нед; низорал (кетоконазол) - по 1 таблетке (200 мг) в сут, продолжительность лечения около 4 недель,
при наличии явлений аллергии проводится гипосенсибилизирующая терапия антигистаминными препаратами и препаратами кальция.
Слайд 14Серная пробка
скопление серы, продуцируемой железами, расположенными в перепончато-хрящевом отделе слухового прохода,
Скоплению серы способствуют узость и изогнутость наружного слухового прохода. В ряде случаев отмечают гиперфункцию серных желез, повышенную вязкость серы.
Образование пробок может быть связано с воспалительными процессами, попытками удалять скопление серы и эпидермальных масс в слуховом проходе с помощью спичек, шпилек и различных других предметов.
Серная пробка может частично заполнять просвет наружного слухового прохода или полностью обтурировать его.
Цвет серной пробки может быть от желтоватого до темно-коричневого; по консистенции она бывает мягкой, плотной или каменистой. Длительно находясь в наружном слуховом проходе, пробка высыхает, становится плотной и прочно фиксируется к стенкам, иногда вызывая развитие пролежня.
Слайд 15Серная пробка
Клиническая картина:
субъективно серная пробка может длительно никак не проявляться,
заложенности,
шум в ухе,
аутофония (восприятие собственного голоса заложенным ухом),
иногда рефлекторный кашель,
слух снижается обычно при полной обтурации просвета слухового прохода, чаще это наблюдается при попадании в ухо воды, которая вызывает набухание серной пробки,
если пробка находится в костном отделе и оказывает давление на барабанную перепонку, может появиться головокружение, тошнота, головная боль, слух снижается более значительно.
Слайд 16Серная пробка
Лечение.
Удаление серной пробки возможно при промывании наружного слухового прохода
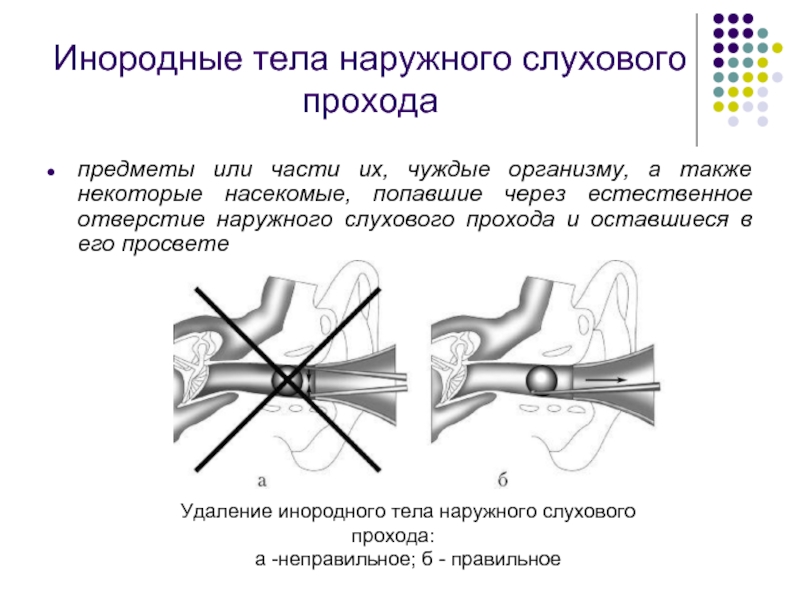
Слайд 17Инородные тела наружного слухового прохода
предметы или части их, чуждые организму, а
Удаление инородного тела наружного слухового прохода:
а -неправильное; б - правильное
Слайд 18ЗАБОЛЕВАНИЯ СРЕДНЕГО УХА
В патологический процесс обычно вовлечены все три основных отдела
При определении нозологической формы обычно учитывается преимущественное развитие процесса в том или ином отделе среднего уха.
Термином «острый средний отит» принято обозначать преимущественное воспаление в барабанной полости, развитие острого воспаления главным образом в слуховой трубе - евстахиит, в сосцевидном отростке - мастоидит.
По течению различают острый и хронический средний отит.
По характеру воспаления - катаральный, серозный и гнойный.
Слайд 19Острый и хронический тубоотит (евстахиит)
Тубоотит - это катаральное воспаление слизистой оболочки
Причиной острого тубоотита часто является выраженное в той или иной степени расстройство функций слуховой трубы, приводящее к нарушению вентиляции барабанной полости.
Проходимость глоточного устья трубы может быть нарушена при распространении инфекции из верхних дыхательных путей на слизистую оболочку слуховой трубы.
Инфицирование слуховой трубы происходит при острых респираторных заболеваниях, гриппе, а у детей, кроме того, при острых инфекционных заболеваниях, сопровождающихся катаром верхних дыхательных путей.
Слайд 20Острый и хронический тубоотит (евстахиит)
Этиологическим фактором являются: вирусы, стрептококки, стафилококки и
Более длительно действующими причинами нарушения функций слуховой трубы, приводящими к развитию хронического тубоотита, являются:
аденоидные вегетации,
различные хронические заболевания полости носа и околоносовых пазух (хронический гнойный или полипозный риносинусит, особенно хоанальный полип),
искривление перегородки носа,
гипертрофия задних концов нижних носовых раковин,
опухоли носоглотки,
резкие перепады атмосферного давления при подъёме и спуске самолета (аэроотит), при погружении и всплытии водолазов и подводников (мареотит)
Слайд 21Острый и хронический тубоотит (евстахиит)
Клиническая картина:
ощущение заложенности уха,
понижение слуха,
аутофония (резонирование собственного голоса в больном ухе),
нередко эти жалобы появляются во время острой респираторной инфекции или в период реконвалесценции после неё,
заложенность уха может появиться во время или после перепада атмосферного давления, например при полёте в самолёте,
боль и ощущение давления в ухе могут быть сильными и появиться сразу при перепаде давления или они выражены незначительно, общее состояние страдает мало,
слух при остром тубоотите снижен умеренно - до 20-30 дБ, по типу нарушения звукопроведения преимущественно на низких частотах. Иногда больные отмечают улучшение слуха после зевания или проглатывания слюны, сопровождающихся открыванием просвета слуховой трубы
Слайд 22Острый и хронический тубоотит (евстахиит)
Лечение:
сосудосуживающие капли в нос: нафтизин, санорин,
антигистаминные препараты (супрастин, гисманал, кларитин и др.),
очищать поочередно каждую половину носа и при этом не слишком напрягаться,
не рекомендуется производить продувание слуховых труб по Политцеру,
хороший лечебный эффект дает катетеризация (продувание) слуховой трубы, выполняемая после тщательной анемизации ее глоточного устья, Через катетер в просвет слуховой трубы можно ввести несколько капель 0,1% р-ра адреналина или суспензии гидрокортизона,
различные физиотерапевтические процедуры: УФО, УВЧ на нос, лазеротерапия на область устья слуховой трубы, пневмомассаж барабанной перепонки.
Острый тубоотит при адекватном лечении проходит обычно за несколько дней. Эффективность лечения хронического тубоотита зависит от своевременного устранения патологии полости носа, околоносовых пазух и носоглотки, которые способствуют возникновению и поддерживают течение тубоотита.
Слайд 23Экссудативный средний отит
Экссудативный средний отит представляет собой стойкое серозное воспаление слизистой
Существуют различные обозначения заболевания: «секреторный отит», «серозный средний отит», «мукозный отит» и т.д.
Ведущим патогенетическим фактором экссудативного среднего отита является стойкое нарушение вентиляционной функции слуховой трубы, усиленная секреция слизи и затяжное течение.
Характерными признаками его является появление в барабанной полости густого вязкого секрета, медленно нарастающая тугоухость и длительное отсутствие дефекта барабанной перепонки.
Слайд 24Острый гнойный средний отит
острое гнойное воспаление слизистой оболочки барабанной полости, при
это довольно широко распространенное заболевание среднего уха, которое может протекать то в легком виде, то, бурно развиваясь, вызывать тяжелую общую воспалительную реакцию организма,
в том и другом случае оно нередко оставляет после себя спаечный процесс, сопровождающийся трудно излечимой тугоухостью, или переходит в хроническую, часто прогрессирующую форму, также ведущую к тугоухости и нередко к тяжелым осложнениям,
особенно часто встречается у детей до 3-летнего возраста,
отличительной особенностью этого заболевания в настоящее время является менее острое начало и вялое течение, а в детском возрасте - склонность к рецидивированию
Слайд 25Острый гнойный средний отит
Этиология
S. pneumoniae и H. influenzae до 80%
реже M. catarrhalis, S. pyogenes, S. aureus или ассоциации микроорганизмов,
вирусные отиты чаще наблюдаются при эпидемиях вирусных заболеваний,
заболевания является сочетание таких факторов, как понижение местной и общей резистентности и попадание инфекции в барабанную полость
Слайд 26Острый гнойный средний отит
Клиническая картина:
различают три стадии :
доперфоративную;
перфоративную;
репаративную
Не во всех случаях процесс обязательно проходит все три стадии. В результате мобилизации достаточных естественных защитных сил организма и при своевременном проведении интенсивной терапии заболевание может уже на первой стадии приобрести абортивное течение
Слайд 27Острый гнойный средний отит
Начальная, доперфоративная, стадия
характеризуется выраженными местными и общими
ведущая жалоба - боль в ухе, нередко очень резкая, отдающая в висок, темя. Неуклонно нарастая, она иногда становится мучительной, нестерпимой (боль возникает в результате воспалительной инфильтрации слизистой оболочки барабанной полости и скопления в ней экссудата; при этом происходит раздражение рецепторных окончаний ветвей тройничного и языкоглоточного нервов),
иногда наблюдается болезненность при пальпации и перкуссии сосцевидного отростка, что обусловлено воспалением его слизистой оболочки,
одновременно возникает заложенность, шум в ухе, выявляется снижение слуха по кондуктивному типу с небольшим ухудшением костного проведения звука,
в этот период нередко нарушается общее состояние больного - появляются признаки интоксикации, повышается температура тела до 38-39 °С, в периферической крови выявляются характерные для воспалительного процесса сдвиги,
длительность начальной стадии острого среднего отита - от нескольких часов до 2-3 сут. Признаки этой стадии могут быть выражены различно - от явных до незаметных, однако главный признак - гиперемия барабанной перепонки (всей или ее отдельной части) - присутствует всегда
Слайд 28Острый гнойный средний отит
Перфоративная стадия
характеризуется прободением барабанной перепонки и
при этом быстро стихает боль в ухе,
улучшается самочувствие больного,
снижается температура тела,
выделения из уха сначала обильные, слизисто-гнойные, иногда с примесью крови,
при отоскопии может наблюдаться так называемый пульсирующий рефлекс, когда гной обозреваем через перфорацию и пульсирует синхронно пульсу,
через несколько дней количество выделений уменьшается, они становятся густыми и приобретают гнойный характер. Гноетечение обычно продолжается 5-7 дней.
Перфорация при остром среднем отите обычно небольшая, круглая с дефектом перепонки. Щелевидные перфорации без дефекта ткани встречаются реже. Более обширные перфорации бывают при скарлатинозном, коревом, туберкулезном поражении
Слайд 29Острый гнойный средний отит
Репаративная стадия
характеризуется не только прекращением гноетечения
наряду с постепенным уменьшением, а затем и прекращением выделений исчезают гиперемия и инфильтрация барабанной перепонки, появляется ее блеск, становятся различимыми опознавательные контуры.
небольшие перфорации (до 1 мм) закрываются довольно быстро, не оставляя никаких следов,
при большой перфорации средний фиброзный слой в месте дефекта обычно не регенерирует и тогда, если перфорация все же закрывается, этот участок выглядит атрофичным, имеет вид папиросной бумаги, иногда здесь бывают отложения известковых солей,
перфорации округлой формы с выраженным дефектом ткани часто не закрываются; при этом слизистая оболочка перепонки по краю срастается с эпидермисом и образуется стойкая перфорация с омозолелыми краями
Слайд 30Острый гнойный средний отит
Лечение:
должно быть дифференцированным в зависимости от стадии
в острой стадии заболевания рекомендуется амбулаторный режим, а при выраженном повышении температуры, общем недомогании – постельный,
если есть подозрение на начинающееся осложнение - мастоидит, особенно внутричерепной, больной должен быть экстренно госпитализирован
Слайд 31Острый гнойный средний отит
Лечение в доперфоративной стадии:
для купирования боли - спиртовый
капли, предварительно подогрев до 38-40 °С, следует вливать в ухо, герметично закрывая затем наружный слуховой проход ватой с вазелином на несколько часов. Подобное введение препаратов рекомендуется повторять 2-3 раза в течение суток,
антибиотикотерапия - амоксициллин внутрь по 0,5 г 3 раза в сут в течение 7-10 дней.
при отсутствии эффекта после трех дней терапии амоксициллином следует произвести смену антибиотика на аугментин (по 0,625-1,0 г внутрь 2-3 раза в сут) или цефуроксим аксетил внутрь (по 0,25 или 0,5 г 2 раза в сут),
при аллергии на р-лактамные антибиотики назначают современные макролиды (рулид по 0,15г внутрь 2 раза в день; спирамицин по 1,5 млнМЕ внутрь 2 раза в день),
курс антибиотикотерапии - не менее 8-10 дней. Преждевременная отмена препаратов способствует рецидиву заболевания и образованию спаек в барабанной полости, что ведет к стойкой тугоухости,
внутрь парацетамол по 0,5 г 4 раза в сут или диклофенак (вольтарен) по 0,05 г 3 раза в день,
местно применяют также согревающий полуспиртовой компресс на ухо, ускоряющий разрешение воспалительного процесса
Слайд 32Острый гнойный средний отит
Лечение в доперфоративной стадии:
Важное место в лечении острого
если, несмотря на проводимое лечение, при отоскопии наблюдается выпячивание барабанной перепонки, то показан парацентез - разрез барабанной перепонки
Слайд 33Парацентез - разрез барабанной перепонки
Места разреза барабанной перепонки по
1, 2 - Politzer; 3 - Jacobsolm; 4 - Schwartze, Heine; 5 - Gruber;
6 - Bonninghaus; 7 - Haug; 8 -Troltsch; 9, 10 - Passow.
Слайд 34Острый гнойный средний отит
Лечение в перфоративной стадии:
больной продолжает получать антибиотики, антигистаминные
сосудосуживающие капли в нос с целью восстановления функции слуховой трубы,
при обильном густом гнойном отделяемом назначают муколитики (флуимуцил, АЦЦ, флуифорт, синупрет), эреспал - противовоспалительный препарат, уменьшающий гиперсекрецию и отек слизистой оболочки и стимулирующий функцию мерцательного эпителия слуховой трубы,
физиотерапевтические процедуры (УФО, УВЧили СВЧ-терапия, лазеротерапия) и согревающие компрессы на ухо в домашних условиях,
местное лечение направлено на обеспечение благоприятных условий для оттока гнойного отделяемого из барабанной полости (больной должен быть проинструктирован, чтобы он самостоятельно мог 2-3 раза в день удалять гнойный секрет из глубины наружного слухового прохода. Кусочек стерильной ваты накручивают на зонд с нарезкой или на свободный конец спички. Взрослым оттягивают ушную раковину кзади и кверху (ребенку - кзади и книзу) и зонд или спичку с ватой осторожно вводят вглубь слухового прохода до барабанной перепонки. Манипуляцию повторяют до тех пор, пока вата останется сухой. При густом гное предварительно в слуховой проход вливается теплый р-р 3% перекиси водорода, после чего ухо следует тщательно просушить),
после удаления гнойного секрета в ухо вливают лекарственный раствор, подогретый до 37 °С (0,5-1% р-р диоксидина, 20% р-р сульфацила натрия, капли «отофа», содержащие активное вещество рифамицин, нормакс, ципромед и др.),
спиртовые капли во второй стадии отита назначать не рекомендуется, так как спирт нередко вызывает раздражение слизистой оболочки барабанной полости и выраженный болевой синдром.
Слайд 35Острый гнойный средний отит
Лечение в репаративной стадии:
антибиотикотерапия отменяется, прекращают туалет уха,
основное внимание после исчезновения перфорации обращается на восстановление вентиляционной функции слуховой трубы и повышение резистентности организма. Проводят продувание слуховой трубы по Политцеру или через катетер, при этом возможно введение в барабанную полость ферментных препаратов, препятствующих формированию спаек,
с этой же целью выполняется пневмомассаж барабанной перепонки с помощью пневмоворонки Зигле, эндауральный ионофорез с лидазой,
рекомендуется продолжить витаминотерапию, назначаются биостимуляторы - апилак, актовегин,
чтобы убедиться в восстановлении слуховой функции, проводят контрольную аудиометрию.
При типичном благоприятном течении наступает выздоровление с ликвидацией воспалительного процесса и полным восстановлением слуха. Перфорация барабанной перепонки закрывается, не оставляя почти никаких следов, иногда при образовании рубца в нем откладываются известковые соли - петрификаты, имеющие вид белых пятен.
Слайд 36Острый гнойный средний отит
Прогноз.
Наряду с отмеченным благоприятным течением острого гнойного
переход заболевания в хроническую форму (хронический гнойный средний отит), с образованием стойкой перфорации барабанной перепонки, с рецидивирующим гноетечением и прогрессирующим снижением слуха;
развитие одного из осложнений острого гнойного среднего отита: мастоидита (антрита у детей), петрозита, лабиринтита, пареза лицевого нерва, одного из внутричерепных осложнений (менингит, абсцесс мозга или мозжечка, тромбоз сигмовидного синуса, сепсис и др.);
формирование спаек и сращений в барабанной полости, между слуховыми косточками вызывает их тугоподвижность и прогрессирующую тугоухость - развивается адгезивный средний отит.
Слайд 37Особенности течения острого гнойного отита у детей
Этиология:
У новорожденных гнойный средний отит
У детей старше 1 мес, как и у взрослых, основными возбудителями среднего отита являются S. pneumoniae и H. Influenzae.
Анатомо-физиологических особенностей уха у детей:
в детском возрасте относительно короткая и широкая слуховая труба, через которую в барабанную полость может проникать не только инфекция из носа и носоглотки, но и пищевые массы при срыгивании;
у новорожденных воспаление в среднем ухе нередко развивается из-за попадания в барабанную полость через слуховую трубу околоплодной жидкости во время родов;
в барабанной полости ребенка первого года жизни сохраняются остатки эмбриональной миксоидной ткани, являющейся питательной средой для развития инфекции
развитие стаза в задних отделах полости носа, чему благоприятствует преимущественно горизонтальное положение грудных детей,
аденоиды, обтурирующие глоточное устье слуховой трубы и являющиеся источником инфицирования, так как в них нередко вегетируют вирусы
Слайд 38Клиническая картина
характеризуются слабой выраженностью местных симптомов
практически отсутствуют у грудных детей
в то же время поведение ребенка, у которого болит ухо, значительно отличается от поведения взрослого: он часто вскрикивает, отказывается брать грудь из-за болезненного глотания, трется больным ухом о руку матери,
в первые дни ребёнок возбужден, плохо спит, иногда наблюдаются маятникообразные движения головой; в последующем он, напротив, угнетен, много спит, присоединяются нарушения функций желудочно-кишечного тракта, появляются понос, рвота, ребенок сильно худеет,
температура вначале субфебрильная, через 1-2 дня может подняться до высоких цифр (39,5-40 °С),
важным симптомом является болезненность при надавливании на козелок, обусловленная отсутствием костной части слухового прохода и передачей давления на воспаленную барабанную перепонку
появление симптомов раздражения мозговых оболочек, определяемых как менингизм: судороги, рвота, запрокидывание головы, иногда затемнение сознания, такое состояние, в отличие от менингита, развивается не за счет воспаления мозговых оболочек, а вследствие их раздражения бактериальными токсинами. Менингизм обычно быстро проходит после перфорации барабанной перепонки и опорожнения полостей среднего уха от гноя
Слайд 39Лечение отита у детей
проводится в зависимости от выраженности клинических проявлений и
антибактериальная терапия – детям до 2 лет при остром гнойном среднем отите является абсолютным показанием, особенно при выраженных клинических признаках заболевания и повышении температуры до 38 °С и выше,
предпочтение отдается β-лактамным антибиотикам (аугментин, цефуроксим), либо применяются современные макролиды (азитромицин, кларитромицин) в соответствующей возрасту дозировке,
для улучшения проходимости слуховой трубы и оттока содержимого из барабанной полости используют сосудосуживающие препараты (0,05% р-р нафтизина, санорин, називин и др.) в виде капель в нос, которые назначают 2-3 раза в день,
у детей до 1 года используют изотонический раствор хлорида натрия с адреналином, который за 10 мин до кормления в виде капель вливают в нос. Предварительно ребенок должен освободить нос, а у грудных детей содержимое из носа отсасывают небольшим резиновым баллончиком,
анемизацию области глоточного отверстия слуховых труб лучше выполнять с помощью зондика с ваткой, смоченной в растворе анемизирующего лекарственного вещества,
при подозрении на аденоидит используют растворы протаргола, колларгола. Если аденоиды закрывают устье слуховой трубы, то они должны быть удалены после стихания воспаления в ухе.
Слайд 40Лечение отита у детей
Детям в более ранние сроки, нежели взрослым, показан
Эффект от парацентеза сказывается очень быстро, однако иногда через день или два гноетечение прекращается и явления токсикоза возобновляются вследствие нарушения эвакуации гноя из среднего уха. В этом случае показан повторный парацентез.
При наличии перфорации барабанной перепонки у детей чаще, чем у взрослых, в барабанной полости развиваются грануляции, которые могут закрыть перфорацию и нарушить отток. Поэтому в ухо рекомендуется вливать сосудосуживающие капли, например 0,1% р-р адреналина (по 3 капли 2 раза в день). После этого чистят ухо ватным фитильком и вливают 30% р-р сульфацила натрия - по 5 капель 3 раза в день, анауран, нормакс, полидекс и др
Слайд 41Профилактика
Предупреждение заболеваний среднего уха должно проводиться со дня рождения. Оно состоит
Мероприятия общего характера включают комплекс мер с целью организации гигиенического режима и повышения сопротивляемости организма ребенка. Предупреждение острых воспалительных заболеваний верхних дыхательных путей, закаливание, водные процедуры, правильный режим питания, богатая витаминами и соответствующая возрасту диета - все эти меры являются основой профилактики отитов у ребенка. Заболевания уха реже бывают у грудных детей, находящихся на грудном вскармливании.
Особого внимания требует профилактика заболеваний носа и носоглотки, так как они нередко приводят к возникновению воспалительных изменений в среднем ухе у детей. Если у ребенка развилось острое респираторное заболевание, одной из основных задач является восстановление носового дыхания с использованием сосудосуживающих препаратов. Учитывая, что в грудном возрасте задержка секрета чаще бывает в задних отделах носа, ребенку при кормлении следует придавать вертикальное положение, чтобы предотвратить затекание слизи в устье слуховой трубы.
Острое воспаление среднего уха у ребенка нередко протекает латентно (со стертыми отоскопическими признаками, без выраженной температурной реакции), на фоне общего заболевания, в этом случае при планировании лечения необходим тесный контакт отоларинголога и педиатра
Слайд 42Хронический гнойный средний отит
хроническое гнойное воспаление среднего уха, характеризующееся триадой признаков:
наличием стойкой перфорации барабанной перепонки,
постоянным или периодически повторяющимся гноетечением из уха,
прогрессирующей тугоухостью
обычно является результатом перенесенного острого гнойного среднего отита или травматического разрыва барабанной перепонки
Слайд 43Хронический гнойный средний отит
Классификация.
По характеру патологического процесса в среднем ухе,
мезотимпанит;
эпитимпанит.
В соответствии с Международной классификацией болезней (МКБ-10) эти формы обозначают как
хронический туботимпанальный гнойный средний отит (мезотимпанит)
хронический эпитимпано-антральный гнойный средний отит (эпитимпанит).
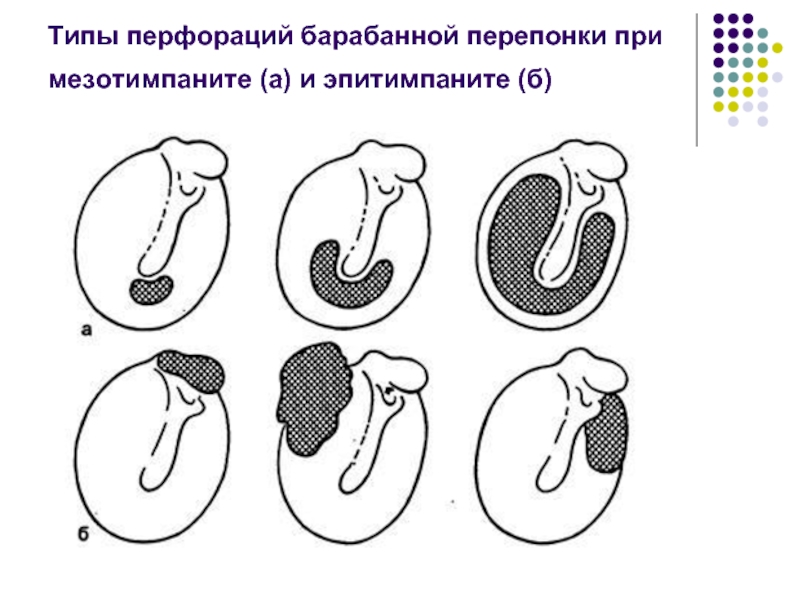
Слайд 44Отличительные особенности
мезотимпанит характеризуется относительно благоприятным течением, так как в воспалительный
отоскопически основное различие состоит в том, что при мезотимпаните перфорация располагается в натянутой части барабанной перепонки. Для эпитимпанита характерна перфорация в ненатянутой части барабанной перепонки
Слайд 46Профилактика средних отитов
С грудным молоком ребенок получает вещества, обеспечивающие неспецифическую гуморальную
Частота острого среднего отита у детей до недавнего времени была обусловлена детскими инфекционными заболеваниями. Благодаря проведению массовой специфической профилактики в настоящее время удалось добиться снижения заболеваемости детей такими инфекциями, как корь и скарлатина.
На заболеваемость отитом детей и взрослых влияют и ряд других факторов:
Высокая распространенность респираторных вирусных инфекций, снижающих мукоцилиарную активность респираторного эпителия, включая эпителий слуховой трубы, подавляющих местную иммунную защиту.
Широкое, часто бессистемное и необоснованное применение антибиотиков, что приводит к появлению резистентных штаммов возбудителей и одновременно нарушает естественные защитные реакции организма.
Сенсибилизация организма и извращение механизмов местной и общей иммунной защиты при употреблении в пищу продуктов, содержащих консерванты, различные синтетические добавки, а у детей - при искусственном вскармливании.
Снижение общей неспецифической резистентности в связи с гиподинамией, ограниченным пребыванием на открытом воздухе и солнце, недостаточным потреблением богатых витаминами продуктов.
Аденоиды всегда способствуют возникновению и хронизации острого среднего отита, поэтому целесообразна своевременная аденотомия.
Слайд 47Нейросенсорная тугоухость
Нейросенсорная (звуковоспринимающая, перцептивная) тугоухость - это поражение различных нейросенсорных отделов
Классификация:
В зависимости от уровня поражения (нейросенсорного отдела) слухового анализатора различают тугоухость:
кохлеарную (рецепторную, периферическую),
ретрокохлеарную (поражение спирального ганглия или VIII нерва)
центральную (стволовая, подкорковая и корковая).
Для практических целей важно также разграничение видов нейросенсорной тугоухости на:
внезапную (с начала возникновения прошло не более 12 ч);
острую (до 1 мес);
хроническую (более 1 мес).
Слайд 48Этиология
инфекционные заболевания,
расстройство кровообращения в сосудах, питающих внутреннее ухо,
интоксикации, воспаление
травма,
возрастные изменения слухового анализатора,
невринома VIII черепного нерва,
аллергия,
общесоматические заболевания и т. п.
Слайд 49Клиническая картина
Типичные жалобы больного:
снижение слуха
субъективный шум в ушах различной
у некоторых головокружение и расстройство равновесия.
Снижение слуха может наступить внезапно, среди полного здоровья, без каких-либо предвестников в виде заложенности и шума. Происходит неожиданная или точнее мгновенная потеря слуха (как обрыв провода) и тогда говорят о внезапной нейросенсорной тугоухости. Принято считать, что ее развитие происходит в течение 12 ч и связано с вирусной инфекцией. Прогностически эта форма тугоухости более благоприятна, чем острая нейросенсорная тугоухость.
Если же снижение слуха происходит в сроки до одного месяца, то заболевание обозначается как острая нейросенсорная тугоухость. Для нее характерно постепенное развитие, когда больной сначала отмечает ощущение заложенности уха, которое может пройти и повторяться в течение некоторого периода времени, прежде чем разовьется стойкое снижение слуха. Нередко пациент отмечает появление сначала шума в ушах, а затем присоединяется тугоухость. Выделяют также прогрессирующую тугоухость, когда на фоне имевшегося уже ранее снижения слуха оно по ряду причин начинает прогрессировать.
При хронической форме нейросенсорной тугоухости характерно длительное, в течение нескольких лет, снижение слуха, сопровождающееся постоянным шумом, звоном в ушах с периодами ремиссии.
Слайд 50Диагностика нейросенсорной тугоухости
В зависимости от уровня порогов восприятия речевых частот
повышение порогов восприятия на 20-40 дБ соответствует I степени тугоухости;
41 - 55 дБ -II степень;
56 - 70 дБ - III степень;
71 - 90 дБ - IV степень тугоухости;
91 дБ и более - практическая глухота
Слайд 51Лечение нейросенсорной тугоухости
При внезапной и острой нейросенсорной тугоухости лечение должно быть
Лечение должно быть направлено в первую очередь на устранение или нейтрализацию причин заболевания:
инфекционной природы - нетоксичные антибиотики: пенициллин по 1 млн ЕД внутримышечно 4 раза в день; рулид по 0,15 г внутрь 2 раза в день; верцеф по 0,375 г внутрь 2 раза в сут.
Слайд 52Лечение токсических форм тугоухости
проведение мероприятий по прекращению поступления токсинов и срочному
в первые 3 дня назначается реополиглюкин или гемодез по 250 мл внутривенно капельно; наряду с дезинтоксикационным и дегидратационным действием эти препараты обладают свойствами уменьшать вязкость крови, улучшать капиллярное кровообращение,
сразу после их введения назначают также внутривенно капельно 500 мл 0,9% р-ра натрия хлорида с добавлением в него 60 мг преднизолона, 5 мл 5% аскорбиновой кислоты, 4 мл солкосерила, 50 мг кокарбоксилазы, 10 мл панангина в течение 10 дней
Слайд 53Тугоухость сосудистого генеза
для улучшения кровоснабжения внутреннего уха назначается ежедневно трентал 2%
с этой же целью назначают кавинтон, стугерон, вазобрал,
для улучшения общей церебральной гемодинамики используют парентерально эуфиллин, папаверин, дибазол, никошпан, спазмолитин, апренал, компламин,
с успехом применяется стероидная терапия, которая может проводиться системно (перорально или внутривенно) и местно (интратимпанально). Интратимпанальное введение кортикостероидов в барабанную полость (дексаметазон) через установленный в барабанной перепонке шунт или при катетеризации слуховой трубы является предпочтительным, так как позволяет достигать высокой концентрации препарата в перилимфе и снизить неблагоприятное общее побочное действие препарата при его абсорбции,
с целью нормализации метаболизма нервных клеток при гипоксии и ишемии назначают предуктал (по 0,02 г внутрь 3 раза в сут во время еды), милдронат (по 0,25 г в капсулах для приема внутрь 3 раза в сут),
препараты метаболического действия (ноотропил, солкосерил, церебролизин) оказывают положительное влияние на обменные процессы и кровоснабжение мозга, усиливают кровоток в ишемизированных его участках.
Слайд 54Лечение нейросенсорной тугоухости
К безлекарственным методам лечения нейросенсорной тугоухости относятся гипербарическая оксигенация,
С целью уменьшения ушного шума применяют интрамеатальные или заушные новокаиновые (или лидокаиновые) блокады, различные методы иглорефлексотерапии. Для купирования вестибулярной симптоматики, сопровождающей слуховые нарушения, применяется антагонист Н-гистаминовых рецепторов внутреннего уха – бетасерк.
Слайд 55СЛУХОПРОТЕЗИРОВАНИЕ И КОХЛЕАРНАЯ ИМПЛАНТАЦИЯ
Показанием для слухопротезирования является двусторонняя тугоухость II-III
Слуховые аппараты - это электроакустические устройства, предназначенные для приема звуковых сигналов, их преобразования, усиления и передачи к уху человека.
Аппарат подбирается индивидуально, лучше в специальных слухопротезных пунктах врачом-сурдологом.
Наибольший положительный эффект слухопротезирования бывает у лиц с кондуктивной тугоухостью, меньший - при нейросенсорной тугоухости.
Социальная глухота - это потеря тонального слуха на уровне 80 дБ и более, когда человек воспринимает только крик у ушной раковины и становится невозможным общение с окружающими. Если слуховой аппарат неэффективен, а общение затруднено или невозможно, человека обучают чтению с губ и контакту с людьми с помощью мимики, жестов.
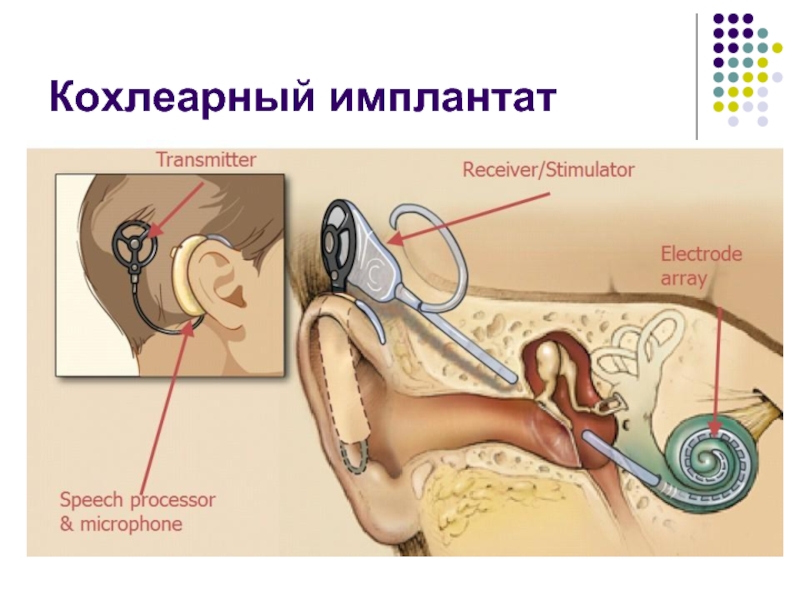
Слайд 57Кохлеарная имплантация
Это хирургический метод протезирования улитки с целью восстановления утраченной функции
Звуковой сигнал перерабатывается в электрические импульсы с последующей стимуляцией слухового нерва через электроды, введенные в барабанную лестницу улитки.
Показанием к кохлеарной имплантации является глухота, обусловленная поражением волосковых клеток спирального органа.
При поражении спирального ганглия и улиткового корешка преддверноулиткового нерва кохлеарная имплантация малоперспективна.