- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Инсульт. Статистика инсульта презентация
Содержание
- 1. Инсульт. Статистика инсульта
- 2. Статистика инсульта Ежегодно в России возникает инсульт
- 4. Инсульт – нарушение мозгового кровообращения Ишемический
- 5. Течение инсульта 1–3-и сутки – острейший период.
- 6. Механизм развития ишемического инсульта АТЕРОСКЛЕРОЗ
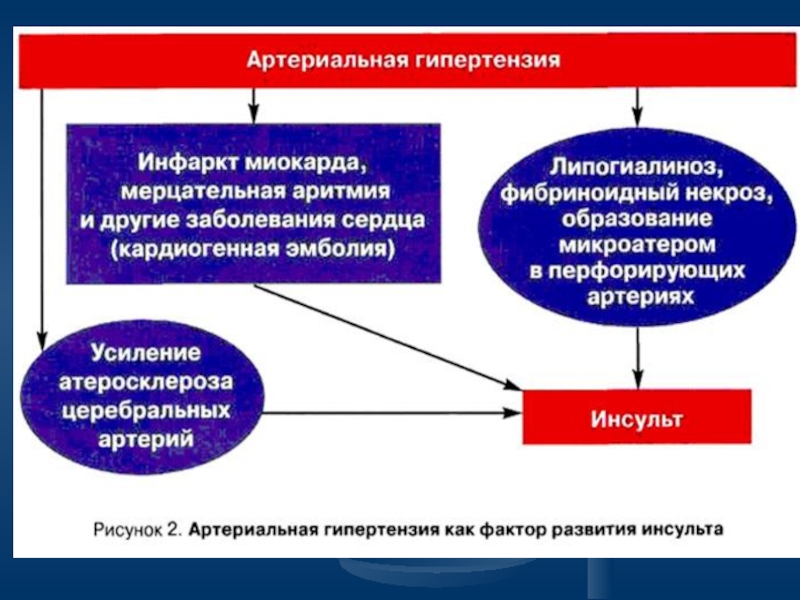
- 8. Факторы риска инсульта Артериальная гипертония < 140/90
- 10. Факторы риска инсульта Артериальная гипертония Каждый человек
- 11. Факторы риска инсульта Повышение уровня холестерина
- 12. Факторы риска инсульта
- 13. Факторы риска инсульта Ожирение Нарушение режима питания.
- 14. Факторы риска инсульта Ожирение Определение индекса массы
- 15. Факторы риска инсульта Курение Повышает риск инсульта
- 16. Систематическое пьянство Факторы риска инсульта Злоупотребление
- 17. Факторы риска инсульта Оральные контрацептивы Оральные контрацептивы
- 18. Факторы риска инсульта Наследственность Семейная гиперхолестеринемия. Тяжелая
- 19. Кровоснабжение головного мозга Две сонные
- 21. Признаки инсульта Инсульт в каротидном бассейне Нарушение
- 22. Признаки инсульта Инсульт в вертебрально-базилярном бассейне Вращательное
- 23. Признаки инсульта Преходящее нарушение мозгового кровообращения Признаки
- 24. Кровоизлияние в мозг (геморрагический инсульт)
- 26. С у б а р а х
- 29. Вторичная профилактика инсульта Риск повторного инсульта –
- 30. Вторичная профилактика инсульта Ежедневное измерение и коррекция
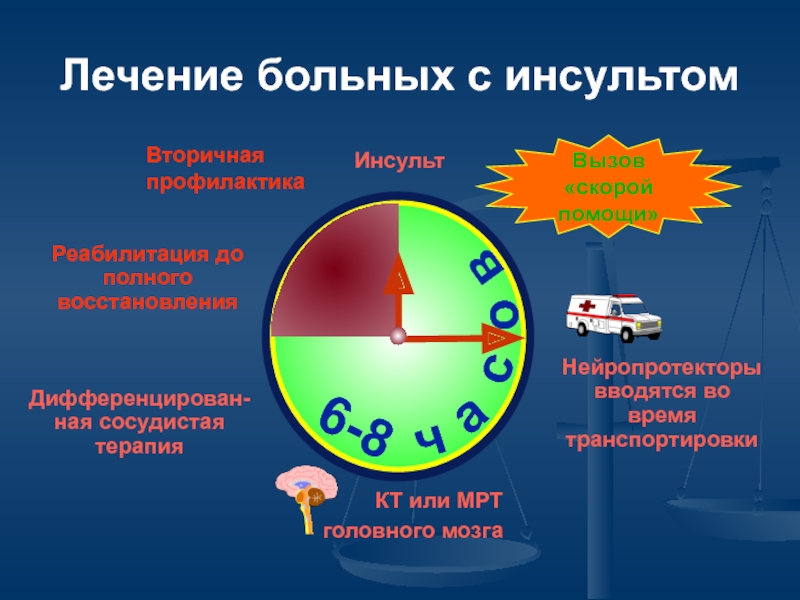
- 31. Алгоритм действий при подозрении на инсульт:
- 32. Алгоритм действий при подозрении на инсульт
- 34. Принципы ухода за пациентами с инсультом. Патронаж, подходы к реабилитации
- 35. Задачи ухаживающего за больным с инсультом
- 36. Главные принципы лечения
- 37. Положение лёжа на спине Положительные факторы:
- 38. Убедитесь! Следить, чтобы стопа ни
- 39. Положение лежа на здоровом боку Положительные факторы:
- 40. Убедитесь! «Больное» плечо вынесено вперёд.
- 41. Положение
- 42. Пациент сидит ровно. Масса тела пациента равномерно
- 43. Положение сидя Пациент сидит ровно. Масса тела
- 44. Принципы безопасного перемещения
- 45. Принципы безопасного перемещения больного Подготовить площадку для
- 46. Осторожно, плечо! Подвывих головки плечевой кости Фиксация плеча
- 47. Профилактика тромбоза глубоких вен и ТЭЛА Пассивная
- 48. Противопоказания к эластичному бинтованию ног Заболевания артерий
- 49. Правила наложения компрессионного бинта Повязку накладывают при
- 50. Уход за кожей, профилактика, оценка и лечение
- 51. Внешние факторы риска развития пролежней
- 52. Места локализации пролежней Лопатки (плечи). Грудной отдел
- 53. Степени образования пролежней Степень 0. Краснота, бледнеющая
- 54. Профилактика пролежней Ежедневный туалет всей поверхности кожи.
- 55. Ведение больного с пролежнями Оценить риск возникновения
- 56. Нарушение глотания У 27% пациентов, которым был
- 57. Оценка функций глотания
- 58. Принципы правильного кормления Подбор позы для
- 59. Кормление Перед кормлением через зонд необходимо придать
- 60. Средства для ведения больных с нарушениями функций
- 61. Причины склонности к запору Нарушение перистальтики
- 62. Методы ведения больных Режим питания и дефекации.
Слайд 2Статистика инсульта
Ежегодно в России возникает инсульт у 450 000 человек.
Преимущественно страдают
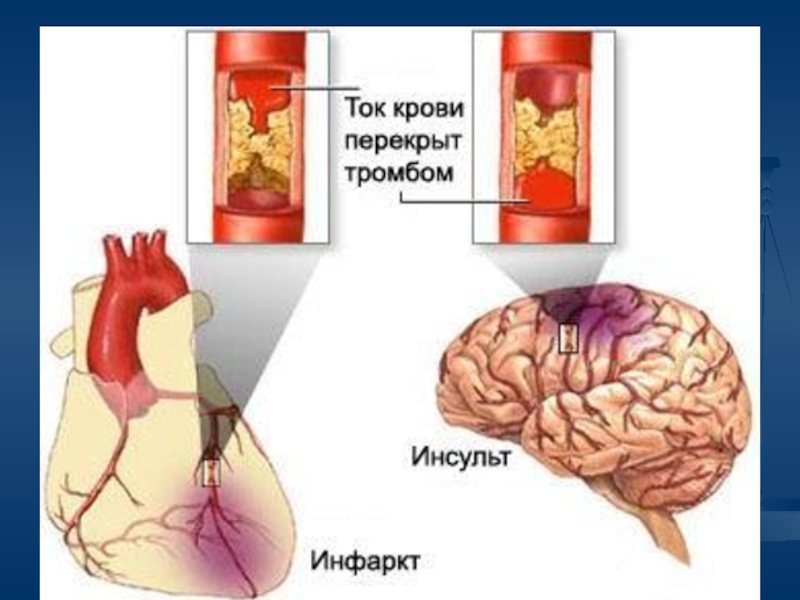
Инсульт занимает третье место после инфарктов миокарда и онкологии.
Слайд 4
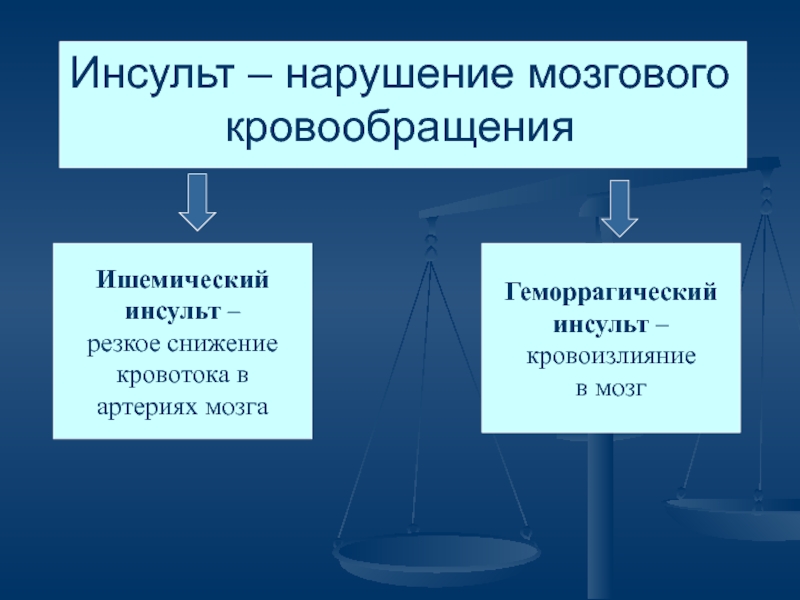
Инсульт – нарушение мозгового кровообращения
Ишемический
инсульт –
резкое снижение
кровотока в
артериях
Геморрагический
инсульт –
кровоизлияние
в мозг
Слайд 5Течение инсульта
1–3-и сутки – острейший период.
До 21-го дня – острый период.
До
До 2 лет – поздний восстановительный период.
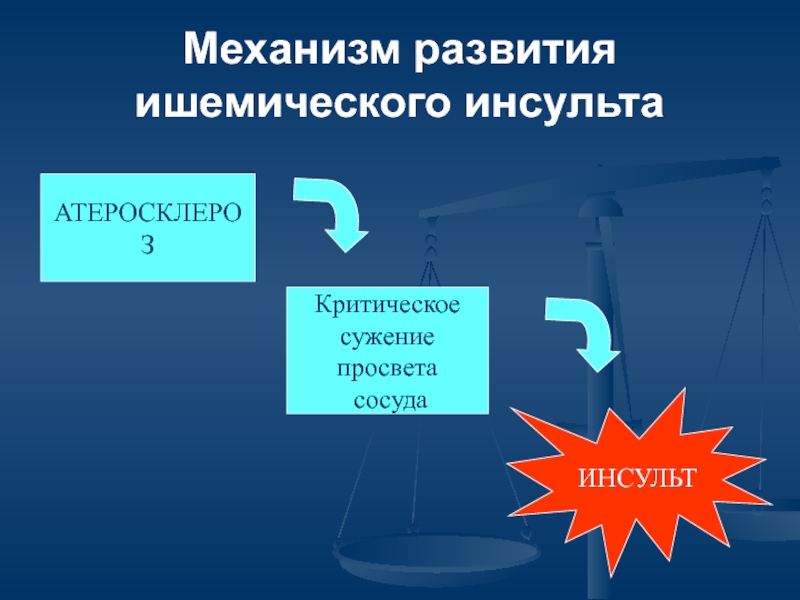
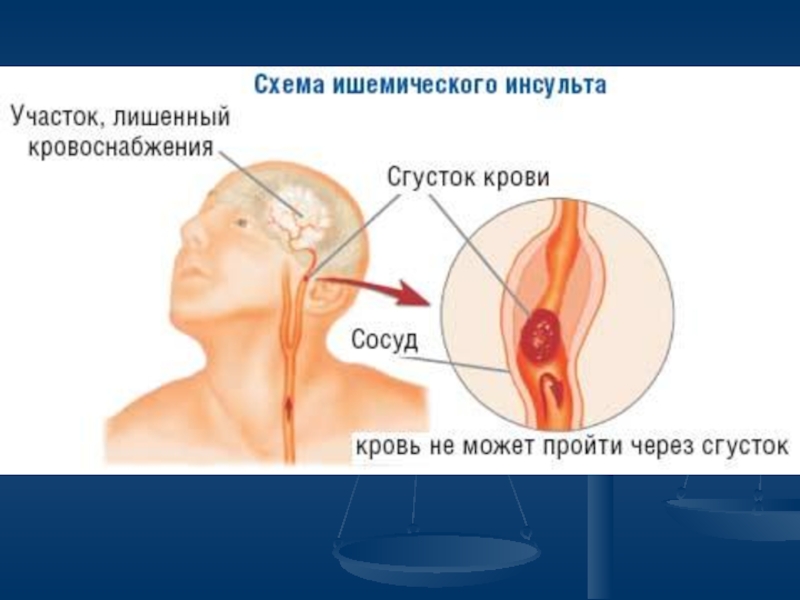
Слайд 6Механизм развития
ишемического инсульта
АТЕРОСКЛЕРОЗ
Критическое
сужение
просвета
сосуда
ИНСУЛЬТ
Слайд 8Факторы риска инсульта
Артериальная гипертония
< 140/90 мм.рт.ст.– норма.
< 160/95 – артериальная гипертензия
>160/95 – артериальная гипертензия II-III ст. (риск инсульта выше в 4 (!) раза).
Слайд 10Факторы риска инсульта
Артериальная гипертония
Каждый человек после 35 лет должен регулярно измерять
При нестабильности АД требуется измерять его 2–3 раза в день (ведение дневника).
Необходимо соблюдать особые правила для правильного измерения АД.
Слайд 11Факторы риска инсульта
Повышение уровня холестерина
в крови
Способствует появлению и росту холестериновых
Липопротеиды очень низкой плотности (ЛПОНП) – «плохой» холестерин.
Липопротеиды высокой плотности (ЛПВП) – «хороший» холестерин.
Слайд 12
Факторы риска инсульта
Повышение уровня
холестерина
в крови
Источник пищевого жира и холестерина
Преобладание «рыбного»
меню уменьшает риск инсульта.
Слайд 13Факторы риска инсульта
Ожирение
Нарушение режима питания.
Гиперкалорийное питание (блюда «фаст фуд», лимонады и
Заболевания (сахарный диабет и др.).
Слайд 14Факторы риска инсульта Ожирение Определение индекса массы тела (ИМТ): масса тела (кг) / рост
от 18,5 до 25 кг/м2 — норма;
от 25 до 29,9 кг/м2 — избыточный вес;
от 30 до 34,9 кг/м2 — I степень ожирения;
от 35 до 39,9 кг/м2 — II степень ожирения;
от 40 кг/м2 и выше — III степень ожирения.
Слайд 15Факторы риска инсульта
Курение
Повышает риск инсульта на 60%.
Пассивное курение так же вредно,
Воздержание от курения в течение 5 лет уменьшает риск инсульта до уровня некурящих.
Слайд 16Систематическое
пьянство
Факторы риска инсульта
Злоупотребление алкоголем
Повышение
артериального
давления
Нарушение
сердечного
ритма
Склонность к
тромбозам
ИНСУЛЬТ
Слайд 17Факторы риска инсульта
Оральные контрацептивы
Оральные контрацептивы с высоким уровнем эстрогенов увеличивают риск
Профилактика – использование контрацептивов с низким уровнем эстрогенов (только после консультации гинеколога!) либо другие методы контрацепции.
Слайд 18Факторы риска инсульта
Наследственность
Семейная гиперхолестеринемия.
Тяжелая наследственная артериальная гипертензия.
Сахарный диабет.
Наследственные болезни обмена (гомоцистеинурия,
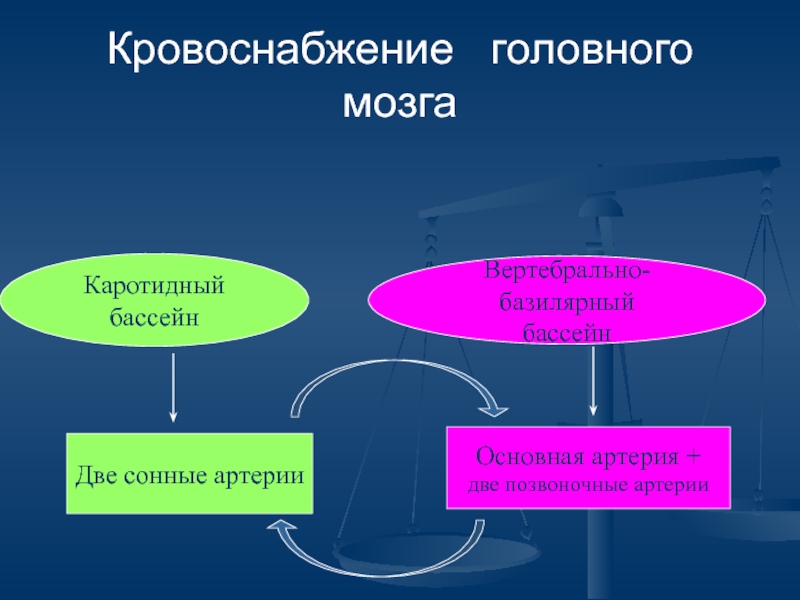
Слайд 19Кровоснабжение головного мозга
Две сонные артерии
Каротидный
бассейн
Вертебрально-базилярный
бассейн
Основная артерия +
две позвоночные
Слайд 21Признаки инсульта
Инсульт в каротидном бассейне
Нарушение движения половины тела (лицо, язык, конечности).
Нарушение
Нарушение речи (при поражении левого полушария у правшей, и наоборот).
Слайд 22Признаки инсульта
Инсульт в вертебрально-базилярном бассейне
Вращательное головокружение.
Неустойчивость при ходьбе («походка пьяного»).
Двоение в
Нарушение глотания,
гнусавость и нечёткость речи.
Нарушение движения во всех 4 конечностях.
Слайд 23Признаки инсульта
Преходящее нарушение мозгового кровообращения
Признаки каротидного или вертебрально-базилярного инсульта, которые полностью
Требуются срочное обследование и лечение, даже если все симптомы «ушли»! Легкомыслие преступно!
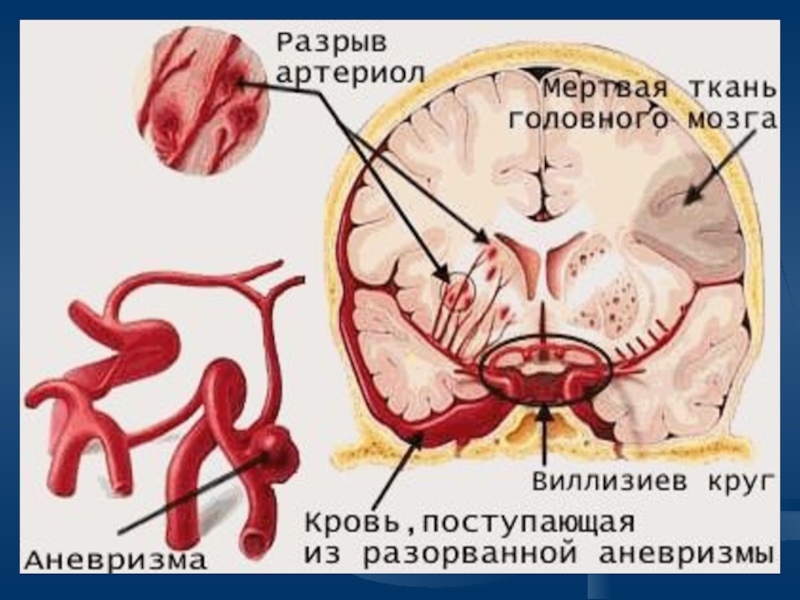
Слайд 24Кровоизлияние в мозг
(геморрагический инсульт)
Симптомы могут быть сходны с симптомами
Слайд 26С у б а р а х н о и д
Внезапная резкая боль по типу удара в затылок.
Светобоязнь.
Напряжение мышц шеи.
Тошнота, рвота.
Слайд 29Вторичная профилактика инсульта
Риск повторного инсульта – до 14%!
Применение антиагрегантов (аспирин и
Исследование крови на свёртываемость (коагулограмма, уровень тромбоцитов) – каждые 3 месяца
Слайд 30Вторичная профилактика инсульта
Ежедневное измерение и коррекция артериального давления – постоянно.
Исследование уровня
Диета с преобладанием овощей и рыбы.
Полный отказ от курения, ограничение алкоголя.
При необходимости – хирургическое сосудистое лечение.
Слайд 31Алгоритм действий
при подозрении на инсульт:
Вызов «скорой помощи».
Не снижать артериальное давление
Дать больному (за щёку) 10 таблеток (1 г) глицина.
Записывать все препараты, которые давали пациенту до прибытия «скорой».
Слайд 32Алгоритм действий
при подозрении на инсульт
При рвоте – повернуть голову больного
При судорогах – удерживать голову и конечности (профилактика травмы).
При угнетении дыхания – реанимационные мероприятия: непрямой массаж сердца, дыхание рот в рот.
По прибытии «скорой» – госпитализация в нейрореанимационное отделение.
Слайд 35Задачи ухаживающего за больным с инсультом
Помощь в выполнении элементов самообслуживания,
Оценка физического и психологического состояния пациента и наблюдение за ним; при необходимости – своевременное информирование специалистов.
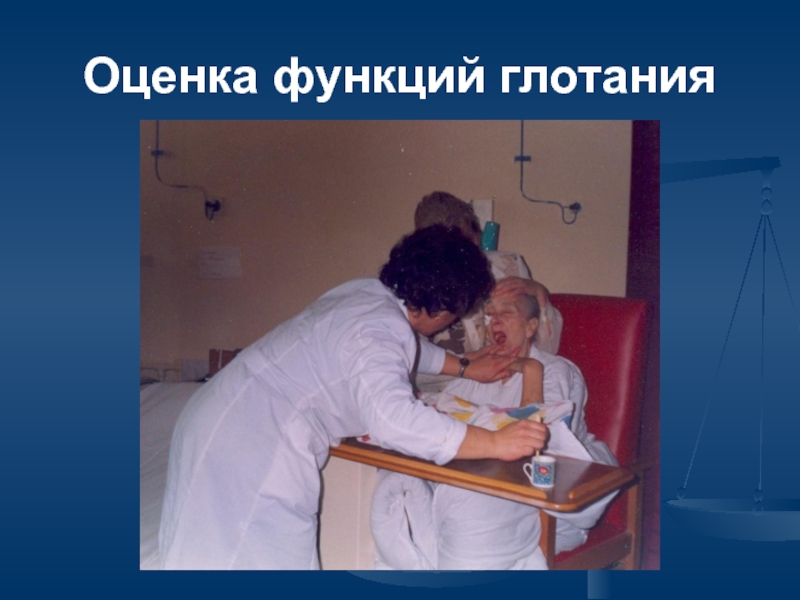
Оценка функции глотания, риска образования пролежней.
Предоставление физической и психологической поддержки пациенту.
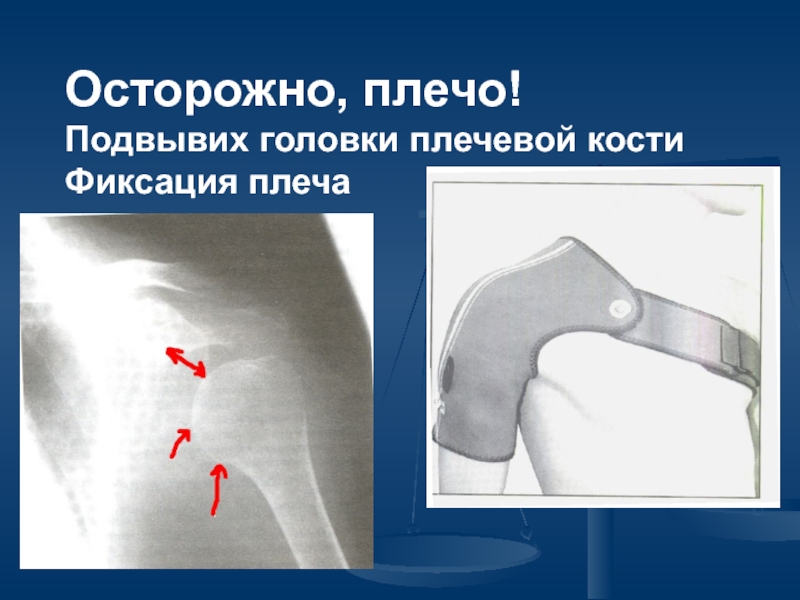
Слайд 36 Главные принципы лечения
положением
Максимально возможная
Поддержка всех сегментов тела.
Бережное отношение к плечу паретичной руки.
«Золотое» правило: пациент лежит на любом боку, но не на спине.
Слайд 37Положение лёжа на спине
Положительные факторы:
возможность хорошего
обзора для ухаживающего;
стабильное положение;
легко выполнять
Отрицательные факторы:
высокий риск аспирации слюной;
возможное рефлекторное влияние;
плохой обзор палаты (с точки зрения пациента);
недостаточная респираторная функция;
уплощение спины.
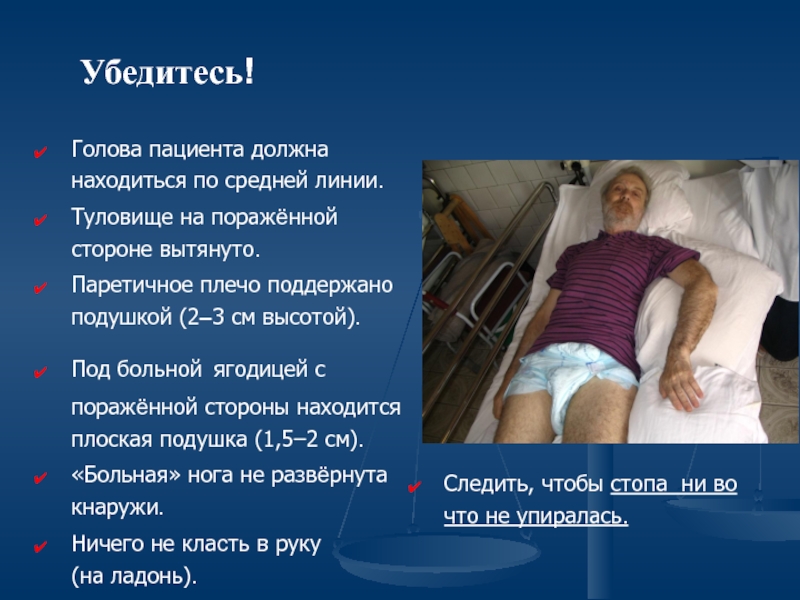
Слайд 38 Убедитесь!
Следить, чтобы стопа ни во что не упиралась.
Голова пациента
Туловище на поражённой стороне вытянуто.
Паретичное плечо поддержано подушкой (2–3 см высотой).
Под больной ягодицей с поражённой стороны находится плоская подушка (1,5–2 см).
«Больная» нога не развёрнута кнаружи.
Ничего не класть в руку (на ладонь).
Слайд 39Положение лежа на здоровом боку
Положительные факторы:
хорошая респираторная функция;
устраняется возможное влияние шейных
комфортно спине;
снижается риск аспирации.
Отрицательные факторы:
требуются подушки под спину и поражённую руку, а также под «верхнюю» ногу.
пациент «придавлен» своей паретичной стороной.
Слайд 40 Убедитесь!
«Больное» плечо вынесено вперёд.
«Больная» нога выпрямлена в тазобедренном и
Не класть ничего в «больную» руку или на ладонь.
«Больная» стопа ни во что не упирается.
Голова находится на одной линии с туловищем.
Слайд 41 Положение больного на спине
Пациент с ишемическим инсультом (при лёгком и средней тяжести течении болезни) может быть уложен на приподнятое изголовье (угол изголовья не более 30º) на 15–20 мин по 3 раза в день уже в первые сутки заболевания.
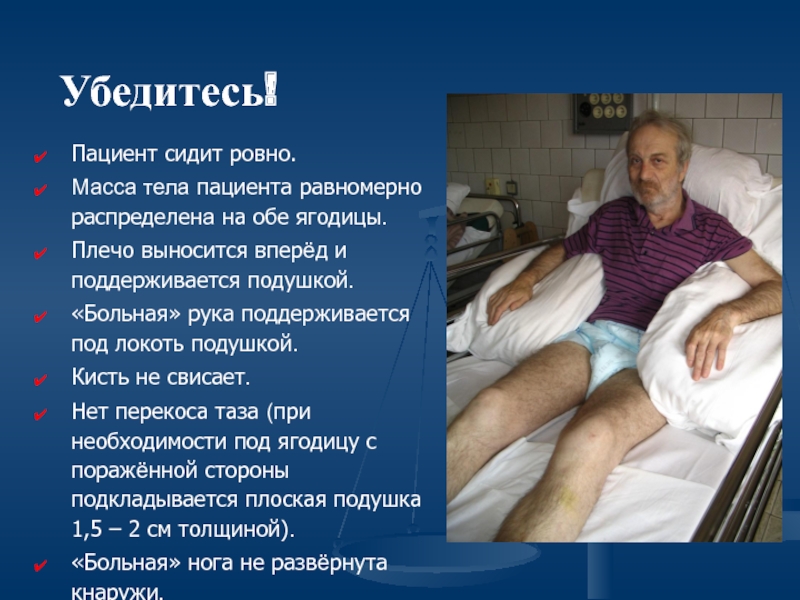
Слайд 42Пациент сидит ровно.
Масса тела пациента равномерно распределена на обе ягодицы.
Плечо выносится
«Больная» рука поддерживается под локоть подушкой.
Кисть не свисает.
Нет перекоса таза (при необходимости под ягодицу с поражённой стороны подкладывается плоская подушка 1,5 – 2 см толщиной).
«Больная» нога не развёрнута кнаружи.
Убедитесь!
Слайд 43Положение сидя
Пациент сидит ровно.
Масса тела пациента равномерно распределена на обе ягодицы.
«Больная»
Нет перекоса таза.
Бёдра полностью поддерживаются сиденьем.
«Больная» нога не развёрнута кнаружи.
Стопы полностью стоят на полу.
Сегменты нижних конечностей расположены примерно под углом 90º.
Слайд 44Принципы безопасного перемещения
Носить подходящую одежду и обувь.
Перемещать пациента вручную, только тогда, когда нет другого варианта.
До начала перемещения оценить состояние пациента.
Выбрать оптимальный метод перемещения.
До начала перемещения выбрать лидера группы.
Все инструкции должны исходить от лидера группы.
Лидер должен давать ясные и чёткие инструкции.
Всегда объяснять смысл движения пациенту.
Слайд 45Принципы безопасного перемещения больного
Подготовить площадку для перемещения.
Поставить оборудование на тормоз.
Правильно поставить
Держать пациента как можно ближе к себе.
Слайд 47Профилактика тромбоза глубоких вен и ТЭЛА
Пассивная гимнастика.
Подъём ног на 6–100.
Применение сдавливающих
Внимание: при очень тугих чулках возможны пролежни! Особенно осторожно следует бинтовать ноги пациентам с сахарным диабетом.
Бинтование ног не показано при атеросклерозе сосудов нижних конечностей.
Слайд 48Противопоказания к эластичному бинтованию ног
Заболевания артерий нижних конечностей (регионарное АДсист. на
Тяжёлые формы диабетической полинейропатии и ангиопатии.
Декомпенсированная сердечно-лёгочная недостаточность.
Трофические язвы невенозной этиологии.
Острая инфекция мягких тканей.
Септический флебит.
Слайд 49Правила наложения компрессионного бинта
Повязку накладывают при тыльном сгибании стопы.
Повязка должна
Давление бинта должно ослабевать от лодыжки к бедру.
Каждый тур должен перекрывать предыдущий на 50–70%.
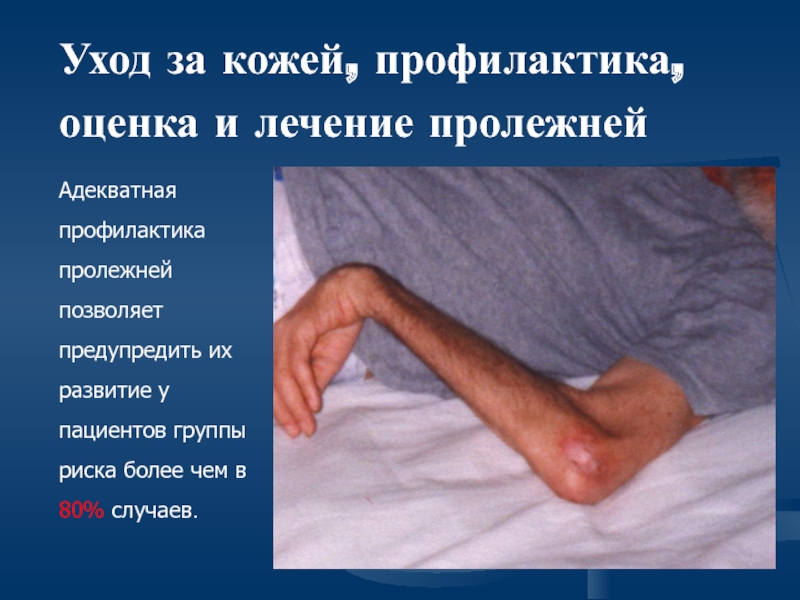
Слайд 50Уход за кожей, профилактика, оценка и лечение пролежней
Адекватная профилактика пролежней позволяет
Слайд 51 Внешние факторы риска развития пролежней
Обратимые
Плохой гигиенический уход.
Складки на постельном
Поручни кровати.
Средства фиксации пациента.
Травмы позвоночника, костей таза.
Применение цитостатиков.
Неправильная техника перемещения пациента
Необратимые
Обширное хирургическое вмешательство более 2 ч.
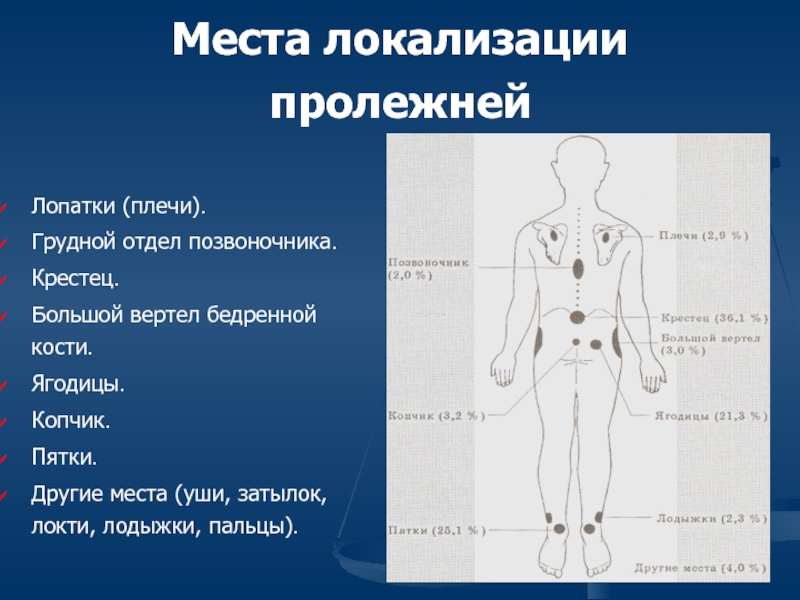
Слайд 52Места локализации пролежней
Лопатки (плечи).
Грудной отдел позвоночника.
Крестец.
Большой вертел бедренной кости.
Ягодицы.
Копчик.
Пятки.
Другие места (уши,
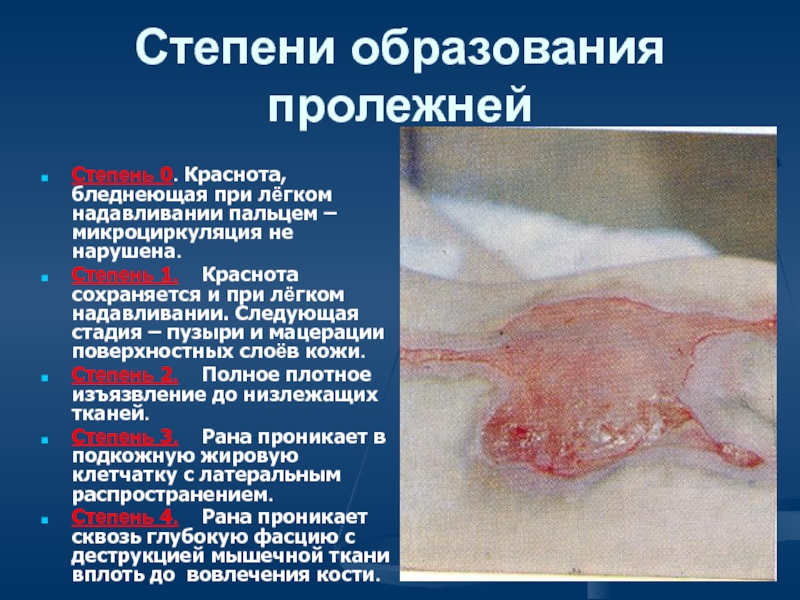
Слайд 53Степени образования пролежней
Степень 0. Краснота, бледнеющая при лёгком надавливании пальцем –
Степень 1. Краснота сохраняется и при лёгком надавливании. Следующая стадия – пузыри и мацерации поверхностных слоёв кожи.
Степень 2. Полное плотное изъязвление до низлежащих тканей.
Степень 3. Рана проникает в подкожную жировую клетчатку с латеральным распространением.
Степень 4. Рана проникает сквозь глубокую фасцию с деструкцией мышечной ткани вплоть до вовлечения кости.
Слайд 54Профилактика пролежней
Ежедневный туалет всей поверхности кожи.
Смена положений пациента:
для лиц
с очень высоким риском – каждые 1-1,5 ч днём и 2,5-3 ч ночью.
Только лицам с высоким и очень высоким риском развития пролежней и недержанием мочи следует прибегать к постановке катетера Фолея (применение подгузников приведёт к развитию пролежней).
Использование противопролежневых матрасов.
Проведение элементов массажа.
Слайд 55Ведение больного с пролежнями
Оценить риск возникновения пролежней.
Обеспечить расписание поворотов, соответствующих
Регулярно ежедневно обследовать места высокого риска.
Поддерживать чистоту кожи.
Выявлять и корригировать причины недержания.
Оценить питание пациента.
Следить за хорошей гидратацией пациента.
Взвешивать эффект других сопутствующих заболеваний и состояний.
Выявлять и стараться устранять нарушения сна.
Помнить о важности психологической поддержки.
Слайд 56Нарушение глотания
У 27% пациентов, которым был диагностирован инсульт, имеется различной степени
Слайд 58Принципы правильного кормления
Подбор позы для наиболее эффективного и безопасного глотания.
Исключение из рациона продуктов, часто вызывающих аспирацию.
Пищу закладывают с непоражённой стороны небольшими порциями.
Контроль за необходимостью использования зубных протезов.
Тщательная ревизия полости рта после окончания кормления.
После кормления пациент остаётся в вертикальном положении 30 мин.
Слайд 59Кормление
Перед кормлением через зонд необходимо придать больному возвышенное положение (угол наклона
Энергетическую потребность зондового питания определяют индивидуально:
для поддержания массы тела – 30-35 ккал/кг;
для восстановления массы тела – 35-40 ккал/кг;
потребность в белках 0,8-1,0 г/кг в сутки.
Суточная потребность жидкости – 30 мл /кг массы тела +10% при повышении температуры тела на каждый градус (выше 37 °С).
Слайд 60Средства для ведения больных с нарушениями функций тазовых органов
Подгузники.
Впитывающие прокладки и
Кондомные мочеприёмники (наружные катетеры).
Постоянные катетеры.
Одноразовые стерильные катетеры.
Слайд 61Причины склонности к запору
Нарушение перистальтики кишечника из-за неврологического заболевания.
Резкое ограничение
Недостаточное потребление жидкости.
Недостаточное или неправильное питание.
Невозможность поддерживать правильную позу при дефекации.
Отсутствие приватной обстановки.
Некоторые лекарственные препараты могут снижать перистальтику (антихолинэстеразные препараты, опиаты, спазмолитики).
Слайд 62Методы ведения больных
Режим питания и дефекации. Наиболее благоприятное время для опорожнения
Достаточное потребление жидкости (1,5–2 л). Увеличивая количество клетчатки в диете, следует увеличивать и количество выпиваемой жидкости.
Поддержание двигательной активности и ежедневная программа физических упражнений.
Правильная поза при дефекации: спина прогнута, живот расслаблен, а не втянут; таз наклонён вперёд; колени чуть выше бёдер; локти по возможности должны упираться в колени.
Медикаментозное лечение (клизмы – не чаще 2 раз в неделю; глицериновые свечи, дюфалак).