- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Заболевания женских половых органов и молочных желез презентация
Содержание
- 1. Заболевания женских половых органов и молочных желез
- 2. Болезни женских половых органов и молочных желез
- 3. 1970 г. 1975 г. 1980 г. 1985
- 4. Болезни женских половых органов подразделяют на воспалительные,
- 5. Женщины с воспалительными заболеваниями половых органов составляют
- 6. Несмотря на выраженные различия в биологических свойствах
- 7. Грозным последствием "изменения полового поведения" является
- 8. Большая группа болезней женских половых органов обусловлена
- 9. Нарушения в циклической секреции гормонов могут
- 10. Виды нарушений менструального цикла: 1) меноррагия, или
- 11. 10) дисменорея – болезненные менструации; 11) первичная
- 12. Рак матки является одной из наиболее частых
- 13. Рак почти никогда не развивается в неизмененной
- 14. Влагалищная часть шейки матки покрыта многослойным плоским
- 15. Если в шейке матки происходит гиперплазия резервных
- 16. Лейкоплакия (дословно — белая пластинка) при кольпоскопии
- 17. Посттравматические процессы — разрывы шейки, эктропион,
- 18. Морфологический диагноз является одним из основных
- 19. Рак шейки матки, развивающийся во влагалищной ее
- 20. Рак шейки матки. Во влагалищной части шейки
- 21. Цервикальная интраэпителиальная неоплазия. Шейки матки выстлана гиперплазированным
- 22. Плоскоклеточный неороговевающий рак шейки матки. Опухоль
- 23. Метастазы рака шейки матки бывают как
- 24. Рак тела матки (эндометрия) наблюдается значительно реже,
- 25. Атипическая железистая гиперплазия. Эта форма железистой
- 26. Атипическая железистая гиперплазия эндометрия. Железы эндометрия построены
- 27. Разрастание эндометриальных структур (желез эндометрия и стромы)
- 28. Эндометриоз яичника. В корковом слое яичники -
- 29. Полип эндометрия. Стрелкой указан вырост эндометрия серо-красною цвета, с неровной поверхностью.
- 30. Полип эндометрия. Образование состоит из фиброзной стромы
- 31. Следует подчеркнуть, что предраковые процессы и
- 32. Рак тела матки чаще всего представлен
- 33. Эндометриальная аденокарцинома. Опухоль представлена атипичными железистыми комплексами
- 34. ДОБРОКАЧЕСТВЕННЫЕ ДИСГОРМОНАЛЬНЫЕ БОЛЕЗНИ. Эти болезни составляют основную
- 35. Доброкачественная дисплазия молочной железы (син.: мастопатия, фиброзно-кистозная
- 36. Фиброаденома молочной железы имеет вид инкапсулированного узла
- 37. Составляет 1/4 всех случаев рака у
- 38. Повышена частота рака молочной железы у женщин
- 39. Существует множество классификаций рака молочной железы.
- 40. Узловой рак встречается наиболее часто, характеризуется наличием
- 41. Рак молочной железы. Молочная железа увеличена в
- 42. По гистологическому строению выделяют: 1) неинфильтрирующий рак,
- 43. Инвазивный дольковый рак молочной железы. Паренхима опухоли
- 44. Инфильтрирующий рак развивается с началом инвазии внутрипротокового
- 45. Первые метастазы рака молочной железы лимфогенные. Основной
- 46. Зависит от стадии рака, его гистологического
- 47. Патологии беременности Нейтрогуморальные изменения, возникающие при беременности,
- 48. Изменения предоставлены диссеминированным тромбозом мелких сосудов, многочисленными
- 49. Внематочная беременность - развитие плода вне полости
- 50. Поэтому в первые месяцы трубной беременности возможно
- 51. Самопроизвольное прерывание трубной беременности происходит в первые
- 52. Самопроизвольный аборт и преждевременные роды представляют собой
- 53. Пузырный занос - плацента с гидропическим и
- 54. Родовая инфекция матки - опасное осложнение послеродового
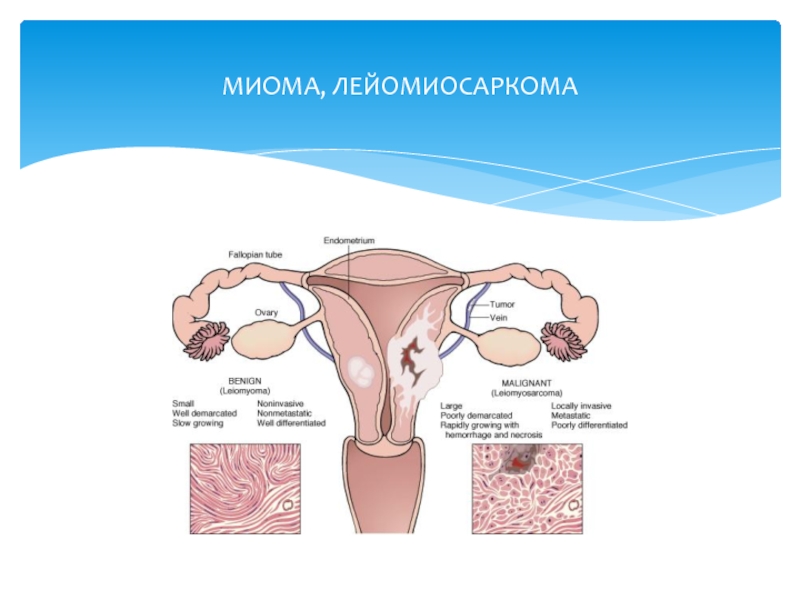
- 55. МИОМА, ЛЕЙОМИОСАРКОМА
- 56. Заканчивая лекцию о болезнях женских половых
- 57. Спасибо за внимание!
Слайд 1 Заболевания женских половых органов и молочных желез
Наиболее часто встречающиеся заболевания
Слайд 2Болезни женских половых органов и молочных желез занимают ведущее место в
БОЛЕЗНИ ЖЕНСКИХ ПОЛОВЫХ ОРГАНОВ И МОЛОЧНЫХ ЖЕЛЕЗ
Слайд 31970 г. 1975 г. 1980 г. 1985 г.
Рак шейки матки
Рак тела матки 6,4,7,8 ,
Рак молочной железы 18,322,527,733;
Нозология. Число случаев на 100 000 женщин
Слайд 4Болезни женских половых органов подразделяют на воспалительные, дисгормональные и опухолевые. Эти
В настоящей лекции будут представлены болезни, имеющие наибольшее клиническое значение.
БОЛЕЗНИ ЖЕНСКИХ ПОЛОВЫХ ОРГАНОВ
Слайд 5Женщины с воспалительными заболеваниями половых органов составляют 60—70 % гинекологических больных.
Воспалительные заболевания.
Слайд 6Несмотря на выраженные различия в биологических свойствах возбудителей, они вызывают сходные
Так, воспалительные заболевания шейки матки (цервициты) являются фоном для развития рака. Некоторые исследователи придают особое значение в развитии рака шейки матки папилломавирусу человека и вирусу герпеса, так как частота выявления этих вирусов резко возрастает при дисплазии и раке шейки матки. Однако онкогенность этих вирусов не является достоверно подтвержденной.
Симптоматика. Онкогенность.
Слайд 7 Грозным последствием "изменения полового поведения" является резко возросшая частота рождения
Внутриутробная инфекция
Слайд 8Большая группа болезней женских половых органов обусловлена нарушением гормональной регуляции —
Дисгормональные болезни
Слайд 9 Нарушения в циклической секреции гормонов могут развиваться при патологии ЦНС,
Морфология некоторых дисгормональных заболеваний, которые являются предраковыми, будет рассмотрена в разделе, посвященному раку.
Дисгармональные заболевания
Слайд 10Виды нарушений менструального цикла:
1) меноррагия, или гиперменорея, – регулярно возникающее маточное
2) метроррагия – нерегулярное маточное кровотечение, возникающее через различные короткие промежутки времени;
3) менометроррагия – нерегулярно возникающее длительное маточное кровотечение;
4) полименорея – кровотечение из полости матки, отличающееся регулярным возникновением через интервал времени менее 21 дня;
5) межменструальное кровотечения – это различной степени интенсивности кровотечения, возникающие в период между менструациями;
6) постменопаузальное кровотечение – кровотечение, появившееся более чем через год после последней менструации у женщин с недостаточной функцией яичников;
7) посткоитальное кровотечение – кровотечение после коитуса;
8) предменструальное кровотечение – скудное кровотечение мажущего характера, возникающее за несколько дней до начала менструации;
9) постменструальное кровотечение. Имеет мажущий характер, скудное, длится в течение нескольких дней после окончания менструации;
Слайд 1110) дисменорея – болезненные менструации;
11) первичная аменорея – отсутствие менструаций в
12) вторичная аменорея – отсутствие менструаций в течение полугода и более после менструаций;
13) олигоменорея – редкие менструации, возникающие 1 раз в 2–3 месяца;
14) спаниоменорея – периодическое наступление менструации 1 раз в 6–12 месяцев;
15) гипоменорея – скудные менструации;
16) киптоменорея – скрытая менструация, клинически проявляющаяся аменореей вследствие заращения цервикального канала, пороков развития гениталий или сплошного гимена.
Слайд 12Рак матки является одной из наиболее частых злокачественных опухолей. По частоте
Рак шейки матки — наиболее частая локализация рака матки. По данным ВОЗ, ежегодно в мире регистрируется 500 тыс. первичных больных раком шейки матки. За последние несколько десятилетий отмечено снижение частоты рака этой локализации, что обусловлено главным образом профилактикой и лечением фоновых заболеваний.
Наиболее часто рак шейки матки развивается в возрасте 40— 49 лет, однако иногда он возникает у детей и очень пожилых женщин. Известно, что рак шейки матки редко развивается у нерожавших и не живших половой жизнью; так, отмечено, что у монахинь почти не бывает рака шейки матки. Наиболее высок риск при раннем начале половой жизни, ранних родах, частой смене сексуальных партнеров.
Опухолевые болезни
Слайд 13Рак почти никогда не развивается в неизмененной шейке, ему предшествуют процессы
Фоновые заболевания шейки матки:
Эндоцервикоз
Лейкоплакия
Полип
Кондиломы
Цервицит
Посттравматические изменения
Чтобы понять сущность дисгормональных болезней, следует вспомнить нормальную морфологию шейки матки, в которой выделяют два отдела — влагалищную часть и цервикальный канал.
Фоновые заболевания шейки матки
Слайд 14Влагалищная часть шейки матки покрыта многослойным плоским неороговевающим эпителием, а цервикальный
При относительном или абсолютном избытке прогестерона или андрогенов во влагалищной части шейки матки появляются участки, выстланные железистым эпителием цервикального канала. Такое состояние называют эндоцервикозом. Внешне эти участки выглядят как дефекты слизистой оболочки, поэтому их часто называют псевдоэрозиями. Эндоцервикоз может развиваться при заживлении истинных эрозий воспалительного происхождения, дефектов слизистой оболочки, возникающих при родах, но основной причиной их развития является гормональный дисбаланс.
Эпителиальная выстилка шейки матки и цервикального канала
Слайд 15Если в шейке матки происходит гиперплазия резервных клеток с образованием новых
Стационарный, или "простой", эндоцервикоз свидетельствует о фазе относительного покоя, когда пораженный участок не увеличивается, но и не подвергается заживлению. Очевидно, при этой форме происходит относительная стабилизация гормонального дисбаланса.
Заживающий эндоцервикоз характеризуется обратным развитием процесса, при этом происходит как врастание плоского эпителия с краев поражения, так и дифференцировка резервных клеток в многослойный плоский эпителий.
Полипы располагаются в канале шейки матки. Чаще одиночные, разнообразного внешнего вида, они могут быть железистыми или железисто-фиброзными. Большинство исследователей поддерживают мнение об их дисгормональной природе.
Виды эндоцервикозов. Полипы.
Слайд 16Лейкоплакия (дословно — белая пластинка) при кольпоскопии выглядит как участок белого
Кондиломы — утолщенные и удлиненные сосочки соединительной ткани, покрытые многослойным плоским неороговевающим эпителием. Возникают при раздражении слизистой оболочки выделениями, образующимися при воспалении шейки матки.
Цервицит — воспалительное заболевание шейки матки. Может сопровождаться изъязвлением слизистой оболочки — истинной эрозией.
Лейкоплакия. Кондиломы. Цервицит.
Слайд 17 Посттравматические процессы — разрывы шейки, эктропион, рубцовые изменения. Многие исследователи
Наиболее неблагоприятно сочетание различных фоновых процессов — так, развитие эндоцервикоза в рубцово-измененной шейке наиболее часто приводит к развитию рака.
Объединяет вышеперечисленные разные по природе заболевания возможность развития в них дисплазии, которая является признаком предрака.
Дисплазия эпителия — патологический процесс, при котором в части толщи эпителиального пласта появляются клетки с различной степенью атипии, утратой полярности и комплексности, при этом в процесс не вовлекаются поверхностный слой и строма. Плоскоклеточная интраэпителиальная неоплазия (8077/2) низкой степени (менее 1/3 эпителиального пласта), высокой степени (более 1/3 эпителиального пласта). Тяжелая дисплазия переходит в рак in situ. Клетки имеют признаки атипизма, но инвазии в подлежащую строму не наблюдается. В случае проникновения опухолевых клеток за базальную мембрану эпителия формируется инвазивный рак.
Посттравматические процессы. Дисплазия эпителия.
Слайд 18 Морфологический диагноз является одним из основных критериев в выборе лечебной
При дисплазии - практикуется консервативное лечение или электрокоагуляция;
при раке in situ — иссечение пораженного участка;
при инвазивном раке — расширенная экстирпация матки с придатками и верхней частью влагалища с последующей лучевой терапией.
Насколько важна ранняя диагностика рака, указывают следующие данные: при раке шейки матки in situ выздоравливают 95— 98 % женщин, а при инвазивном раке 5-летняя выживаемость регистрируется менее чем у 50 % женщин.
Прогноз.
Слайд 19Рак шейки матки, развивающийся во влагалищной ее части в цервикальном канале,
В шейке матки развивается также эндометриоидная карцинома, светлоклеточная аденокарцинома, железисто-плоскоклеточный рак, недифференцированный рак, однако эти гистологические варианты встречаются значительно реже. Из перечисленных вариантов заслуживает особого внимания светлоклеточный (мезонефроидный) рак, поскольку отмечена повышенная его частота в шейке матки и влагалище у девочек и молодых женщин, матери которых во время беременности получали диэтилстильбэстрол (синтетический эстроген) с целью сохранения беременности.
Рак шейки матки
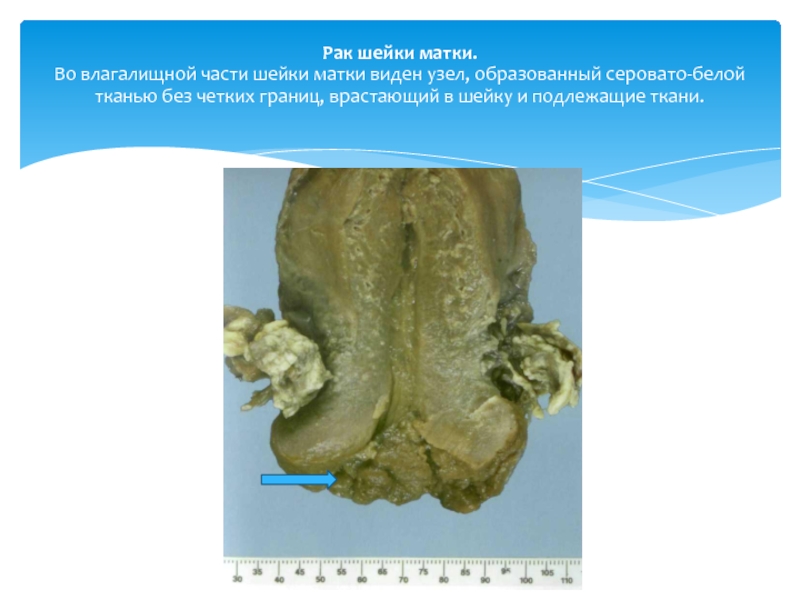
Слайд 20Рак шейки матки. Во влагалищной части шейки матки виден узел, образованный серовато-белой
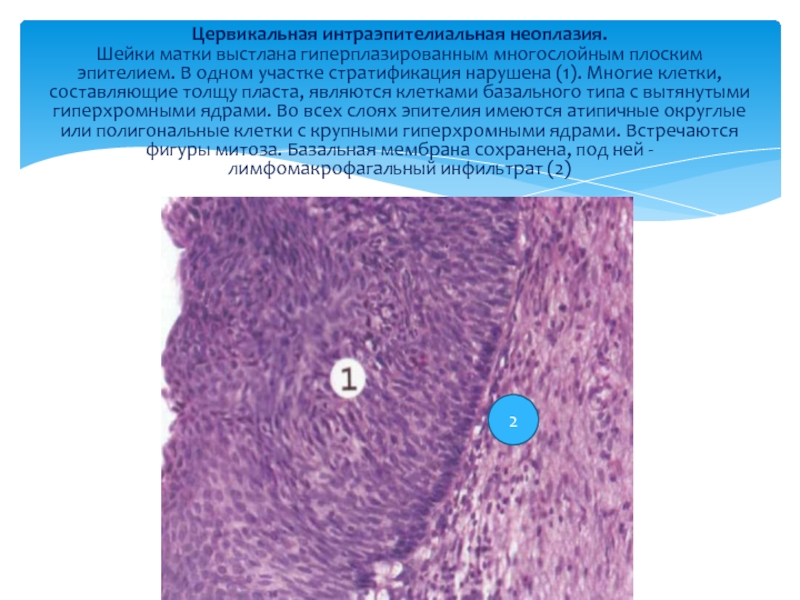
Слайд 21Цервикальная интраэпителиальная неоплазия. Шейки матки выстлана гиперплазированным многослойным плоским эпителием. В одном
2
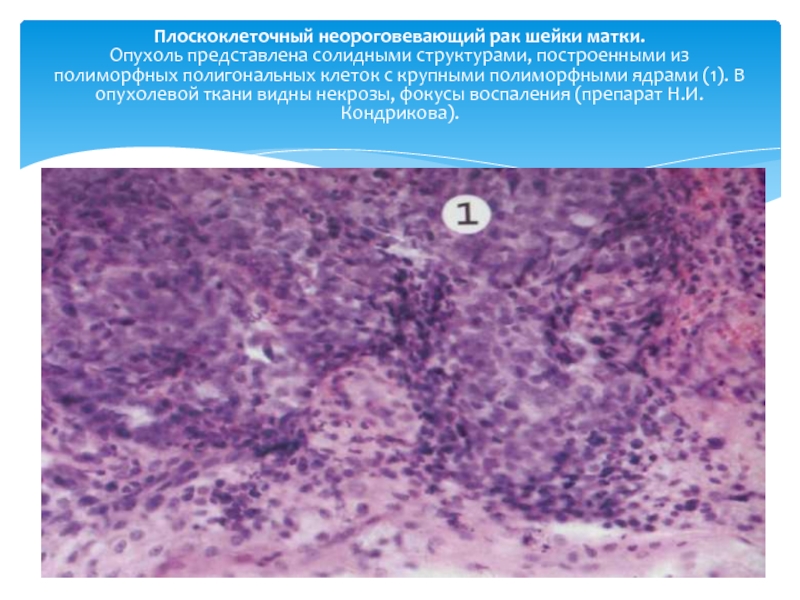
Слайд 22Плоскоклеточный неороговевающий рак шейки матки. Опухоль представлена солидными структурами, построенными из
Слайд 23 Метастазы рака шейки матки бывают как лимфогенными (в лимфатические узлы
Возможны также имплантационные метастазы с развитием карциноматоза брюшины.
Метастазы рака шейки матки
Слайд 24Рак тела матки (эндометрия) наблюдается значительно реже, чем рак шейки, однако,
Рак тела матки
Слайд 25 Атипическая железистая гиперплазия. Эта форма железистой гиперплазии отличается от простой
Полипоз эндометрия. К развитию рака может привести аденоматозный полип. Полип имеет ножку с толстостенными сосудами и тело. Изменения в железах эндометрия те же, что при атипической железистой гиперплазии.
Развитию рака тела матки предшествуют 2 основных предраковых процесса: атипическая железистая гиперплазия эндометрия и полипоз эндометрия.
Слайд 26Атипическая железистая гиперплазия эндометрия. Железы эндометрия построены из эпителия пролиферативного типа, имеют
Слайд 27Разрастание эндометриальных структур (желез эндометрия и стромы) в нетипичных для них
Аденомиоз и эндометриоз
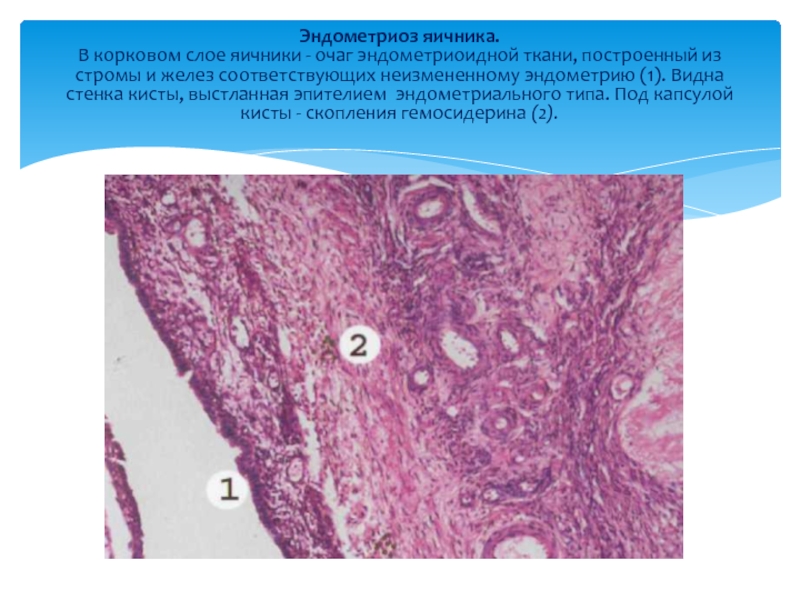
Слайд 28Эндометриоз яичника. В корковом слое яичники - очаг эндометриоидной ткани, построенный из
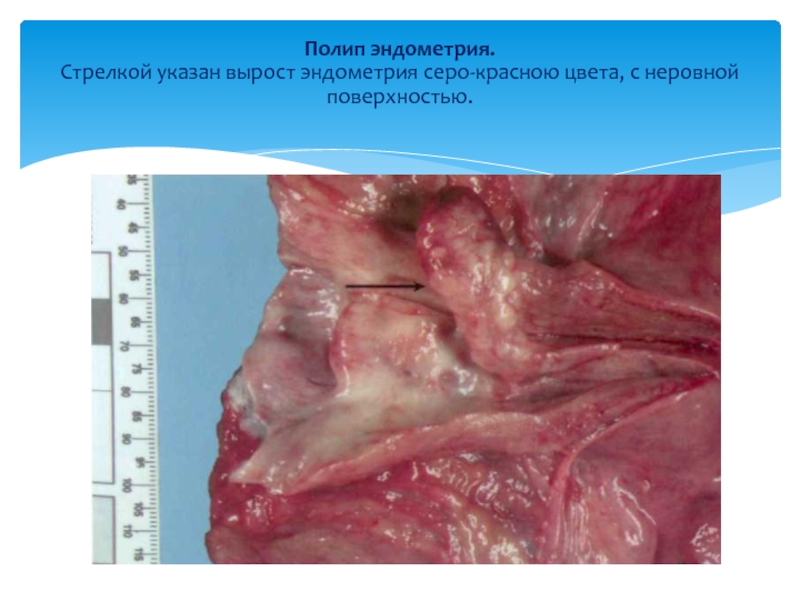
Слайд 29Полип эндометрия.
Стрелкой указан вырост эндометрия серо-красною цвета, с неровной поверхностью.
Слайд 30Полип эндометрия. Образование состоит из фиброзной стромы с толстостенными сосудами и основании
Слайд 31 Следует подчеркнуть, что предраковые процессы и рак эндометрия проявляются маточными
Основной метод диагностики этих процессов — изучение соскобов эндометрия.
Внимание!
Слайд 32 Рак тела матки чаще всего представлен аденокарциномой, которая может быть
Чем более дифференцирована опухоль, тем более она чувствительна к гормонам. Опухоль обычно растет экзофитно. Метастазы вначале лимфогенные, затем гематогенные и имплантационные.
У 10 % больных отмечаются поздние рецидивы (спустя 5 лет и более после операции).
Примерно у 1/3 больных рак тела матки развивается в более молодом возрасте, еще до наступления менопаузы. У этих женщин невозможно выявить какие-либо факторы риска. Прогноз у таких больных крайне неблагоприятный, поскольку опухоль низкодифференцированная и не поддается гормональному лечению.
Рак тела матки – гистологические формы.
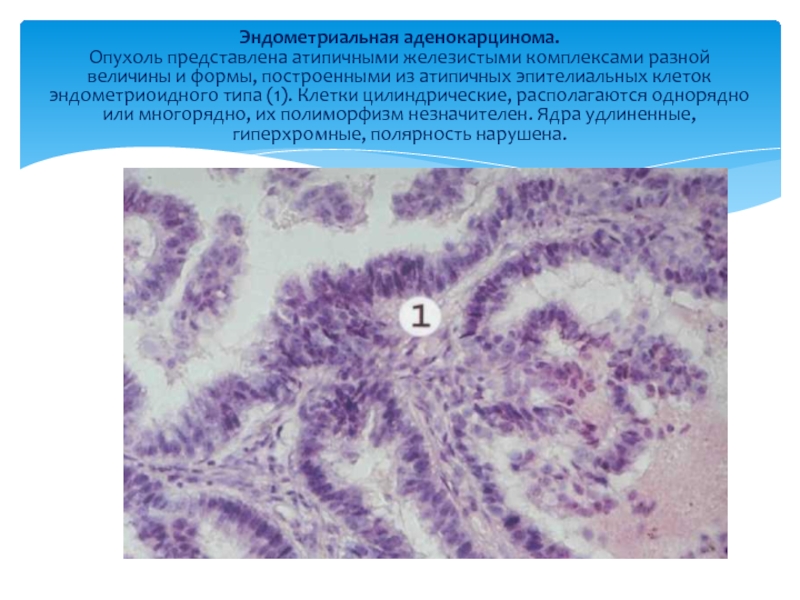
Слайд 33Эндометриальная аденокарцинома. Опухоль представлена атипичными железистыми комплексами разной величины и формы, построенными
Слайд 34ДОБРОКАЧЕСТВЕННЫЕ ДИСГОРМОНАЛЬНЫЕ БОЛЕЗНИ. Эти болезни составляют основную группу патологии молочных желез.
1. Доброкачественная дисплазия молочных желез-
(мастопатия, фиброзно-кистозная болезнь);
- непролиферативная форма;
- пролиферативная форма
2. Доброкачественные опухоли молочных желез
- внутрипротоковая папиллома;
- фиброаденома;
БОЛЕЗНИ МОЛОЧНЫХ ЖЕЛЕЗ
Слайд 35Доброкачественная дисплазия молочной железы (син.: мастопатия, фиброзно-кистозная болезнь) — является самой
Различают непролиферативную и пролиферативную формы доброкачественной дисплазии молочной железы.
При непролиферативной форме наблюдаются разрастание фиброзной ткани и кистозное расширение протоков с формированием одного или нескольких узлов, чаще в одной молочной железе. Иногда узлы представлены гиалинизированной соединительной тканью, окружающей атрофичные дольки. При этой форме мастопатии риск развития рака невелик.
Пролиферативная форма характеризуется пролиферацией долькового или протокового эпителия и миоэпителия, иногда с содружественным разрастанием соединительной ткани. При наличии пролиферативных процессов риск развития рака повышается в 2—5 раз, а при некоторых вариантах — в 14 раз.
Слайд 36Фиброаденома молочной железы имеет вид инкапсулированного узла волокнистого строения. Микроскопически характеризуется
Внутрипротоковая папиллома — доброкачественная опухоль, характеризующаяся образованием сосочковых выростов, покрытых протоковым эпителием, иногда сопровождающаяся кистозным расширением протоков. Одиночные папилломы не имеют тенденции к малигнизации, множественные папилломы увеличивают риск развития рака в 4—6 раз.
Фиброаденома. Внутрипротоковая папиллома.
Слайд 37 Составляет 1/4 всех случаев рака у женщин. Наиболее высока заболеваемость
Риск развития рака молочной железы наиболее высок у женщин с ранним менархе и поздней менопаузой, у нерожавших. К факторам риска относят также позднее начало половой жизни, поздние первые роды (после 26 лет). Напротив, ранняя беременность и роды, полноценное кормление грудью предохраняют женщин от развития рака молочной железы (следует, однако, помнить, что при ранней беременности значительно повышается риск развития рака шейки матки).
Существует мнение, что риск развития рака молочной железы повышается при кормлении грудью более года, после перенесенных послеродовых маститов, травм молочной железы, однако это мнение поддерживается не всеми исследователями.
РАК МОЛОЧНОЙ ЖЕЛЕЗЫ
Слайд 38Повышена частота рака молочной железы у женщин с ожирением. Установлено, что
При раке молочной железы велика роль наследственности. Вероятность развития рака молочной железы у женщины составляет 30—50 %, если у ее матери или сестры аналогичный рак развился до наступления менопаузы. При раке, развившемся в постменопаузе, такой зависимости нет.
Анализ факторов риска развития рака молочной железы показывает их сходство с факторами риска рака тела матки, что указывает на роль гормональных нарушений, главным образом — на дисбаланс эстрогенов. Основными предраковыми заболеваниями являются описанные выше доброкачественные изменения молочной железы.
Факторы риска рака молочной железы
Слайд 39 Существует множество классификаций рака молочной железы. Наиболее широко распространены две
Рак молочной железы
1. Макроскопические формы
- узловой
- диффузный
- рак соска и соскового поля (болезнь Педжета)
2. Гистологические формы
- неинфильтрирующий рак
- внутридольковый
- внутрипротоковый
- инфильтрирующий рак - болезнь Педжета
Классификация рака молочной железы
Слайд 40Узловой рак встречается наиболее часто, характеризуется наличием плотных, желтовато-серых, или мягких,
Диффузный рак имеет вид желтовато-серых тяжей, пронизывающих молочную железу. Может сопровождаться выраженным отеком и гиперемией (отечная, маститоподобная, рожистоподобная формы). В некоторых случаях молочная железа уменьшается, становится плотной и бугристой, как бы покрытой панцирем (панцирная форма).
Рак соска и соскового поля (болезнь Педжета) — относительно редкая форма рака (составляет не более 3% всех злокачественных опухолей молочной железы). Начинается в виде экземы с образованием корочек в области соска и околососковой области. Вскоре сосок уплотняется и исчезает, инфильтрация переходит на ткань молочной железы и клетчатку. Эта форма рака протекает относительно медленно.
Виды рака молочной железы
Слайд 41Рак молочной железы. Молочная железа увеличена в размере, плотной консистенции, кожа бугристая,
Слайд 42По гистологическому строению выделяют: 1) неинфильтрирующий рак, 2) инфильтрирующий рак, 3)
Неинфильтрирующий рак может быть внутри-дольковым и внутри-протоковым. Отсутствие инвазивного роста позволяет клиницистам отнести этот рак к ранним. Чаще всего данную форму рака выявляют при гистологическом исследовании ткани молочной железы, удаленной по поводу доброкачественных заболеваний.
Внутридольковый рак может быть солидным или железистым. Внутрипротоковый рак характеризуется разрастанием эпителия в просвете расширенных протоков в виде сосочков (сосочковый рак). Иногда опухолевая ткань, заполнив просвет протока, подвергается некрозу, и на разрезе опухоли из просвета расширенных протоков выдавливаются белесоватые крошащиеся пробки некротизированной ткани — угревидный рак.
Гистологические формы рака молочной железы
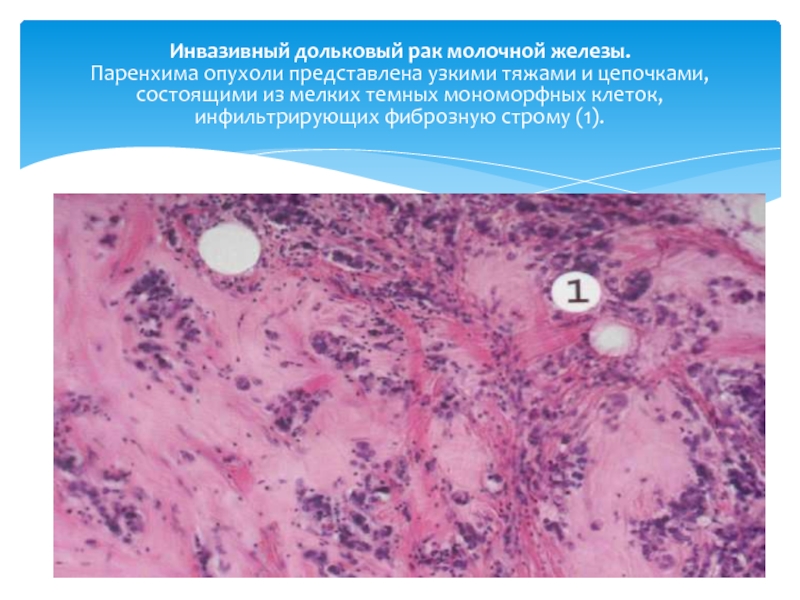
Слайд 43Инвазивный дольковый рак молочной железы. Паренхима опухоли представлена узкими тяжами и цепочками,
Слайд 44Инфильтрирующий рак развивается с началом инвазии внутрипротокового и внутридолькового рака. Гистологическая
Болезнь Педжета — особая гистологическая разновидность рака, при которой в эпидермисе соска и выводных протоках «молочной железы обнаруживаются крупные клетки с бледноокрашенной цитоплазмой. Болезнь Педжета обычно сочетается с протоковым раком, редко — с дольковым.
Рак молочной железы, как правило, характеризуется бурным течением, анамнез заболевания обычно не превышает полугода. Иногда распространенные метастазы развиваются при раке диаметром менее 1 см.
Формы рака
Слайд 45Первые метастазы рака молочной железы лимфогенные. Основной путь лимфооттока — в
Гематогенные метастазы в легкие наблюдаются у 60—70 % больных. В 30—40 % поражаются печень и кости.
Лечение. При раке молочной железы проводят комбинированное лечение, хирургический метод сочетается с химио-, лучевой и гормональной терапией. Пути лимфогенного метастазирования определяют широкий объем радикальной операции — удаление молочной железы вместе с большой и малой грудными мышцами, подмышечной, подлопаточной и подключичной жировой клетчаткой. При ранних формах рака применяют более щадящие операции.
Метастазы. Лечение.
Слайд 46 Зависит от стадии рака, его гистологического варианта и степени дифференцировки
Важным прогностическим признаком является наличие в ткани опухоли рецепторов к эстрогенам. Опухоли, содержащие такие рецепторы, менее агрессивны и хорошо поддаются гормональному лечению.
При раннем раке 5-летняя выживаемость составляет 90— 98 %. При наличии метастазов прогноз резко ухудшается (5-летняя выживаемость от 22 до 63 %).
Для рака молочной железы очень характерны поздние рецидивы и метастазы. Иногда отдаленные метастазы проявляются через много лет после радикального удаления опухоли. Пациентов нельзя считать выздоровевшими в течение 15—20 лет.
Прогноз
Слайд 47Патологии беременности Нейтрогуморальные изменения, возникающие при беременности, могут вести к нарушению
Патология беременности и послеродового периода
Слайд 48Изменения предоставлены диссеминированным тромбозом мелких сосудов, многочисленными мелкими некрозами и кровоизлияниями
На вскрытии находят отеки, желтуху, изменения головного мозга, легких, сердца, печени и почек. В головном мозге находят отек, тромбы в мелких сосудах, кровоизлияния, в подкорковых ядрах, в легких - отек и сливную геморрагическую пневмонию, в сердце - тромбы в сосудах, фокальные некрозы миокарда и кровоизлияния. Печень увеличена, пестрая, с многочисленными кровоизлияниями. Микроскопически в мелких сосудах находят тромбы, кровоизлияния и очаги некроза. Почки увеличены, дряблые, корковый слой их набухший, пестрый, мозговой - полнокровный. Гистологически находят распространенный тромбоз и фибриноидный некроз мелких сосудов, дистрофию и некроз эпителия канальцев нефрона, кровоизлияния в межуточной ткани, особенно пирамид.
Патологическая анатомия эклампсии
Слайд 49Внематочная беременность - развитие плода вне полости матки: в трубе, в
Внематочная и трубная беременность
Слайд 50Поэтому в первые месяцы трубной беременности возможно кровотечение в полость трубы
Слайд 51Самопроизвольное прерывание трубной беременности происходит в первые 12-14 недель беременности либо
ПРЕРЫВАНИЕ ТРУБНОЙ БЕРЕМЕННОСТИ
Слайд 52Самопроизвольный аборт и преждевременные роды представляют собой прерывание беременности. Прерывание беременности
Самопроизвольный аборт и преждевременные роды
Слайд 53Пузырный занос - плацента с гидропическим и кистозным превращением ворсин хориона,
Пузырный занос, плацентарный полит, родовая инфекция матки
Слайд 54Родовая инфекция матки - опасное осложнение послеродового периода. Частыми возбудителями являются
Слайд 56 Заканчивая лекцию о болезнях женских половых органов, следует еще раз
Злокачественные опухоли половых органов и молочных желез не имеют патогномоничных признаков на ранних стадиях, когда возможно полное излечение женщины без ее инвалидизации, при этом ведущее значение для выбора тактики лечения в большинстве случаев имеет морфологическое заключение, что накладывает на патологоанатома высокую ответственность.
Заключение