- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Заболевания, сопровождающиеся синдромом сыпи презентация
Содержание
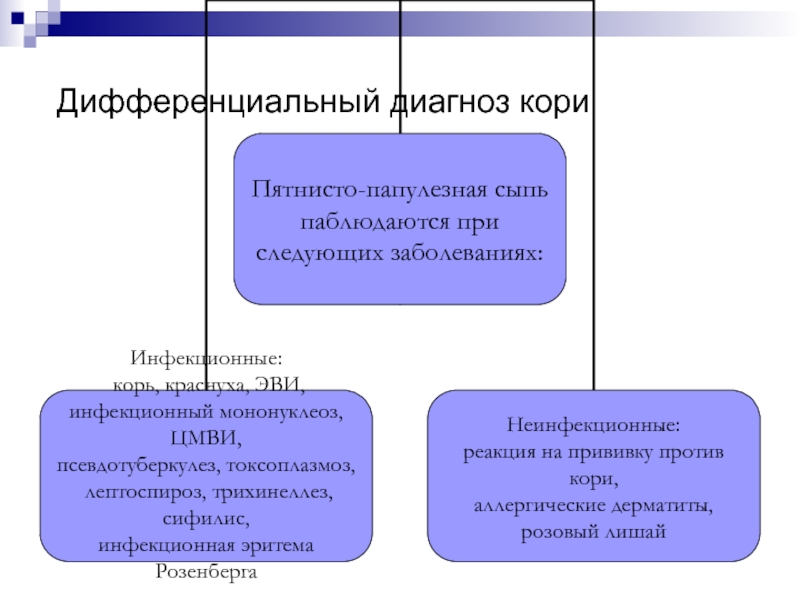
- 1. Заболевания, сопровождающиеся синдромом сыпи
- 2. Классификация инфекционных экзантем Точечная (мелкоточечная) Пятнистая Везикулезная Геморрагическая смешанная
- 3. Скарлатина - острое инфекционное заболевание, характеризующееся
- 4. Этиология Возбудителем является ß - гемолитический
- 5. Гемолитические стрептококки вырабатывают: токсин, который обладает
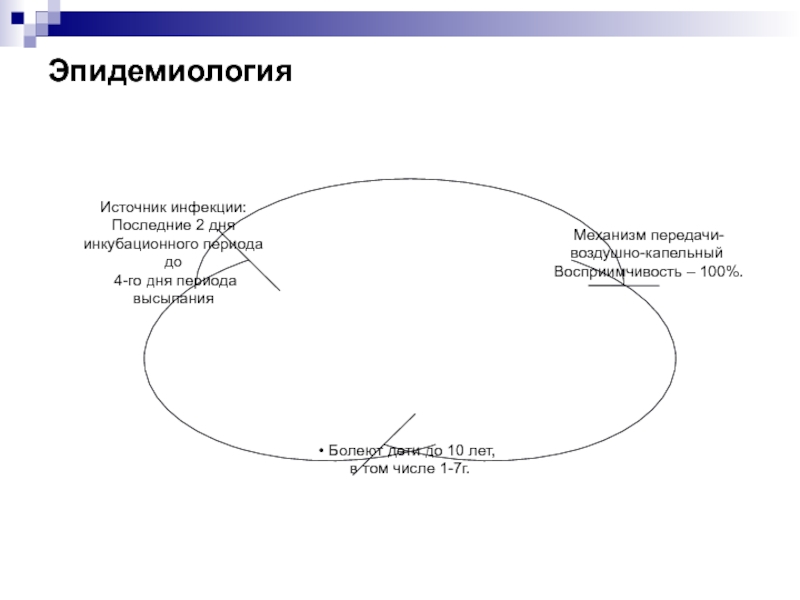
- 6. Эпидемиология Источник инфекции - больной скарлатиной; больные
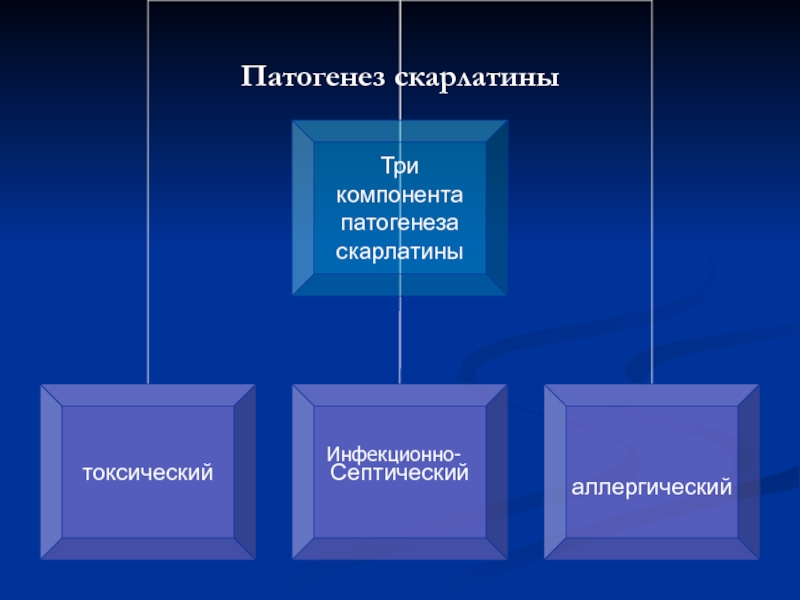
- 7. Патогенез скарлатины Инфекционно-
- 8. Поражения вегетативной нервной системы, эндокринного аппарата и
- 9. Клиника Инкубационный период - в среднем 2-7
- 10. Экзантема: Часто в конце 1-й или реже
- 11. Ангина бывает катаральной, лакунарной, пленчатой, некротической.
- 12. Симптомы общей интоксикации- это высокая t, головная
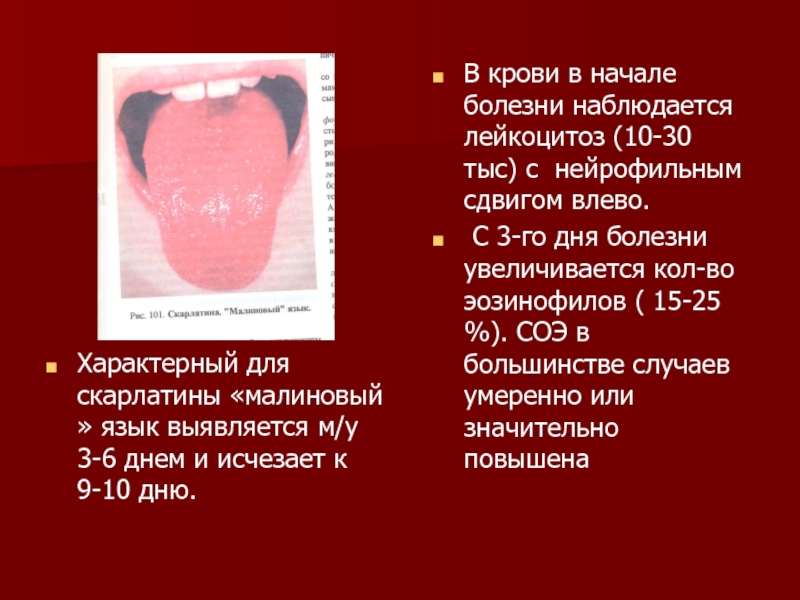
- 13. Характерный для скарлатины «малиновый » язык
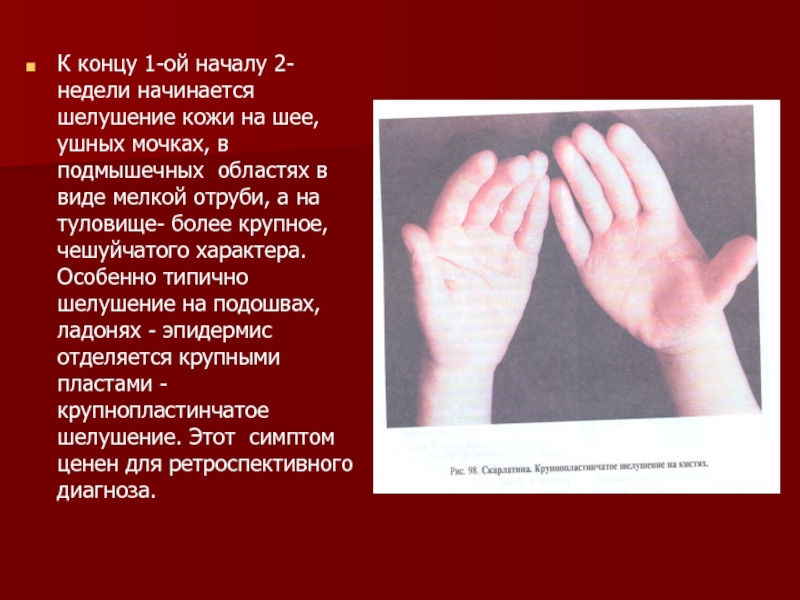
- 14. К концу 1-ой началу 2- недели
- 15. Классификация скарлатины по А. А. Колтыпину
- 16. Скарлатину следует дифференцировать: Со скарлатиноподобной десквамативной
- 17. Лечение скарлатины: В связи с возможными осложнениями
- 18. Профилактика скарлатины: Специфическая профилактика не разработана. Неспецифическая
- 19. Этиология псевдотуберкулеза Иерсинии представляют собой грам(-) палочки,
- 20. Эпидемиология Иерсиниозная инфекция - типичная зоонозная
- 22. По тяжести заболевания: Легкая форма -
- 23. Лечение иерсиниоза 1) антибактериальное: Левомицетин на
- 24. Корь – острое инфекционное заболевание, характеризующее
- 25. Эпидемиология
- 26. Эпидемиология Сезонность – зине-весенние месяцы Подъем
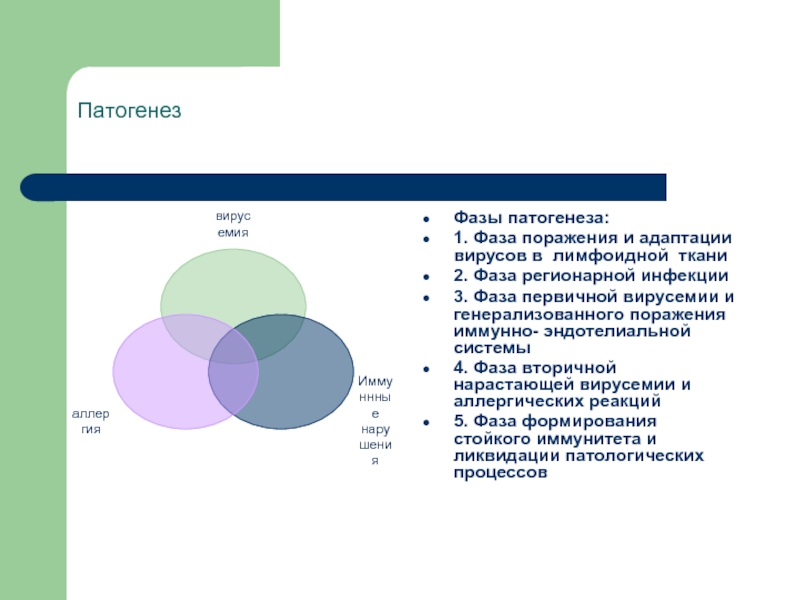
- 27. Патогенез Фазы патогенеза: 1. Фаза поражения и
- 28. Клиника Корь – циклическое заболевание,
- 29. Катаральный период Начало болезни характеризуется: общая интоксикация
- 31. Характеристика сыпи: 1) этапность высыпания; 2)
- 32. 1- й – на
- 33. В период пигментации: Критическое или
- 34. В период пигментации Пигментация сыпи
- 35. Дифференциальный диагноз кори
- 36. Емі Постельный режим
- 37. Профилактика кори Ранняя диагностика и изоляция
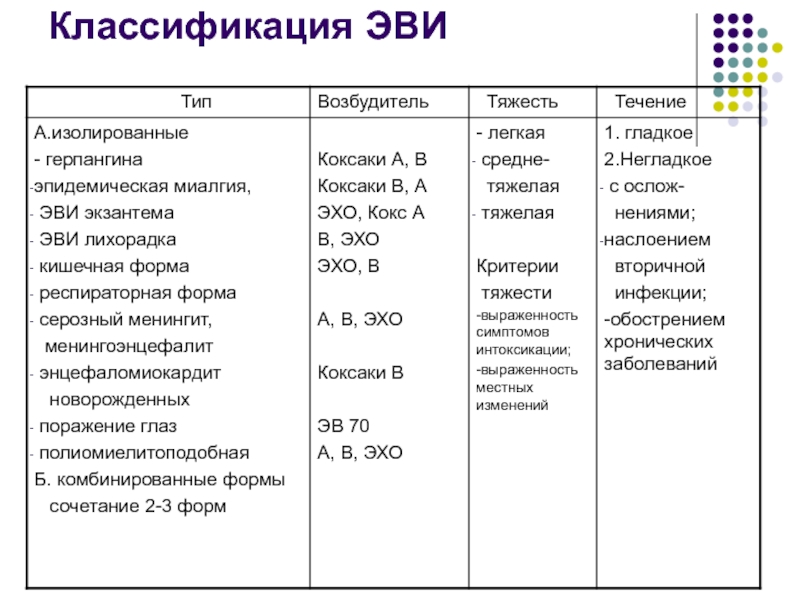
- 40. Классификация ЭВИ
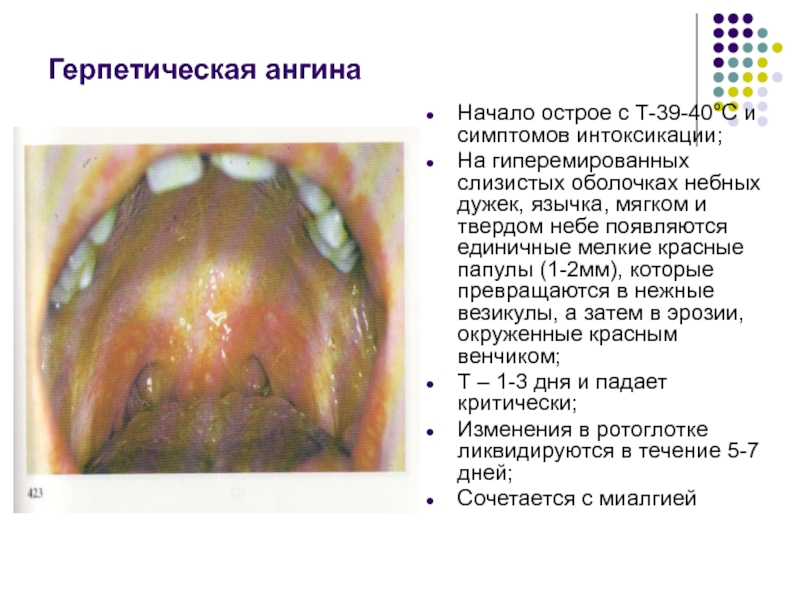
- 41. Герпетическая ангина Начало острое с Т-39-40°С и
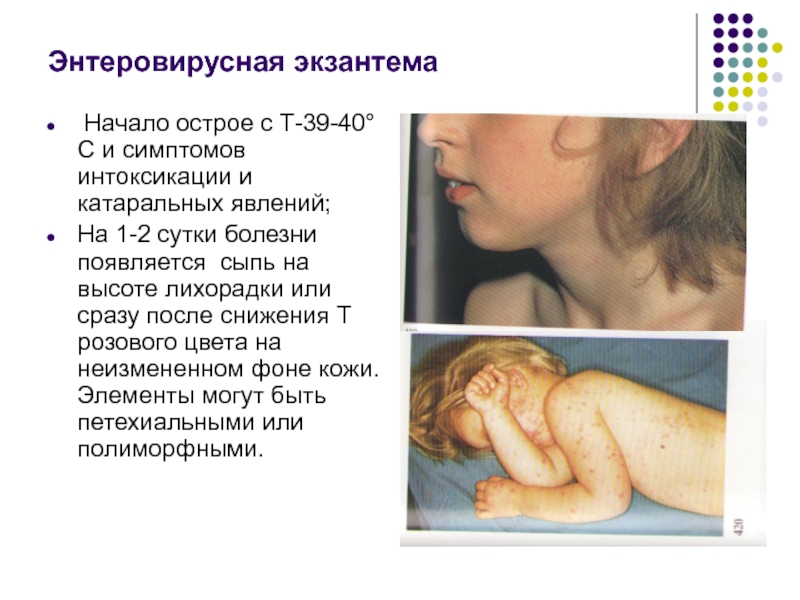
- 42. Энтеровирусная экзантема Начало острое с Т-39-40°С
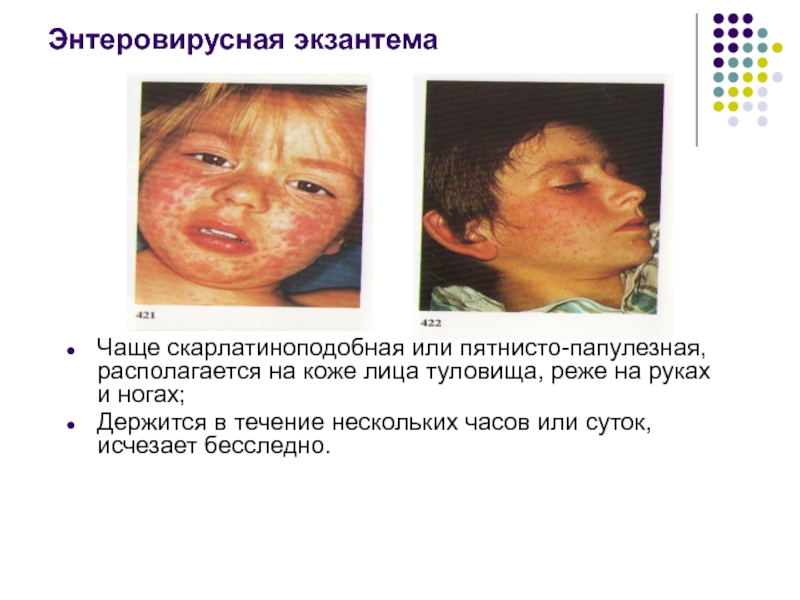
- 43. Энтеровирусная экзантема Чаще скарлатиноподобная или пятнисто-папулезная, располагается
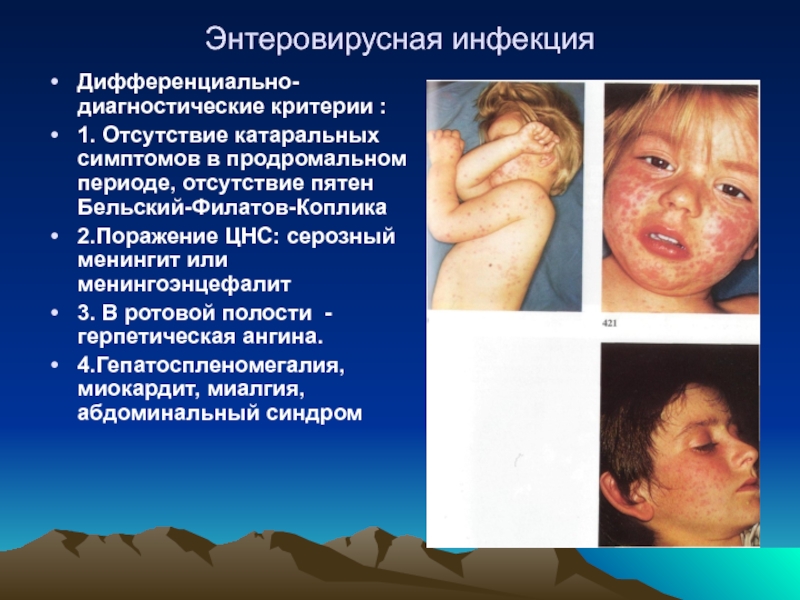
- 44. Энтеровирусная инфекция Дифференциально-диагностические критерии : 1. Отсутствие
- 45. Лабораторная диагностика Вирусологические методы - носоглоточные смывы
- 46. Лечение Режим постельный ( на острый период,
- 47. Патогенетическая и симптоматическая терапия Дезинтоксикационная В
- 48. Диспансеризация и профилактика Диспансеризация: – наблюдение
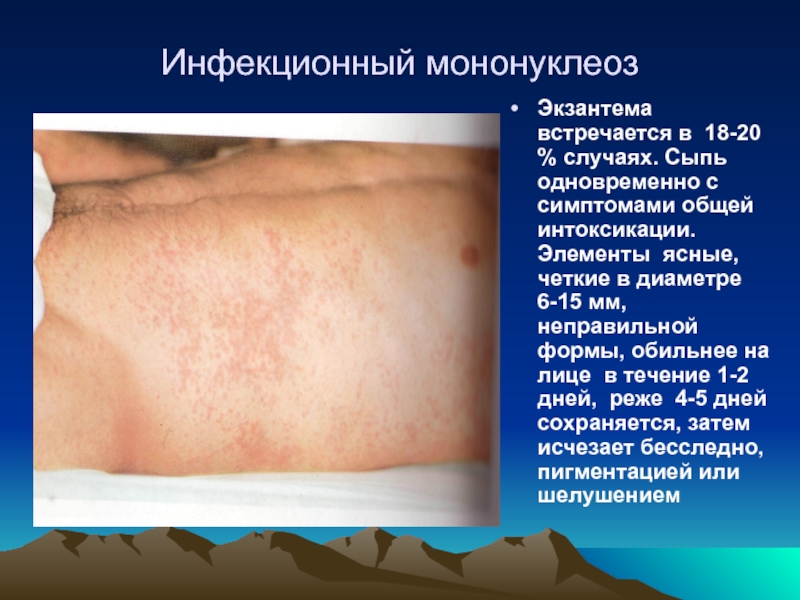
- 49. Инфекционный мононуклеоз Экзантема встречается в 18-20
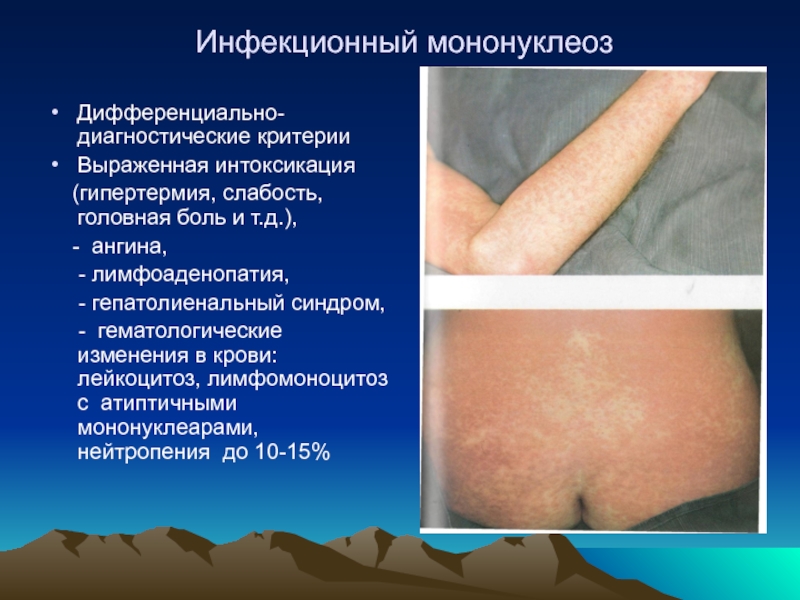
- 50. Инфекционный мононуклеоз Дифференциально-диагностические критерии Выраженная
- 51. АО «Медицинский Университет Астана» Кафедра детских инфекционных болезней Тема: «Менингококковая инфекция»
- 52. План Определение Этиология
- 53. Менингококковая инфекция — острое инфекционное заболевание, вызываемое
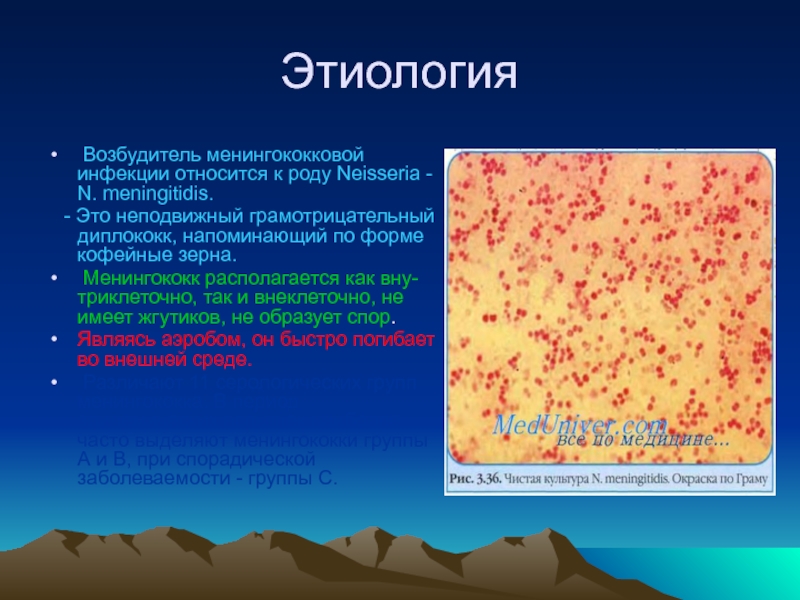
- 54. Этиология Возбудитель менингококковой инфекции относится к
- 55. Эпидемиология: Источником менингококковой инфекции являются больные и
- 56. Классификация менингококковых инфекций Менингококковую
- 57. Патогенез: Входными воротами для менингококка являются зев
- 58. Клиническая картина: Инкубационный период короткий -2 -
- 59. Менингококковая инфекция
- 60. Менингококкемия (Менингококковый сепсис) Менингококковый сепсис (менингококкемия) начинается
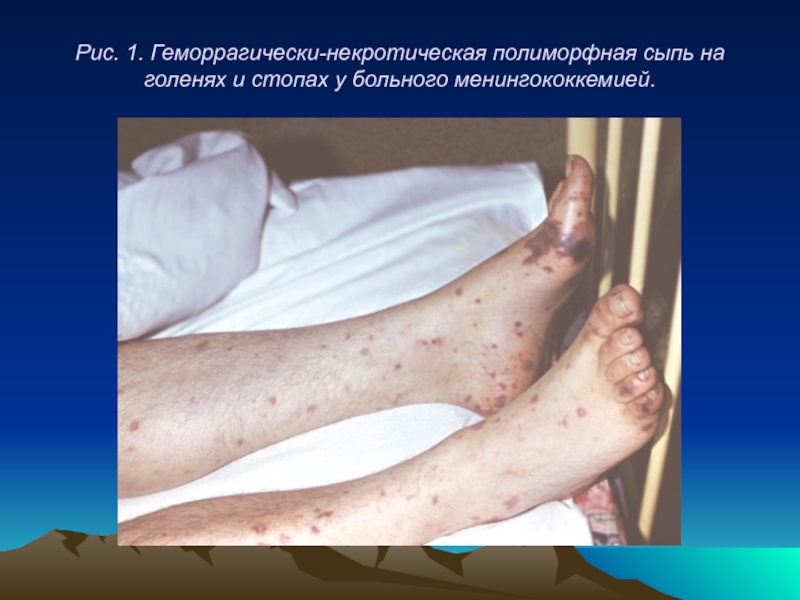
- 61. Рис. 1. Геморрагически-некротическая полиморфная сыпь на голенях и стопах у больного менингококкемией.
- 62. Менингит Менингококковый менингит также начинается остро. Лишь
- 64. Менингококковый менингоэнцефалит Встречается преимущественно у детей раннего
- 65. Осложнения При менингококковой инфекции осложнения
- 66. Диагностика включает в себя: бактериологический, Бактериоскопический,
- 67. Менингококкемию иногда
- 68. Менингококковый менингит, протекающий как моносиндром менингококковой инфекции,
- 69. Лечение: Больные с менингококковой инфекцией подлежат госпитализации.
- 70. Помимо антибиотиков, в борьбе с интоксикацией назначают
- 71. Прогноз: В последние десятилетия даже при генерализованных
- 72. Рис. 2 Заболеваемость менингококковой инфекцией детей в
- 73. Профилактика: Основой профилактики менингококковой инфекции являются мероприятия
Слайд 2Классификация
инфекционных экзантем
Точечная (мелкоточечная)
Пятнистая
Везикулезная
Геморрагическая
смешанная
Слайд 3
Скарлатина - острое инфекционное заболевание, характеризующееся
симптомами общей интоксикации,
ангиной,
регионарным
мелкоточечной сыпью на коже.
Слайд 4Этиология
Возбудителем является ß - гемолитический стрептококк
группы
Стрептококки - это грамм «+» кокки, факультативные анаэробы.
Различают 80 сероваров. В клеточной стенке стрептококка имеются М, Т, R-протеины, обладающие выраженной антигенностью. Типоспецифический М-протеин является главным фактором вирулентности, он обеспечивает фиксацию стрептококкка на месте внедрения.
Разные серовары стрептококка выделяют качественно однородный токсин общего действия, к которому в организме вырабатывается антитоксин. Антитоксический иммунитет является стойким.
Бактериальные компоненты стрептококка, определяющие инвазивность и агрессивность его, типоспецифичны.
Слайд 5Гемолитические стрептококки вырабатывают:
токсин, который обладает пирогенностью, цитотоксичностью, способностью повреждать ткани,
Токсин состоит из двух фракций - термолабильной (эритрогенный экзотоксин), нейтрализующийся специфической сывороткой, и термостабильной, обладающей аллергическими свойствами.
гемолизин, благодаря которому они могут вызывать гемолиз эритроцитов;
стрептолизиннуклеазы О и S, обладающие, гемолитическим, токсическим действием на сердце;
рибо- и дезоксирибонуклеазы, обладающие свойством лизировать лейкоциты;
гиалуронидазу - фактор вирулентности, благодаря деполимеризующему действию на гиалуроновую кислоту соединительной ткани;
стрептокиназу, протеиназу, липопротеиназу - протеолитические ферменты. Почти все ферменты обладают антигенными свойствами
Слайд 6Эпидемиология
Источник инфекции - больной скарлатиной; больные стрептококковой ангиной и назофарингитом. реконвалесценты
Пути распространения инфекции
- прямой ( воздушно- капельный механизм передачи при разговоре , чихании, поцелуе)
- непрямой (передача инфекций через второе лицо, предметы обихода, продукты)
Входные ворота инфекции:
- слизистые оболочки зева и глотки,
- поврежденная кожа и слизистые оболочки половых органов (экстрабуккальная или экстрафарингеальная форма).
Скарлатиной часто болеют дети в возрасте 2-7 лет.
Контагиозный индекс составляет около 40%.
Эпидемический процесс волнообразносный с периодическими спадами и подъемами ( примерно каждые 4-5 лет).
Сезонность - нарастание заболеваемости в осенние- зимние месяцы ( октябрь- ноябрь).
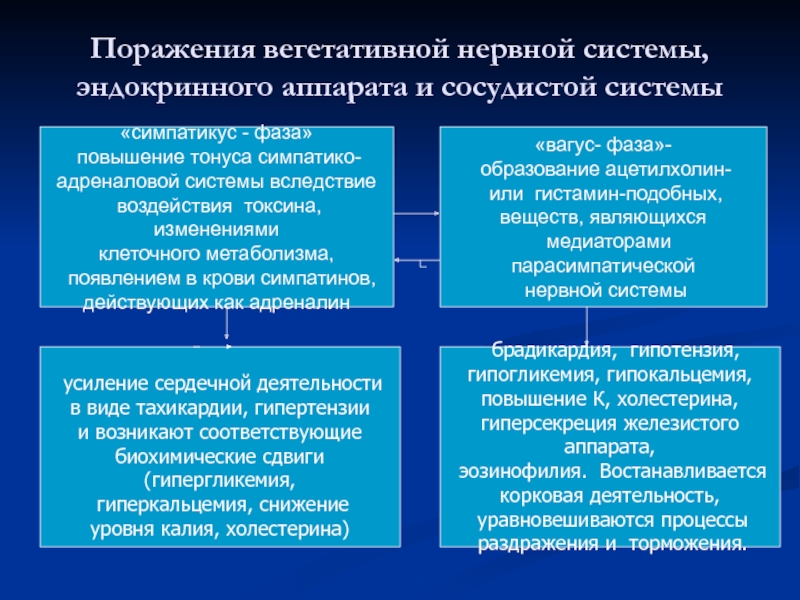
Слайд 8Поражения вегетативной нервной системы, эндокринного аппарата и сосудистой системы
«симпатикус - фаза»
адреналовой системы вследствие
воздействия токсина, изменениями
клеточного метаболизма,
появлением в крови симпатинов,
действующих как адреналин
«вагус- фаза»-
образование ацетилхолин-
или гистамин-подобных,
веществ, являющихся
медиаторами парасимпатической
нервной системы
усиление сердечной деятельности
в виде тахикардии, гипертензии
и возникают соответствующие
биохимические сдвиги (гипергликемия,
гиперкальцемия, снижение
уровня калия, холестерина)
брадикардия, гипотензия,
гипогликемия, гипокальцемия,
повышение К, холестерина,
гиперсекреция железистого аппарата,
эозинофилия. Востанавливается
корковая деятельность,
уравновешиваются процессы
раздражения и торможения.
Слайд 9Клиника
Инкубационный период - в среднем 2-7 дней
Начало заболевания острое, внезапное
В период разгара болезни (2-5 день) тяжесть состояния больного нарастает. Могут появиться симптомы поражения ЦНС Выраженность начальных симптомов нарастает.
Угасание симптомов в зависимости от тяжести заболевания, начинается с 3- 6-го дня болезни: постепенно, с неправильным лизисом снижение t , бледнеет сыпь, очищается зев, улучшается самочувствие. К концу 1-й,- началу 2-й недели начинается шелушение кожи.
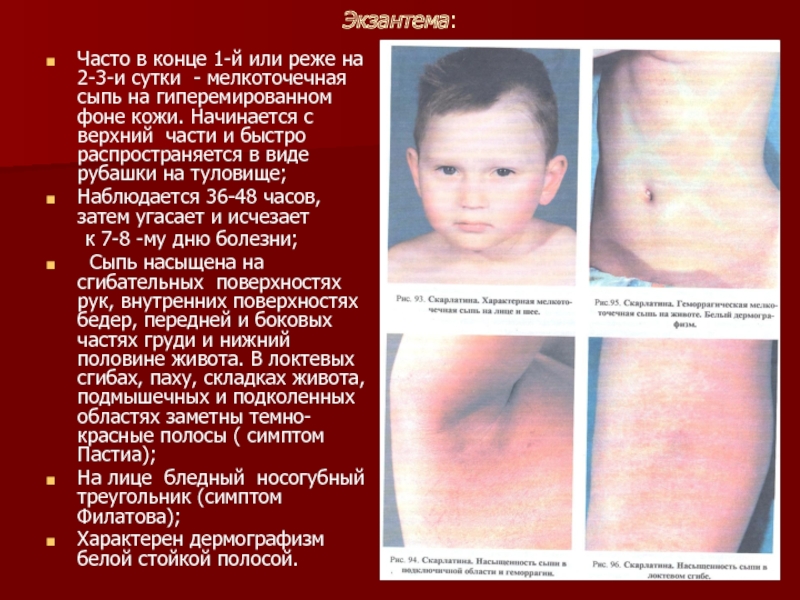
Слайд 10Экзантема:
Часто в конце 1-й или реже на 2-3-и сутки - мелкоточечная
Наблюдается 36-48 часов, затем угасает и исчезает
к 7-8 -му дню болезни;
Сыпь насыщена на сгибательных поверхностях рук, внутренних поверхностях бедер, передней и боковых частях груди и нижний половине живота. В локтевых сгибах, паху, складках живота, подмышечных и подколенных областях заметны темно-красные полосы ( симптом Пастиа);
На лице бледный носогубный треугольник (симптом Филатова);
Характерен дермографизм белой стойкой полосой.
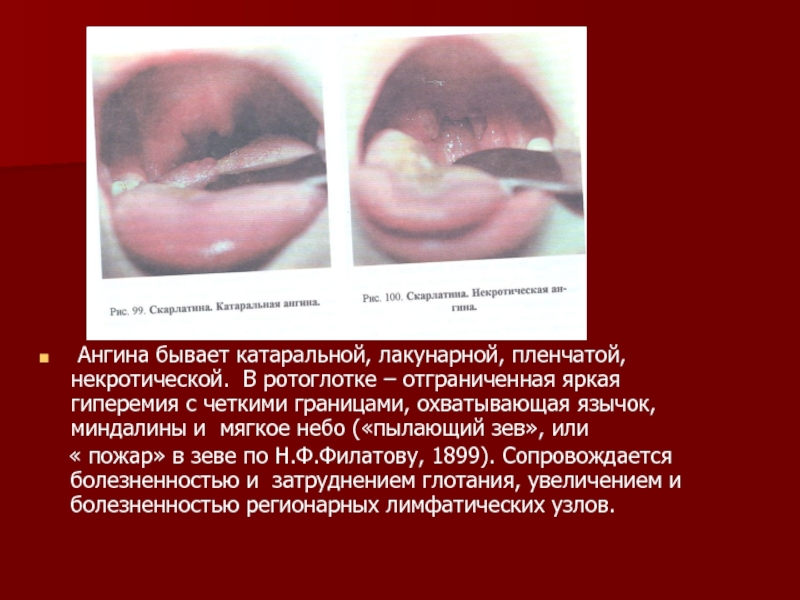
Слайд 11 Ангина бывает катаральной, лакунарной, пленчатой, некротической. В ротоглотке – отграниченная
« пожар» в зеве по Н.Ф.Филатову, 1899). Сопровождается болезненностью и затруднением глотания, увеличением и болезненностью регионарных лимфатических узлов.
Слайд 12Симптомы общей интоксикации-
это высокая t, головная боль, разбитость, вялость, сонливость, а
Слайд 13
Характерный для скарлатины «малиновый » язык выявляется м/у 3-6 днем и
В крови в начале болезни наблюдается лейкоцитоз (10-30 тыс) с нейрофильным сдвигом влево.
С 3-го дня болезни увеличивается кол-во эозинофилов ( 15-25 %). СОЭ в большинстве случаев умеренно или значительно повышена
Слайд 14
К концу 1-ой началу 2- недели начинается шелушение кожи на шее,
Слайд 16Скарлатину следует дифференцировать:
Со скарлатиноподобной десквамативной рецидивирующей эритемой Ферееля -Бенье. Чаще
Заболевание начинается остро, появляются головной боль, недомогание, высокая t тела. Лихорадка держится в течение 2-3 дней, после чего появляется мелкоточечная, скарлатиноподобная сыпь. Уже через 2-3 дня сыпь исчезает, и сразу же начинается пластинчатое шелушение. На ладонях и подошвах роговой слой отслаивается большими пластами. Возможны зуд и жжение.
Слайд 17Лечение скарлатины:
В связи с возможными осложнениями даже при легкой форме независимо
Антибиотики. Курс лечения -5-7 дней. Целесообразно - пенициллин в/м в 2-3 приема при легких и среднетяжелых формах в дозе 100 тыс ЕД/кг в сутки. Или бициллин-3 одну инъекцию на курса из расчета 20 тыс ЕД/кг, но не более 800 тыс ЕД.
Для лечения септической формы пенициллин применяют в дозе не менее 100-200 тыс ЕД/кг ( суточная доза) 3-4 раза в день.
При тяжелых формах с явлениями токсикоза назначают дезинтоксикационную терапию с коррекцией метаболическийх расстройств в зависимости от возраста и состояния больного.
Симптоматическая терапия - полоскание полости рта дезинфицирующими растворами
Слайд 18Профилактика скарлатины:
Специфическая профилактика не разработана.
Неспецифическая профилактика:
- раннее выявление и изоляция
- на контактных детей дошкольных и школьного возраста (1-2кл) после изоляции устанавливаются карантин на 7 дней.
В тех случаях, когда больной остается дома, то на контактных детей дошкольных и школьных возраста устанавливается карантин на 17 дней.
Из детских учреждений, где имеется очаг скарлатины, изолируются также и больные с ангиной (дети и взрослые). Они не допускаются в детские коллектив в течение 22 дней со дня их заболевания.
Слайд 19Этиология псевдотуберкулеза
Иерсинии представляют собой грам(-) палочки, спор, капсул не образуют, чувствительны
По О-антигенам I.pseudotuberculosis подразделяются на 6 сероваров, I.enterocolitica - на 30 сероваров.
Отличительной особенностью иерсиний является способность расти при низких температурах ( 1-4*С ). Микроб активно размножается в кипяченой водопроводной, речной воде, обладает высокими инвазивными качествами, благодаря чему способен проникать через естественные барьеры человека и животных.
Содержит эндотоксин.
Слайд 20Эпидемиология
Иерсиниозная инфекция - типичная зоонозная кишечная инфекция.
Источники инфекции
Выявлена
В редких случаях источником могут быть и человек, больной и носители.
Пути передачи.
Основной путь - алиментарный: при употреблении инфицированной пищи ( салаты, винегреты, фрукты, молочные продукты, вода и др. ), не подвергнутые термической обработке. Заболевание чаще протекает в виде эпидемических вспышек различной интенсивности, возникающих по пищевому и водному пути, встречаются и спорадические случаи, передающиеся контактно-бытовым путем.
Восприимчивость к иерсиниозу отмечается у людей всех возрастных групп, но значительно чаще дети от 1 до 3 лет.
Заболевание регистрируется в течение всего года, максимум их приходится на зимне-весенний период. Заразительность умеренная 8 -20 на 1000 детского населения.
Слайд 21
Эпидемическая фаза (заражение);
Энтеральная фаза с формированием в месте внедрения воспалительного очага в слизистой оболочке тонкой кишки ( энтерита);
Фаза первичной регионарной инфекции (возбудитель, преодолев барьер, лимфатическим сосудам и проникает в регионарные брыжеечные лимфоузлы и вызывает развитие лимфаденита.
Фаза генерализации процесса (бактериемия и токсинемия ).
Иерсинии, обладающие высокой восприимчивостью, как правило, подавляют фагоцитоз, быстро накапливаются в ИКК первичных барьеров и, преодолевая их, проникают в кровь. Паренхиматозная фиксация (захват возбудителей фагоцитирующими ИКК РЭС ) приводит к внедрению их в органы ИС, и различные органы и ткани, в места скоплений лимфоидных клеток и макрофагов. Развитие воспалительных и деструктивных изменений во всех органах. Вследствие незавершенного фагоцитоза иерсинии могут вызвать генерализованную инфекцию.
Массовая гибель возбудителя в период его генерализации и паренхиматозной фиксации приводят к развитию токсинемии.
Фиксация возбудителя фагоцитами при завершенном фагоцитозе приводит к их гибели, при незавершенном и несостоятельности иммунного ответа - к возникновению новых очагов воспаления, откуда микробы могут повторно поступать в кровь.
В результате может развиться фаза вторично-очаговых изменений, характеризующаяся органной патологией. При наличии вторичных очагов поражений возможно септическое течение.
Фаза восстановления
Слайд 22По тяжести заболевания:
Легкая форма - незначительные симптомы общей интоксикации, Т- 38-38,5°С,
Среднетяжелая форма - выраженные симптомы интоксикации, Т выше 38,5°С, тошнота, рвота, обильная сыпь, изменения со стороны внутренних органов и систем.
Тяжелая форма: высокая стойкая лихорадка, резко выраженные симптомы интоксикации с повторной рвотой, головокружением, обильная сыпь, нередко с геморрагическим компонентом. Признаки поражения печени, суставов, ЖКТ, ССС.
Стертая форма - легкое недомогание, субфебрилитет
Слайд 23Лечение иерсиниоза
1) антибактериальное:
Левомицетин на 7-10 дней. Детям до 3-х месяцев не
Ампициллин - новорожденным 100 мг/кг, до 2-х лет - 50 мг/кг, от 1 до4-х лет - 50-70 мг/кг., 4 года - 50 мг/кг.
Гентамицин
Сигмамицин
Тетрациклин - 25 мг/кг с 8 лет
Метициклин - 5 лет.
При тяжелом течении - два антибиотика.
2) Патогенетическое:
а) дезинтоксикация - реополиглюкин, 10% глюкоза.
б) коррекция метаболических расстройств (АТФ, вит С, гюконат Са)
в) антигистаминные - супрастин, димедрол, тавегил.
г) иммуностимуляторы: метилурацил, пентоксил, большие дозы аскорбиновой кислоты, поливитамины.
3) Симптоматическое : анальгин, реопирин, бутадион, вольтарен.
ССС средства – корглюкон
Выписывают на 7-10 день нормализации температуры.
Слайд 24
Корь – острое инфекционное заболевание, характеризующее симптомами общей интоксикации,
катаром верхний
Слайд 26Эпидемиология
Сезонность – зине-весенние месяцы
Подъем заболеваемости через каждые 2-4 года
Дети до
Привитые болеют в 4-8 реже
Причина заболеваемости привитых: низкое качества вакцин, неправильное хранение и транспортировка, несоблюдение сроков иммунизации
Слайд 27Патогенез
Фазы патогенеза:
1. Фаза поражения и адаптации вирусов в лимфоидной ткани
2.
3. Фаза первичной вирусемии и генерализованного поражения иммунно- эндотелиальной системы
4. Фаза вторичной нарастающей вирусемии и аллергических реакций
5. Фаза формирования стойкого иммунитета и ликвидации патологических процессов
Слайд 28Клиника
Корь – циклическое заболевание,
различают 4 клинических периодов:
инкубационный,
продромальный или катаральный,
разгара
период пигментации
Слайд 29Катаральный период
Начало болезни характеризуется: общая интоксикация и катар слизистых оболочек: Т
Усиление катаральных симптомов: усиливается насморк, чиханье, серозное отделяемое из носа; сухой кашель, осиплость голоса, яркая гиперемия, Коньюнктивит, кашель, насморк – триада Стимсона.
В ротовой полости - «геморрагическая преэнантема» Петени, пятна Бельского-Филатова-Коплика
коревая энантема
Слайд 30
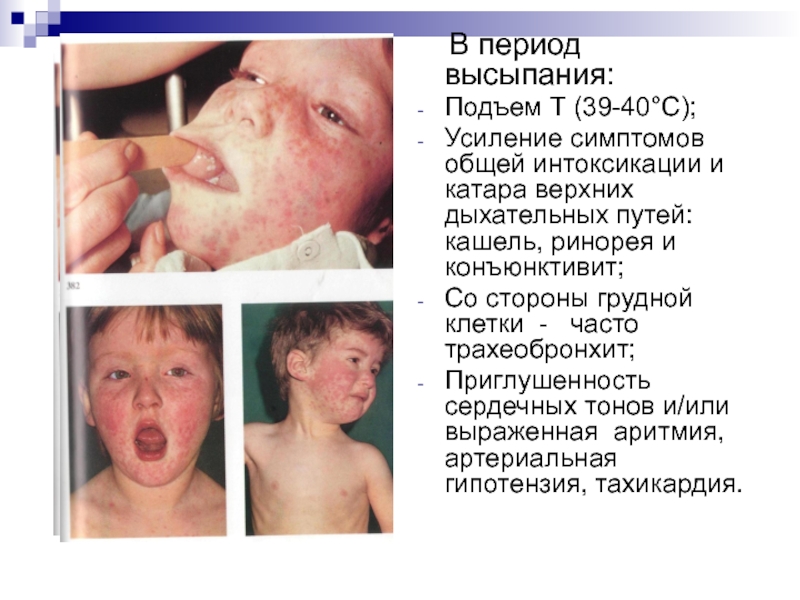
В период высыпания:
Подъем Т (39-40°С);
Усиление симптомов общей интоксикации
Со стороны грудной клетки - часто трахеобронхит;
Приглушенность сердечных тонов и/или выраженная аритмия, артериальная гипотензия, тахикардия.
Слайд 31
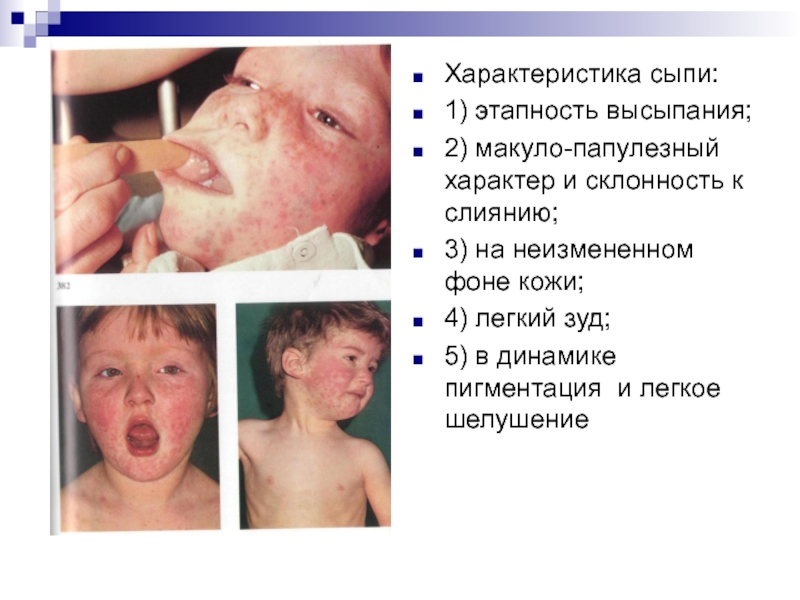
Характеристика сыпи:
1) этапность высыпания;
2) макуло-папулезный характер и склонность к слиянию;
3)
4) легкий зуд;
5) в динамике пигментация и легкое шелушение
Слайд 32
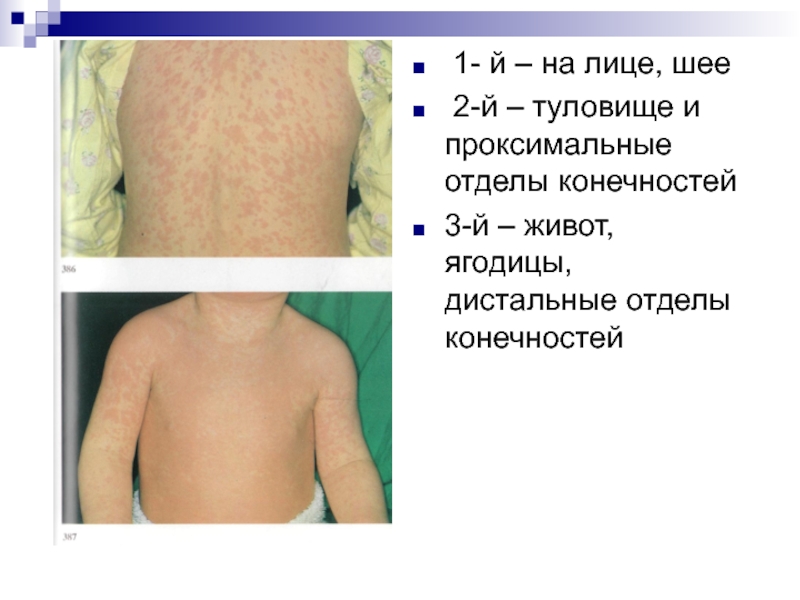
1- й – на лице, шее
2-й – туловище и
3-й – живот, ягодицы, дистальные отделы конечностей
Слайд 33 В период пигментации:
Критическое или кризолитическое снижение температуры,
Улучшение общего состояния,
Уменьшение катаральных симптомов;
Ликвидация эрительной гиперестезии, регресс коньюнктивита, насморка и кашля;
Пигментация элементов сыпи в течение 3 дней параллельно в каком появлялась;
Ликвидация симптомов поражения органов дыхания и других систем и саногенез.
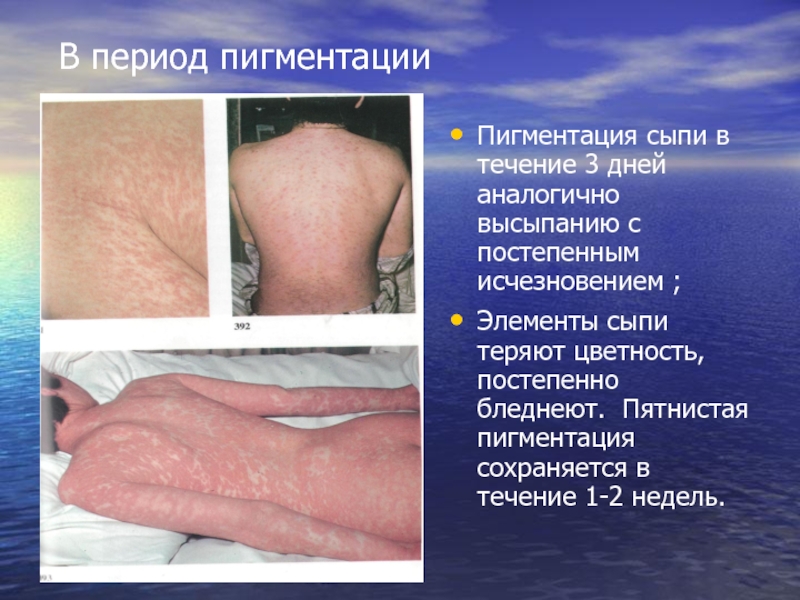
Слайд 34 В период пигментации
Пигментация сыпи в течение 3 дней аналогично высыпанию
Элементы сыпи теряют цветность, постепенно бледнеют. Пятнистая пигментация сохраняется в течение 1-2 недель.
Слайд 36Емі
Постельный режим в острый период
Питание соответственно возрасту, обильное питье,
Строгое соблюдение в чистоте кожи и слизистых оболочек
Медикаментозная терапия:
Этиотропная – РНК-аза, рекомбинантные интерфероны – виферон, реаферон, реальдирон, интерлок
Витаминотерапия : центрум, юникап-М, аевит, олиговит и т.д.
Глюконат кальция- 0,3-0,5 х 3 раза
Симптоматическая: при гипертермии - антипиретики, лечение острого трахеобронхита, противокашлевая терапия.
Антигистаминные препараты (тавегил, зиртек, кларитин).
При выраженной интоксикации - инфузионная терапия: глюкоза 5%-10 мл/кг и т.б.
В период реконвалесценции - санаторный режим, витаминизированное питание, пребывание на свежем воздухе.
Слайд 37 Профилактика кори
Ранняя диагностика и изоляция больного до 4 дня высыпания,
Контактным – каранти 17 дней, при пассивном иммунитете(иммуноглобулин, гаммаглобулин)- 21 дня.
Активная иммунизация- живая коревая вакцина. Привитость должная быть 95%
Слайд 38
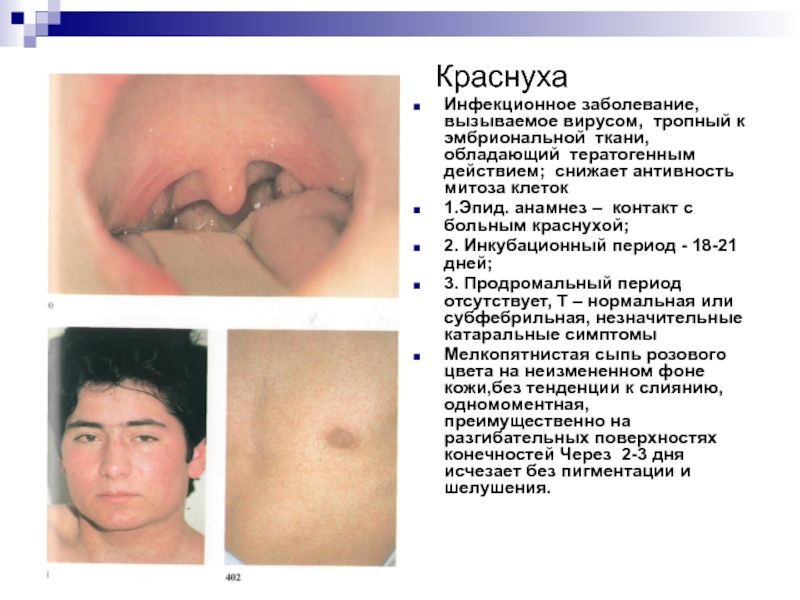
Инфекционное заболевание, вызываемое вирусом, тропный к эмбриональной ткани, обладающий тератогенным действием; снижает антивность митоза клеток
1.Эпид. анамнез – контакт с больным краснухой;
2. Инкубационный период - 18-21 дней;
3. Продромальный период отсутствует, Т – нормальная или субфебрильная, незначительные катаральные симптомы
Мелкопятнистая сыпь розового цвета на неизмененном фоне кожи,без тенденции к слиянию, одномоментная, преимущественно на разгибательных поверхностях конечностей Через 2-3 дня исчезает без пигментации и шелушения.
Слайд 39
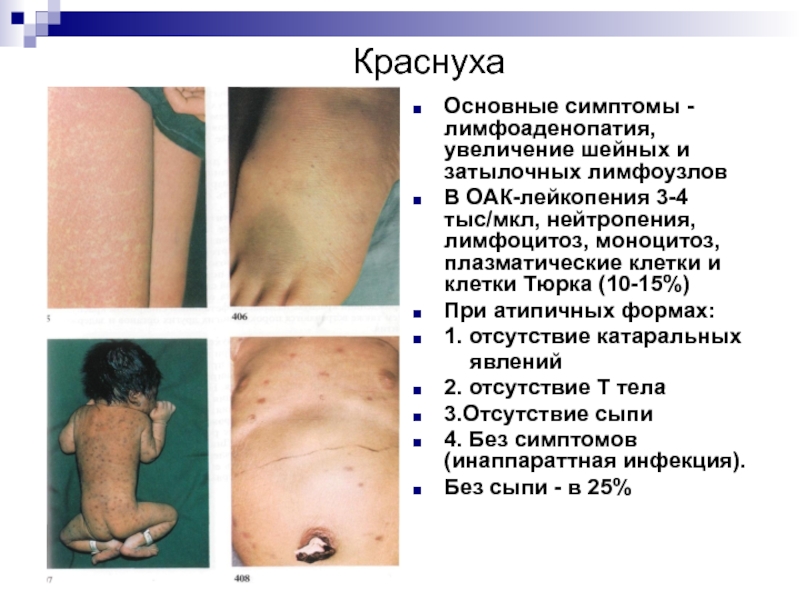
Основные симптомы - лимфоаденопатия, увеличение шейных и затылочных лимфоузлов
В ОАК-лейкопения 3-4 тыс/мкл, нейтропения, лимфоцитоз, моноцитоз, плазматические клетки и клетки Тюрка (10-15%)
При атипичных формах:
1. отсутствие катаральных
явлений
2. отсутствие Т тела
3.Отсутствие сыпи
4. Без симптомов (инаппараттная инфекция).
Без сыпи - в 25%
Слайд 41Герпетическая ангина
Начало острое с Т-39-40°С и симптомов интоксикации;
На гиперемированных слизистых оболочках
Т – 1-3 дня и падает критически;
Изменения в ротоглотке ликвидируются в течение 5-7 дней;
Сочетается с миалгией
Слайд 42Энтеровирусная экзантема
Начало острое с Т-39-40°С и симптомов интоксикации и катаральных
На 1-2 сутки болезни появляется сыпь на высоте лихорадки или сразу после снижения Т розового цвета на неизмененном фоне кожи. Элементы могут быть петехиальными или полиморфными.
Слайд 43Энтеровирусная экзантема
Чаще скарлатиноподобная или пятнисто-папулезная, располагается на коже лица туловища, реже
Держится в течение нескольких часов или суток, исчезает бесследно.
Слайд 44Энтеровирусная инфекция
Дифференциально-диагностические критерии :
1. Отсутствие катаральных симптомов в продромальном периоде, отсутствие
2.Поражение ЦНС: серозный менингит или менингоэнцефалит
3. В ротовой полости - герпетическая ангина.
4.Гепатоспленомегалия, миокардит, миалгия, абдоминальный синдром
Слайд 45Лабораторная диагностика
Вирусологические методы
- носоглоточные смывы ( в первые 3 дня);
фекалии (
ЦСЖ
Серологические методы
- иммунофлюоресценции (прямой и непрямой;
- гибридизация нуклеиновых кислот вирусов;
РН, РСК
ИФА специфических классов IgM
Слайд 46Лечение
Режим постельный ( на острый период, при поражении сердца на 3-4
Диета соответственно возрасту
Этиотропная терапия
- лейкоцитарный ИФ, рекомбинантные ИФ (виферон, реаферон, роферон);
- интерфероногены (циклоферон, неовир);
- Ig-ны для в/в введения: сандоглобулин,пентаглобин, в том числе специфические содержащие антитела к Коксаки В (1,4,5) и ЕСНО 11.
Слайд 47Патогенетическая и симптоматическая терапия
Дезинтоксикационная
В зависимости от топики поражения:
- кишечная форма
серозный менингит – дегидратация, ноотропы и т.д.
энцефаломиокардит новорожденных – дегидратация, противосудорожная, ноотропы и т.д.
Респираторная – симптоматическая
и т.д.
Слайд 48Диспансеризация и профилактика
Диспансеризация:
– наблюдение за реконвалесцентами, перенесшими ЭВИ с поражением
- длительность – от 1 года до 3 лет
Профилактика:
изоляция больного не менее 10 дней от начала клинических проявлений
заключительная и текущая дезинфекция
наблюдение за контактными детьми не менее 7 дней от момента изоляции последнего заболевшего
Слайд 49Инфекционный мононуклеоз
Экзантема встречается в 18-20 % случаях. Сыпь одновременно с симптомами
Слайд 50 Инфекционный мононуклеоз
Дифференциально-диагностические критерии
Выраженная интоксикация
(гипертермия, слабость, головная боль и
- ангина,
- лимфоаденопатия,
- гепатолиенальный синдром,
- гематологические изменения в крови: лейкоцитоз, лимфомоноцитоз с атиптичными мононуклеарами, нейтропения до 10-15%
Слайд 51АО «Медицинский Университет Астана»
Кафедра детских инфекционных болезней
Тема: «Менингококковая инфекция»
Слайд 52План
Определение
Этиология
Эпидемиология
Патогенез
Клиническая картина
Осложнения
Диагностика
Диф.диагностика
Лечение
Прогноз
Профилактика
Слайд 53Менингококковая инфекция
— острое инфекционное заболевание, вызываемое менингококком и характеризующееся разнообразием клинических
Слайд 54Этиология
Возбудитель менингококковой инфекции относится к роду Neisseria - N. meningitidis.
Менингококк располагается как вну-триклеточно, так и внеклеточно, не имеет жгутиков, не образует спор.
Являясь аэробом, он быстро погибает во внешней среде.
Различают 11 серологических групп менингококка, В период эпидемических вспышек наиболее часто выделяют менингококки группы А и В, при спорадической заболеваемости - группы С.
Слайд 55Эпидемиология:
Источником менингококковой инфекции являются больные и бактерионосители, передающие ее воздушно-капельным путем
Перенесенная инфекция оставляет стойкий иммунитет, который вырабатывается и в результате менингококкового носительства. Последнему отводится основная роль в формировании невосприимчивости населения к менингококку. Носительство продолжается несколько недель, но иногда несколько месяцев. Частота его в очагах инфекции составляет от 10 до 80%. У детей носительство регистрируется реже.
Слайд 56Классификация менингококковых инфекций
Менингококковую инфекцию целесообразно классифицировать следующим образом:
I.
• менингококконосительство;
• острый назофарингит.
II. Генерализованные формы:
• менингококцемия;
• менингит;
• менингоэнцефалит.
III. Смешанная форма — менингит в сочетании с менингококцемией.
IV. Редкие формы:
• менингококковый эндокардит;
• пневмония;
• иридоциклит;
• артрит и др.
Слайд 57Патогенез:
Входными воротами для менингококка являются зев и носоглотка. Внедряясь в толщу
В дальнейшем при определенных условиях циркулирующий менингококк преодолевает гематоэнцефалический барьер, особенно уязвимый у детей раннего возраста, проникает в спинномозговой канал и вызывает вначале серозное, а затем серозно-гнойное воспаление мягких мозговых оболочек, а иногда и паренхимы головного мозга с распространением на спинной мозг, черепные и спинальные нервы. Гнойное воспаление сопровождается отеком мозга и развитием внутричерепной гипертензии, что усугубляется также воздействием эндотоксинов.
Помимо характерного для менингококковой инфекции поражения носоглотки и мозговых оболочек, в ряде случаев под влиянием микробов и их токсинов выявляются изменения внутренних органов - сердца, легких, почек, печени, пищеварительного тракта.
Слайд 58Клиническая картина:
Инкубационный период короткий -2 - 3 дня, максимально 10 дней.
Острый
Он характеризуется появлением кашля, заложенностью носа, головной болью; иногда отмечается субфебрильная температура.
Общее состояние нарушается мало. При осмотре зева выявляются гиперемия, отечность задней стенки глотки и гиперплазия лимфоидных фолликулов.
Через 3 - 7 дней признаки назофарингита исчезают и наступает выздоровление. Однако у трети больных он предшествует развитию генерализованных форм
Слайд 60Менингококкемия (Менингококковый сепсис)
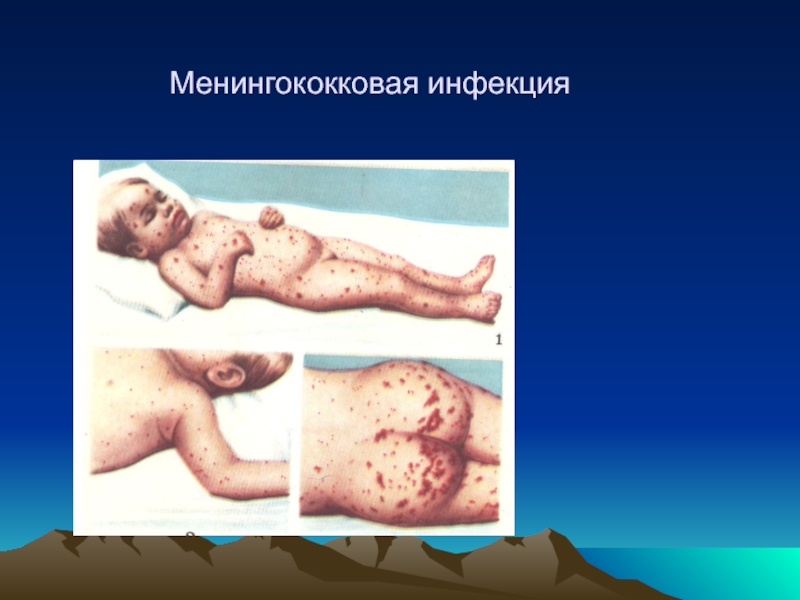
Менингококковый сепсис (менингококкемия) начинается внезапно и протекает бурно. Отмечаются
Через 5—15 ч от начала болезни появляется геморрагическая сыпь. Элементы сыпи могут иметь вид звездочек неправильной формы, наряду с которыми могут быть и мелкие петехии, и крупные кровоизлияния до 2—4 см в диаметре. Последние нередко сочетаются с некрозами участков кожи, кончиков пальцев. Одновременно с геморрагиями могут возникнуть розеолезно-папулезные элементы сыпи. Симптомы менингита при этой форме отсутствуют. Возможно развитие артритов, пневмоний, эндокардита.
При сверхостром менингококковом сепсисе потрясающий озноб, повышение температуры тела до 40—41 °С через несколько часов сменяются появлением обильной геморрагической сыпи с некротическими элементами и одновременным падением температуры до нормы; снижается артериальное давление, появляется тахикардия, одышка, на коже — большие синеватые пятна, напоминающие трупные.
Двигательное возбуждение, судороги сменяются комой. Эту клиническую форму можно рассматривать как инфекционно-токсический шок, обусловленный массовой бактериемией с интенсивным распадом микробов и токсемией. При отсутствии адекватной и своевременной терапии летальный исход наступает через 12—24 ч от начала болезни.
Слайд 61Рис. 1. Геморрагически-некротическая полиморфная сыпь на голенях и стопах у больного
Слайд 62Менингит
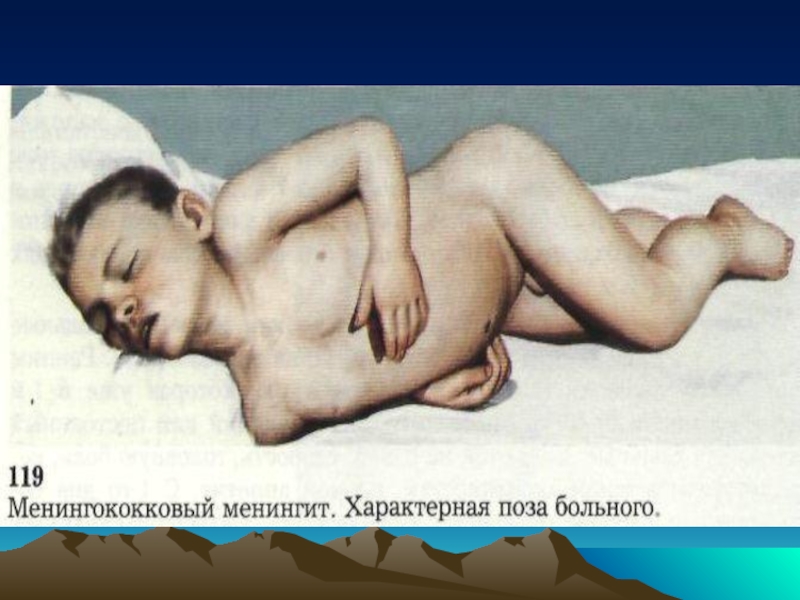
Менингококковый менингит также начинается остро. Лишь у отдельных больных за 1—5
Заболевание начинается с озноба, повышения температуры тела, возбуждения, двигательного беспокойства. Рано появляются сильнейшая головная боль, рвота без предшествующей тошноты, общая гиперестезия.
К концу первых суток болезни возникают и нарастают менингеальные симптомы (ригидность затылочных мышц, симптомы Кернига—Брудзинского). Возможны бред, затемнение сознания, судороги, тремор. Сухожильные рефлексы оживлены, иногда отмечаются патологические рефлексы (Бабинского, Россолимо). У некоторых больных поражаются черепные нервы (чаще зрительный, слуховой, отводящий).
В крови — нейтрофильный лейкоцитоз (до 16—25 Г/л), СОЭ повышена.
Цереброспинальная жидкость вытекает под большим давлением; в начале болезни она опалесцирующая, затем становится мутной, гнойной (цитоз до 10—103 в 1 мкл). Количество белка чаще повышено (до 1—4,5 г/л). Содержание сахара и хлоридов в ликворе снижено.
Слайд 64Менингококковый менингоэнцефалит
Встречается преимущественно у детей раннего возраста. С первых дней болезни
Заболевание с самого начала нередко приобретает тяжелый характер и заканчивается летальным исходом.
Смешанная форма — менингококковый менингит в сочетании с менингококцемией — является наиболее частой. Сыпь появляется на несколько часов, на сутки, редко — двумя сутками раньше, чем поражение мозговых оболочек. В клинической симптоматике смешанных форм могут доминировать как проявления менингита, так и проявления менингококцемии.
Течение смешанных форм менингококковой инфекции более благоприятное, чем «чистых» форм менингококцемии, менингита или менингоэнцефалита.
Слайд 65Осложнения
При менингококковой инфекции осложнения часто носят условный характер, так как
Истинные осложнения - острая почечная недостаточность, пневмония.
К поздним осложнениям, присоединяющимся в стадии реконвалесценции, относятся субдуральный выпот, эпендиматит, а также вирусная и бактериальная суперинфекция с развитием пневмонии, отита.
Слайд 66Диагностика включает в себя:
бактериологический,
Бактериоскопический,
серологический методы обследования,
а также экспресс-диагностику.
Бактериологическому исследованию подвергаются носоглоточная слизь, кровь, спинно - мозговая жидкость. Первый забор материала желательно проводить до начала антибактериальной терапии.
Для экспресс-диагностики, обнаружения АГ менингококка используются:
РЛА (реакция латекс-агглютинации);
НМФА (непрямой метод флуоресцирующих антител);
РТГА с антительными эритроцитарными диагностикумами;
РКА (реакция коагглютинации).
Слайд 67 Менингококкемию иногда приходится дифференцировать от геморрагического
При геморрагическом васкулите в отличие от менингококке-мии сыпь петехиально-геморрагическая, располагается симметрично, преимущественно на разгибательной поверхности ног, вокруг крупных суставов, на ягодицах; кровоизлияния в слизистые оболочки для него нехарактерны.
Молниеносная пурпура обычно развивается через 2 - 4 нед после перенесенной ветряной оспы, краснухи, ОРВИ или другого инфекционного заболевания и характеризуется с первых часов болезни кожными изменениями в виде цианотичных пятен, геморрагии с формированием некрозов мягких тканей и гангрен дистальных отделов конечностей. Однако в противоположность молниеносной форме менингококкемии при этом нет типичных звездчатых геморрагических элементов, некрозы и участки гангрен более обширны, менингеальный синдром отсутствует.
У больных гриппом геморрагический синдром присоединяется сравнительно поздно (на 2 -4-е сутки) и по сравнению с менингококкемией чаще сопровождается носовыми кровотечениями, петехиальной сыпью на туловище и сгибательных поверхностях конечностей; звездчатые геморрагии, кровоизлияния в конъюнктиву или склеры для гриппа нетипичны.
Общими в клинической картине сепсиса другой этиологии и менингококкемии являются высокая лихорадка, интоксикация, геморрагические высыпания, нейтрофильный лейкоцитоз, увеличенная СОЭ. Но в первом случае кожные геморрагии появляются не ранее 2-й недели заболевания и сочетаются с пустулезными высыпаниями.
Слайд 68Менингококковый менингит, протекающий как моносиндром менингококковой инфекции, следует дифференцировать от острого
Слайд 69Лечение:
Больные с менингококковой инфекцией подлежат госпитализации.
При остром менингококковом назофарингите назначают тетрациклин,
Средства от менингококковой инфекции для детей
При выявлении больного с генерализованной формой менингококковой инфекции, прежде чем отправить ребенка в стационар, необходимо немедленно ввести антибиотик, указать время введения препарата и его дозу.
В стационаре антибиотикотерапию продолжают. Наиболее эффективными являются пенициллин и левомицетин-сукцинат, применяемые в высоких дозах, чтобы преодолеть гематоэнцефалический барьер и создать необходимую концентрацию в субарахноидальном пространстве и веществе мозга. При менингите предпочтение отдают пенициллину. Детям до 3 мес его назначают в суточной дозе 300000-400000 ЕД на 1 кг массы тела в виде внутримышечных инъекций каждые 3 ч, более старшим - по 200000 - 300000 ЕД/кг через 4 ч. При менин-гококкемии чаще назначают левомицетин-сукцинат внутримышечно в суточной дозе до 100 мг/кг в 4 инъекции; больным с инфекционно-токсическим шоком препарат вводят внутривенно, продолжительность лечения антибиотиками составляет 7-10 дней; показанием к их отмене является частичная санация ликвора.
Слайд 70Помимо антибиотиков, в борьбе с интоксикацией назначают обильное питье, внутривенно вводят
При молниеносном течении менингококкемии и развитии инфекционно-токсического шока проводят противошоковую терапию, включающую немедленное внутривенное, а иногда и внутриартериальное введение кристал-лоидных и коллоидных растворов (реополиглюкина, гемодеза, раствора Рингера, глюкозы, альбумина, плазмы) в соотношении 3:1 с добавлением в первую порцию гидрокортизона (25 - 30 мг/кг в сутки) или преднизолона (8 - 10 мг/кг в сутки). При отсутствии пульса растворы вводят струйно, с момента его появления - капельно. Одновременно больной получает сердечные средства (строфантин, кордиамин), кокарбоксилазу, гепарин (200 - 300 ЕД/кг и более в сутки под контролем времени свертывания крови), антибиотики, ок-сигенотерапию.
Проводится коррекция равновесия кислот и оснований (РКОи) и электролитного баланса. При необходимости прибегают к искусственной вентиляции легких. После выведения больного из шока продолжают оксиге-нотерапию, антибиотикотерапию, инфузии жидкостей, корригируя дозу и скорость введения кортикостероидов по показателям артериального давления и пульса. Используют сердечные средства, витамины (С, Bi, Вб), кокарбоксилазу. Внутривенное введение лекарственных препаратов прекращают по достижении стойкой стабилизации сердечно-сосудистой деятельности. Преднизолон или гидрокортизон вводят внутримышечно, постепенно уменьшая дозу. Общая длительность курса кортикостероидной терапии составляет 2 - 7 дней.
С целью уменьшения степени гипоксии мозга необходимо создать церебральную гипотермию (пузырь со льдом на голову) и использовать оксигенацию. При двигательном возбуждении назначают седуксен, оксибутират натрия, люминал. При выраженных расстройствах дыхания больного переводят на искусственную вентиляцию легких.
Слайд 71Прогноз:
В последние десятилетия даже при генерализованных формах менингококковой инфекции большинство больных
В период реконвалесценции часто отмечаются симптомы астении, внутричерепной гипертензии, которые через несколько месяцев ликвидируются. Такие тяжелые последствия, как эпилепсия, гидроцефалия, встречаются редко и преимущественно у детей первого года жизни. Именно среди этих больных смертность наиболее высокая.
Самой частой ее причиной является инфекционно-токсический шок или отек мозга с вклинением мозжечка в затылочное отверстие.
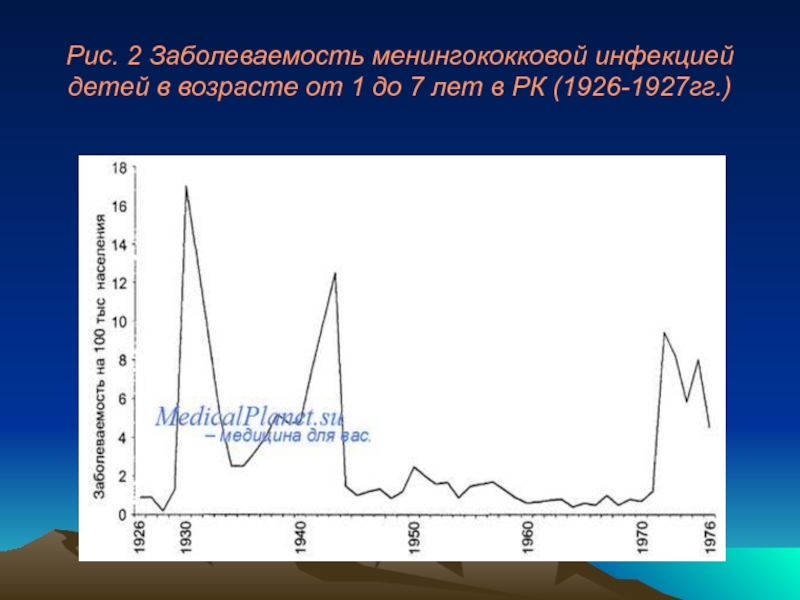
Слайд 72Рис. 2 Заболеваемость менингококковой инфекцией детей в возрасте от 1 до
Слайд 73Профилактика:
Основой профилактики менингококковой инфекции являются мероприятия в эпидемическом очаге. После госпитализации
Меры активной иммунизации находятся в стадии научных разработок. Получена и применяется в полевых условиях и в эксперименте полисахаридная менингококковая вакцина, в широкой практике она не используется.