- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Заболевания, обусловленные поражением миокарда различной этиологии презентация
Содержание
- 1. Заболевания, обусловленные поражением миокарда различной этиологии
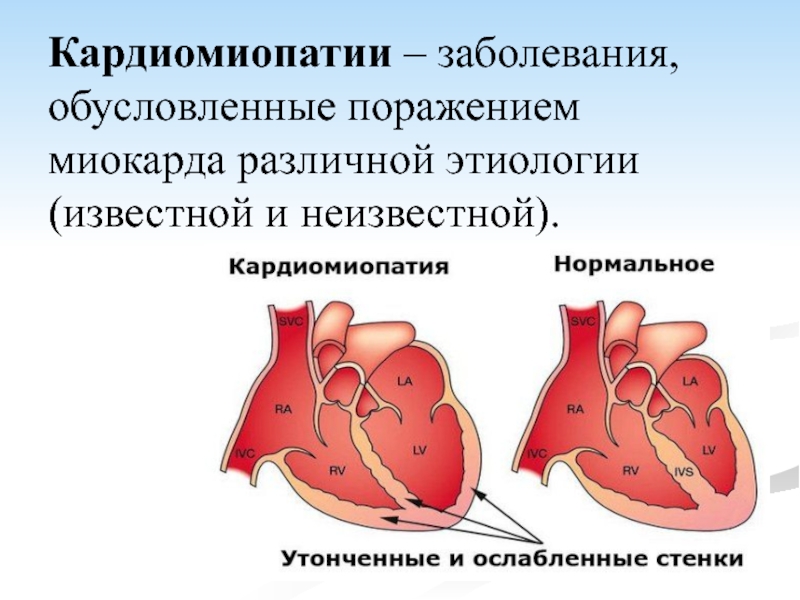
- 2. Кардиомиопатии – заболевания, обусловленные поражением миокарда различной этиологии (известной и неизвестной).
- 5. Дилатационная КМП – диффузное заболевание миокарда с
- 6. Дилатационная кардиомиопатия (ДКМП) у детей встречается реже,
- 7. Возможные этиологические факторы развития ДКМП В
- 8. В основе формирования ДКМП лежит первичное повреждение
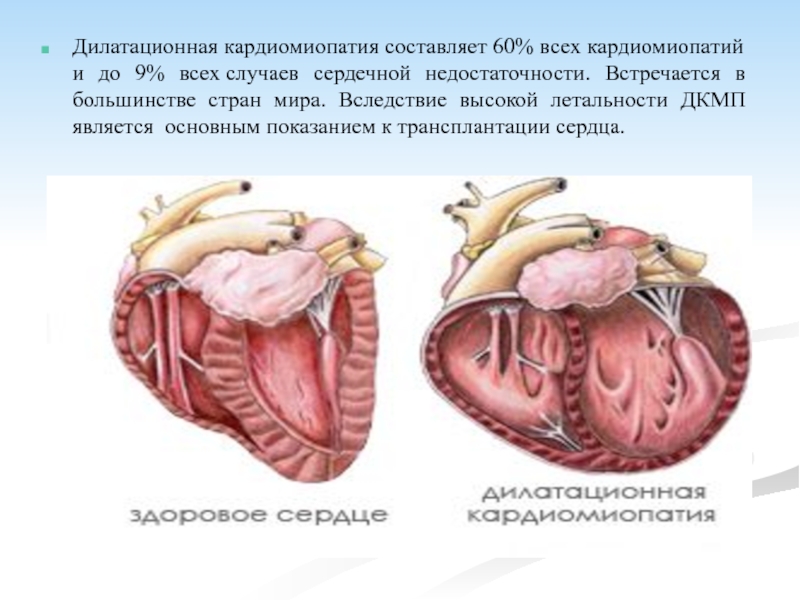
- 9. Дилатационная кардиомиопатия составляет 60% всех кардиомиопатий и
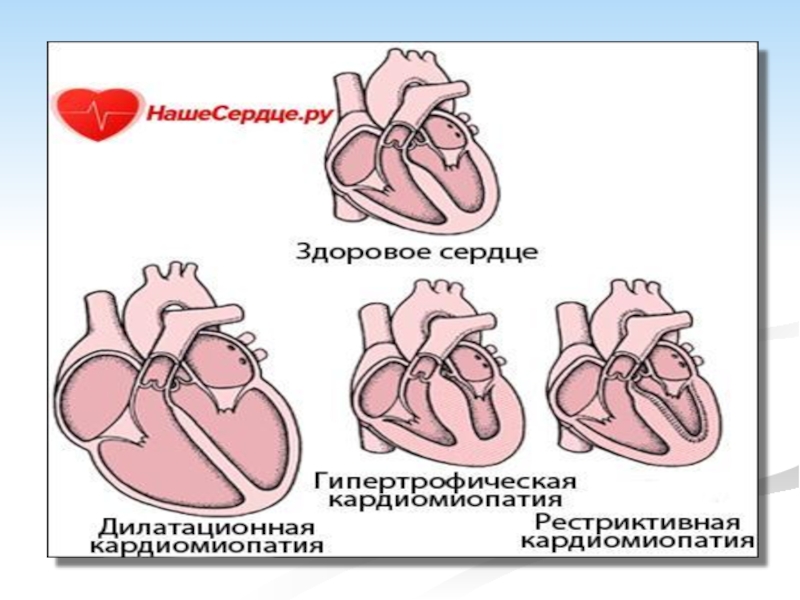
- 10. Согласно классификации ВОЗ/МОФК (1995), по происхождению выделяют
- 11. Некоторые специалисты (например, Горбаченков А.А., Поздняков Ю.М.,
- 12. Клиническое течение дилатационной кардиомиопатии (ДКМП) отличается значительной
- 13. Основные клинические проявления ДКМП: 1. Систолическая ХСН
- 14. Клинические признаки заболевания часто появляются внезапно, в
- 15. Диагностические критерии идиопатической дилатационной кардиомиопатии (Mestroni u
- 16. Электрокардиографические признаки ДКМП Синусовая тахикардия Признаки
- 17. Эхокардиографические признаки ДКМП Диффузное снижение сократимости,
- 18. Рентгенологическое исследование. Признаки: - увеличение размеров сердца за
- 19. Коронарография - позволяет исключить атеросклеротический процесс в
- 20. Дифференциальная диагностика идиопатической дилатационной кардиомиопатии (ДКМП) проводится
- 21. Основные отличия ДКМП и ИБС: 1.1 При ДКМП
- 22. При ИБС ЭКГ выявляет признаки хронической коронарной
- 23. Истинная аневризма левого желудочка - формируется после обширного
- 24. Митральная недостаточность. Из всех приобретенных пороков сердца именно митральную
- 25. Принципы лечения ДКМП Умеренное ограничение физической
- 26. Ингибиторы АПФ - препараты первого выбора. При отсутствии
- 27. Бета-адреноблокаторы целесообразно назначать в комбинации с ингибиторами АПФ.
- 28. Сердечные гликозиды показаны пациентам с постоянной формой мерцательной
- 29. Хирургическое лечение Трансплантация сердца - высокоэффективный способ
Слайд 2Кардиомиопатии – заболевания, обусловленные поражением миокарда различной этиологии (известной и неизвестной).
Слайд 5Дилатационная КМП – диффузное заболевание миокарда с первичным нарушением его метаболизма,
характеризующееся резким расширением полостей сердца, снижением сократительной функции сердца и развитием сердечной недостаточности.
Слайд 6Дилатационная кардиомиопатия (ДКМП) у детей встречается реже, чем гипертрофическая КМП, характеризуется
кардиомегалией и значительной дилатациеи полостей сердца, вплоть до «шарового сердца». Наряду с расширением полостей сердца часто имеется и умеренная гипертрофия стенок желудочков, поэтому масса сердца превышает нормальную в 2—2,5 раза, преобладает гипертрофия стенки ПЖ. Левожелудочковая дилатация встречается наиболее часто и имеет 2 варианта: — поперечное расширение с увеличением срединного размера ЛЖ и смещением МЖП (поперечный вариант); — увеличение глубинного размера ЛЖ с умеренным смещением МЖП (продольный вариант).
Слайд 7Возможные этиологические факторы развития ДКМП
В течение длительного времени причины развития
идиопатической (спорадической) формы дилатационной кардиомиопатии (ДКМП) оставались неизвестными. В настоящее время считается, что как минимум в 30-40% случаев заболевание наследуется. Важными факторами патогенеза также являются - плохое питание (недоедание), дефицит тиамина и белка в организме, а также действие на миокард антрациклиновых производных (например, доксорубицина).
Предполагается, что основная масса вторичных форм ДКМП (алкогольная, гипертензивная или ишемическая ДКМП) развивается, когда на фоне генетической предрасположенности к заболеванию, повышается гемодинамическая нагрузка на сердечно-сосудистую систему (например, во время беременности) или возникают факторы, которые оказывают прямое повреждающее действие на миокард (например, этиловый спирт).
При отсутствии семейного анамнеза, ДКМП может возникать вследствие перенесенного острого миокардита. При аутоиммунной модели развития ДКМП основное значение в поражении миокарда придают иммунной системе. При использовании полимеразной цепной реакции (ПЦР) у части пациентов обнаруживается присутствие вирусов Коксаки В, вируса гепатита С, герпеса, цитомегаловируса.
При отсутствии семейного анамнеза, ДКМП может возникать вследствие перенесенного острого миокардита. При аутоиммунной модели развития ДКМП основное значение в поражении миокарда придают иммунной системе. При использовании полимеразной цепной реакции (ПЦР) у части пациентов обнаруживается присутствие вирусов Коксаки В, вируса гепатита С, герпеса, цитомегаловируса.
Слайд 8В основе формирования ДКМП лежит первичное повреждение и гибель кардиомиоцитов, в
результате чего наблюдаются следующие гемодинамические последствия:
- прогрессирующее снижение сократительной способности;
- выраженная дилатация полостей сердца;
- развитие компенсаторной гипертрофии миокарда и увеличение массы сердца (без утолщения стенок желудочков);
- в тяжелых случаях - возникновение относительной недостаточности митрального и трикуспидального клапанов;
- застой крови в малом и большом кругах кровообращения; - относительная коронарная недостаточность и развитие ишемии миокарда; - появление очагового и диффузного фиброза в миокарде; - периферическая вазоконстрикция.
Вследствие чрезмерной активации нейрогуморальных систем (симпатоадреналовая система, ренин-ангиотензин-альдостероновая система, эндотелиальные факторы и др.) развиваются ремоделирование сердца и различные гемодинамические нарушения.
- застой крови в малом и большом кругах кровообращения; - относительная коронарная недостаточность и развитие ишемии миокарда; - появление очагового и диффузного фиброза в миокарде; - периферическая вазоконстрикция.
Вследствие чрезмерной активации нейрогуморальных систем (симпатоадреналовая система, ренин-ангиотензин-альдостероновая система, эндотелиальные факторы и др.) развиваются ремоделирование сердца и различные гемодинамические нарушения.
Слайд 9Дилатационная кардиомиопатия составляет 60% всех кардиомиопатий и до 9% всех случаев сердечной
недостаточности. Встречается в большинстве стран мира. Вследствие высокой летальности ДКМП является основным показанием к трансплантации сердца.
Слайд 10Согласно классификации ВОЗ/МОФК (1995), по происхождению выделяют 5 форм дилатационной кардиомиопатии:
-
идиопатическая;
- семейно-генетическая;
- иммуновирусная;
- алкогольно-токсическая;
- связанная с распознанным сердечно-сосудистым заболеванием, при котором степень нарушения функции миокарда не соответствует его гемодинамической перегрузке или выраженности ишемического поражения.
- семейно-генетическая;
- иммуновирусная;
- алкогольно-токсическая;
- связанная с распознанным сердечно-сосудистым заболеванием, при котором степень нарушения функции миокарда не соответствует его гемодинамической перегрузке или выраженности ишемического поражения.
Слайд 11Некоторые специалисты (например, Горбаченков А.А., Поздняков Ю.М., 2000) обозначают дилатационные кардиомиопатии
термином "дилатационные болезни сердца". Эти же авторы выделяют следующие этиологические группы (формы) дилатационной кардиомиопатии:
- ишемическая; - гипертензивная; - клапанная; - дисметаболическая (при сахарном диабете, тиреотоксикозе, гипотиреозе, гемохроматозе); - алиментарно-токсическая (алкогольная, при болезни бери-бери - дефиците витамина В); - иммуновирусная; - семейно-генетическая; - при системных заболеваниях; - тахиаритмическая; - перипартальная; - идиопатическая.
- ишемическая; - гипертензивная; - клапанная; - дисметаболическая (при сахарном диабете, тиреотоксикозе, гипотиреозе, гемохроматозе); - алиментарно-токсическая (алкогольная, при болезни бери-бери - дефиците витамина В); - иммуновирусная; - семейно-генетическая; - при системных заболеваниях; - тахиаритмическая; - перипартальная; - идиопатическая.
Слайд 12Клиническое течение дилатационной кардиомиопатии (ДКМП) отличается значительной вариабельностью, а симптомы заболевания
не являются специфичными.
Жалобы чаще всего связаны с проявлениями застойной бивентрикулярной сердечной недостаточности:
- одышка - в 99,1% случаев, одышка в покое - 37,9%;
- общая слабость, быстрая утомляемость - 85,7%;
- учащенное сердцебиение - 83,9%;
- периферические отеки - 81,7%;
- тяжесть в правом подреберье и эпигастрии - 71,0%;
- боль в области сердца - 64,3%; боль носит характер неинтенсивной и непродолжительной кардиалгии, которая, по-видимому, связана с растяжением перикарда в результате дилатации полостей сердца, и не требует специальной терапии;
- ангинозная боль - отмечается только в 4,5% случаев, связана с несоответствием между возросшей потребностью дилатированного левого желудочка в кислороде и ограниченным расширительным резервом венечных артерий сердца.
Наиболее важная клиническая особенность ДКМП - быстрое и неуклонное прогрессирование заболевания и признаков декомпенсации, а также рефрактерность к традиционному лечению хронической сердечной недостаточности (ХСН).
Слайд 13Основные клинические проявления ДКМП: 1. Систолическая ХСН (левожелудочковая или бивентрикулярная) с признаками
застоя в малом и большом круге кровообращения.
2. Частое возникновение нарушений ритма и проводимости (желудочковые аритмии, фибрилляции предсердий, АВ-блокады, блокады ножек пучка Гиса).
3. Тромбоэмболические осложнения в виде ТЭЛА и эмболий в большом круге кровообращения. Развиваются у 20% больных, наиболее часто возникают на фоне фибрилляции предсердий. Согласно имеющимся данным, тромбоэмболии прижизненно диагностируются в 10-44% случаев ДКМП. Частота выявления ДКМП при аутопсии достигает 80%, что обуславливается бессимптомным течением многих тромбоэмболических эпизодов или маскировкой данных эпизодов признаками застойной сердечной недостаточности. Источниками тромбоэмболов служат пристеночные тромбы в дилатированных полостях сердца, которые диагностируются прижизненно с помощью ЭхоКГ у 30-45% таких больных и посмертно - в 60-75% случаев.
При аускультации выявляют ослабление 1 тона на верхушке. В случае развития легочной гипертензии определяется акцент и расщепление 2 тона. На верхушке зачастую выслушивается протодиастолический ритм галопа, что связано с выраженной объемной перегрузкой желудочков.
3. Тромбоэмболические осложнения в виде ТЭЛА и эмболий в большом круге кровообращения. Развиваются у 20% больных, наиболее часто возникают на фоне фибрилляции предсердий. Согласно имеющимся данным, тромбоэмболии прижизненно диагностируются в 10-44% случаев ДКМП. Частота выявления ДКМП при аутопсии достигает 80%, что обуславливается бессимптомным течением многих тромбоэмболических эпизодов или маскировкой данных эпизодов признаками застойной сердечной недостаточности. Источниками тромбоэмболов служат пристеночные тромбы в дилатированных полостях сердца, которые диагностируются прижизненно с помощью ЭхоКГ у 30-45% таких больных и посмертно - в 60-75% случаев.
При аускультации выявляют ослабление 1 тона на верхушке. В случае развития легочной гипертензии определяется акцент и расщепление 2 тона. На верхушке зачастую выслушивается протодиастолический ритм галопа, что связано с выраженной объемной перегрузкой желудочков.
Слайд 14Клинические признаки заболевания часто появляются внезапно, в виде симптомов сердечной недостаточности
и нарушений ритма. Провоцирующими факторами в периоде новорожденности могут быть тяжелая асфиксия в родах, родовая травма ЦНС, острые респираторные вирусные и бактериальные инфекции. Среди различных нарушений ритма сердца у младенцев с врожденной ДКМП встречается узловая реципрокная тахикардия, как правило, резистентная к медикаментозной терапии.
Слайд 15Диагностические критерии идиопатической дилатационной кардиомиопатии (Mestroni u соавт.,1999)
Большие диагностические критерии:
1. Дилатация
сердца.
2. Фракция выброса менее 45% и/или фракционное укорочение переднезаднего размера левого желудочка < 25%.
Малые диагностические критерии:
1. Необъяснимые суправентрикулярные (фибрилляция предсердий или другие устойчивые аритмии) или желудочковые аритмии в возрасте до 50 лет. 2. Расширение левого желудочка (конечный диастолический размер левого желудочка более 117% от рассчитанной нормы с учетом возраста и поверхности тела). 3. Необъяснимые нарушения проводимости: атриовентрикулярная блокада 2-3 степени, полная блокада левой ножки пучка Гиса, синоатриальная блокада.
4. Необъяснимая внезапная смерть или инсульт в возрасте до 50 лет.
2. Фракция выброса менее 45% и/или фракционное укорочение переднезаднего размера левого желудочка < 25%.
Малые диагностические критерии:
1. Необъяснимые суправентрикулярные (фибрилляция предсердий или другие устойчивые аритмии) или желудочковые аритмии в возрасте до 50 лет. 2. Расширение левого желудочка (конечный диастолический размер левого желудочка более 117% от рассчитанной нормы с учетом возраста и поверхности тела). 3. Необъяснимые нарушения проводимости: атриовентрикулярная блокада 2-3 степени, полная блокада левой ножки пучка Гиса, синоатриальная блокада.
4. Необъяснимая внезапная смерть или инсульт в возрасте до 50 лет.
Слайд 16Электрокардиографические признаки ДКМП
Синусовая тахикардия
Признаки гипертрофии ЛЖ или ПЖ
Признаки гипертрофии ЛП
или ПП
Снижение вольтажа в отведениях от конечностей
Повышение вольтажа в грудных отведениях
Атрио-вентрикулярная блокада различной степени
Блокада левой ножки пучка Гиса
Экстрасистолия, ФП
Появление отрицательного зубца Т в прекардиальных отведениях
Появление глубокого зубца Q в прекардиальных отведениях (признаки крупноочаговых изменений миокарда), что симулирует перенесенный инфаркт миокарда.
Снижение вольтажа в отведениях от конечностей
Повышение вольтажа в грудных отведениях
Атрио-вентрикулярная блокада различной степени
Блокада левой ножки пучка Гиса
Экстрасистолия, ФП
Появление отрицательного зубца Т в прекардиальных отведениях
Появление глубокого зубца Q в прекардиальных отведениях (признаки крупноочаговых изменений миокарда), что симулирует перенесенный инфаркт миокарда.
Слайд 17Эхокардиографические признаки ДКМП
Диффузное снижение сократимости, диффузная гипокинезия стенок
Выраженная дилатация камер
сердца
Преобладание дилатации над гипертрофией
Смещение митрального клапана к верхушке сердца
Увеличение КСР и КДР
Увеличение ММЛЖ
Интактные клапаны сердца, снижение амплитуды раскрытия створок митрального клапана
Снижение скорости открытия аортального клапана
Митральная и трикуспидальная регургитация
Внутриполостные тромбы
Преобладание дилатации над гипертрофией
Смещение митрального клапана к верхушке сердца
Увеличение КСР и КДР
Увеличение ММЛЖ
Интактные клапаны сердца, снижение амплитуды раскрытия створок митрального клапана
Снижение скорости открытия аортального клапана
Митральная и трикуспидальная регургитация
Внутриполостные тромбы
Слайд 18Рентгенологическое исследование. Признаки: - увеличение размеров сердца за счет его левых отделов или
чаще - тотальное, степень которого варьирует от относительно небольшой до резко выраженной по типу cor bovinum;
- тень сердца приобретает шаровидную форму; при значительном увеличении левого предсердия его конфигурация может приближаться к митральной;
- наряду с его дилатацией левого желудочка, как правило, отмечаются также признаки его гипертрофии;
- преобладание явлений венозного застоя со стороны сосудов малого круга кровообращения, более редко - признаки легочной артериальной гипертензии.
МРТ сердца - новый стандарт оценки объемов желудочков, фракции выброса, массы миокарда и региональной сократимости. При использовании парамагнетика обнаруживаются нарушения регионального сокращения миокарда и области нежизнеспособного миокарда, для которых характерно позднее заполнение контрастным веществом. Данный метод имеет более высокую чувствительность по сравнению со сцинтиграфией с таллием.
- преобладание явлений венозного застоя со стороны сосудов малого круга кровообращения, более редко - признаки легочной артериальной гипертензии.
МРТ сердца - новый стандарт оценки объемов желудочков, фракции выброса, массы миокарда и региональной сократимости. При использовании парамагнетика обнаруживаются нарушения регионального сокращения миокарда и области нежизнеспособного миокарда, для которых характерно позднее заполнение контрастным веществом. Данный метод имеет более высокую чувствительность по сравнению со сцинтиграфией с таллием.
Слайд 19Коронарография - позволяет исключить атеросклеротический процесс в венечных артериях и является
необходимой диагностической процедурой при постановке диагноза ДКМП.
При проведении коронарографии можно получить важную дополнительную информацию о состоянии сердечного выброса, напряжении стенок миокарда, а также о характеристиках легочных артерий (расширение, растяжимость и давление). Такие параметры, как давление заклинивания или величина легочного сосудистого сопротивления могут применяться для стратификации риска.
Катетеризация камер сердца является диагностической процедурой, однако она не выполняется, если больной уже получает лечение по поводу ДКМП.
Эндомиокардиальная биопсия. Гистологическая картина полученных образцов неспецифична: выявляются гипертрофия кардиомиоцитов, увеличение размеров ядер и интерстициальный фиброз.
Эндомиокардиальная биопсия. Гистологическая картина полученных образцов неспецифична: выявляются гипертрофия кардиомиоцитов, увеличение размеров ядер и интерстициальный фиброз.
Слайд 20Дифференциальная диагностика идиопатической дилатационной кардиомиопатии (ДКМП) проводится со следующими заболеваниями: - ишемическая кардиомиопатия; -
тяжелый миокардит ( в том числе - миокардит Фидлера);
- поражение миокарда при диффузных заболеваниях соединительной ткани (в основном - при системной склеродермии и системной красной волчанке);
- ревматические митральные пороки сердца;
- неревматическая митральная недостаточность;
- стеноз устья аорты.
Клинические проявления ДКМП также имеют определенные сходства с такими более редкими патологиями, как экссудативный перикардит, поражение сердца при амилоидозе, гемохроматозе и саркоидозе, некоторые другие кардиомиопатии.
Слайд 21Основные отличия ДКМП и ИБС: 1.1 При ДКМП болевой синдром носит характер кардиалгий: -
чаще ноющие боли;
- боли локализуются преимущественно в левой половине грудной клетки, не иррадиируют;
- боли не всегда купируются нитроглицерином;
- болевой синдром появляется на фоне уже развившейся декомпенсации и кардиомегалии.
При стенокардии боли имеют приступообразный характер, связаны с физической нагрузкой, локализуются за грудиной и имеют типичную иррадиацию, купируются нитратами.
При инфаркте миокарда выраженный болевой синдром предшествует развитию сердечной недостаточности.
При ИБС на поздних стадиях развития, отмечается преимущественное расширение левой границы относительной сердечной тупости.
Слайд 22При ИБС ЭКГ выявляет признаки хронической коронарной недостаточности или рубцовых изменений,
которые свидетельствуют о перенесенном инфаркте миокарда.
При ДКМП наблюдаются ЭКГ-признаки гипертрофии и перегрузки отделов сердца.
В некоторых случаях при кардиомиопатии регистрируются признаки очагово-рубцовых изменений - патологические зубцы Q и QS, связанные с очаговым фиброзом некоронарогенного происхождения. В этом случае применяется ЭКГ-картирование с регистрацией 35 отведений.
При коронарографии у больных ИБС, как правило, выявляются признаки атеросклеротического поражения коронарных артерий; при ДКМП артерии сердца интактны.
Для ДКМП более характерен ритм галопа.
При коронарографии у больных ИБС, как правило, выявляются признаки атеросклеротического поражения коронарных артерий; при ДКМП артерии сердца интактны.
Для ДКМП более характерен ритм галопа.
Слайд 23Истинная аневризма левого желудочка - формируется после обширного переднего инфаркта миокарда и
характеризуется выраженным диастолическим выбуханием и дискинезией передней стенки левого желудочка. В результате отмечаются значительное расширение тени сердца и снижение фракции выброса левого желудочка до очень низких значений при изотопной вентрикулографии с эритроцитами, меченными 99тТс.
Выявить очаговый характер поражения миокарда возможно с помощью ЭхоКГ, которое обнаруживает нормальную сократимость нижней и боковой стенок.
Аортальный стеноз. У пациентов с тяжелым аортальным стенозом в стадии декомпенсации могут наблюдаться выраженная дилатация левого желудочка и снижение его сократимости. Вследствие падения сердечного выброса шум аортального стеноза становится слабее и может даже исчезнуть.
Аортальная недостаточность. Аортальная недостаточность приводит к перегрузке левого желудочка объемом.
Аортальный стеноз. У пациентов с тяжелым аортальным стенозом в стадии декомпенсации могут наблюдаться выраженная дилатация левого желудочка и снижение его сократимости. Вследствие падения сердечного выброса шум аортального стеноза становится слабее и может даже исчезнуть.
Аортальная недостаточность. Аортальная недостаточность приводит к перегрузке левого желудочка объемом.
Слайд 24Митральная недостаточность. Из всех приобретенных пороков сердца именно митральную недостаточность труднее всего отличить
от ДКМП. Это связано с тем, что расширение митрального кольца и дисфункция сосочковых мышц, которые почти всегда присутствуют при ДКМП, сами по себе вызывают митральную недостаточность.
Первичный характер митральной недостаточности и о тот факт, что именно она привела к дилатации левого желудочка, а не наоборот, возможно предполагать если митральная недостаточность умеренная или тяжелая, если известно, что она возникла раньше дилатации левого желудочка, или если выявлены выраженные изменения митрального клапана при ЭхоКГ.
Митральный стеноз. Выраженное увеличение правого желудочка в некоторых случаях возникает при тяжелом митральном стенозe, высокой легочной гипертензии и правожелудочковой недостаточности. В результате увеличения правого желудочка на рентгенограмме грудной клетки видна увеличенная тень сердца, а также появляется пальпируемый и выслушиваемый III тон сердца.
Экссудативный перикардит. Перикардиальный выпот может обуславливать значительное расширение тени сердца и сердечную недостаточность, которые вызывают подозрение о наличии ДКМП. Исключить кардиомиопатию позволяет нормальная сократимость желудочков. Экссудативный перикардит надо исключить в первую очередь, поскольку он излечим.
Митральный стеноз. Выраженное увеличение правого желудочка в некоторых случаях возникает при тяжелом митральном стенозe, высокой легочной гипертензии и правожелудочковой недостаточности. В результате увеличения правого желудочка на рентгенограмме грудной клетки видна увеличенная тень сердца, а также появляется пальпируемый и выслушиваемый III тон сердца.
Экссудативный перикардит. Перикардиальный выпот может обуславливать значительное расширение тени сердца и сердечную недостаточность, которые вызывают подозрение о наличии ДКМП. Исключить кардиомиопатию позволяет нормальная сократимость желудочков. Экссудативный перикардит надо исключить в первую очередь, поскольку он излечим.
Слайд 25Принципы лечения ДКМП
Умеренное ограничение физической нагрузки
Рациональная диета с ограничением поваренной
соли и жидкости и снижением калорийности рациона
Устранение вредных привычек
Медикаментозное лечение:
ингибиторы АПФ
диуретики
бета-адреноблокаторы
сердечные гликозиды
нитраты (при непереносимости ИАПФ)
профилактика тромбоэмболий (антикоагулянты, антиагреганты)
Хирургическое лечение (трансплантация сердца)
Устранение вредных привычек
Медикаментозное лечение:
ингибиторы АПФ
диуретики
бета-адреноблокаторы
сердечные гликозиды
нитраты (при непереносимости ИАПФ)
профилактика тромбоэмболий (антикоагулянты, антиагреганты)
Хирургическое лечение (трансплантация сердца)
Слайд 26Ингибиторы АПФ - препараты первого выбора. При отсутствии противопоказаний, их назначение целесообразно
на всех стадиях развития ДКМП, даже если выраженные клинические проявления хронической сердечной недостаточности (ХСН) отсутствуют.
Свойства:
- предупреждают некроз кардиомиоцитов и развитие кардиофиброза;
- способствуют обратному развитию гипертрофии;
- снижают величину постнагрузки (внутримиокардиальное напряжение);
- уменьшают степень митральной регургитации;
- применение ингибиторов АПФ достоверно увеличивает продолжительность жизни больных.
Начальная доза: эналаприл - 2,5 мг 2 раза в сутки; рамиприл 1,25 мг 1 раз в сутки; периндоприл 2 мг 1 раз в сутки. При хорошей переносимости дозы необходимо увеличить до 20-40 мг/сутки - эналаприл, 10 мг - рамиприл, 4 мг - периндоприл.
Начальная доза: эналаприл - 2,5 мг 2 раза в сутки; рамиприл 1,25 мг 1 раз в сутки; периндоприл 2 мг 1 раз в сутки. При хорошей переносимости дозы необходимо увеличить до 20-40 мг/сутки - эналаприл, 10 мг - рамиприл, 4 мг - периндоприл.
Слайд 27Бета-адреноблокаторы целесообразно назначать в комбинации с ингибиторами АПФ. Бета-адреноблокаторы особенно показаны пациентам
со стойкой синусовой тахикардией или мерцательной аритмией.
Используют любые бета-адреноблокаторы (метопролол, бисопролол, атенолол, карведилол). Терапию начинают с малых доз препаратов, постепенно увеличивая дозу до максимально переносимой.
В первые 2-3 недели лечения бета-адреноблокаторами у части пациентов возможно уменьшение фракции выброса и ударного объема, а также некоторое ухудшение состояния, что обусловлено в основном отрицательным инотропным действием препаратов. Тем не менее у основной части таких пациентов постепенно начинают преобладать положительные эффекты бета-адреноблокаторов, связанные со стабилизацией нейрогормональной регуляции кровообращения, восстановлением плотности бета-адренорецепторов на клеточных мембранах кардиомиоцитов и уменьшением кардиотоксического действия катехоламинов. Со временем возрастает фракция выброса и уменьшаются клинические проявления ХСН.
При наличии застоя крови в малом или/и в большом круге кровообращения применяют диуретики (тиазидовые, тиазидоподобные и петлевые мочегонные по обычной схеме). В случае выраженного отечного синдрома указанные диуретики целесообразно комбинировать с назначением антагонистов альдостерона (альдактон, верошпирон).
При наличии застоя крови в малом или/и в большом круге кровообращения применяют диуретики (тиазидовые, тиазидоподобные и петлевые мочегонные по обычной схеме). В случае выраженного отечного синдрома указанные диуретики целесообразно комбинировать с назначением антагонистов альдостерона (альдактон, верошпирон).
Слайд 28Сердечные гликозиды показаны пациентам с постоянной формой мерцательной аритмии.
У тяжелых больных с
выраженной систолической дисфункцией левого желудочка и синусовым ритмом сердечные гликозиды применяются только в комбинации с ингибиторами АПФ, диуретиками под контролем содержания электролитов и с мониторингом ЭКГ.
Длительное применение негликозидных инотропных средств увеличивает смертность таких больных и поэтому не рекомендуется.
Кратковременное применение негликозидных инотропных препаратов (леводопа, добутамин, милринон, амринон) считается оправданным при подготовке больных к трансплантации сердца.
Поскольку в 30% случаев течение ДКМП осложняется внутрисердечным тромбозом и развитием тромбоэмболий, всем больным показан прием антиагрегантов: ацетилсалициловая кислота (постоянно) в дозе 0,25-0,3 г в сутки и другие антиагреганты (трентал, дипиридамол, вазобрал). У больных с мерцательной аритмией показано назначение непрямых антикоагулянтов (варфарин) под контролем показателей коагулограммы. Дозы препарата подбираются так, чтобы величина МНО составляла 2-3 ед.
Поскольку в 30% случаев течение ДКМП осложняется внутрисердечным тромбозом и развитием тромбоэмболий, всем больным показан прием антиагрегантов: ацетилсалициловая кислота (постоянно) в дозе 0,25-0,3 г в сутки и другие антиагреганты (трентал, дипиридамол, вазобрал). У больных с мерцательной аритмией показано назначение непрямых антикоагулянтов (варфарин) под контролем показателей коагулограммы. Дозы препарата подбираются так, чтобы величина МНО составляла 2-3 ед.
Слайд 29Хирургическое лечение
Трансплантация сердца - высокоэффективный способ лечения кардиомипатий. Показания:
- быстрое прогрессирование
сердечной недостаточности;
- отсутствие эффекта от консервативной терапии;
- возникновение жизнеопасных нарушений сердечного ритма;
- высокий риск тромбоэмболических осложнений.