- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Ревматоїдний артрит презентация
Содержание
- 1. Ревматоїдний артрит
- 2. 1.Етіологія і патогенез.
- 3. Ревматоїдний артрит – аутоімунне захворювання з
- 5. ФАКТОРИ РИЗИКУ: - сімейна схильність
- 6. Ревматоїдний артрит - розглядають
- 7. ПАТОМОРФОГЕНЕЗ УРАЖЕННЯ СУГЛОБІВ І IgG
- 10. Важливо зазначити,
- 12. шкіра над ураженими суглобами може бути
- 14. -“суглоби ураження”: ІІ та ІІІ
- 15. тендовагініти можуть обумовити прояви компресійної нейропатії
- 16. швидкий розвиток стійких деформацій: ульнарна девіація пальців
- 19. У незначної частини
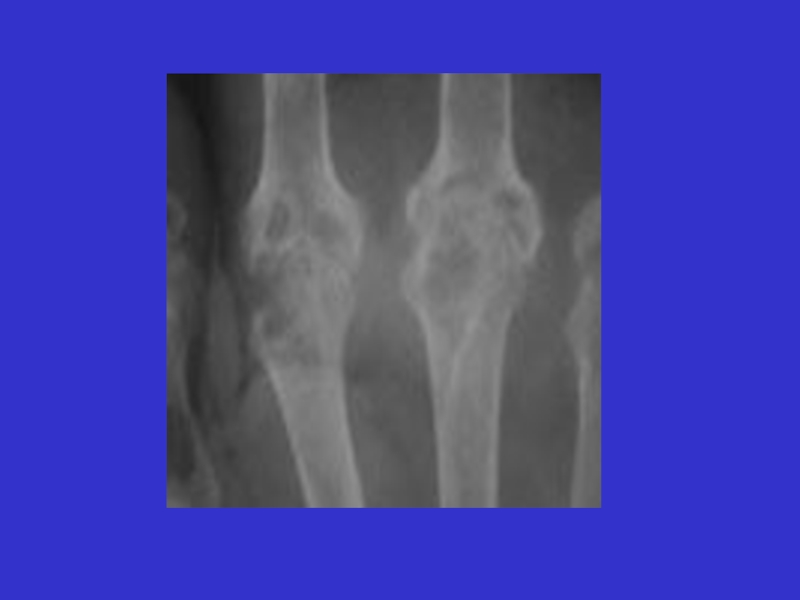
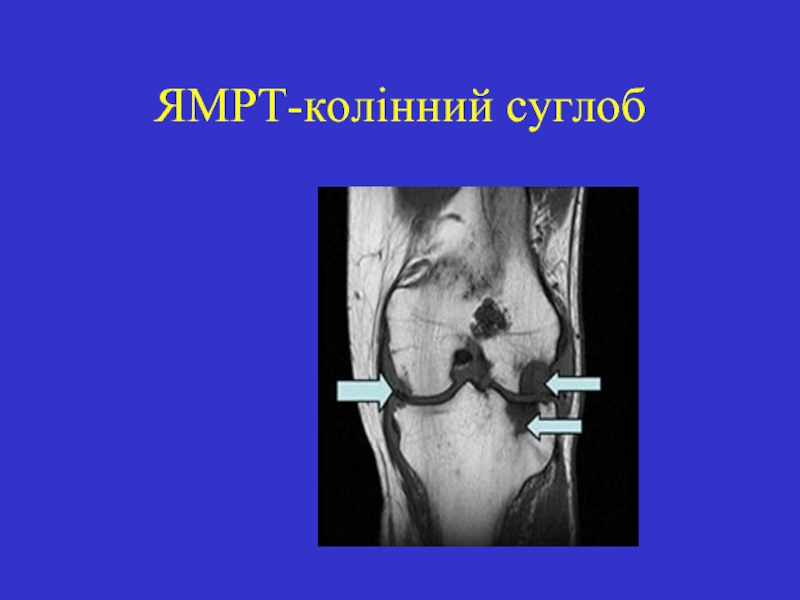
- 20. ЯМРТ-колінний суглоб
- 21. Особливостями ревматоїдного гонартриту
- 22. Гомілковостопний суглоб уражається переважно у чоловіків
- 23. Суглоби
- 24. Позасуглобові прояви ревматоїдного
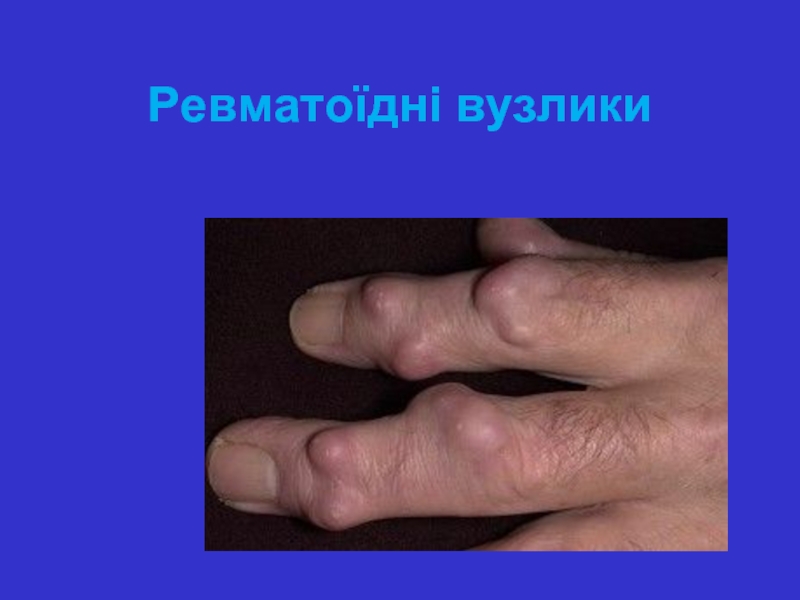
- 25. Ревматоїдні вузлики
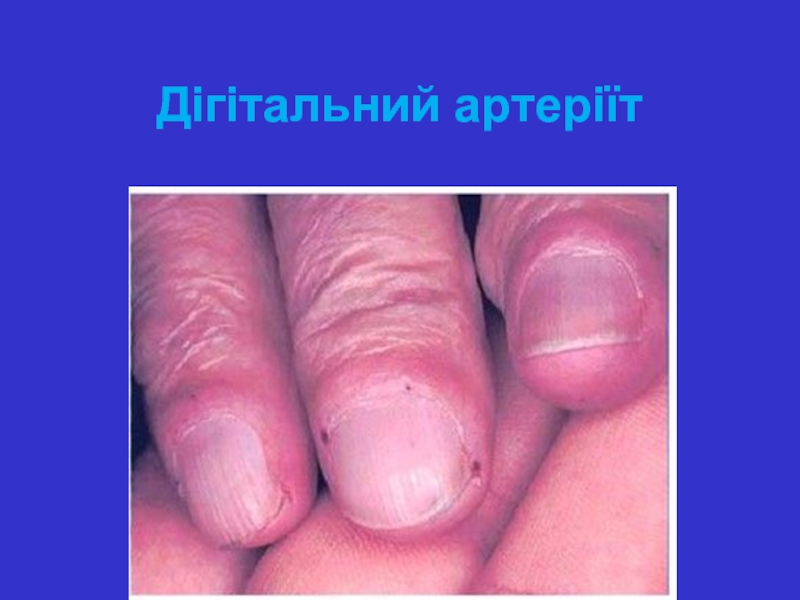
- 26. ураження судин: синдром Рейно, дигітальний артеріїт, ураження
- 27. - дігітальний артеріїт (дрібні, одиничні темно-червоні або
- 28. Дігітальний артеріїт
- 29. легеневий васкуліт формує “ревматоїдні легені”.
- 31. - ураження серця найчастіше виявляються у вигляді
- 32. Виділяють синдром Фелті, який
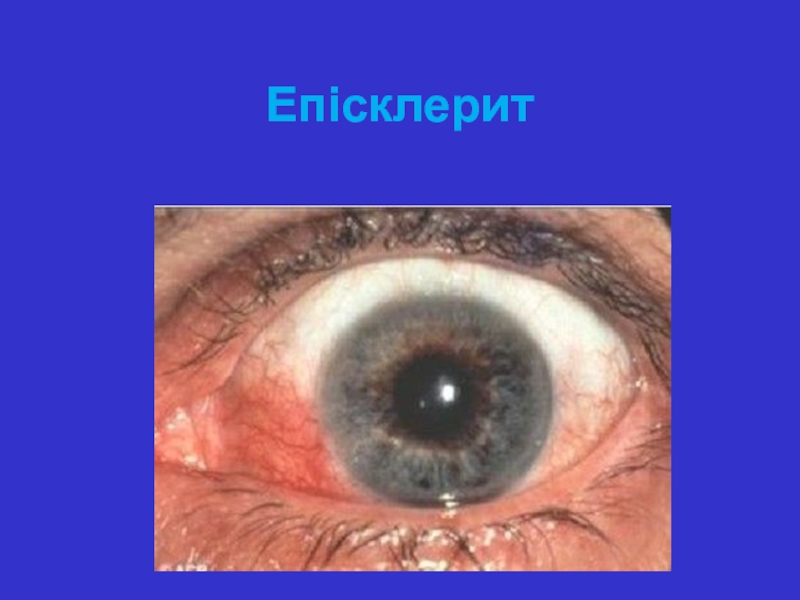
- 33. Епісклерит
- 34. Клінічні варіанти ураження
- 35. Ревматоїдний артрит із псевдосептичним синдромом –
- 37. Класифікація ревматоїдного артриту 1. Клініко-анатомічна характеристика - ревматоїдний артрит
- 38. 2. Клініко-імунологічна характеристика - серопозитивний (ревматоїний фактор у крові
- 39. 4. Стадія за рентгенологічними даними
- 40. Уніфікований клінічний протокол первинної, вторинної
- 41. 3.1 ДЛЯ ЗАКЛАДІВ ОХОРОНИ ЗДОРОВ’Я, ЩО
- 42. Необхідні дії лікаря 2.1. Збір анамнезу,
- 43. 2.2. Фізикальне обстеження. 2.3. Лабораторні
- 44. 3. ЛІКУВАННЯ ПОЛОЖЕННЯ ПРОТОКОЛУ До встановлення
- 45. НЕОБХІДНІ ДІЇ ЛІКАРЯ ОБОВ’ЯЗКОВІ: 3.1. До встановлення
- 46. ПАМ’ЯТКА ДЛЯ ПАЦІЄНТА З РЕВМАТОЇДНИЙ АРТРИТОМ Що
- 47. 4. ПОДАЛЬШЕ СПОСТЕРЕЖЕННЯ, ВКЛЮЧАЮЧИ ДИСПАНСЕРИЗАЦІЮ Положення протоколу
- 48. НЕОБХІДНІ ДІЇ ЛІКАРЯ Обов’язкові: 1. Забезпечити
- 49. НЕОБХІДНІ ДІЇ ЛІКАРЯ (продовження) 4. Пацієнтам,
- 50. ІІІ.2. ДЛЯ ЗАКЛАДІВ ОХОРОНИ ЗДОРОВ’Я, ЩО НАДАЮТЬ
- 51. КРИТЕРІЇ ДІАГНОЗУ РЕВМАТОЇДНОГО АРТРИТУ (ACR/EULAR, 2010) А
- 52. АЛГОРИТМ ВИЗНАЧЕННЯ АКТИВНОСТІ РА Найбільш доказово обґрунтованим
- 53. Критерії за DAS 28 : Для
- 54. При формулюванні діагнозу ревматоїдного артриту необхідно
- 55. Приклади формулювання діагнозу: Ревматоїдний артрит: поліартрит,
- 56. ЛІКУВАННЯ
- 57. Необхідні дії лікаря 2.1. ПРИЗНАЧЕННЯ ХВОРОБО–МОДИФІКУЮЧИХ ПРОТИРЕВМАТИЧНИХ
- 58. 2.1. ПРИЗНАЧЕННЯ ХМПРП (продовження)
- 59. 2.1.2. ГЛЮКОКОРТИКОЇДИ а) Пацієнтам із вперше діагностованим
- 60. 2.1.3. БІОЛОГІЧНІ ПРЕПАРАТИ : а) Призначаються
- 62. Інгібітори фактора некрозу пухлин
- 64. РУТИКСІМАБ (МабТера) ХИМЕРНІ АНТИТІЛА
- 67. Тоцілізумаб (Актемра) Актемра (тоцілізумаб) -
- 68. ІЛ-6 - багатофункціональний цитокін,
- 69. 2.2. СИМПТОМАТИЧНА ЗНЕБОЛЮВАЛЬНА
- 70. ПОДАЛЬШЕ СПОСТЕРЕЖЕННЯ, ВКЛЮЧАЮЧИ ДИСПАНСЕРИЗАЦІЮ Пацієнт з
- 71. 7.2. НАПРАВИТИ ПАЦІЄНТА З РА ДО ХІРУРГА/ОРТОПЕДА/НЕЙРОХІРУРГА,
- 72. ПРОФІЛАКТИКА РЕВМАТОЇДНОГО
- 73. Основні задачі вторинної профілактики включають:
- 74. Військово-лікарська експертиза. При проведенні
- 75. б) з помірними порушеннями функції та частими
- 76. Бажаю успіхів!
Слайд 1
Українська військово-медична академія
Кафедра військової загальної практики – сімейної медицини
Ревматоїдний артрит
Доктор медичних
Мороз Г.З.
Слайд 21.Етіологія і патогенез.
Слайд 3Ревматоїдний артрит – аутоімунне захворювання з невідомою етіологією, для якого
Слайд 4
Слайд 5 ФАКТОРИ РИЗИКУ: - сімейна схильність (у родичів хворих на РА ризик
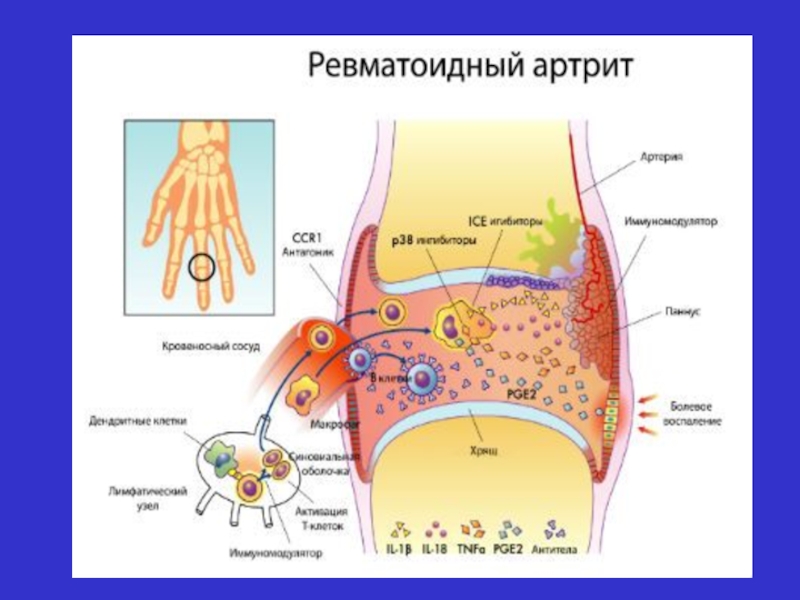
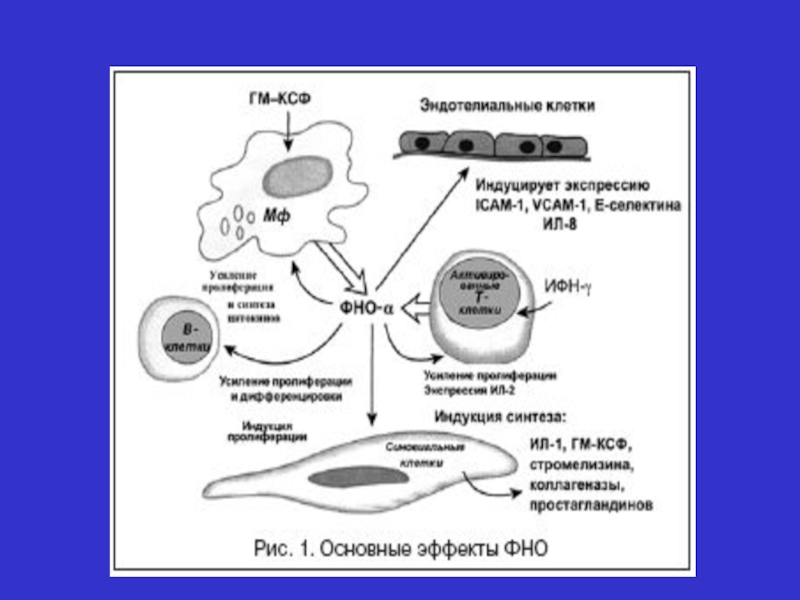
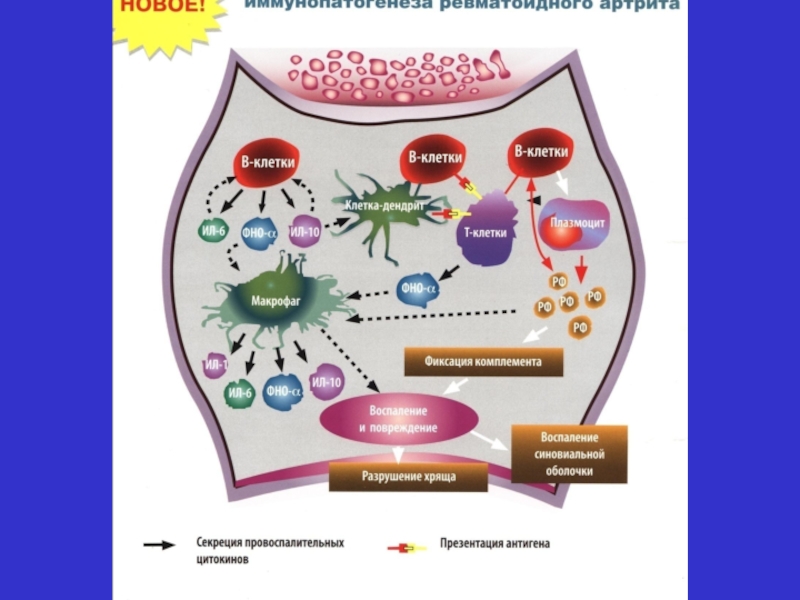
Слайд 6 Ревматоїдний артрит - розглядають як аутоімунну, імунокомплексну патологію МЕХАНІЗМИ РОЗВИТКУ: - порушення
Слайд 7 ПАТОМОРФОГЕНЕЗ УРАЖЕННЯ СУГЛОБІВ І IgG + ревматоїдний фактор I
Слайд 10
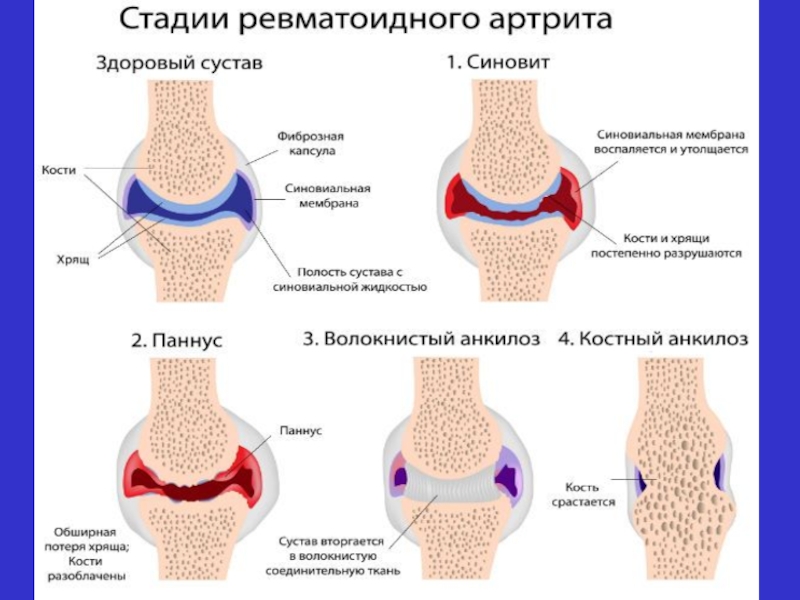
Важливо зазначити, що панус формується порівняно пізно
Цей період в патогенетичному значенні визначають як ранній РА, найбільш ефективний для терапевтичного впливу з метою призупинення патологічного процесу на неінвазивній відносно хряща стадії, що дозволить розраховувати на можливе збереження функціональних можливостей суглобів.
Слайд 11
Слайд 12
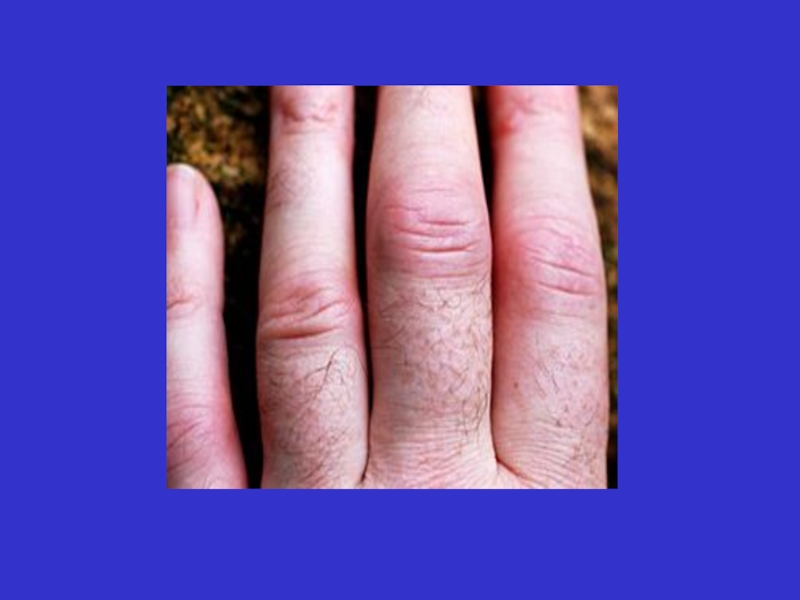
шкіра над ураженими суглобами може бути теплішою, ніж над неушкодженими, але
Починається хвороба у 70% випадків поліартритом, рідше моно- та олігоартритом
Слайд 14 -“суглоби ураження”: ІІ та ІІІ п’ястково-фалангові; проксимальні міжфалангові; плеснофалангові; колінні та
Слайд 15 тендовагініти можуть обумовити прояви компресійної нейропатії – синдром карпального каналу,
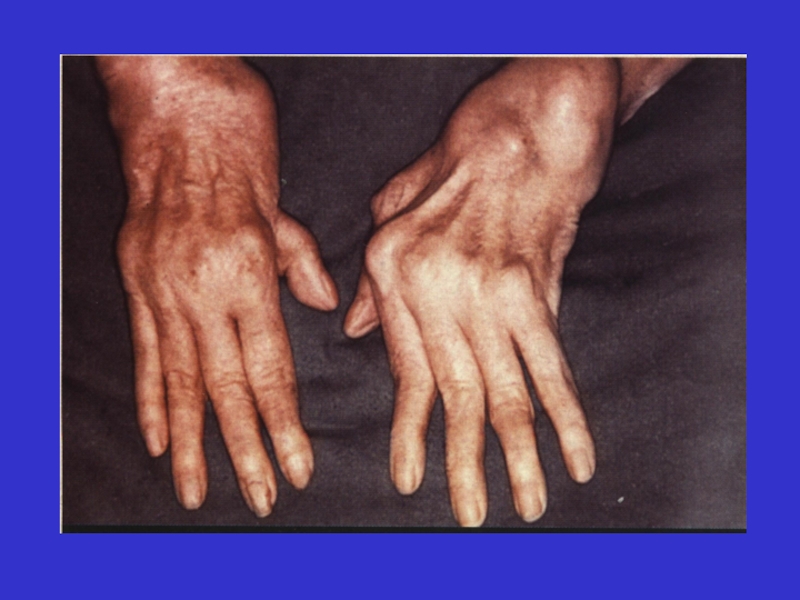
Слайд 16швидкий розвиток стійких деформацій: ульнарна девіація пальців кисті та ульнарна девіація
Слайд 19 У незначної частини пацієнтів (25%) ревматоїдний артрит певний
Слайд 21 Особливостями ревматоїдного гонартриту є швидкий розвиток фіброзних
Слайд 22 Гомілковостопний суглоб уражається переважно у чоловіків молодого та середнього віку,
Слайд 23 Суглоби ступні вражаються рано і часто,
Слайд 24 Позасуглобові прояви ревматоїдного артриту: - найчастіше
Слайд 26ураження судин: синдром Рейно, дигітальний артеріїт, ураження судин, що постачають кров
Слайд 27- дігітальний артеріїт (дрібні, одиничні темно-червоні або коричнево-чорні краплинні некрози по
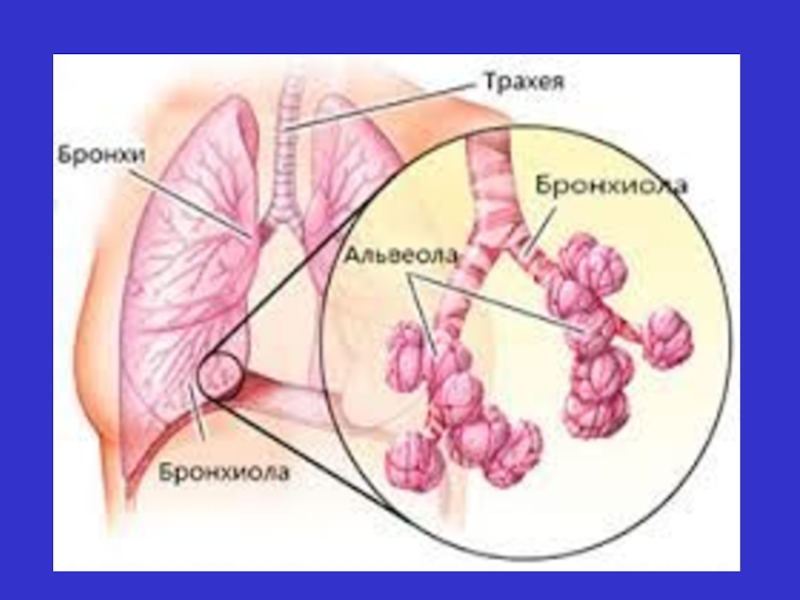
Слайд 29 легеневий васкуліт формує “ревматоїдні легені”. Один з варіантів має
Слайд 31- ураження серця найчастіше виявляються у вигляді міокардіодистрофії. В окремих випадках
Слайд 32 Виділяють синдром Фелті, який характеризується розвитком поліартриту, збільшенням лімфатичних вузлів,
Слайд 34 Клінічні варіанти ураження нирок різноманітні – від
Слайд 35 Ревматоїдний артрит із псевдосептичним синдромом – найтяжчий варіант перебігу хвороби
Слайд 36
Слайд 37Класифікація ревматоїдного артриту 1. Клініко-анатомічна характеристика - ревматоїдний артрит без системних проявів : поліартрит, олігоартрит,
Слайд 382. Клініко-імунологічна характеристика - серопозитивний (ревматоїний фактор у крові визначається) - серонегативний 3. Ступінь активності
Слайд 394. Стадія за рентгенологічними даними І - Навколосуглобовий
Слайд 40 Уніфікований клінічний протокол первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги та
Слайд 41 3.1 ДЛЯ ЗАКЛАДІВ ОХОРОНИ ЗДОРОВ’Я, ЩО НАДАЮТЬ ПЕРВИННУ МЕДИЧНУ ДОПОМОГУ 2.
Слайд 42 Необхідні дії лікаря 2.1. Збір анамнезу, при цьому оцінити: 2.1.1. Наявність ознак
Слайд 432.2. Фізикальне обстеження.
2.3. Лабораторні методи обстеження:
2.3.1. Загальний аналіз крові з обов’язковим
2.4. Інструментальні методи обстеження
Направити на рентгенографічне дослідження кистей і стоп, за наявності моно-олігоартикулярного ураження іншої локалізації – інших суглобів.
2.5. Скерувати пацієнта на консультацію до:
– ревматолога протягом одного тижня – при підозрі щодо РА;
– ортопеда-травматолога – при наявності деформації суглобів.
Слайд 443. ЛІКУВАННЯ
ПОЛОЖЕННЯ ПРОТОКОЛУ
До встановлення діагнозу не призначати глюкокортикоїди (ГК), за можливості
(при
Хворобо-модифікуюче лікування РА призначається лікарем-ревматологом з
метою досягнення ремісії або мінімальної активності захворювання.
Слайд 45НЕОБХІДНІ ДІЇ ЛІКАРЯ
ОБОВ’ЯЗКОВІ:
3.1. До встановлення діагнозу не призначати ГК, за можливості
3.2. Під час обстеження та хворобо-модифікуючого лікування сприяти виконанню пацієнтом всіх рекомендацій ревматолога та інших спеціалістів, у т.ч. щодо моніторингу побічних дій хворобо-модифікуючих препаратів, ГК та
НППЗ.
3.3. Надавати інформацію щодо методів лікування РА на основі даних адаптованої клінічної настанови «Ревматоїдний артрит» та пам'ятки для пацієнта з РА (додаток 1).
Слайд 46ПАМ’ЯТКА ДЛЯ ПАЦІЄНТА З РЕВМАТОЇДНИЙ АРТРИТОМ
Що таке ревматоїдний артрит?
Як діагностувати
Яка мета лікування?
Що допоможе усунути біль і зменшити ранкову скутість?
Що треба знати про лікування глюкортикоїдами?
Що таке базисна терапія?
Терапія біологічними агентами
Фізична активність
Фізіотерапевтичне лікування
Як уникнути загострень РА?
Коли можна застосовувати санаторно - курортне лікування?
Хірургічне лікування
Чи впливає дієта на перебіг РА?
Слайд 474. ПОДАЛЬШЕ СПОСТЕРЕЖЕННЯ, ВКЛЮЧАЮЧИ ДИСПАНСЕРИЗАЦІЮ
Положення протоколу
Пацієнт після досягнення ремісії або мінімальної
пацієнтом рекомендацій спеціалістів та призначає за необхідності симптоматичне лікування.
Слайд 48НЕОБХІДНІ ДІЇ ЛІКАРЯ
Обов’язкові:
1. Забезпечити записи в Медичній карті амбулаторного хворого (форма
пацієнтів з РА (див. розділ ІІІ.2).
2. Погодити Інформовану добровільну згоду пацієнта на обробку персональних
даних (Вкладний листок до облікової форми № 025/о).
3. Надавати рекомендації щодо способу життя, режиму харчування та фізичних навантажень.
Слайд 49НЕОБХІДНІ ДІЇ ЛІКАРЯ
(продовження)
4. Пацієнтам, які мають проблеми зі стопою, надавати
5. У разі підвищення активності захворювання (за клінічними чи лабораторними даними) або виникнення серйозних побічних ефектів хворобо-модифікуючої
терапії негайно скеровувати пацієнта до лікаря-ревматолога. Пацієнтів із задовільно контрольованим РА не рідше одного разу на рік скеровувати на консультацію до лікаря-ревматолога для контролю перебігу хвороби,
ефективності та безпеки лікування.
Слайд 50ІІІ.2. ДЛЯ ЗАКЛАДІВ ОХОРОНИ ЗДОРОВ’Я, ЩО НАДАЮТЬ ВТОРИННУ (СПЕЦІАЛІЗОВАНУ), ТРЕТИННУ (ВИСОКОСПЕЦІАЛІЗОВАНУ)
1. ДІАГНОСТИКА
Положення протоколу
- Діагноз РА встановлюється лікарем-ревматологом на підставі оцінки стану пацієнта за критеріями ACR/EULAR, 2010
- Пацієнти, у яких оцінка склала ≥6 балів з можливих 10 за критеріям ACR/EULAR 2010 р. та пацієнти, які мають ерозивні зміни, характерні для РА, або відповідний анамнез, який ретроспективно задовольняв би критеріям
ACR/EULAR 2010р., вважаються такими, які мають РА.
- Пацієнти, у яких оцінка склала <6 балів з 10, не можуть вважатись такими, які мають РА, їх статус має бути оцінений за діагностичними критеріями РА через 3 місяці.
Слайд 51КРИТЕРІЇ ДІАГНОЗУ РЕВМАТОЇДНОГО АРТРИТУ (ACR/EULAR, 2010)
А . ЗАЛУЧЕННЯ СУГЛОБІВ
Один великий суглоб
2-10 великих суглобів 1
1-3 дрібних суглоба (із чи без залучення великих) 2
4-10 дрібних суглобів (із чи без залучення великих) 3
>10 суглобів (з них принаймні один дрібний 5
В. СЕРОЛОГІЧНІ КРИТЕРІЇ
Негативний РФ та негативний АЦЦП 0
Слабо-позитивний РФ чи слабо-позитивні АЦЦП 2
Різко-позитивний РФ чи різко-позитивні АЦЦП 3
С. ГОСТРОФАЗОВІ ПОКАЗНИКИ
Нормальний рівень СРБ та нормальна ШОЕ 0
Підвищення СРБ чи підвищення ШОЕ 1
D ТРИВАЛІСТЬ СИМПТОМІВ
<6 тижнів 0
≥6 тижнів 1
Слайд 52АЛГОРИТМ ВИЗНАЧЕННЯ АКТИВНОСТІ РА
Найбільш доказово обґрунтованим та уніфікованим для використання в
(2 плечових, 2 ліктьових, 2 променезап’ясткових, по 2 п’ясно- фалангових 1-5 пальців кисті, 2 міжфалангових 1 пальця та по 2 проксимальних міжфалангових 2-5 пальців кисті,
2 колінних)
DAS 28 = 0,56 √ЧБС + 0,28 √ЧПС + 0,70[ln(ШОЕ)] + 0,014ЗОЗП
ЧБС – число болючих суглобів (0-28),
ЧПС – число суглобів з припухлістю (0-28),
ШОЕ – швидкість осідання еритроцитів в мм/год,
ЗОЗП – загальна оцінка здоров′я пацієнтом, оцінюється за візуально-аналоговою шкалою в мм (0-100),
Слайд 53Критерії за DAS 28 :
Для обрахунку слід використовувати стаціонарні калькулятори або
Ремісія ≤2,6
Низька активність ≤ 3,2
Помірна активність ≤ 5,1
Висока активність > 5,1
Слайд 54 При формулюванні діагнозу ревматоїдного артриту необхідно вказати: - клініко-анатомічну характеристику,
Слайд 55Приклади формулювання діагнозу: Ревматоїдний артрит: поліартрит, серопозитивний, висока активність, з переважним
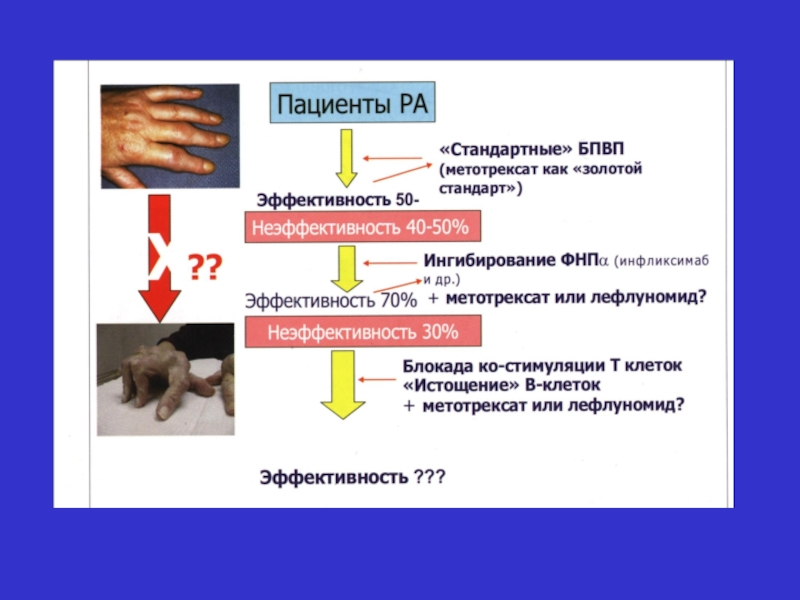
Слайд 56 ЛІКУВАННЯ
Метою лікування: є ремісія або
Основна стратегія – лікування до досягнення мети (T2T). Поки мета не досягнута, медикаментозна терапія повинна переглядатися, як мінімум кожні 3 місяці!
Слайд 57Необхідні дії лікаря
2.1. ПРИЗНАЧЕННЯ ХВОРОБО–МОДИФІКУЮЧИХ ПРОТИРЕВМАТИЧНИХ ПРЕПАРАТІВ (ХМПРП)
2.1.1. Синтетичні ХМПРП є
а) Метотрексат (МТ) є препаратом вибору за відсутності протипоказань, за наявності протипоказань терапію слід розпочати з використанням лефлуноміду (ЛФ) або сульфасалазину (СС).
б) У разі недостатнього ефекту монотерапії МТ чи (у разі протипоказань до нього чи непереносимості) ЛФ або СС, за відсутності факторів несприятливого прогнозу і протипоказань, застосовується комбінована терапія МТ+ЛФ та/або СС чи гідроксихлорохін.
Слайд 582.1. ПРИЗНАЧЕННЯ ХМПРП
(продовження)
в) Пацієнтам з нещодавно діагностованим активним РА як
При неможливості застосування
комбінованої терапії (супутня патологія або вагітність, під час яких протипоказані окремі препарати), розпочати монотерапію ХМПРП, з акцентом на швидкому підвищенні дози до клінічно ефективної, а не навиборі ХМПРП.
Слайд 592.1.2. ГЛЮКОКОРТИКОЇДИ
а) Пацієнтам із вперше діагностованим РА ГК призначаються короткими курсами
б) ГК призначаються короткими курсами для швидкого зменшення запалення при загостреннях РА.
в) ГК призначаються тривало пацієнтам із пізнім РА, при цьому мають бути обговорені ускладнення, викликані довготривалою терапією ГК та
запропоновані всі інші варіанти лікування (включно з БА).
Слайд 602.1.3. БІОЛОГІЧНІ ПРЕПАРАТИ :
а) Призначаються пацієнтам з важким активним РА, які
непереносимість синтетичних ХМПРП.
б) Пацієнтам із несприятливим перебігом РА, які на момент вирішення питання про призначення терапії не вживали жодних ХМПРП, як виняток,
первинно може бути призначена комбінація МТ з блокаторами ФНП-α або тоцилізумабом.
Слайд 61 БІОЛОГІЧНІ ПРЕПАРАТИ
Слайд 62Інгібітори фактора некрозу пухлин
Інфліксимаб (Ремікейд) - хімерні моноклональні антитіла ФНП-α (мишиний компонент+людський IgG
Етанерцепт (Енбрел)– рекомбінантні розчинні рецептори ФНП-α
Адалімумаб (Хуміра) – людські рекомбінантні моноклональні антитіла до ФНП-α
Голімумаб (Сімпоні) – людські моноклональні антитіла до ФНП-α
Слайд 64РУТИКСІМАБ (МабТера)
ХИМЕРНІ АНТИТІЛА ДО CD-20 АНТИГЕНУ
В-ЛІМФОЦИТІВ
ПЕРШИЙ
В-КЛІНИННОЇ ТЕРАПІЇ РЕВМАТОЇДНОГО АРТРИТУ
ПРИЗНАЧАЮТЬ У РАЗІ НЕЕФЕКТИВНОСТІ ТЕРАПІЇ ІНФЛІКСІМАБОМ
Слайд 67Тоцілізумаб (Актемра)
Актемра (тоцілізумаб) - перший лікарський засіб на основі моноклональних
Препарат схвалений для терапії тяжкої форми ревматоїдного артриту у пацієнтів, не чутливих до терапії інгібіторами фактора некрозу пухлини.
Слайд 68 ІЛ-6 - багатофункціональний цитокін, який продукується різними типами
Слайд 69 2.2. СИМПТОМАТИЧНА ЗНЕБОЛЮВАЛЬНА ТА ПРОТИЗАПАЛЬНА ТЕРАПІЯ:
2.2.1.
використані у найменшій ефективній дозі протягом найкоротшого можливого періоду часу.
2.2.2. Анальгетики призначають пацієнтам з РА, яким не вдається досягти адекватного контролю болю та для зниження потреби у тривалому лікуванні
НППЗ.
Слайд 70ПОДАЛЬШЕ СПОСТЕРЕЖЕННЯ, ВКЛЮЧАЮЧИ ДИСПАНСЕРИЗАЦІЮ
Пацієнт з РА перебуває на диспансерному обліку у
Необхідні дії лікаря
Визначати активність хвороби (використовуючи сумарний індекс DAS28 у пацієнтів з активним РА – щомісячно, у пацієнтів із задовільно контрольованим РA (низька активність або ремісія) - не рідше одного разу на рік.
Слайд 717.2. НАПРАВИТИ ПАЦІЄНТА З РА ДО ХІРУРГА/ОРТОПЕДА/НЕЙРОХІРУРГА, ЯКЩО БУДЬ-ЩО З НАВЕДЕНОГО
- персистуючий біль через пошкодження суглоба чи ураження м’яких тканин, що піддається ідентифікації;
- погіршення функціонування суглоба;
- прогресуюча деформація;
- персистуючий локалізований синовіт;
- неминучий або фактично існуючий розрив сухожилку;
- компресія нерва (наприклад, зап’ястний синдром);
- стресовий перелом;
- розвиваються будь-які симптоми чи ознаки, що вказують на шийну мієлопатію;
- підозра або підтверджений септичний артрит (у т.ч. протезованого суглоба).