- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Повреждения и стриктуры желчных протоков презентация
Содержание
- 1. Повреждения и стриктуры желчных протоков
- 2. Понятия о стриктуре Под
- 3. Причины развития рубцовых стриктур (РС) желчных протоков
- 4. Причины развития рубцовых стриктур (РС) желчных протоков
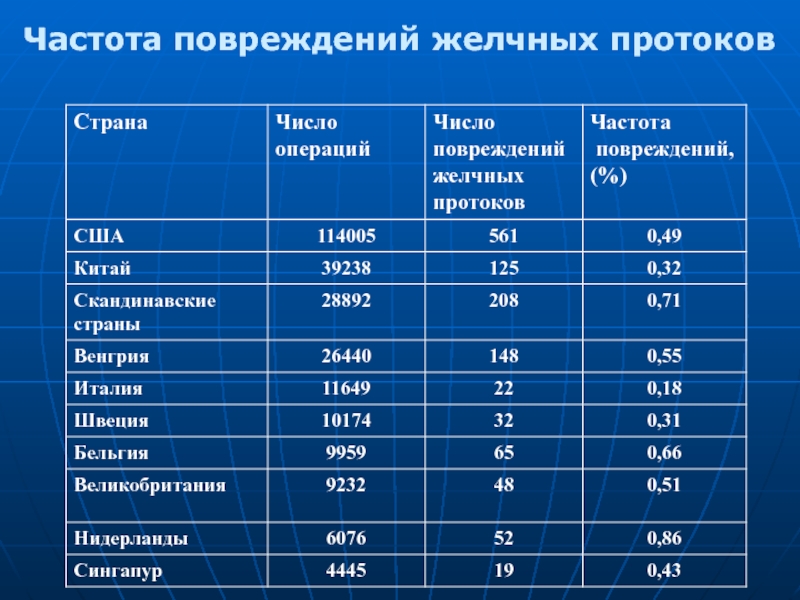
- 5. Частота повреждений желчных протоков
- 6. Частота повреждений желчных протоков при ЛХЭ (данные отечественных авторов)
- 7. Повреждения - чаще у врачей,
- 8. Причины повреждений Инфильтрат в области шейки Пузырно
- 9. Механизм повреждения желчных протоков «классическое» повреждение
- 10. Факторы риска повреждения протоков при холецистэктомии недостатки
- 11. Принципы предотвращения повреждений желчных протоков при
- 12. Принципы предотвращения повреждений желчных протоков при
- 13. Принципы предотвращения повреждений желчных протоков при
- 14. Особенности повреждений при лапароскопической холецистэктомии Ранее клиническое
- 15. Диагностика повреждений Клинические данные - предполагается повреждение
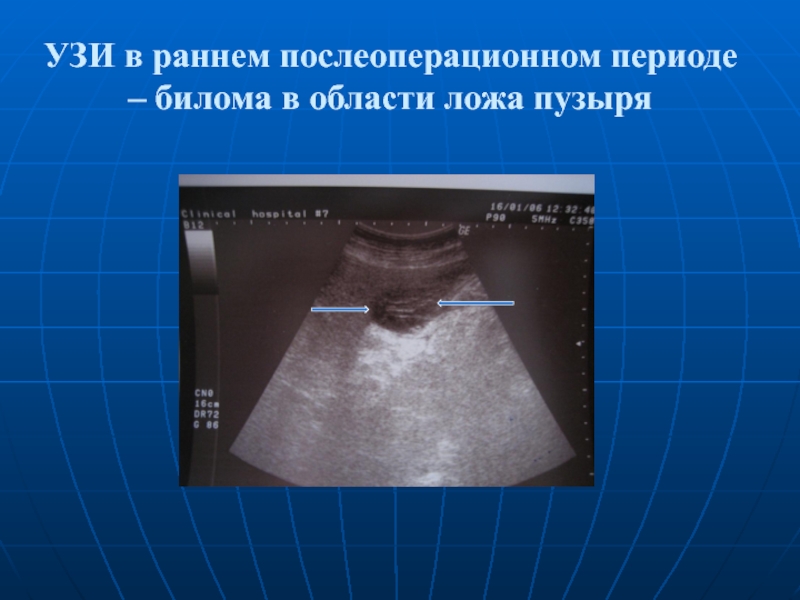
- 16. УЗИ в раннем послеоперационном периоде – билома в области ложа пузыря
- 17. ЭРХГ в раннем послеоперационном периоде - желчеистечение из хода Люшка
- 18. Фистулография – массивное повреждение печени, внутрипеченочных протоков при закрытой травме живота
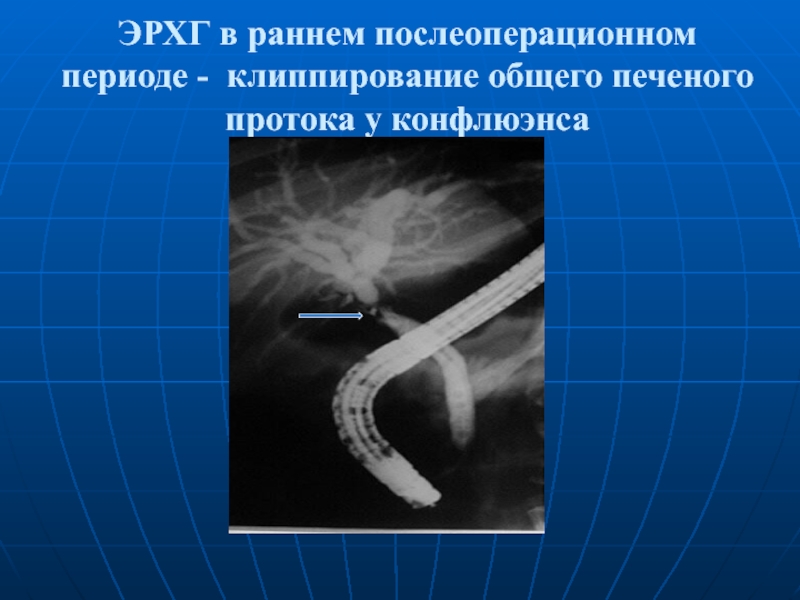
- 19. ЭРХГ в раннем послеоперационном периоде - клиппирование общего печеного протока у конфлюэнса
- 20. от времени распознавания повреждения,
- 21. Время обнаружения повреждений Во время холецистэктомии В
- 22. Тактика хирурга при обнаружении повреждения протока во
- 23. Тактика хирурга при обнаружении повреждения в послеоперационном
- 24. Классификация повреждений желчных протоков - «Амстердамские критерии»
- 25. Классификация повреждений желчных протоков
- 26. Классификация повреждений желчных протоков (Э.И. Гальперин, 2008 г.)
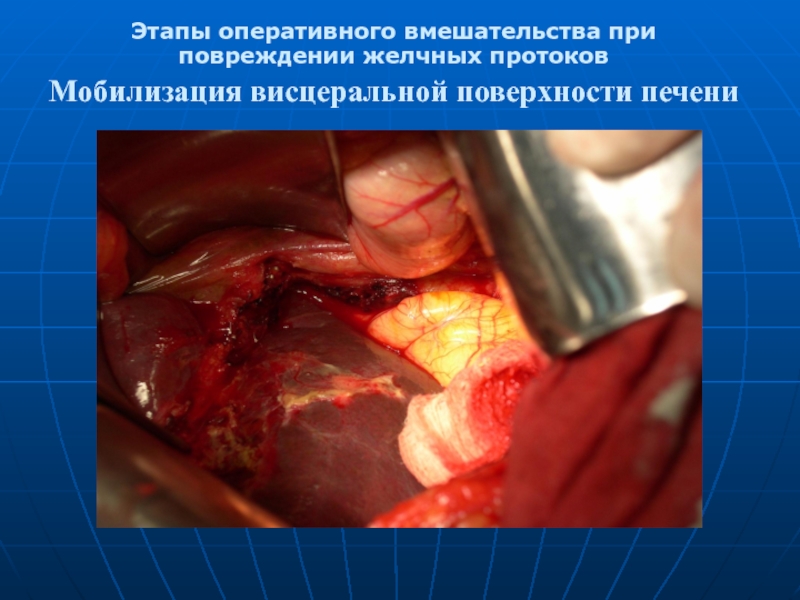
- 27. Этапы оперативного вмешательства при повреждении желчных протоков Мобилизация висцеральной поверхности печени
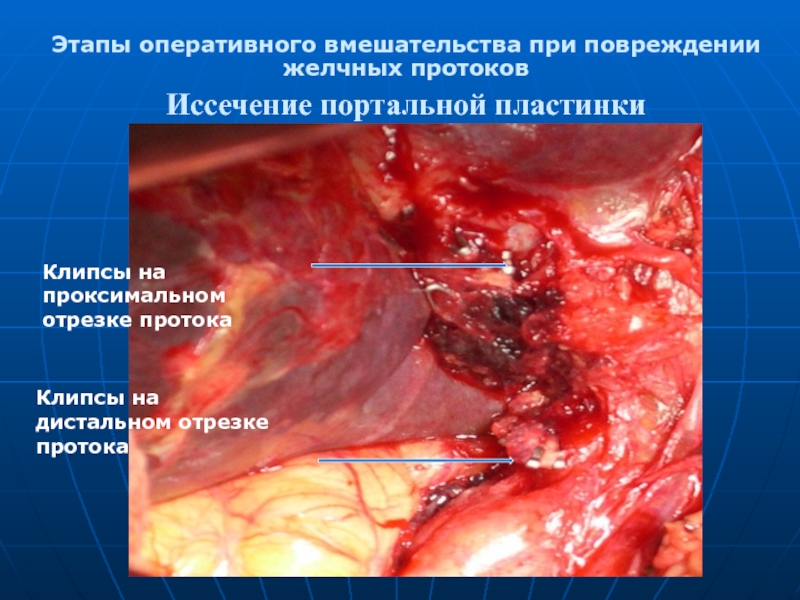
- 28. Этапы оперативного вмешательства при повреждении желчных протоков
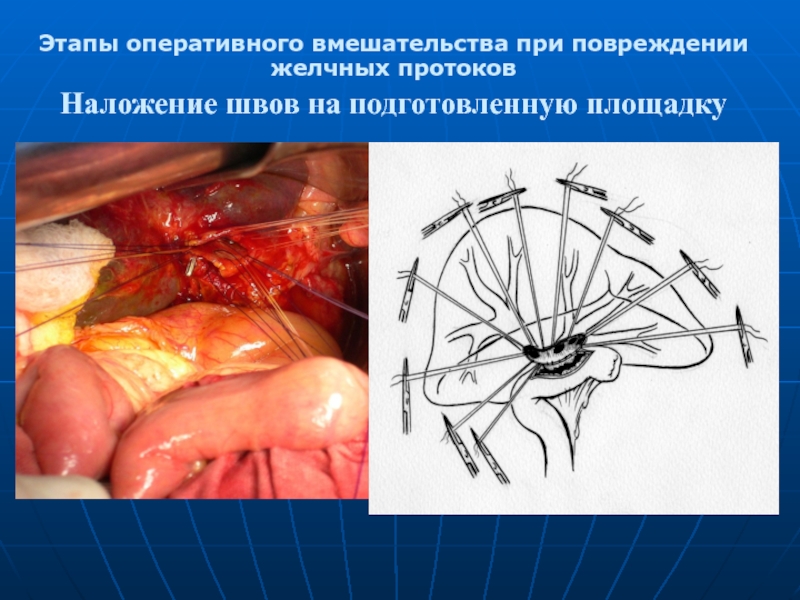
- 29. Этапы оперативного вмешательства при повреждении желчных протоков Наложение швов на подготовленную площадку
- 30. Cтриктуры развиваются у 30-50% больных при повреждении
- 31. Факторы, способствующие развитию РС после повреждения
- 32. Факторы, способствующие развитию РС после повреждения
- 33. Факторы, способствующие развитию РС после повреждения ЖП
- 34. Классификация рубцовых стриктур желчных протоков (РСЖП)
- 35. Классификация РСЖП. Высокие, средние и низкие стриктуры
- 36. Классификация стриктур по H. Bismuth (1982 г.)
- 37. Классификация высоких РС по Э.И. Гальперину (2002 г.)
- 38. Классификация высоких РС по Э.И. Гальперину (2002
- 39. Причины преобладания высоких РС ЖП Высокий
- 40. Клиническая картина РСЖП Желтуха. Рецидивирующий холангит.
- 41. Диагностика Необходимые составляющие Скрупулезное изучение анамнеза, характера
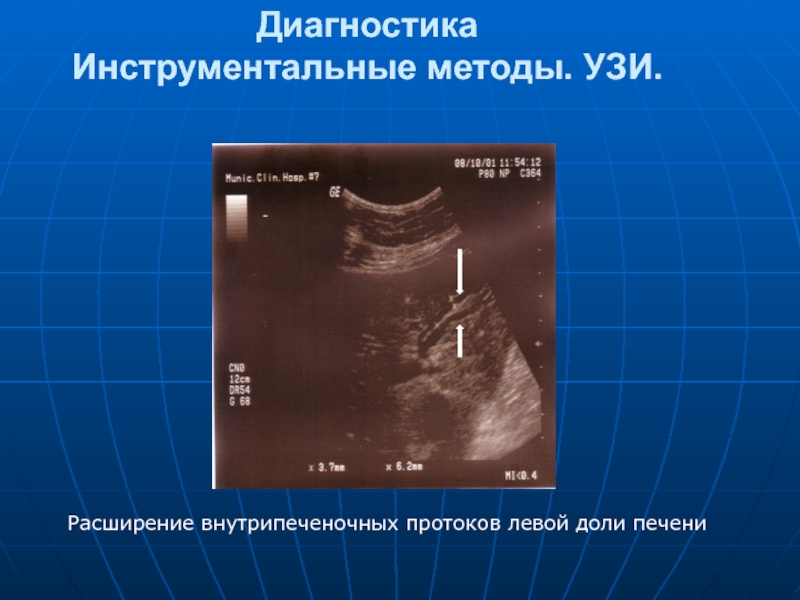
- 42. Диагностика Инструментальные методы. УЗИ. УЗИ –
- 43. Диагностика Инструментальные методы. УЗИ. Расширение внутрипеченочных
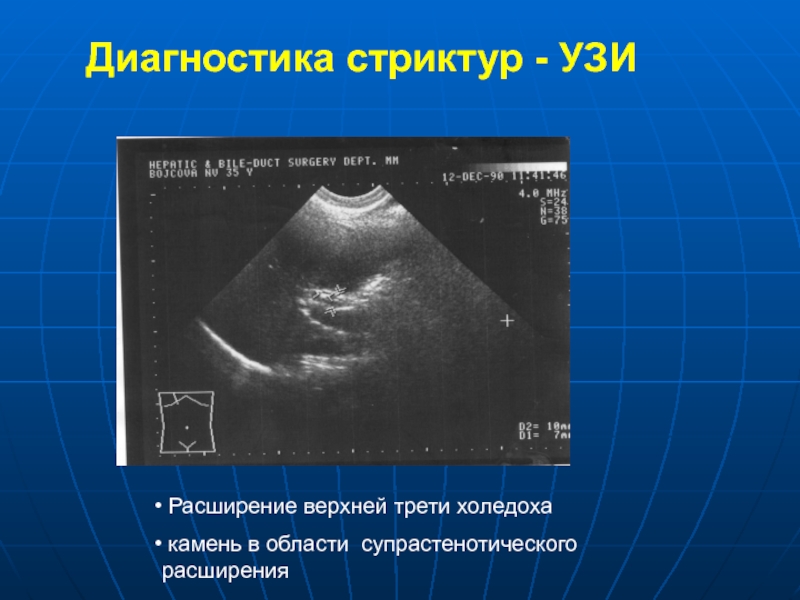
- 44. Диагностика стриктур - УЗИ Расширение верхней трети холедоха камень в области супрастенотического расширения
- 45. Диагностика Инструментальные методы. Фистулография. Фистулография
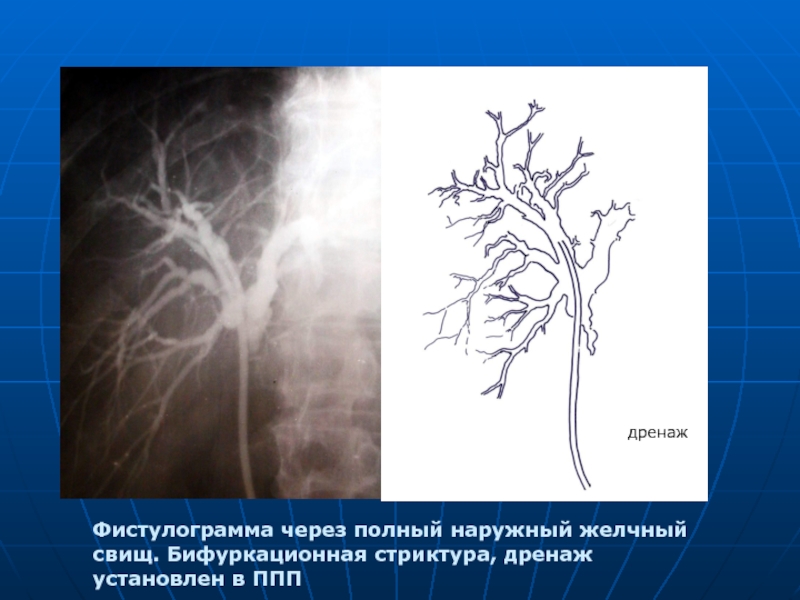
- 46. Фистулограмма через полный наружный желчный свищ. Бифуркационная стриктура, дренаж установлен в ППП дренаж
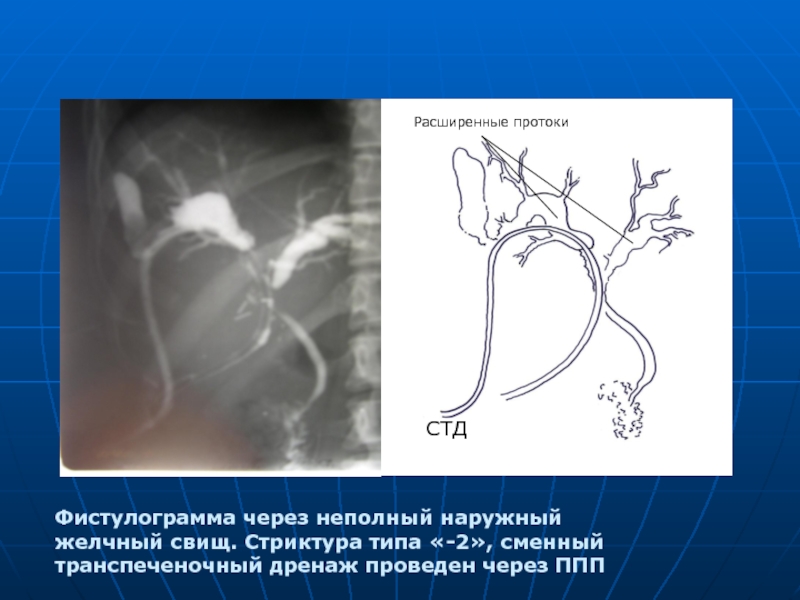
- 47. Фистулограмма через неполный наружный желчный свищ. Стриктура
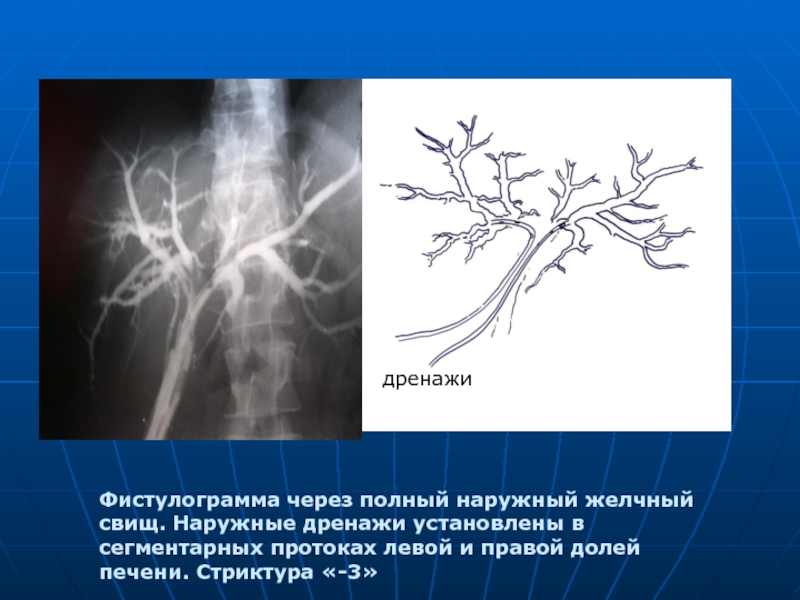
- 48. Фистулограмма через полный наружный желчный свищ. Наружные
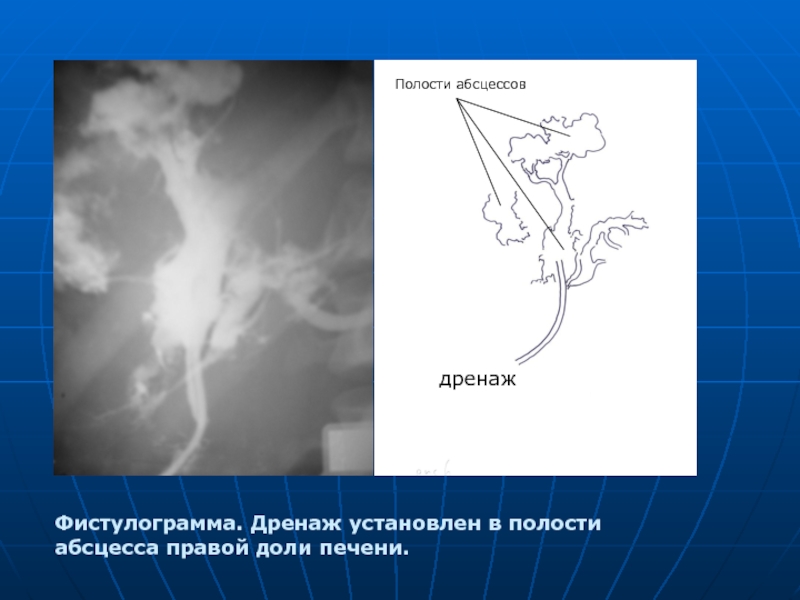
- 49. Фистулограмма. Дренаж установлен в полости абсцесса правой доли печени. дренаж Полости абсцессов
- 50. Диагностика Инструментальные методы. ЭРХПГ. ЭРХПГ
- 51. ЭРХПГ. Контрастируются ОПП, расширенные внутрипеченочные протоки правой
- 52. ЭРХПГ. Контрастируются расширенные протоки правой и левой
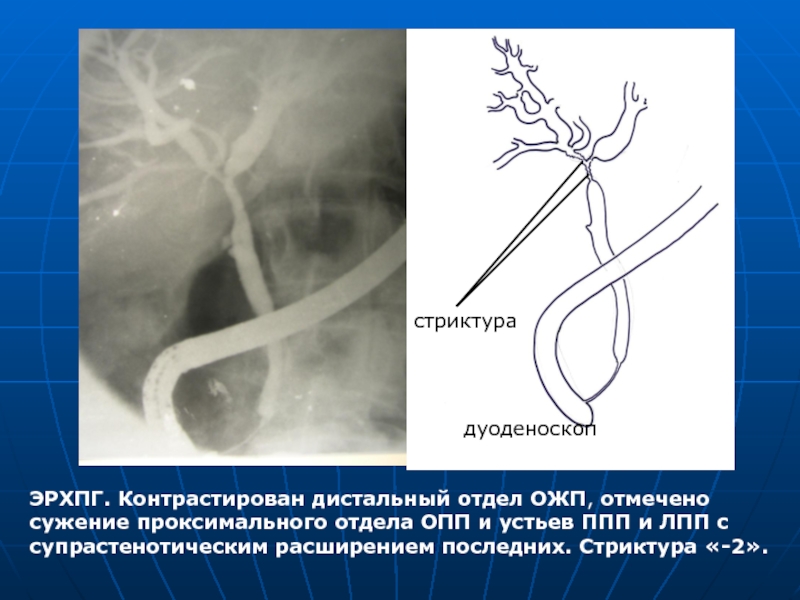
- 53. ЭРХПГ. Контрастирован дистальный отдел ОЖП, отмечено сужение
- 54. Диагностика Инструментальные методы. ЧЧХГ. ЧЧХГ
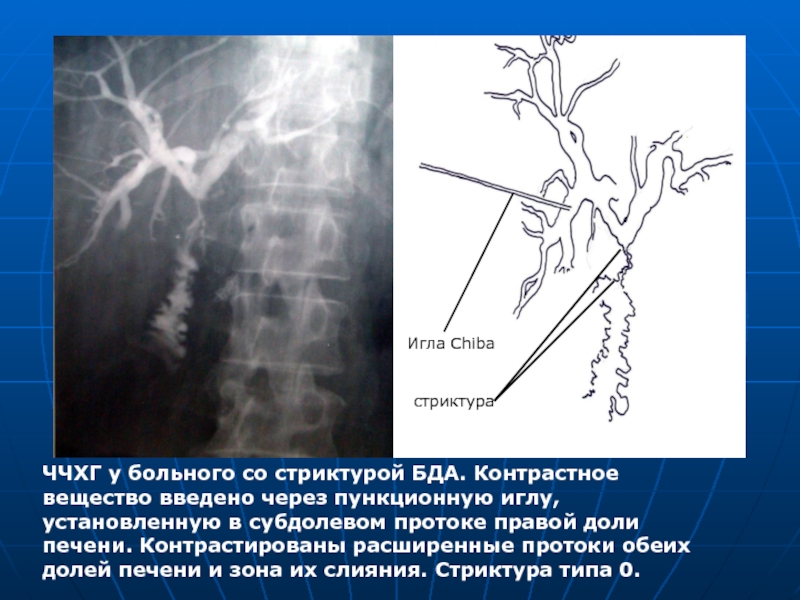
- 55. ЧЧХГ у больного со стриктурой БДА. Контрастное
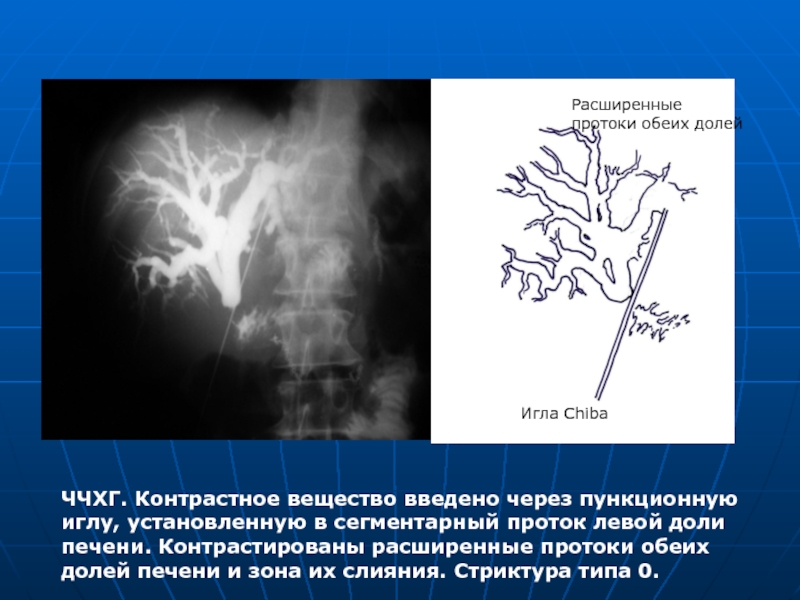
- 56. ЧЧХГ. Контрастное вещество введено через пункционную
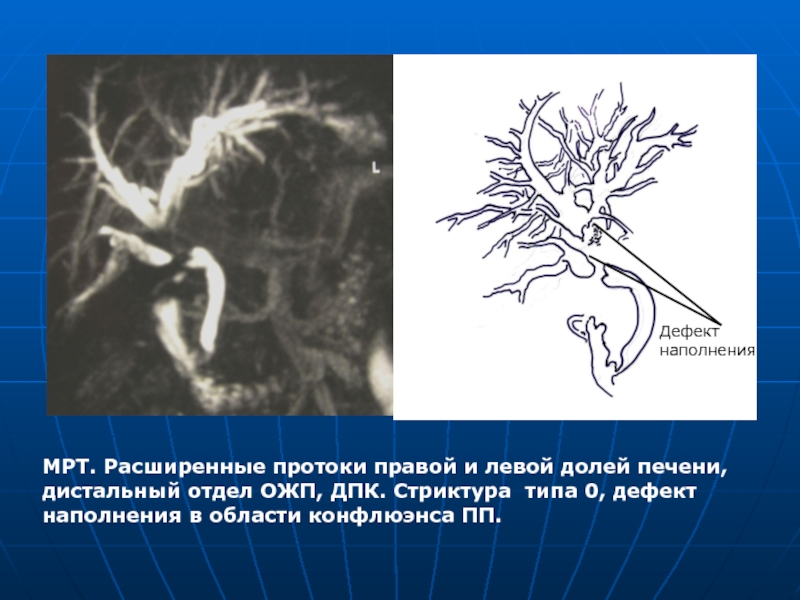
- 57. Диагностика Инструментальные методы. МРТ. МРТ (МР
- 58. МРТ. Расширенные протоки правой и левой долей
- 59. Диагностика Инструментальные методы. Алгоритм обследования.
- 60. Диагностика Необходимость интраоперационной диагностики До
- 61. Хирургическое лечение Периоды хирургического лечения РСЖП
- 62. Хирургическое лечение Периоды хирургического лечения РСЖП
- 63. Хирургическое лечение Каркасное дренирование Почему каркасное
- 64. Хирургическое лечение Объективные факторы, способствующие развитию
- 65. Хирургическое лечение Длительное каркасное дренирование
- 66. Хирургическое лечение Осмотр и биопсия БДА
- 67. Хирургическое лечение Морфологическое исследование БДА
- 68. Хирургическое лечение Длительное каркасное дренирование
- 69. Хирургическое лечение Длительное каркасное дренирование Восстановление проходимости
- 70. Хирургическое лечение Длительное каркасное дренирование
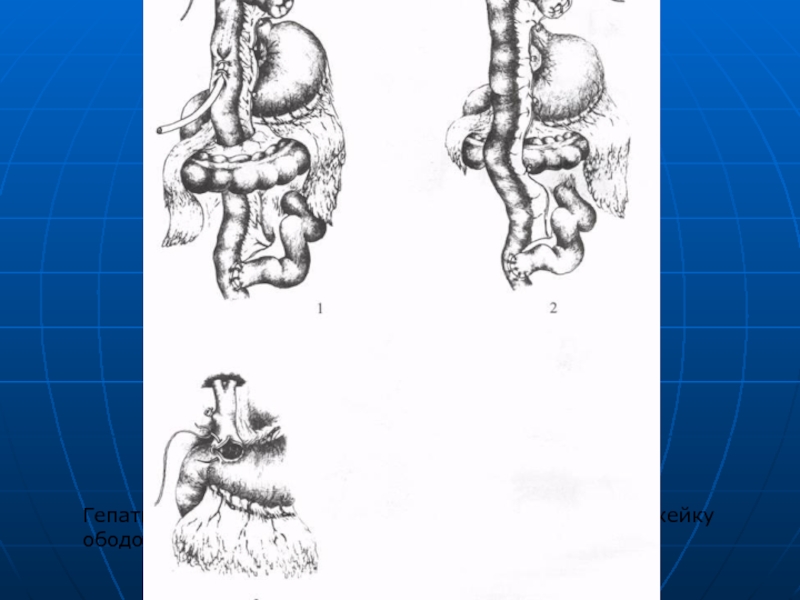
- 71. Гепатикоеюностомия с проведением кишки через брыжейку ободочной кишки и дренированием по Фелькеру;
- 72. Хирургическое лечение Длительное каркасное дренирование
- 73. Хирургическое лечение Длительное каркасное дренирование
- 74. Хирургическое лечение Длительное каркасное дренирование
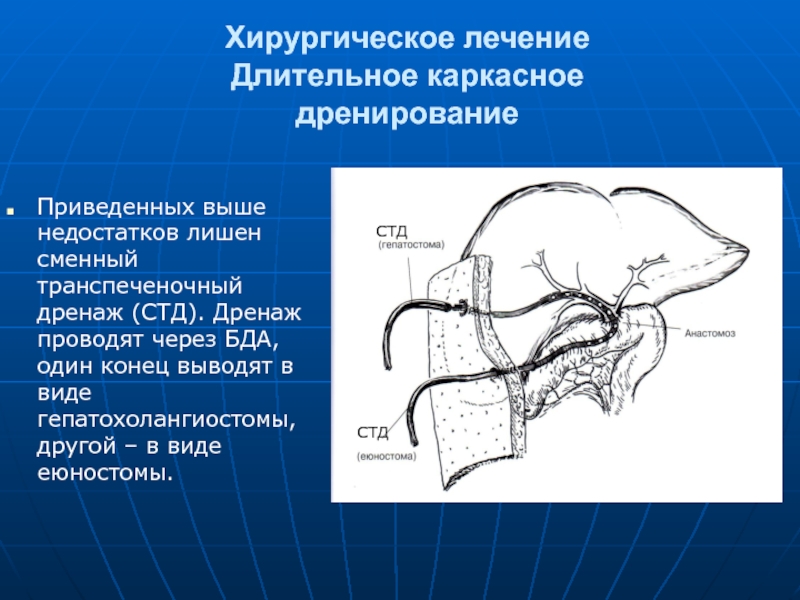
- 75. Хирургическое лечение Длительное каркасное дренирование Сменный
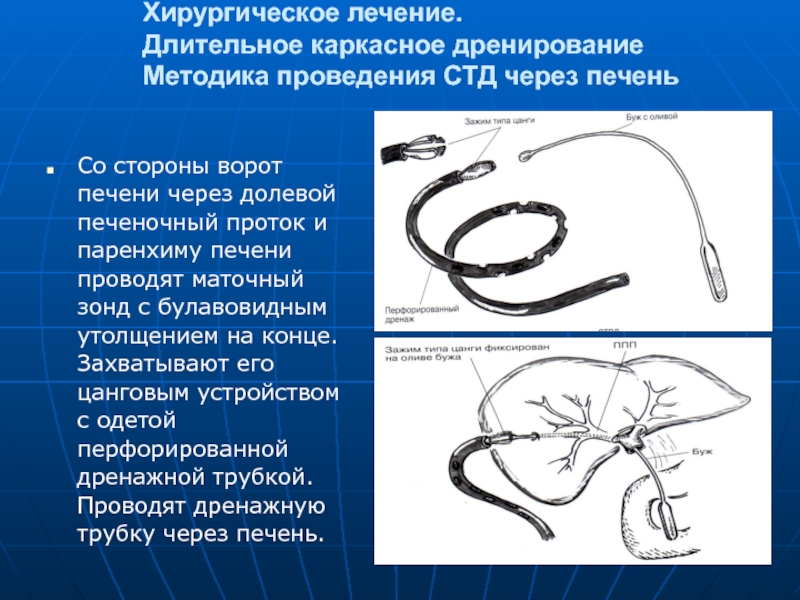
- 76. Хирургическое лечение. Длительное каркасное дренирование Методика
- 77. Хирургическое лечение Длительное каркасное дренирование Смена транспеченочного
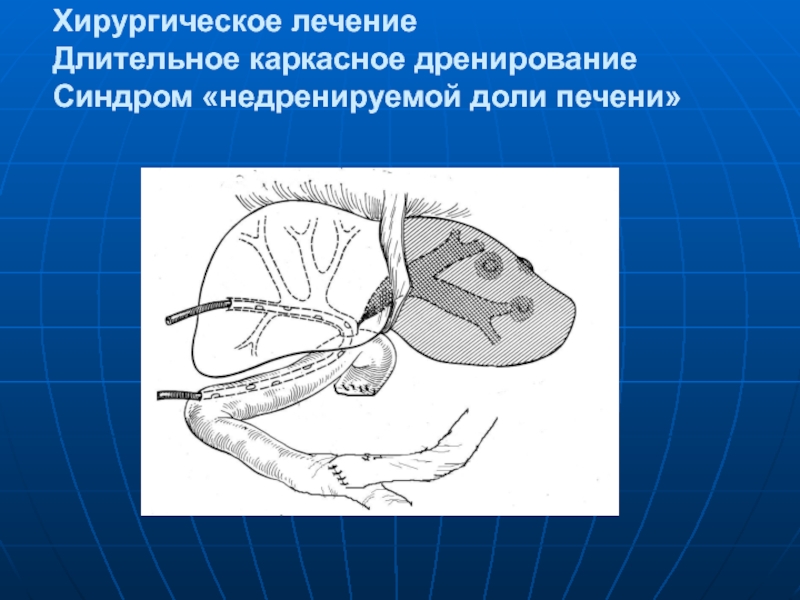
- 78. Хирургическое лечение Длительное каркасное дренирование Синдром «недренируемой
- 79. Хирургическое лечение Длительное каркасное дренирование Синдром «недренируемой доли печени»
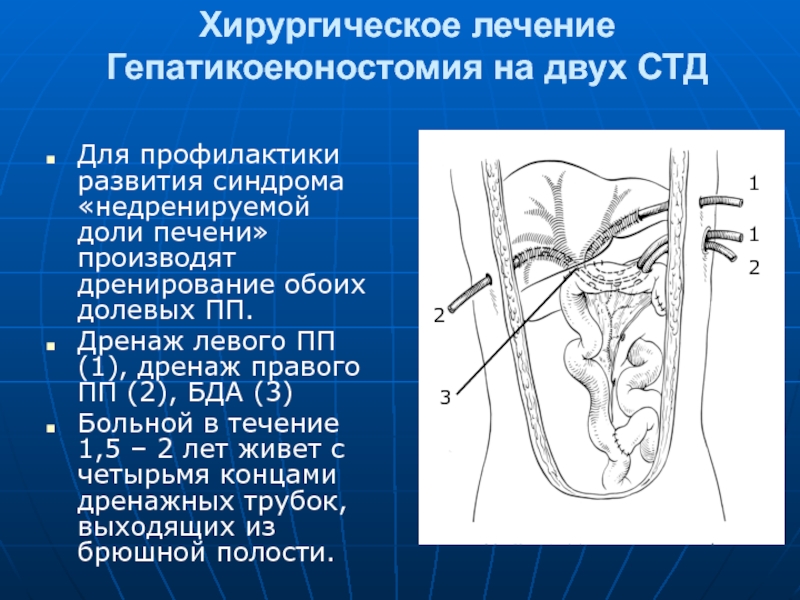
- 80. Хирургическое лечение Гепатикоеюностомия на двух СТД
- 81. Хирургическое лечение. Длительное каркасное дренирование
- 82. Хирургическое лечение Длительное каркасное дренирование Было
- 83. Хирургическое лечение Длительное каркасное дренирование Для
- 84. Прецизионный анастомоз Прецизионный анастомоз связан с
- 85. Прецизионный анастомоз Никелид-титановые стенты с «памятью», способные изменять свой диаметр
- 86. Прецизионный анастомоз Реконструктивная или восстановительная операция?
- 87. Прецизионный анастомоз Восстановительная операция
- 88. Прецизионный анастомоз Восстановительная операция
- 89. Прецизионный анастомоз Иссечение стриктуры
- 90. Прецизионный анастомоз Правила операции по поводу РСЖП
- 91. Прецизионный анастомоз Этапы реконструктивной операции Разрез,
- 92. Прецизионный анастомоз Этапы реконструктивной операции (обычно
- 93. Прецизионный анастомоз Этапы реконструктивной операции (продолжение)
- 94. Прецизионный анастомоз Этапы реконструктивной операции (продолжение)
- 95. Прецизионный анастомоз Этапы реконструктивной операции (продолжение)
- 96. Прецизионный анастомоз Этапы реконструктивной операции (продолжение)
- 97. Прецизионный анастомоз Этапы реконструктивной операции (продолжение)
- 98. Прецизионный анастомоз Правила операций по поводу РСЖП
- 99. Прецизионный анастомоз Этапы реконструктивной операции (продолжение)
- 100. Прецизионный анастомоз Этапы реконструктивной операции (продолжение)
- 101. Прецизионный анастомоз Этапы реконструктивной операции (продолжение)
- 102. Прецизионный анастомоз Этапы реконструктивной операции (продолжение)
- 103. Прецизионный анастомоз Этапы реконструктивной операции (продолжение)
- 104. Особенности операций при различных типах стриктуры Особенности
- 105. Особенности операций при различных типах стриктуры (продолжение)
- 106. Особенности операций при различных типах стриктуры (продолжение)
- 107. Особенности операций при различных типах стриктуры (продолжение) Наложение раздельных анастомозов с долевыми ПП
- 108. Особенности операций при различных типах стриктуры (продолжение)
- 109. Особенности операций при различных типах стриктуры (продолжение)
- 110. Особенности операций при различных типах стриктуры (продолжение)
- 111. Особенности операций при различных типах стриктуры (продолжение)
- 112. Особенности операций при различных типах стриктуры (продолжение)
- 113. Особенности операций при различных типах стриктуры (продолжение)
- 114. Нестандартные ситуации, осложнения Важный раздел,
- 115. Нестандартные ситуации, осложнения (1) При подходе
- 116. Нестандартные ситуации, осложнения (2) Методы идентификации
- 117. Нестандартные ситуации, осложнения (3) При рассечении
- 118. Нестандартные ситуации, осложнения (4) При подходе,
- 119. Нестандартные ситуации, осложнения (5) Не удается
- 120. Нестандартные ситуации, осложнения (6) Не удается
- 121. Нестандартные ситуации, осложнения (7) Не удается
- 122. Нестандартные ситуации, осложнения (8) При создании
- 123. Нестандартные ситуации, осложнения (9) По СТД
- 124. Нестандартные ситуации, осложнения (10) У больного
- 125. Нестандартные ситуации, осложнения (11) У больного
- 126. Нестандартные ситуации, осложнения (12) По дренажам,
- 127. Нестандартные ситуации, осложнения (13) На 5
- 128. Нестандартные ситуации, осложнения (14) Нагноение операционной
- 129. Нестандартные ситуации, осложнения (15) При УЗИ
- 130. Показания к операции Диагноз рубцовой стриктуры
- 131. Результаты операций Нужна ли предварительная декомпрессия
- 132. Результаты операций Ближайшие результаты
- 133. Результаты операций Отдаленные результаты
- 134. Результаты операций Причины рецидива стриктуры при
- 135. ЗАВТРА ! Продолжение тенденции к уменьшению
Слайд 2Понятия о стриктуре
Под стриктурой желчных протоков (ЖП) следует понимать
Слайд 3Причины развития рубцовых стриктур (РС) желчных протоков
1. Травматические повреждения ЖП во
При традиционной холецистэктомии (ТХЭ) – 0,5-0,8%
При лапароскопической холецистэктомии (ЛХЭ) – 0,3-2,0% (особенность – термические повреждения возникают через 2-4 месяца после операции)
При резекции желудка – 0,14%
При операции на желчных протоках (бужирование, зондирование, дренирование, синдром Миризи)
2. Воспалительные заболевания (холангит,
пенетрирующая язва желудка,
склерозирующий холангит, болезнь Кароли,
перехоледохеальный лимфаденит)
3. Паразитарные заболевания (описторхоз)
4. Радио- и регионарная химиотерапия злокачественных опухолей
Archer S.B et al. – Ann Surg. – 2001, 234, 4: 549-558.
Targarona E.M. et al. Surg. Endose – 1998, 12: 322-326.
Redelli C.A. et al. Surgery 1997, 21, 1: 58-63.
Cherurgi D. et al. J. Hepatol. 1994, 20, 6: 693-697.
5,0 - 7,0 % всех cтриктур
Слайд 4Причины развития рубцовых стриктур (РС) желчных протоков
Ятрогенные повреждения возможны и при
Слайд 7
Повреждения - чаще у врачей, начавших выполнять ЛХЭ после
Большинство повреждений происходило после первых 100 выполненных ЛХЭ.
По мнению хирургов: «Повреждения – неизбежны, присущи самой процедуре». Менее половины хирургов – операторов считали причиной повреждения хирургическую ошибку.
В профилактике осложнений придавали большое значение тщательности препаровки структур.
Важность понимания того, что конверсия – это не клеймо неудачи при проведении ЛХЭ, во главу угла – безопасность процедуры.
(J. R. Francoeur, 2003. University of British Columbia, Canada)
Оценка причин, и основные выводы хирургов, имевщих личный опыт повреждений ЖП (по результатам анонимного анкетирования)
Слайд 8Причины повреждений
Инфильтрат в области шейки
Пузырно – холедохеальный свищ (синдром Миризи)
Аномальное расположение
Кровотечение во время операции
Необходимо: хорошая экспозиция, видеть ход ОПП, нельзя вслепую останавливать кровотечение.
Интимное прилегание кармана Гартмана
При ЛХЭ – термическое повреждение.
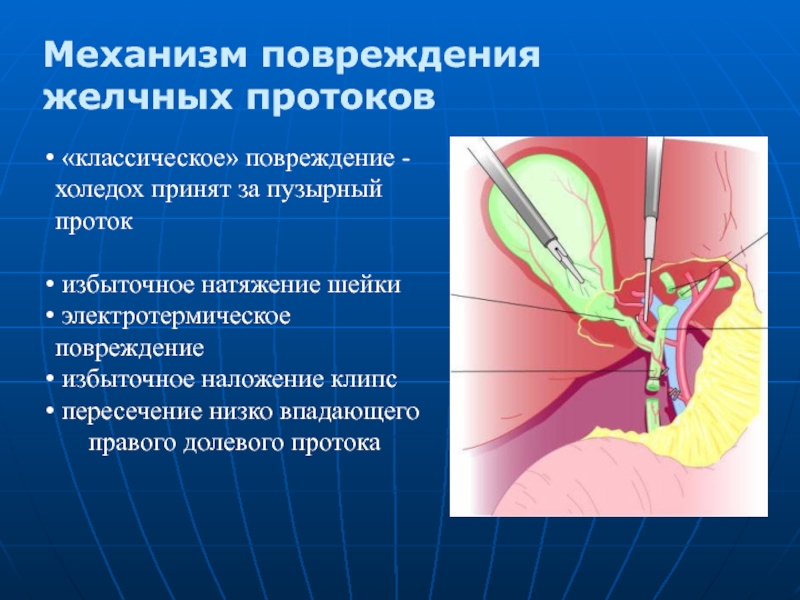
Слайд 9Механизм повреждения желчных протоков
«классическое» повреждение - холедох принят
избыточное натяжение шейки
электротермическое повреждение
избыточное наложение клипс
пересечение низко впадающего
правого долевого протока
Слайд 10Факторы риска повреждения протоков при холецистэктомии
недостатки в обучении, опыте хирурга
небрежность
аберрантная анатомия (правого долевого протока, короткий пузырный проток, общего желчного протока)
отказ оборудования
неправильное использование оборудования
отказ от выполнения холангиографии во время операции или неадекватная оценка ее результатов
местные факторы риска
Местные факторы риска:
хроническое воспаление с плотным рубцом
интраоперационное кровотечение,
массивные накопления жировой клетчатки в зоне оперативного вмешательства
выраженное острое воспаление (панкреатит, холангит, эмпиема)
Слайд 11
Принципы предотвращения повреждений желчных протоков при ЛХЭ
Своевременное опознание "опасных" ситуаций:
Острый
«Сморщенный» желчный пузырь
Наличие «дополнительных» анатомических структур
«Отсутствие» или короткий пузырный проток
Пузырный проток, впадающий в правый долевой проток
Аберрантный или дополнительный правый долевой проток
Дополнительная правая печеночная артерия
Слайд 12
Принципы предотвращения повреждений желчных протоков при ЛХЭ (продолжение)
Правильная техника:
отведение дна
выделение снаружи – к медиальной части;
выделение и рассечение пузырных протока и артерии вблизи от пузыря;
разумное использование электрокоагулятора;
не клипировать, не коагулировать, не рассекать до четкой идентификации;
использование интраоперационной холангиографии при неясной анатомии, при этом холангиограмма должна быть полной – контрастирование и внутри-, и внепеченочных желчных протоков
Слайд 13
Принципы предотвращения повреждений желчных протоков при ЛХЭ (продолжение)
Своевременная конверсия - выполнение
при неясной анатомии,
при отсутствии прогресса в ходе операции, несмотря на предпринимаемые меры,
если интраоперационная холангиография не помогла верифицировать структуры в области шейки желчного пузыря
Слайд 14Особенности повреждений при лапароскопической холецистэктомии
Ранее клиническое проявление повреждений
Высокий уровень повреждений
Технические сложности,
Слайд 15Диагностика повреждений
Клинические данные - предполагается повреждение желчных протоков (боль в брюшной
Инструментальная диагностика:
УЗИ, при наличии жидкостного скопления – пункция и / или дренирование
Прямое контрастирование (ЭРХГ, ЧЧХ, фистулография)
Современные методы –КТ- и МРТ-холангиография
Слайд 18Фистулография – массивное повреждение печени, внутрипеченочных протоков при закрытой травме живота
Слайд 19ЭРХГ в раннем послеоперационном периоде - клиппирование общего печеного протока у
Слайд 20 от времени распознавания повреждения,
размера поврежденного протока и уровня
типа и стадии развития осложнений;
наличия опыта и необходимого инструментария.
Тактика хирурга зависит:
Слайд 21Время обнаружения повреждений
Во время холецистэктомии
В раннем послеоперационном периоде
В поздние сроки после
Слайд 22Тактика хирурга при обнаружении повреждения протока во время операции
При краевом повреждении
При значительном повреждении протока – реконструктивная операция (ширина протока более 4 мм, достаточная толщина стенки, наличие опытного хирурга)
В остальных случаях – дренирование желчных протоков, повторная операция через 2 – 3 месяца
Слайд 23Тактика хирурга при обнаружении повреждения в послеоперационном периоде
При наличии перитонита –
При отсутствии перитонита – чаще выжидательная тактика.
Выполнение реконструктивного вмешательства через 2 - 3 месяца.
Слайд 25
Классификация повреждений желчных протоков по Strasberg S. M.
Тип А -
Тип В – повреждение (окклюзия) аберрантных правых протоков
Тип С – повреждение (рассечение) аберрантных правых
Тип D - боковое повреждение гепатикохоледоха, может привести к прогрессированию повреждения и переходу в тип Е
Тип E - повреждения основных желчных протоков;
E 1 – полное рассечение общего желчного протока с культей более 2 см.
E 2 - полное рассечение общего желчного протока с культей менее 2 см.
E3 – полное рассечение общего печеночного протока в месте его формирования.
E4 - полное рассечение наряду с разъединением обоих долевых протоков.
E5 – пересечение на уровне бифуркации в сочетании с повреждением правого долевого протока.
//Strasberg SM, Hert M, Soper NJ. Am C Surg. 1995/ 180. P 101 – 125.
Слайд 27Этапы оперативного вмешательства при повреждении желчных протоков
Мобилизация висцеральной поверхности печени
Слайд 28Этапы оперативного вмешательства при повреждении желчных протоков
Иссечение портальной пластинки
Клипсы на
Клипсы на дистальном отрезке протока
Слайд 29
Этапы оперативного вмешательства при повреждении желчных протоков
Наложение швов на подготовленную
Слайд 30Cтриктуры развиваются у 30-50% больных при повреждении ЖП
Почему это происходит?
Факторы, способствующие
после повреждения ЖП
Объективные причины.
Недостаток опыта хирурга.
Технические погрешности.
Слайд 31Факторы, способствующие развитию
РС после повреждения ЖП
Объективные причины
Наложение анастомоза с
Особенности кровоснабжения гепатикохоледоха (ГХ). Сосуды, питающие ГХ, интимно связаны с его стенкой, проходят в проксимальном направлении и при повреждении ГХ часто происходит их пересечение, вызывая ишемические изменения стенки протока, развитие соединительной ткани и рубцевание (J. Terblanche et al. 1983).
Раздражающее действие желчи + инфекция на стенку ГХ задерживает переход фибробластов в фиброциты, что способствует продукции коллагена и образованию рубца.
Слайд 32Факторы, способствующие развитию
РС после повреждения ЖП
Недостаток опыта хирурга
Выполнение восстановительных операций
Неправильные показания к применению сменного транспеченочного дренажа (СТД). СТД выполняет каркасную функцию и предотвращает сужение просвета билиодигестивного анастомоза. Его отсутствие в анастомозе при узком диаметре протока и невозможности наложения прецизионного шва приводит к развитию РС.
Использование при наложении билиодигестивного анастомоза короткой петли тонкой кишки, выделенной по Py, а особенно по Брауну, приводит к регургитации кишечного содержимого в ЖП и развитию холангита.
Слайд 33Факторы, способствующие развитию
РС после повреждения ЖП
Технические погрешности
Недостаточная прецизионность швов анастомоза приводит
Использование плетеного и химически активного шовного материала приводит к воспалению и образованию соединительнотканного рубца (К.В. Лапкин, 1998).
Оставление рубцовых тканей после ранее произведенных операций приводит к рубцеванию анастомоза.
Наложение анастомоза с натяжением приводит к ишемии стенки протока и ее рубцеванию.
Слайд 34Классификация рубцовых стриктур
желчных протоков (РСЖП)
Классификации РСЖП отражают признаки, важные для
Слайд 35Классификация РСЖП.
Высокие, средние и низкие стриктуры
Важным информационным признаком является уровень стриктуры,
Стриктуры, при которых длина сохраненной проксимальной части ГХ равна не более 2 см, относят к высоким. Дистальнее этого уровня – к средним и низким (дистальным) стриктурам.
Высокие рубцовые стриктуры составляют 90-95% всех РС.
Слайд 38Классификация высоких РС
по Э.И. Гальперину (2002 г.)
(продолжение)
В классификации высоких стриктур бифуркационная
Такие обозначения позволяют лучше представить себе уровень стриктуры и связать его со всей совокупностью клинических и операционных особенностей.
Слайд 39Причины преобладания высоких РС ЖП
Высокий уровень повреждения ГХ, особенно при ЛХЭ
Длительная инфекция ЖП при наложении билидигестивного анастомоза (БДА) (холангит, наружный желчный свищ) приводит к рубцовым изменениям ГХ в области БДА и повторным вмешательствам. С каждой новой операцией уровень стриктуры повышается, так как при каждой операции удаляются рубцово-измененные ткани ПП.
Слайд 40Клиническая картина РСЖП
Желтуха.
Рецидивирующий холангит. Миллиарные абсцессы печени.
Наружный желчный свищ.
Вторичный цирроз печени.
Желтуха и холангит носят ремитирующий характер, зависящий от дополнительной закупорки просвета стриктуры замазкой или мелким камнем. Миллиарные холангитические абсцессы резко усиливают тяжесть заболевания, значительно ухудшая прогноз.
Наружный желчный свищ развивается при недостаточности ранее наложенного БДА и неполной ликвидации препятствия току желчи.
Вторичный цирроз печени характерен для длительного течения заболевания, нескольких операции в анамнезе. Его осложнения ухудшают прогноз заболевания.
Слайд 41Диагностика
Необходимые составляющие
Скрупулезное изучение анамнеза, характера предыдущих операций и их осложнений.
Оценка клинической
Лабораторные данные (прямой и непрямой билирубин, ЩФ, АЛТ, АСТ и др.)
Инструментальные исследования до – и во время операции (УЗИ, фистулография, ЭГДС, ЭРХПГ, ЧЧХГ, МРТ, ИОУЗИ, ИО холангиография)
Слайд 42Диагностика
Инструментальные методы. УЗИ.
УЗИ – скрининговый метод, дающий высокую информативность о характере
Однако УЗИ при высоких РСЖП не может четко определить уровень блока. Информативность составляет 7-8%.
Э.И. Гальперин и соавт. Хирургия, 2004 г. N 5. С. 26 – 32.
Иванов В.А., Сундушникова Н.В. Анн. хир. гепатол. - 2003, 8, 2: 93
Thomton J.R., Lobo A.J., Lintolt D.J. - Gut – 1992, 33: 1559-1561
Слайд 43Диагностика
Инструментальные методы. УЗИ.
Расширение внутрипеченочных протоков левой доли печени
Слайд 44Диагностика стриктур - УЗИ
Расширение верхней трети холедоха
камень в области
Слайд 45Диагностика
Инструментальные методы.
Фистулография.
Фистулография возможна при наружном желчном свище или дренаже ПП
источник желчеистечения (общий, долевой, сегментарный ПП);
состояние ПП и уровень блока (тип стриктуры);
проходимость стриктуры – полная или неполная.
Слайд 46Фистулограмма через полный наружный желчный свищ. Бифуркационная стриктура, дренаж установлен в
дренаж
Слайд 47Фистулограмма через неполный наружный желчный свищ. Стриктура типа «-2», сменный транспеченочный
СТД
Расширенные протоки
Слайд 48Фистулограмма через полный наружный желчный свищ. Наружные дренажи установлены в сегментарных
дренажи
Слайд 49Фистулограмма. Дренаж установлен в полости абсцесса правой доли печени.
дренаж
Полости абсцессов
Слайд 50Диагностика
Инструментальные методы.
ЭРХПГ.
ЭРХПГ позволяет определить:
Состояние дистального отдела ОЖП, дистальный уровень блока
При неполной стриктуре: протяженность стриктуры, степень ее проходимости, проксимальный уровень блока.
Снижают точность диагностики: камни, замазка, воздух (могут повышать проксимальный уровень стриктуры).
Осложнения. Развитие острого панкреатита (0,7-8,5%) (вводить контрастное вещество без гиперпрессии!)
Rösch T. et al. Gastrointestinal Gastroscopy – 2002, 55, 7
Слайд 51ЭРХПГ. Контрастируются ОПП, расширенные внутрипеченочные протоки правой и левой долей печени.
дуоденоскоп
стриктура
Слайд 52ЭРХПГ. Контрастируются расширенные протоки правой и левой долей печени. Неполная стриктура
дуоденоскоп
клипсы
Расширенные протоки
Слайд 53ЭРХПГ. Контрастирован дистальный отдел ОЖП, отмечено сужение проксимального отдела ОПП и
дуоденоскоп
стриктура
Слайд 54Диагностика
Инструментальные методы.
ЧЧХГ.
ЧЧХГ позволяет определить:
Уровень поражения ПП и их состояние;
Изолированное поражение
Миллиарные и сливные абсцессы печени.
Осложнения: обострение холангита, кровотечение, перитонит (лучше выполнять накануне операции)
Слайд 55ЧЧХГ у больного со стриктурой БДА. Контрастное вещество введено через пункционную
Игла Chiba
стриктура
Слайд 56
ЧЧХГ. Контрастное вещество введено через пункционную иглу, установленную в сегментарный проток
Игла Chiba
Расширенные протоки обеих долей
Слайд 57Диагностика
Инструментальные методы. МРТ.
МРТ (МР – холангиография) сочетает высокую информативность с отсутствием
Дает полное представление о состоянии внутри- и внепеченочных желчных протоков, типе, протяженности и характере стриктуры.
Слайд 58МРТ. Расширенные протоки правой и левой долей печени, дистальный отдел ОЖП,
Дефект наполнения
Слайд 59Диагностика
Инструментальные методы.
Алгоритм обследования.
Основное правило: от простого неинвазивного исследования к более
Возможные алгоритмы:
УЗИ + фистулография (при наличии наружно желчного свища)
УЗИ + РХПГ. Информативность 87,3 % (А.А. Машинский 2003)
УЗИ + ЧЧХГ. Информативность 96,4 % (А.А. Шалимов 2000)
УЗИ + МРТ. Информативность 98,9 % (А.А. Машинский 2003)
Слайд 60Диагностика
Необходимость интраоперационной
диагностики
До операции возможно диагностировать «завышение» уровня стриктуры из-за наличия
Диагностика должна быть продолжена на операции (ИОУЗИ, ИОХГ), однако, трудность определения состояния слизистой оболочки протока (имеется рубец или нет) обусловливает возможность точной диагностики лишь после вскрытия его просвета.
Слайд 61Хирургическое лечение
Периоды хирургического лечения РСЖП
За последние 50 лет можно выделить три
Первый период. 60-ые годы – восстановительные операции с использованием неинертного шовного материала. Рестриктура развивалась у 60-70% оперированных.
Второй период. 70-80-ые годы – реконструктивные операции с использованием длительного каркасного дренирования. Рестриктура развивалась у 10-15% оперированных. Много осложнений, малоудовлетворительное качество жизни.
Третий период. 90-ые годы – реконструктивные операции с наложением прецизионного анастомоза с использованием инертных шовных нитей. Применение каркасного дренирования по строгим показаниям. Рестриктура развивается у 5-7% оперированных.
Слайд 62Хирургическое лечение
Периоды хирургического лечения РСЖП
Рассмотрим второй период, т. к. анализ первого
Слайд 63Хирургическое лечение
Каркасное дренирование
Почему каркасное дренирование определило более чем 20-летний период развития
На следующем слайде факторы будут перечислены. Однако проверьте себя.
Слайд 64Хирургическое лечение
Объективные факторы, способствующие
развитию РСЖП
Раздражающее действие желчи + инфекции;
Желчь +
Особенности кровоснабжения. Повреждение питающих сосудов ГХ при травме приводит к ишемии его стенки и развитию рубца;
Малый диаметр ЖП. Трудности наложения прецизионного анастомоза при малом диаметре желчных протоков ведут к его стенозу.
Эти факторы обусловливают сужение БДА и его рубцевание. Воспрепятствовать такому процессу может длительное каркасное дренирование.
Слайд 65Хирургическое лечение
Длительное каркасное
дренирование
Почему необходимо длительное дренирование?
Для оценки
Слайд 67Хирургическое лечение
Морфологическое исследование
БДА
Морфологические исследования показали, что эпителизация анастомоза наступает не
Слайд 68Хирургическое лечение
Длительное каркасное
дренирование
Какие дренажи могут быть применены для длительного каркасного
Требования к дренажам:
Должны не выпадать из анастомоза;
Должны легко промываться;
Должна легко производиться их смена.
Дренажи плохо фиксируемые, такие как дренаж Робсона-Вишневского, Фелькера, не пригодны для такой цели, так как они выпадают через 3 – 4 недели после операции.
Потерянный дренаж неуправляем, через 3 -4 месяца он закупоривается и требует отдельной операции для удаления.
Cole W.H., Reynolds J.J. – Ann. Surg 1948, 128: 332-347
Смирнов Е.В., Попов С.Д. – Вестник хир. 1962, 89, 7: 146
Слайд 69Хирургическое лечение
Длительное каркасное дренирование
Восстановление проходимости общего печеночного протока при свежем повреждении
Слайд 71Гепатикоеюностомия с проведением кишки через брыжейку ободочной кишки и дренированием по
Слайд 72Хирургическое лечение
Длительное каркасное
дренирование
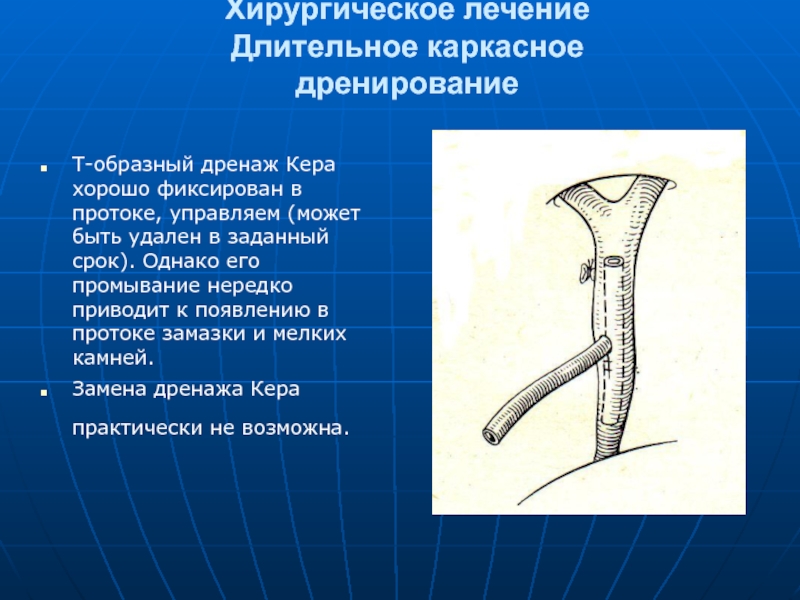
Т-образный дренаж Кера хорошо фиксирован в протоке, управляем
Замена дренажа Кера практически не возможна.
Слайд 73Хирургическое лечение
Длительное каркасное
дренирование
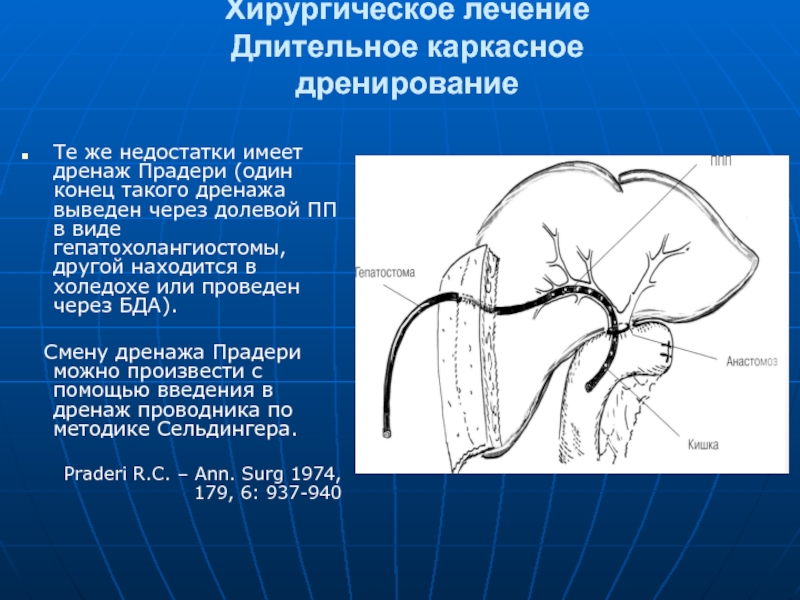
Те же недостатки имеет дренаж Прадери (один конец
Смену дренажа Прадери можно произвести с помощью введения в дренаж проводника по методике Сельдингера.
Praderi R.C. – Ann. Surg 1974, 179, 6: 937-940
Слайд 74Хирургическое лечение
Длительное каркасное
дренирование
Приведенных выше недостатков лишен сменный транспеченочный дренаж (СТД).
СТД
СТД
Слайд 75Хирургическое лечение
Длительное каркасное дренирование
Сменный транспеченочный дренаж был предложен в 1951 году
СТД управляем, легко может быть промыт самим больным, врач может быстро произвести его смену.
Goetze O. – Langenbecks Arch. Klin. Chir. – 1951, 270: 71 -101
Saypol G., Kurian K. – Surg. Gynec. Obstet. – 1969, 128: 1071-1076
Слайд 76Хирургическое лечение.
Длительное каркасное дренирование
Методика проведения СТД через печень
Со стороны ворот
Слайд 77Хирургическое лечение
Длительное каркасное дренирование
Смена транспеченочного дренажа
В печеночный конец дренажной
1
2
3
Слайд 78Хирургическое лечение
Длительное каркасное дренирование
Синдром «недренируемой доли печени»
При стриктуре «+2», т.е. при
Другая ситуация может возникнуть при стриктуре «0», «-1», «-2» (бифуркационная стриктура и стриктура долевых ПП). Дренаж, проведенный через один из ПП, может не предотвратить рубцового сужения другого ПП. В таком случае развивается синдром «недренируемой доли печени».
Слайд 80Хирургическое лечение
Гепатикоеюностомия на двух СТД
Для профилактики развития синдрома «недренируемой доли печени»
Дренаж левого ПП (1), дренаж правого ПП (2), БДА (3)
Больной в течение 1,5 – 2 лет живет с четырьмя концами дренажных трубок, выходящих из брюшной полости.
1
2
3
1
2
Слайд 81Хирургическое лечение.
Длительное каркасное дренирование
Больной похож на человека, изображенного на
Слайд 82Хирургическое лечение
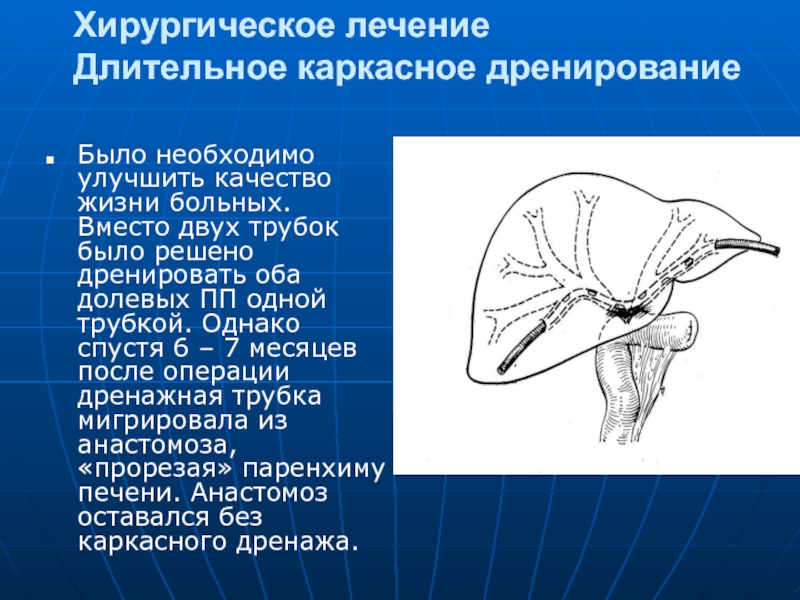
Длительное каркасное дренирование
Было необходимо улучшить качество жизни больных. Вместо двух
Слайд 83Хирургическое лечение
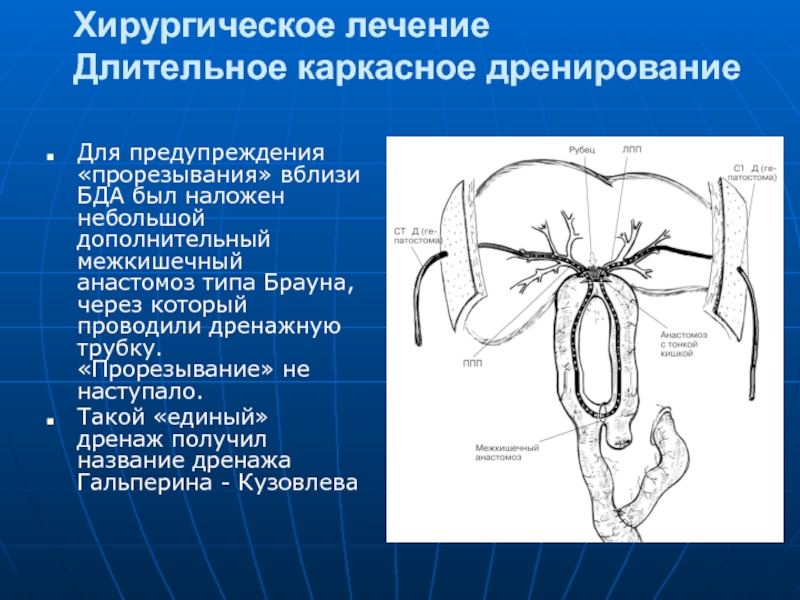
Длительное каркасное дренирование
Для предупреждения «прорезывания» вблизи БДА был наложен небольшой
Такой «единый» дренаж получил название дренажа Гальперина - Кузовлева
Слайд 84Прецизионный анастомоз
Прецизионный анастомоз связан с появлением новых материалов и новых технологий.
Появился
Появились атравматичные иглы
Появилась возможность удалять «потерянные» дренажи и устанавливать стенты эндоскопически
Появились стенты новой конструкции дренажей, материалы с «памятью», баллонные дилятаторы
Это дало возможность перейти к бескаркасному методу наложения прецизионного БДА.
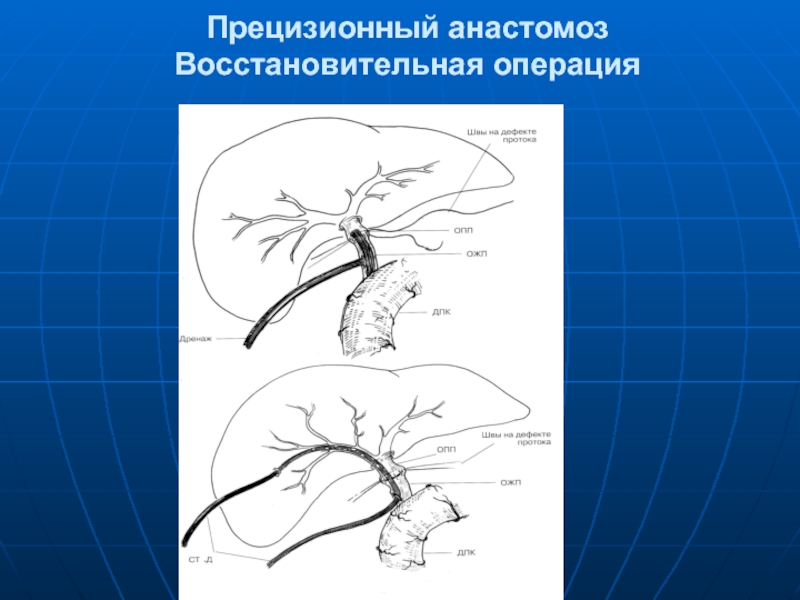
Слайд 86Прецизионный анастомоз
Реконструктивная или
восстановительная операция?
Операции по поводу рубцовых стриктур
Слайд 87Прецизионный анастомоз
Восстановительная операция
Проведение восстановительной операции (билиобилиарный анастомоз) при высокой
Слайд 89Прецизионный анастомоз
Иссечение стриктуры
Иссечение стриктуры может вызывать значительные трудности. Мобилизуют
Слайд 90Прецизионный анастомоз
Правила операции по поводу РСЖП
Иссечение всех рубцовых тканей
Прецизионное сопоставление слизистых
Наложение анастомоза без натяжения тканей
Наложение широких анастомозов в связи с неизбежным их сужением.
Использование для анастомоза кишки, «отключенной» по РУ длиной 80-90 см.
Слайд 91Прецизионный анастомоз
Этапы реконструктивной операции
Разрез, подход к ПП;
Идентификация ПП;
Формирование площадки для наложения
Выделение петли тонкой кишки;
Наложение анастомоза;
Дренирование;
Ушивание раны брюшной стенки.
Слайд 92Прецизионный анастомоз
Этапы реконструктивной операции
(обычно повторной)
1. Разрез, подход к ПП
Производят разрез
Слайд 93Прецизионный анастомоз
Этапы реконструктивной операции
(продолжение)
2. Идентификация ПП
Отсекают БДА от нижней поверхности
Слайд 94Прецизионный анастомоз
Этапы реконструктивной операции
(продолжение)
2. Идентификация ПП (продолжение)
По зонду рассекают до
При наличии наружного желчного свища (дренажную трубку из него удалять не следует, чтобы не «потерять» ход свища) производят его полное рассечение, затем удаляют дренажную трубку и проводят зонд в ПП.
Слайд 95Прецизионный анастомоз
Этапы реконструктивной операции
(продолжение)
3. Образование площадки для наложения анастомоза
Необходимо полное
Слайд 96Прецизионный анастомоз
Этапы реконструктивной операции
(продолжение)
4. Выделение петли тонкой кишки
БДА следует
Слайд 97Прецизионный анастомоз
Этапы реконструктивной операции
(продолжение)
5. Наложение анастомоза
При наложении БДА следует соблюдать
Слайд 98Прецизионный анастомоз
Правила операций по поводу РСЖП
Иссечение всех рубцовых тканей;
Прецизионное сопоставление
Наложение анастомоза без натяжения;
Наложение анастомоза шириной не менее 1,3 – 1,5 см;
Использование кишки, выделенной по Ру длиной не менее 80 - 90 см.
Слайд 99Прецизионный анастомоз
Этапы реконструктивной операции
(продолжение)
5. Наложение анастомоза
С помощью атравматической
Слайд 100Прецизионный анастомоз
Этапы реконструктивной операции
(продолжение)
5. Наложение анастомоза
Зажимом Люэра захватывают серозно –
Слайд 101Прецизионный анастомоз
Этапы реконструктивной операции
(продолжение)
5. Наложение анастомоза
Тремя швами, наложенными на заднюю
Слайд 102Прецизионный анастомоз
Этапы реконструктивной операции
(продолжение)
6. Дренирование
Подводят две дренажные трубки
Слайд 103Прецизионный анастомоз
Этапы реконструктивной операции
(продолжение)
7. Ушивание раны брюшной стенки
Учитывая, что
Слайд 104Особенности операций при различных типах стриктуры Особенности операций при стриктуре «+2» (ОПП
Наложение БДА с продольно рассеченным ОПП для увеличения ширины соустья.
Слайд 105Особенности операций при различных типах стриктуры (продолжение) Особенности операций при стриктурах «+1»,
Указанные типы стриктур объединены, так как площадку для наложения широкого анастомоза при таких стриктурах формируют по одной методике: за счет рассечения стенки левого ПП, проходящего поверхностно и потому доступного для манипуляций. Рассекают левый ПП на длину 1,5 – 2 см от бифуркации. На этом уровне нередко перпендикулярно к протоку проходит левая ветвь печеночной артерии, что лимитирует длину разреза. (При широком левом ПП эллипсовидно высекают часть его передней стенки.) Рассечение протока следует производить малыми порциями, сдвигая с него окружающие ткани, чтобы не ранить артерию.
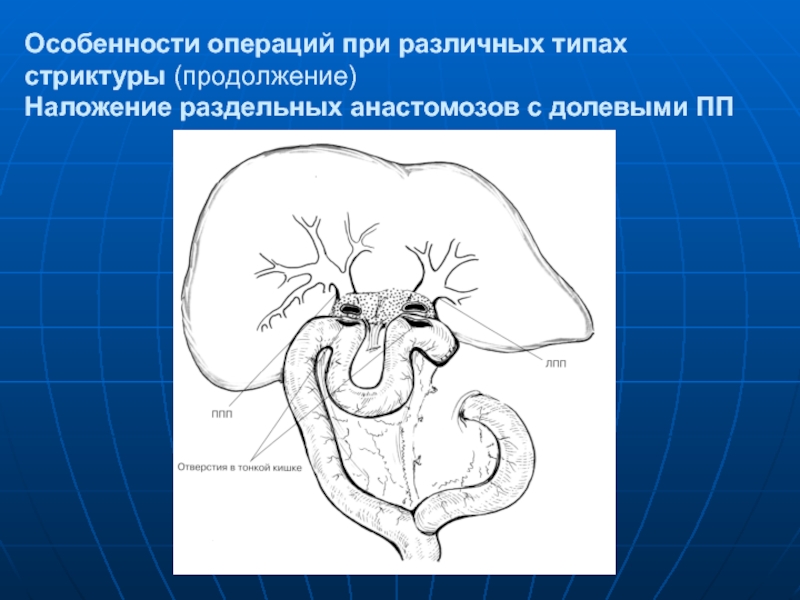
Слайд 106Особенности операций при различных типах стриктуры (продолжение) Особенности операций при стриктуре «-2»
Возможны несколько вариантов операций.
Слайд 107Особенности операций при различных типах стриктуры (продолжение) Наложение раздельных анастомозов с долевыми
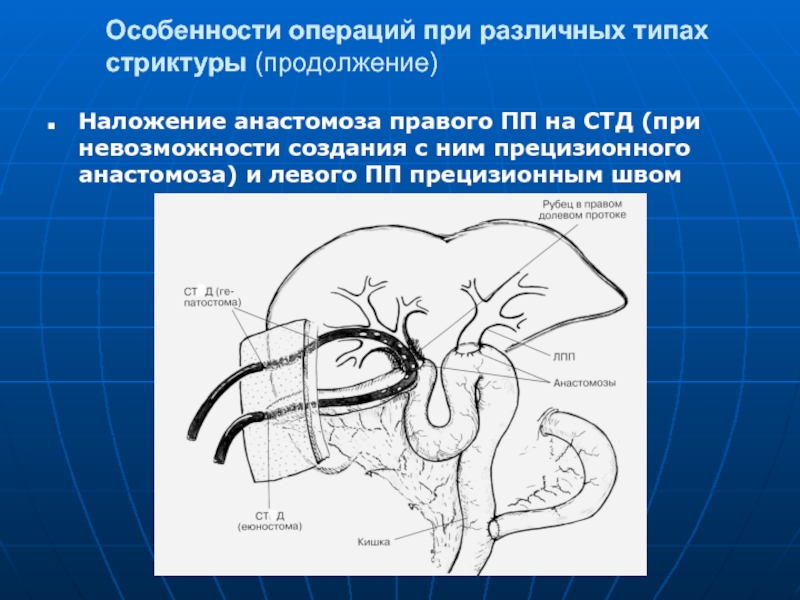
Слайд 108Особенности операций при различных типах стриктуры (продолжение)
Наложение анастомоза правого ПП на
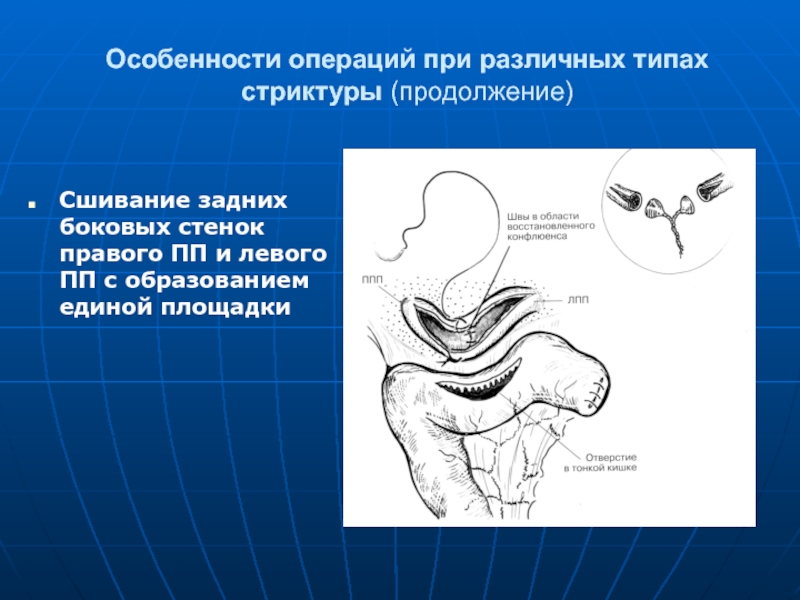
Слайд 109Особенности операций при различных типах стриктуры (продолжение)
Сшивание задних боковых стенок правого
Слайд 110Особенности операций при различных типах стриктуры (продолжение)
Особенности техники операции при стриктуре
Возможны несколько вариантов операций в зависимости от конкретных анатомических условий.
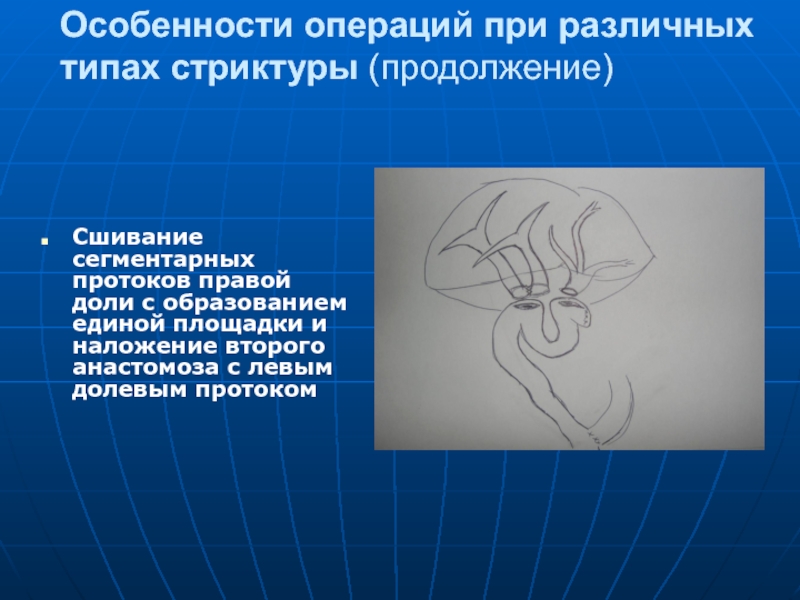
Слайд 111Особенности операций при различных типах стриктуры (продолжение)
Сшивание сегментарных протоков правой доли
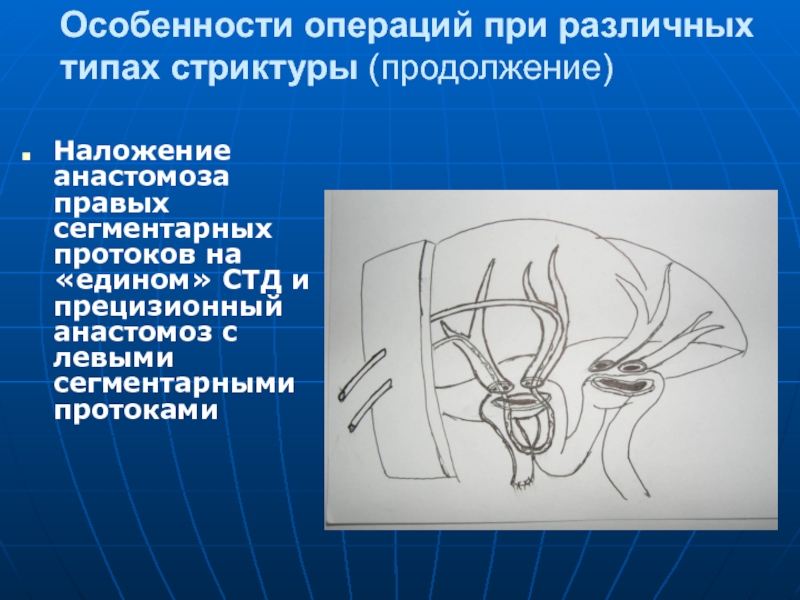
Слайд 112Особенности операций при различных типах стриктуры (продолжение)
Наложение анастомоза правых сегментарных протоков
Слайд 113Особенности операций при различных типах стриктуры (продолжение) Баллонная дилятация. Введение стентов в
Используют эндоскопические (папиллосфинктеротомия)или рентгеноэндобилиарные пути. (ЧЧП, катетеризация внутрипеченочного ПП по Сельдингеру). Пути манипуляции повторяются с интервалом 3- 6 месяцев. Метод применяется как подготовительный этап операции или окончательный при тяжелом состоянии больного.
Слайд 114Нестандартные ситуации, осложнения
Важный раздел, так как в хирургии ЖП плохая
Слайд 115Нестандартные ситуации, осложнения (1)
При подходе к месту стриктуры повреждена капсула печени
- Приложить салфетку на 4 -5 минут. Если кровотечение не остановилось, коагулировать поверхность с помощью аргона (хуже – термокоагуляции).
Слайд 116Нестандартные ситуации, осложнения (2)
Методы идентификации ПП не дают успеха.
- Способ 1.
- Способ 2. Пересекают мостик паренхимы печени латеральнее круглой связки. Рассекают паренхиму печени на глубину 1 -1,5 см. в проекции верхней передней поверхности левой сосудисто-секреторной ножки, где расположен ПП 3 сегмента печени. При сохраненной бифуркации накладывают с ним анастомоз. При стриктурах «-1» и выше через проток 3 сегмента вводят зонд и определяют расположение левого ПП в воротах печени.
Слайд 117Нестандартные ситуации, осложнения (3)
При рассечении левого ПП для создания широкой площадки
- Само по себе пересечение левой ветви печеночной артерии редко приводит к нарушению кровообращения в левой доли печени, т.к. обычно существует дополнительное кровоснабжение по ветвям правой печеночной, левой желудочной или верхней брыжеечной артерий.
- Остановка кровотечения должна производиться предельно тщательно. Оба конца артерии должны быть перевязаны, помимо этого центральный конец артерии должен быть перевязан на протяжении. Мы имели больную, у которой после пересечения и перевязки левой ветви печеночной артерии в послеоперационном периоде кровотечения возобновлялись 4 раза с интервалом в 10 -14 дней.
Слайд 118Нестандартные ситуации, осложнения (4)
При подходе, выделении протока и иссечении рубцовых тканей
- Ввести указательный палец левой руки в Винслово отверстие, зажать ПДС, наложить на нее турникет. Разжимая пальцы на короткое время, точно определить место ранения сосуда. Зажать турникетом ПДС. Отпрепаровать область ранения для удобства наложения швов на сосуд. Наложить сосудистый шов или произвести перевязку. Снять турникет, убедиться в полной остановке кровотечения.
Слайд 119Нестандартные ситуации, осложнения (5)
Не удается иссечь все рубцовые ткани из-за распространенности
- Наложить каркасный анастомоз на СТД.
Слайд 120Нестандартные ситуации, осложнения (6)
Не удается наложить прецизионный анастомоз из-за выраженной кровоточивости
- Наложить каркасный анастомоз на СТД.
Слайд 121Нестандартные ситуации, осложнения (7)
Не удается образовать большую площадку ПП для наложения
- Наложить каркасный анастомоз на СТД.
Слайд 122Нестандартные ситуации, осложнения (8)
При создании анастомоза произошло спутывание нитей швов, наложенных
- Следует восстановить правильный порядок расположения нитей, если необходимо, наложить новые швы и закончить наложение анастомоза по установленным правилам.
Слайд 123Нестандартные ситуации, осложнения (9)
По СТД выделяется кровь.
- Следует пережать
- Если кровотечение после открытия дренажа повторяется, надо сместить дренаж для изменения положения бокового отверстия по отношению к кровоточащему сосуду. Такие манипуляции приводят к остановке кровотечения.
Слайд 124Нестандартные ситуации, осложнения (10)
У больного сохраняется желтуха, по СТД не выделяется
- Переместить СТД в нужную позицию под контролем рентгеновского контрастного исследования.
Слайд 125Нестандартные ситуации, осложнения (11)
У больного с прецизионным анастомозом не проходит желтуха.
Для диагностики: УЗИ, рентгеновское исследование.
Принятие решения по результатам диагностики.
Слайд 126Нестандартные ситуации, осложнения (12)
По дренажам, подведенным к области анастомоза (чаще заднему)
- Ждать, наблюдать, измерять количество жидкости за сутки. На третий день после операции через дренаж произвести рентгеновское контрастное исследование. Установить степень недостаточности анастомоза. Обычно осложнение не требует повторного вмешательства.
Слайд 127Нестандартные ситуации, осложнения (13)
На 5 – 7-ые сутки после операции по
- Следует произвести фистулографию, при подтверждении диагноза недостаточности анастомоза подтянуть дренажи на 1,5 – 2 см. Обычно свищ самостоятельно закрывается, так как кишка отключена по РУ.
Слайд 128Нестандартные ситуации, осложнения (14)
Нагноение операционной раны передней брюшной стенки.
- Снять
Слайд 129Нестандартные ситуации, осложнения (15)
При УЗИ определяется жидкостное скопление под печенью или
- УЗИ в послеоперационном периоде следует производить через день для ранней диагностики жидкостных скоплений. В день обнаружения произвести пункцию (до нагноения и образования абсцесса!). при дальнейшем накоплении жидкости следует повторить пункцию и, при необходимости, произвести дренирование под контролем УЗИ.
Слайд 130Показания к операции
Диагноз рубцовой стриктуры ПП или наложенного ранее БДА при
При тяжелом состоянии больного могут быть применены баллонная дилятация и сцентирование.
Слайд 131Результаты операций Нужна ли предварительная декомпрессия ЖП у больного с механической
Нельзя решать вопрос по аналогии с действиями при остром холангите.
При хроническом холангите нет данных о преимуществах предварительной декомпрессии (по частоте возникновения абсцессов, несостоятельности анастомозов, желудочно-кишечных кровотечений, нагноению раны).
При остром и хроническом холангитах имеются разная резистентность к желтухе, разные показатели иммунитета (гиперергическая реакция при остром и иммунодефицитная – при хроническом холангите).
Предварительная декомпрессия должна применяться по строгим показаниям, когда состояние больного не позволяет выполнить радикальную операцию.
Слайд 134Результаты операций
Причины рецидива стриктуры при
прецизионном анастомозе
Отказ от применения СТД в
Цирроз печени, кровотечение во время операции.
Длительное желчеистечение, биломы, гематомы, абсцессы в подпеченочном пространстве в области анастамоза.
Слайд 135ЗАВТРА !
Продолжение тенденции к уменьшению частоты применения дренажей, т.к. качество жизни
Использование препаратов, усиливающих раннее созревание соединительной ткани.
Рост числа восстановительных операций за счет эндоскопического стентирования, баллонной дилятации, применения новых стентов с «памятью», а также улучшения техники шва, применения клея и других протекторов.