- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Первичная и реанимационная помощь новорожденным детям презентация
Содержание
- 1. Первичная и реанимационная помощь новорожденным детям
- 2. Методическое письмо «Первичная и реанимационная помощь новорожденным детям» 21.04.2010
- 3. Принципы организации готовность медицинского персонала к
- 4. врачи и фельдшеры скорой и неотложной
- 5. Реанимация новорожденных «ABC» A = airway -
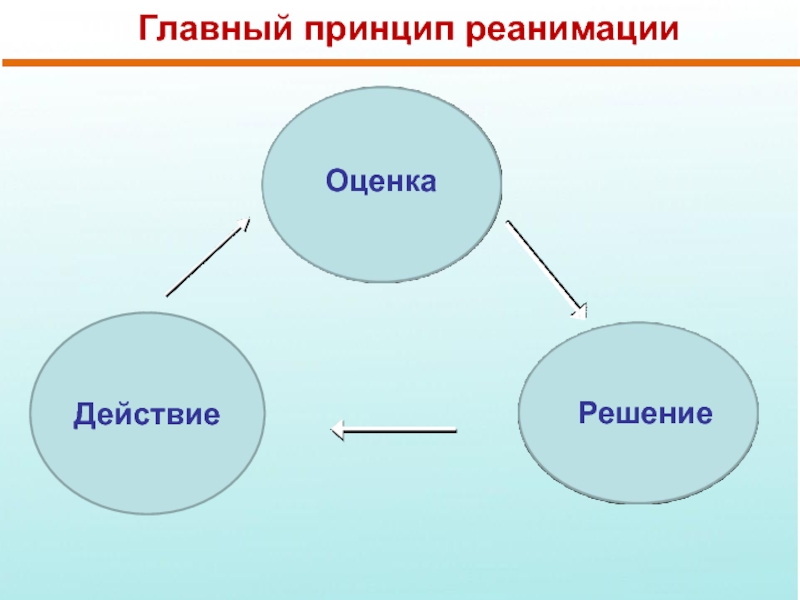
- 6. Главный принцип реанимации Действие Оценка Решение
- 7. Зафиксировать время рождения ребенка
- 8. Первичные реанимационные мероприятия Первичные реанимационные мероприятия
- 10. Поддержание температуры тела С целью профилактики
- 11. Придание положения Следует придать ребенку положение со слегка запрокинутой головой на спине.
- 12. Придание положения Правильное положение ребенка - обеспечение проходимости дыхательных путей
- 13. Обеспечение проходимости дыхательных путей Первые 30
- 14. Санация: Рот и Ноc Используйте
- 15. При наличии мекония в околоплодных водах
- 16. Тактильная стимуляция Тактильную стимуляцию не следует
- 17. Тактильная стимуляция как часть ПРН Похлопывание
- 18. Искусственная вентиляция легких отсутствие дыхания
- 19. Искусственная вентиляция легких в родильном зале
- 20. Искусственная вентиляция легких в родильном зале
- 21. T-образные устройства для реанимации
- 22. Реанимационные мешки и маски Необходимы
- 23. Реанимационные мешки и маски
- 24. Реанимационные мешки и маски
- 25. Оценка эффективности ИВЛ через лицевую маску
- 26. Показания к интубации трахеи Детям с подозрением
- 27. Использование кислорода У детей, родившихся до завершения
- 28. Использование кислорода 21% 80%-90%
- 29. Состояние младенца не улучшается и грудная клетка
- 30. Использование кислорода Основанием для увеличения концентрации кислорода
- 31. Непрямой массаж сердца Непрямой массаж сердца показан
- 32. Непрямой массаж сердца Участвуют 2 человека Один
- 33. Непрямой массаж сердца Техника двух пальцев одной
- 34. Непрямой массаж сердца Менее утомительная Лучше контролирует
- 35. Непрямой массаж сердца Всегда сопровождается ИВЛ
- 36. Непрямой массаж сердца Осложнения Разрыв печени Перелом грудной клетки
- 37. Лекарственная терапия Для проведения лекарственной терапии
- 38. АДРЕНАЛИН Показания: ЧСС ниже
- 39. Физиологический раствор Показания: Симптомы острой кровопотери
- 40. Гидрокарбонат натрия Показания: тяжелый метаболический ацидоз
- 41. Окончание реанимационных мероприятий Если через 10
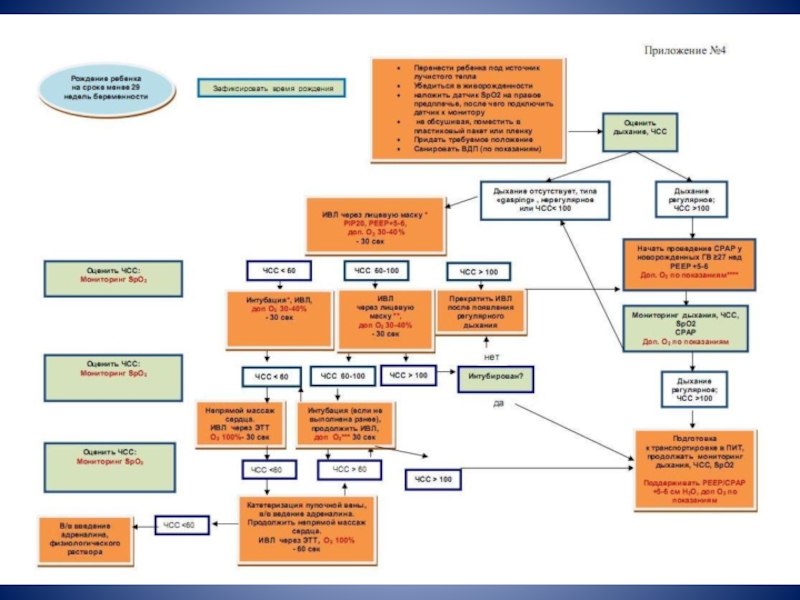
- 42. Особенности оказания первичной реанимационной помощи глубоко недоношенным
- 44. Профилактическое и раннее терапевтическое введение сурфактанта.
- 45. Особенности проведения ИВЛ у глубоко недоношенных детей
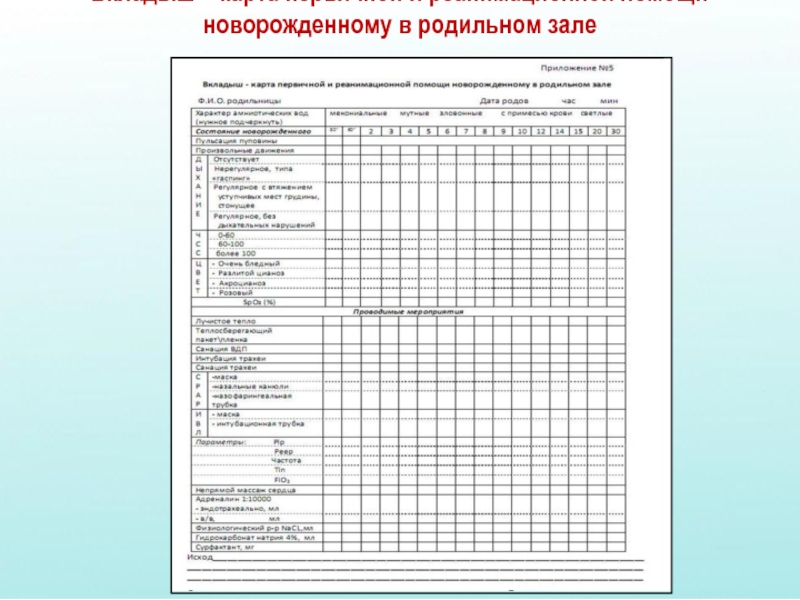
- 46. Вкладыш – карта первичной и реанимационной помощи новорожденному в родильном зале
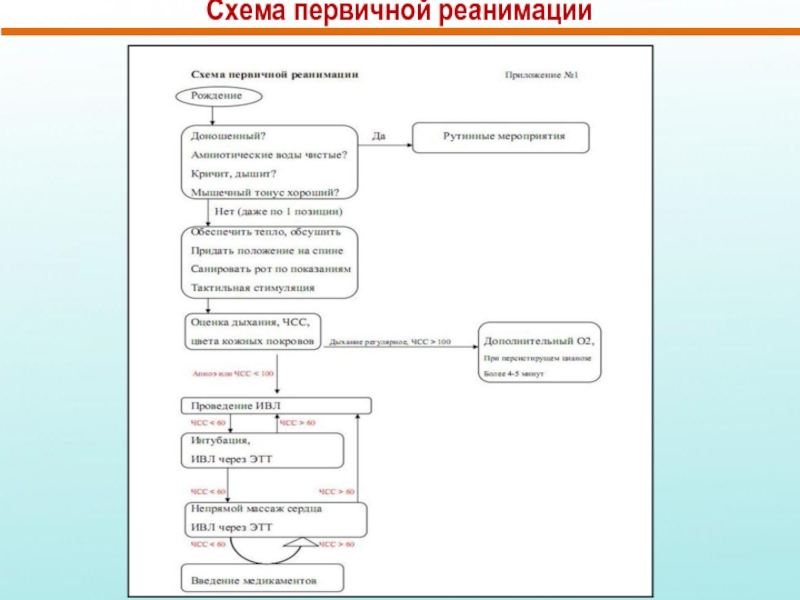
- 49. Схема первичной реанимации
- 50. Спасибо за внимание!
Слайд 3Принципы организации
готовность медицинского персонала к немедленному оказанию реанимационных мероприятий новорожденному
на каждых родах всегда должен присутствовать медицинский работник, имеющий специальные знания и навыки, необходимые для оказания полного объема первичной реанимационной помощи новорожденному ребенку.
Слайд 4 врачи и фельдшеры скорой и неотложной медицинской помощи, производящие транспортировку
весь медицинский персонал, присутствующий в родильном зале во время родов (врач акушер-гинеколог, анестезиолог-реаниматолог, медицинская сестра-анестезист, медицинская сестра, акушерка)
персонал отделений новорожденных (неонатологи, анестезиологи-реаниматологи, педиатры, детские медицинские сестры)
Слайд 5Реанимация новорожденных «ABC»
A = airway - Дыхательные пути
Обсушить новорожденного и обеспечить
Положение головы и проходимость дыхательных путей
B = Breathing - Дыхание
Оценить дыхание и обеспечить его поддержку при необходимости
C = Circulation - Циркуляция
Оценка включает ЧСС и Цвет кожи/Перфузия
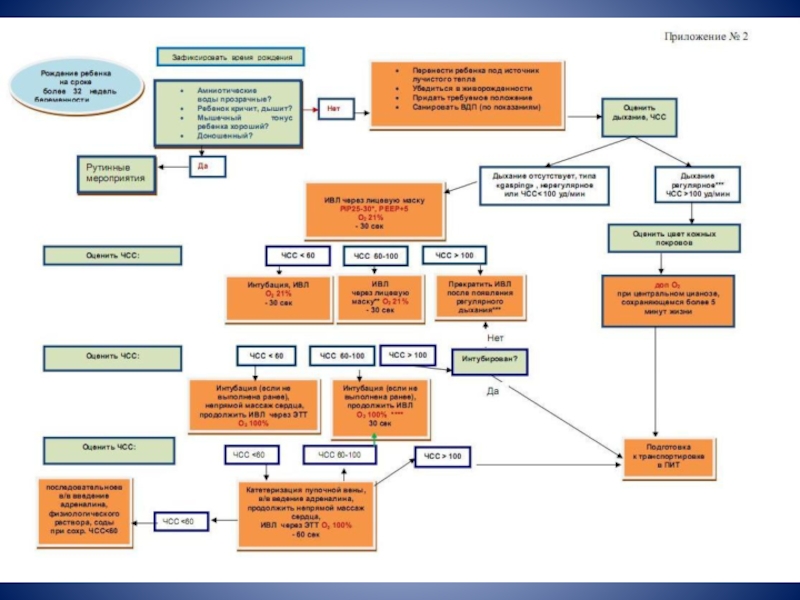
Слайд 7 Зафиксировать время рождения ребенка
Оценить необходимость перемещения ребенка на реанимационный
Ребенок доношенный?
2) Околоплодные воды чистые, явные признаки инфекции отсутствуют?
3) Новорожденный дышит и кричит?
4) У ребенка хороший мышечный тонус?
Слайд 8Первичные реанимационные мероприятия
Первичные реанимационные мероприятия осуществляются при наличии у ребенка
самостоятельное дыхание
сердцебиение (частота сердечных сокращений); пульсация пуповины
произвольные движения мышц
В случае отсутствия всех признаков живорождения, ребенок считается мертворожденным
Признаки живорождения:
Слайд 10Поддержание температуры тела
С целью профилактики гипотермии сразу после рождения ребенок
Обсушивание детей, родившихся в сроке более 28 недель беременности, проводить промокая, не вытирая ребенка, после чего влажная пеленка должна быть сброшена с поверхности стола.
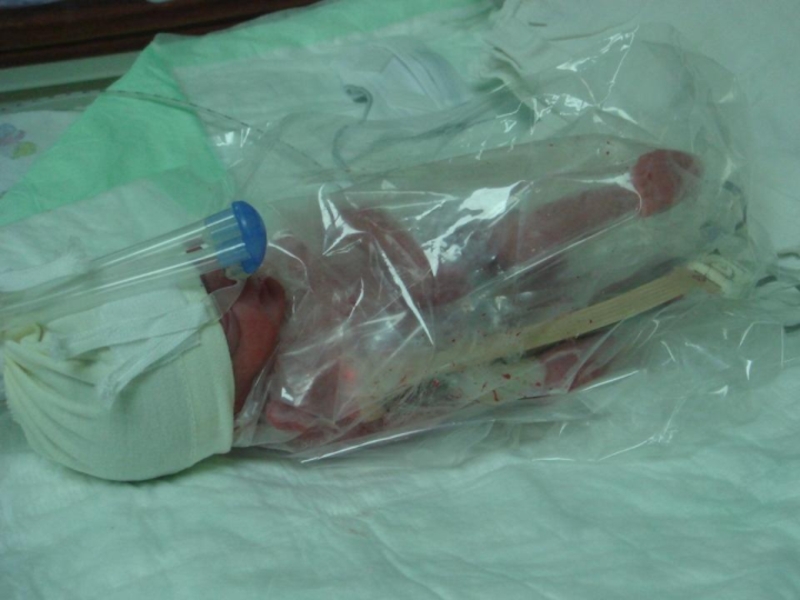
У детей, родившихся до завершения 28 недели беременности, с целью профилактики гипотермии использовать пластиковый мешок, в который помещается ребенок во влажном состоянии, или пленку из термоустойчивого пластика пищевого класса.
При этом, во избежание избыточной тактильной стимуляции, дополнительное обсушивание ребенка пеленкой не производится.
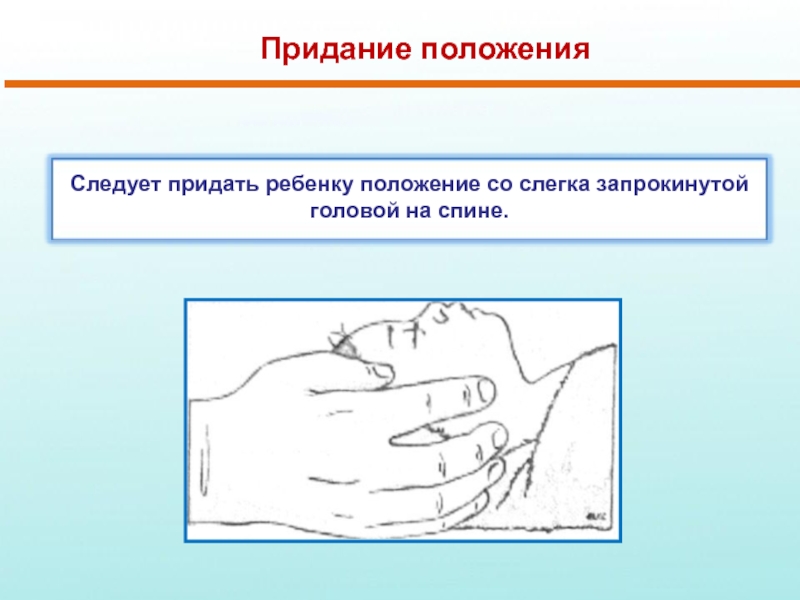
Слайд 11Придание положения
Следует придать ребенку положение со слегка запрокинутой головой на
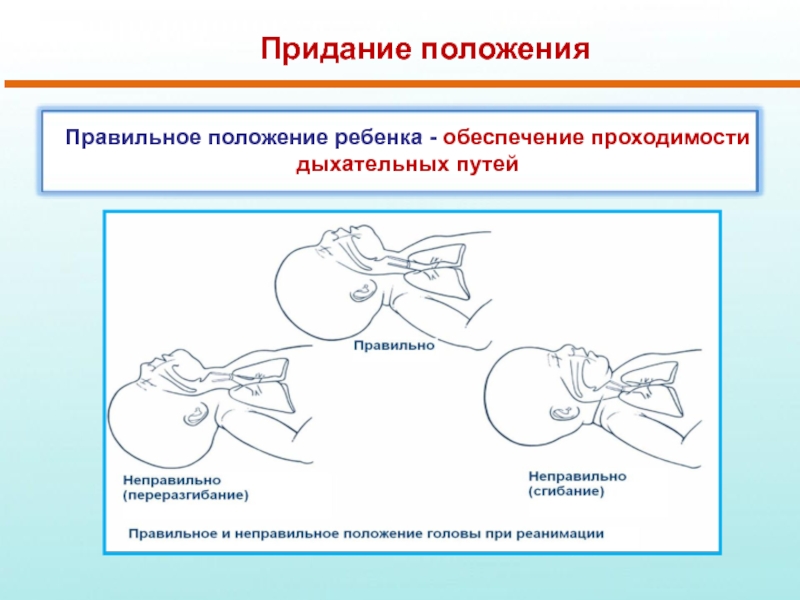
Слайд 12Придание положения
Правильное положение ребенка - обеспечение проходимости дыхательных путей
Слайд 13Обеспечение проходимости дыхательных путей
Первые 30 секунд:
Санация рта и носа
Рот в первую очередь (новорожденные всегда дышат носом)
Cмена положения головы, чтобы секрет скапливался за щеками
2. Оборудование для отсасывания
Резиновая «груша» предпочтительней
Избегать глубокой санации катетером до стабилизации состояния (Обычно в этом вообще нет необходимости )
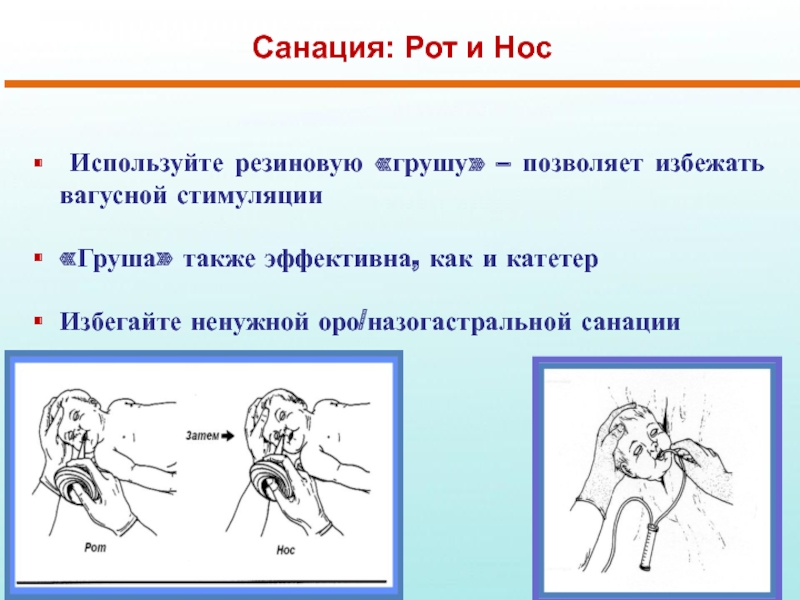
Слайд 14Санация: Рот и Ноc
Используйте резиновую «грушу» – позволяет избежать вагусной
«Груша» также эффективна, как и катетер
Избегайте ненужной оро/назогастральной санации
Слайд 15При наличии мекония в околоплодных водах
Санация носо- и ротоглотки ребенка
При этом, несмотря на то, что околоплодные воды содержат меконий, если у ребенка сразу после рождения отмечается хороший мышечный тонус, активное самостоятельное дыхание или громкий крик - санация трахеи не показана.
Слайд 16Тактильная стимуляция
Тактильную стимуляцию не следует проводить более 10-15секунд
Проведение тактильной стимуляции
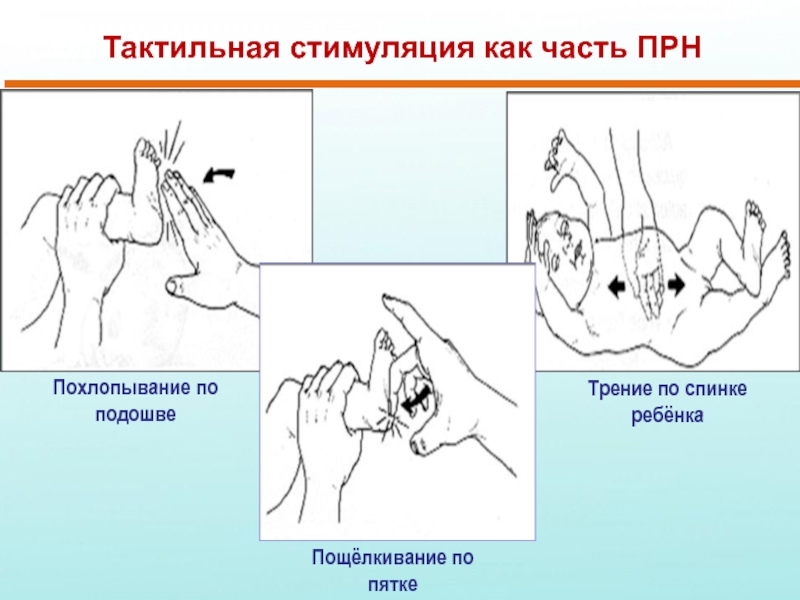
Слайд 17Тактильная стимуляция как часть ПРН
Похлопывание по подошве
Пощёлкивание по пятке
Трение по
Слайд 18Искусственная вентиляция легких
отсутствие дыхания
нерегулярное дыхание (судорожное типа ≪gasping≫)
ЧСС < 100
Показания к проведению
Слайд 19Искусственная вентиляция легких
в родильном зале
Проточнонаполняющий мешок
Самонаполняющийся мешок
Устройство Т-коннектором
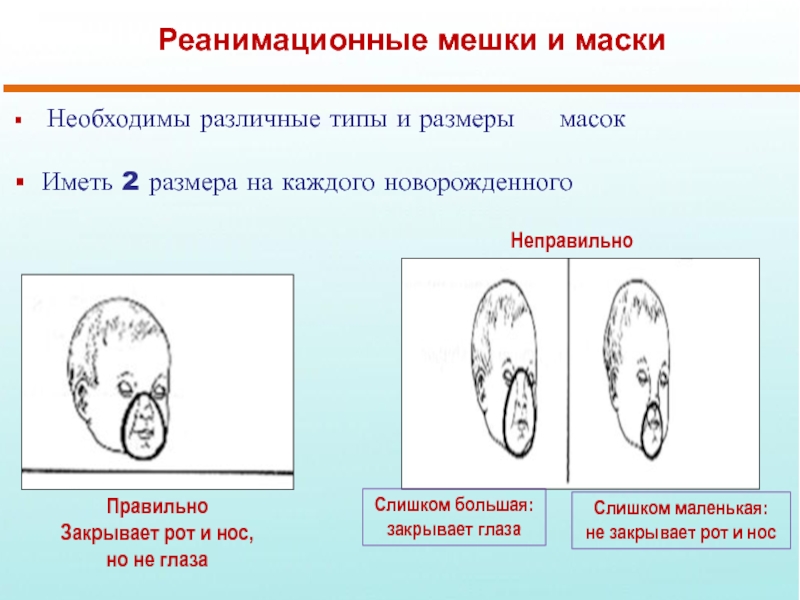
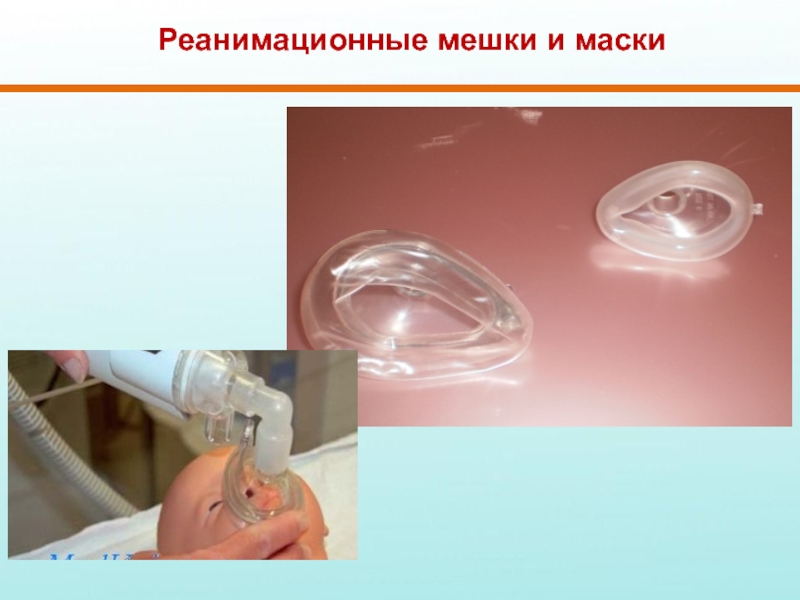
Слайд 22Реанимационные мешки и маски
Необходимы различные типы и размеры
Иметь 2 размера на каждого новорожденного
Правильно
Закрывает рот и нос,
но не глаза
Неправильно
Слишком большая: закрывает глаза
Слишком маленькая:
не закрывает рот и нос
Слайд 25Оценка эффективности ИВЛ
через лицевую маску
Основной критерий эффективности ИВЛ является
более 100 уд/мин.
Через 30 секунд после начала ИВЛ следует оценить ЧСС.
Частота сердечных сокращений при проведении реанимационных мероприятий подсчитывается за 6 секунд
Затем результат подсчета за 6 секунд умножается на 10 и получается значение ЧСС за 1 минуту
Принимается решение о дальнейших действиях
Слайд 26Показания к интубации трахеи
Детям с подозрением на диафрагмальную грыжу;
Детям, родившимся с
Детям, родившимся на сроке беременности менее 27 недель, для профилактического введения сурфактанта;
При неэффективной масочной ИВЛ (ЧСС < 60 уд/мин через 30 секунд ИВЛ);
При недостаточно эффективной масочной ИВЛ (ЧСС 60-100 уд/мин через 60 секунд ИВЛ);
При необходимости проведения непрямого массажа сердца
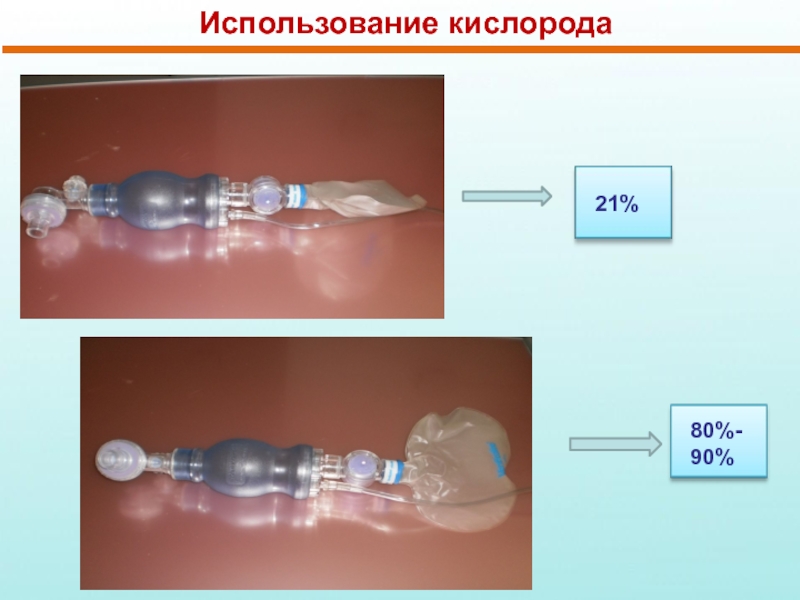
Слайд 27Использование кислорода
У детей, родившихся до завершения 28 недели беременности, ИВЛ необходимо
У детей, родившихся после 28 недели беременности, ИВЛ следует начинать воздухом и только при неэффективности этого повышать концентрацию кислорода
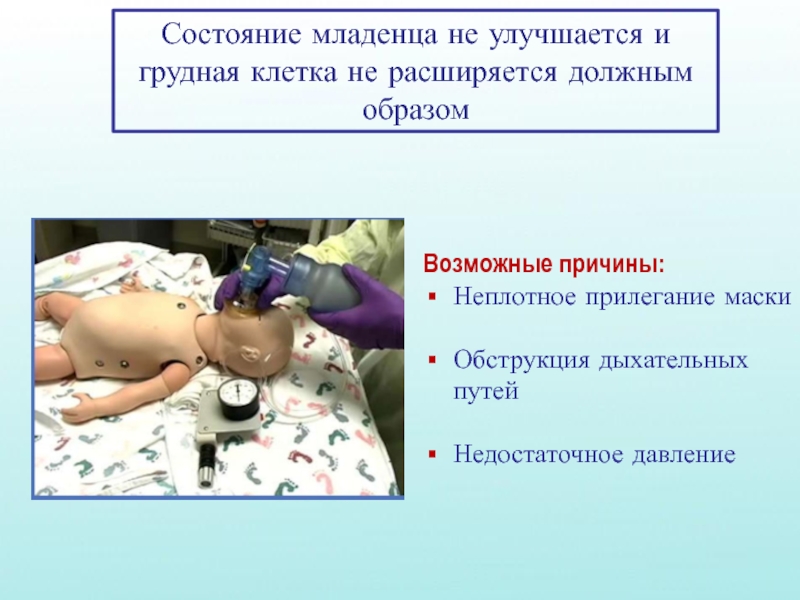
Слайд 29Состояние младенца не улучшается и грудная клетка не расширяется должным образом
Возможные
Неплотное прилегание маски
Обструкция дыхательных путей
Недостаточное давление
Слайд 30Использование кислорода
Основанием для увеличения концентрации кислорода в процессе ИВЛ является сниженная
В случаях умеренного снижения ЧСС показано пошаговое (на 10 – 20 % каждую минуту) увеличение концентрации кислорода до тех пор, пока не возрастет ЧСС > 100 уд/мин
Во всех случаях резкого снижения ЧСС (<60 уд/мин), требующих проведения непрямого массажа сердца ИВЛ следует проводить с концентрацией кислорода 90 – 100 %
Реанимация доношенных новорожденных 21% кислородом так же эффективна, как и реанимация 100% кислородом.
Слайд 31Непрямой массаж сердца
Непрямой массаж сердца показан при ЧСС менее 60 уд/мин
Непрямой массаж сердца следует выполнять только на фоне адекватной ИВЛ
Непрямой массаж сердца следует проводить в соотношении с частотой ИВЛ 3:1. В минуту следует выполнять 90 компрессий и 30 вдохов
Непрямой массаж сердца может проводиться двумя разными способами:
1) С помощью двух рук, когда специалист, проводящий массаж помещает ладони обеих рук под спину новорожденного, а подушечки больших пальцев накладывает на нижнюю треть грудины;
2) С помощью одной руки, когда давление осуществляется указательным и средним пальцами, помещенными на нижнюю треть грудины.
Слайд 32Непрямой массаж сердца
Участвуют 2 человека
Один человек сдавливает грудную клетку
Другой человек продолжает
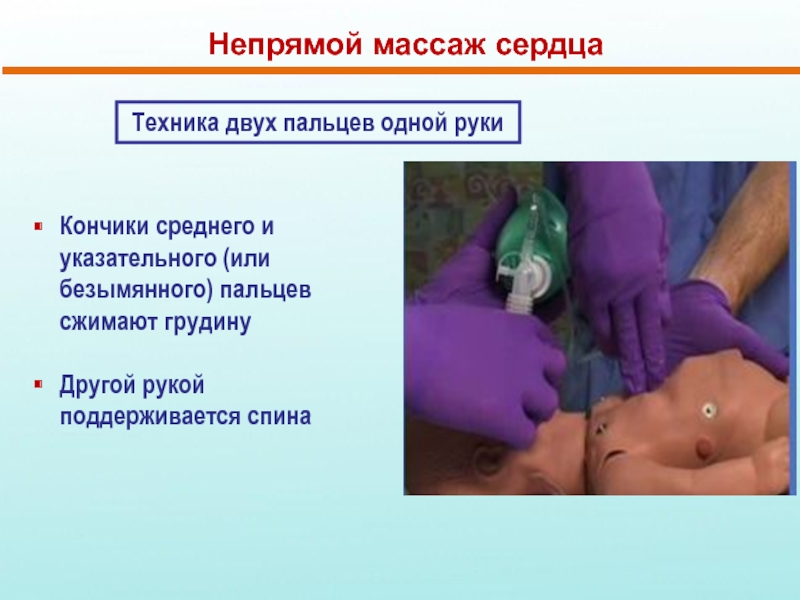
Слайд 33Непрямой массаж сердца
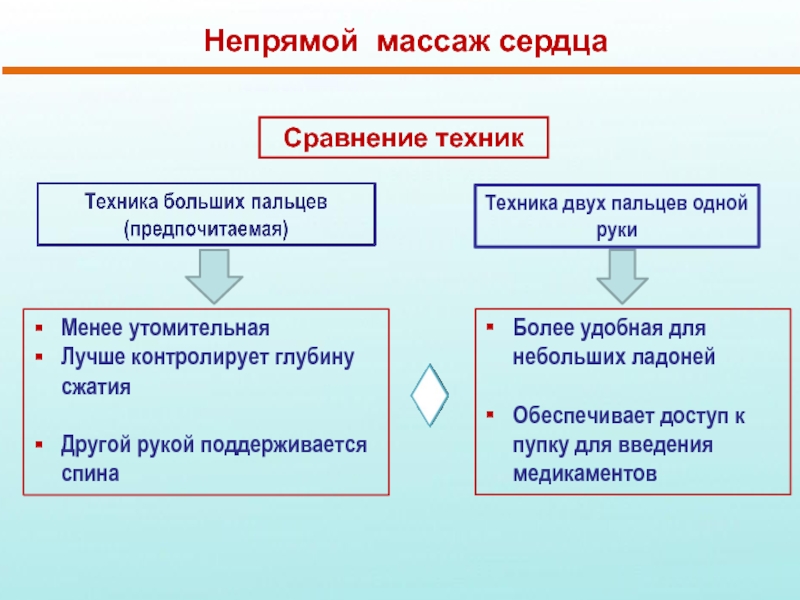
Техника двух пальцев одной руки
Кончики среднего и указательного (или
Другой рукой поддерживается спина
Слайд 34Непрямой массаж сердца
Менее утомительная
Лучше контролирует глубину сжатия
Другой рукой поддерживается спина
Техника двух
Более удобная для небольших ладоней
Обеспечивает доступ к пупку для введения медикаментов
Сравнение техник
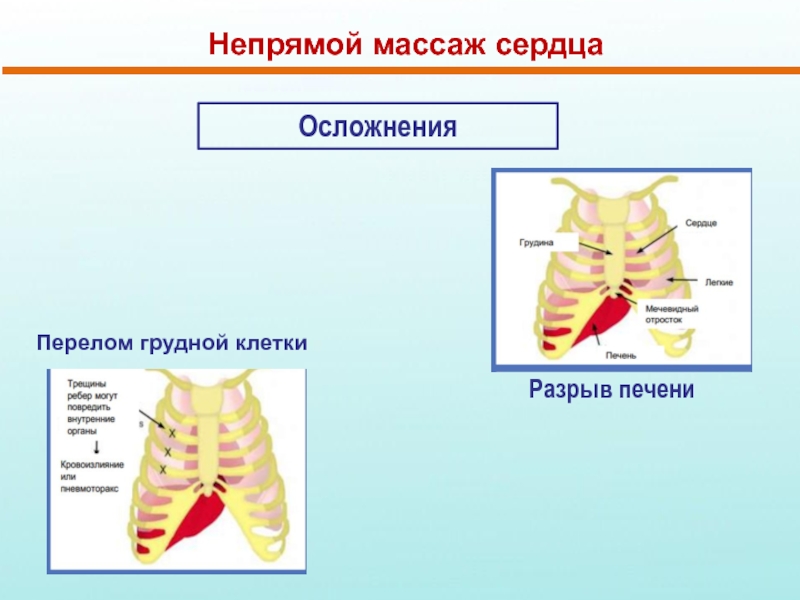
Слайд 35Непрямой массаж сердца
Всегда сопровождается ИВЛ
Сила сжатия:
1/3 передне-заднего диаметра грудной клетки
Установите ритм:
“и раз, и два, и три, и вдох, и…”
Старайтесь держать постоянную частоту и силу компрессий
Слайд 37Лекарственная терапия
Для проведения лекарственной терапии проводится катетеризация пупочной вены
Если нет
Однако следует перейти к внутривенному способу введения адреналина как только венозный доступ будет обеспечен, поскольку эффективность и безопасность эндотрахеального введения недостаточно изучены.
Слайд 38АДРЕНАЛИН
Показания:
ЧСС ниже 60 уд/мин после 30 секунд непрямого массажа
Концентрация вводимого раствора - 1:10000 (0,1мг/мл)
Подготовка раствора:
0,1 мл из ампулы с адреналином следует развести в 1 мл физиологического раствора.
Рекомендуемая доза для внутривенного введения 0.1 - 0.3 мл/кг (0,01- 0,03 мг/кг) приготовленного раствора
При эндотрахеапьном введении адреналина рекомендуемая доза в 3 раза выше - 0,3-1 мл/кг (0,03-0,1 мг/кг).
Действие:
Увеличивает частоту и силу сердечных сокращений
Вызывает периферическую вазоконстрикцию, ведущую к увеличению артериального давления.
Ожидаемый эффект: через 30 секунд от момента введения ЧСС должна
Слайд 39Физиологический раствор
Показания:
Симптомы острой кровопотери или гиповолемии
Сохраняющаяся бледность, несмотря на адекватную
Нарушение микроциркуляции (симптом «белого пятна» более 3секунд)
Слабый, нитевидный пульс или невозможность пропальпировать пульс на крупных сосудах
Отсутствие или недостаточный эффект от проводимых реанимационных мероприятий
Дозировка изотонического раствора натрия хлорида - 10 мл/кг.
Способ введения - в вену пуповины, струйно, медленно.
Рекомендуемую дозу физиологического раствора недоношенным детям следует вводить не быстрее, чем за 5 минут.
Действие:
восполнение дефицита ОЦК;
уменьшение метаболического ацидоза за счет улучшения тканевой перфузии.
Ожидаемый эффект:
Исчезновение бледности, нормализация пульса, повышение артериального давления
Слайд 40Гидрокарбонат натрия
Показания:
тяжелый метаболический ацидоз (рН < 7.0, BE > -
отсутствие эффекта от непрямого массажа сердца, введения адреналина и восполнения ОЦК на фоне адекватной ИВЛ (предполагаемый тяжелый метаболический ацидоз, угнетающий сердечную деятельность и дыхание).
Следует вводить раствор концентрацией - 4% > (0,5 мэкв/мл).
Дозировка вводимого раствора - 2 мэкв/кг или 4 мл/кг 4% раствора.
Способ введения - в вену пуповины со скоростью 2 мл/кг/минуту (не быстрее, чем за 2 минуты).
Слайд 41Окончание реанимационных мероприятий
Если через 10 минут от начала проведения реанимационных
В остальных случаях сердечно-легочной реанимации новорожденного в родильном зале следует добиваться устойчивого повышения ЧСС более 100 уд/мин.
После первичной стабилизации состояния, ребенок транспортируется в палату интенсивной терапии.
В случае необходимости транспортировки ребенка на расстояние более 15-30 метров, транспортировка должна осуществляться в кувезе, при необходимости, на фоне продолжающейся ИВЛ и инфузии лекарственных препаратов.
Слайд 42Особенности оказания первичной реанимационной помощи глубоко недоношенным детям
У недоношенных детей,
после пересечения пуповины и наложения зажима на пуповинный остаток, ребенка оборачивают в прозрачный пакет с прорезью для головы или пленку из термоустойчивого пластика пищевого класса и помещают под источник лучистого тепла.
Слайд 44Профилактическое и раннее терапевтическое введение сурфактанта.
Всем недоношенным, родившимся ранее 27
Новорожденным, родившимся на 27-29 неделях беременности, матери которых не получили курс антенатальной профилактики
Респираторного дистресс-синдрома глюкокортикоидными препаратами
Новорожденным, родившимся в сроке 27-29 недель беременности, потребовавшим интубации трахеи в родильном зале
Детям, родившимся на 30-31 неделе беременности и потребовавшим интубации и перевода на ИВЛ в связи с тяжелыми дыхательными нарушениями, сурфактантная терапия также наиболее эффективна, если ее проводить в течение 20 минут от начала респираторной симптоматики
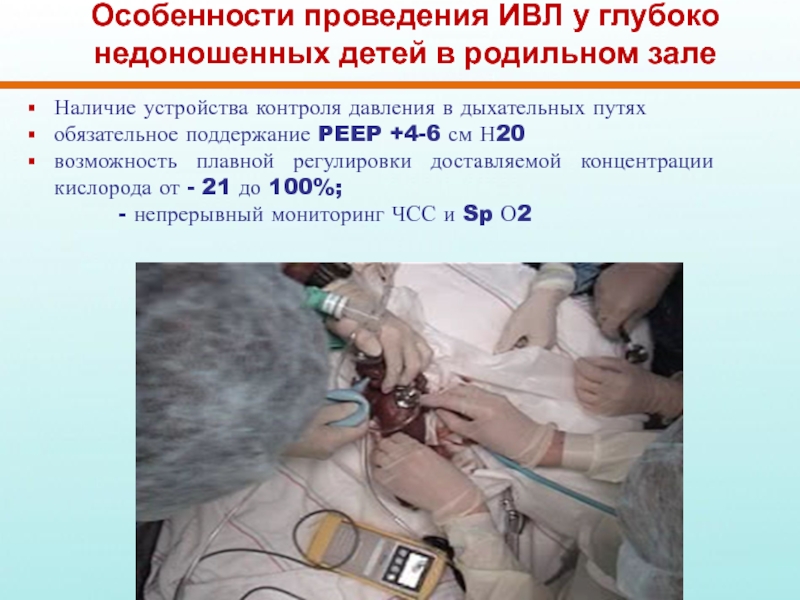
Слайд 45Особенности проведения ИВЛ у глубоко недоношенных детей в родильном зале
Наличие устройства
обязательное поддержание PEEP +4-6 см Н20
возможность плавной регулировки доставляемой концентрации кислорода от - 21 до 100%;
- непрерывный мониторинг ЧСС и Sp О2