Орындаған: Сметуллаева Г.А
Калжан Э.Г
645 ВОП
Астана 2018
- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Гуля Эля презентация
Содержание
- 1. Гуля Эля
- 2. План: Причины метаболического синдрома Симптомы метаболического синдрома
- 3. Метаболический синдром – симптомокомплекс, проявляющийся нарушением
- 5. Метаболический синдром (синдром Х) – коморбидное заболевание,
- 6. Причины метаболического синдрома Синдром Х – патологическое
- 7. Симптомы метаболического синдрома Первыми признаками метаболических нарушений
- 9. Диагностика Метаболический синдром не имеет явной клинической
- 10. Лечение метаболического синдрома Лечение синдрома Х предполагает
- 11. Синдром гипогонадизма у мужчин Андрогенный дефицит, тестикулярная недостаточность
- 13. Классификация В зависимости от уровня поражения гипоталамо-гипофизарной системы выделяют:
- 15. Клиническая картина Клиническая картина заболевания зависит от времени
- 16. Диагностика гипогонадизма Диагноз гипогонадизма у мужчин устанавливают на основании
- 17. Нормы по тестостерону
- 18. Лечение гипогонадизма у мужчин Начиная лечить гипогонадизм,
Слайд 2План:
Причины метаболического синдрома
Симптомы метаболического синдрома
Диагностика
Лечение метаболического синдрома
гипогонадизма у мужчин
Классификация гипогонадизма
Клиническая картина
гипогонадизма
Диагностика гипогонадизма
Лечение гипогонадизма у мужчин
Диагностика гипогонадизма
Лечение гипогонадизма у мужчин
Слайд 3
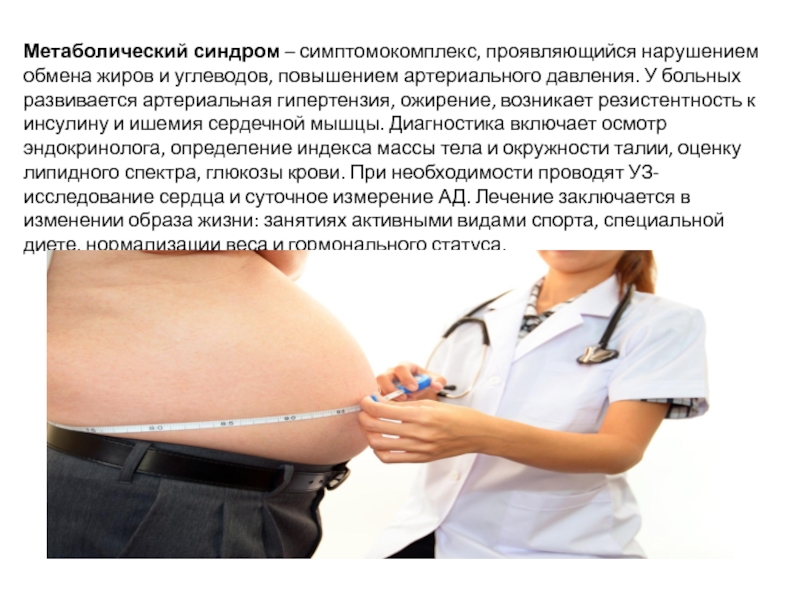
Метаболический синдром – симптомокомплекс, проявляющийся нарушением обмена жиров и углеводов, повышением артериального
давления. У больных развивается артериальная гипертензия, ожирение, возникает резистентность к инсулину и ишемия сердечной мышцы. Диагностика включает осмотр эндокринолога, определение индекса массы тела и окружности талии, оценку липидного спектра, глюкозы крови. При необходимости проводят УЗ-исследование сердца и суточное измерение АД. Лечение заключается в изменении образа жизни: занятиях активными видами спорта, специальной диете, нормализации веса и гормонального статуса.
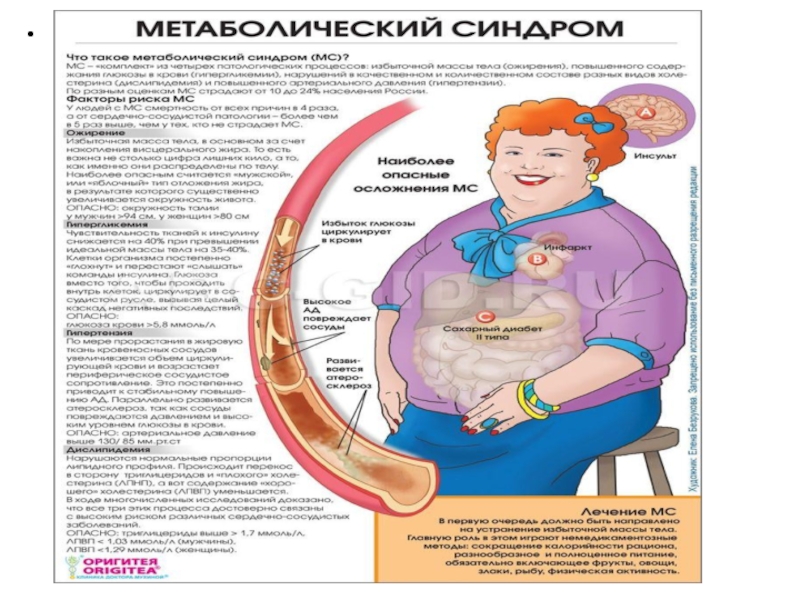
Слайд 5Метаболический синдром (синдром Х) – коморбидное заболевание, включающее сразу несколько патологий: сахарный
диабет, артериальную гипертензию, ожирение, ишемическую болезнь сердца. Термин «синдром Х» впервые был введен в конце ХХ века американским ученым Джеральдом Ривеном. Распространённость заболевания колеблется от 20 до 40%. Болезнь чаще поражает лиц в возрасте от 35 до 65 лет, преимущественно страдают пациенты мужского пола. У женщин риск возникновения синдрома после наступления менопаузы увеличивается в 5 раз. За последние 25 лет количество детей с данным расстройством возросло до 7% и продолжает увеличиваться.
Слайд 6Причины метаболического синдрома
Синдром Х – патологическое состояние, которое развивается при одновременном
воздействии нескольких факторов. Главной причиной является нарушение чувствительности клеток к инсулину. В основе инсулинорезистентности лежит генетическая предрасположенность, заболевания поджелудочной железы. К другим факторам, способствующим возникновению симптомокомплекса, относят:
Нарушение питания. Повышенное потребление углеводов и жиров, а также переедание приводят к увеличению веса. Если количество потребленных калорий превосходит энергетические затраты, накапливаются жировые отложения.
Адинамия. Малоактивный образ жизни, «сидячая» работа, отсутствие спортивной нагрузки способствуют замедлению метаболизма, ожирению и появлению инсулинорезистентности.
Гипертоническая болезнь. Длительно протекающие неконтролируемые эпизоды гипертензии вызывают нарушение кровообращения в артериолах и капиллярах, возникает спазм сосудов, нарушается метаболизм в тканях.
Нервное напряжение. Стресс, интенсивные переживания приводят к эндокринным расстройствам и перееданию.
Нарушение гормонального баланса у женщин. Во время менопаузы повышается уровень тестостерона, снижается выработка эстрогена. Это становится причиной замедления обмена веществ в организме и увеличения жировых отложений по андроидному типу.
Гормональный дисбаланс у мужчин. Снижение уровня тестостерона после 45 лет способствует набору массы тела, нарушению метаболизма инсулина и повышению артериального давления.
Нарушение питания. Повышенное потребление углеводов и жиров, а также переедание приводят к увеличению веса. Если количество потребленных калорий превосходит энергетические затраты, накапливаются жировые отложения.
Адинамия. Малоактивный образ жизни, «сидячая» работа, отсутствие спортивной нагрузки способствуют замедлению метаболизма, ожирению и появлению инсулинорезистентности.
Гипертоническая болезнь. Длительно протекающие неконтролируемые эпизоды гипертензии вызывают нарушение кровообращения в артериолах и капиллярах, возникает спазм сосудов, нарушается метаболизм в тканях.
Нервное напряжение. Стресс, интенсивные переживания приводят к эндокринным расстройствам и перееданию.
Нарушение гормонального баланса у женщин. Во время менопаузы повышается уровень тестостерона, снижается выработка эстрогена. Это становится причиной замедления обмена веществ в организме и увеличения жировых отложений по андроидному типу.
Гормональный дисбаланс у мужчин. Снижение уровня тестостерона после 45 лет способствует набору массы тела, нарушению метаболизма инсулина и повышению артериального давления.
Слайд 7Симптомы метаболического синдрома
Первыми признаками метаболических нарушений становятся утомляемость, апатия, немотивированная агрессия
и плохое настроение в голодном состоянии. Обычно пациенты избирательны в выборе пищи, предпочитают «быстрые» углеводы (торты, хлеб, конфеты). Потребление сладкого вызывает кратковременные подъемы настроения. Дальнейшее развитие болезни и атеросклеротические изменения в сосудах приводят к периодическим болям в сердце, приступам сердцебиения. Высокий уровень инсулина и ожирение провоцируют расстройства работы пищеварительной системы, появление запоров. Нарушается функция парасимпатической и симпатической нервной системы, развивается тахикардия, тремор конечностей.
Для заболевания характерно увеличение жировой прослойки не только в области груди, живота, верхних конечностей, но и вокруг внутренних органов (висцеральный жир). Резкий набор веса способствует появлению бордовых стрий (растяжек) на коже живота и бедер. Возникают частые эпизоды повышения АД выше 139/89 мм рт. ст., сопровождающиеся тошнотой, головной болью, сухостью во рту и головокружением. Отмечается гиперемия верхней половины туловища, обусловленная нарушением тонуса периферических сосудов, повышенная потливость за счет сбоев в работе вегетативной нервной системы.
Для заболевания характерно увеличение жировой прослойки не только в области груди, живота, верхних конечностей, но и вокруг внутренних органов (висцеральный жир). Резкий набор веса способствует появлению бордовых стрий (растяжек) на коже живота и бедер. Возникают частые эпизоды повышения АД выше 139/89 мм рт. ст., сопровождающиеся тошнотой, головной болью, сухостью во рту и головокружением. Отмечается гиперемия верхней половины туловища, обусловленная нарушением тонуса периферических сосудов, повышенная потливость за счет сбоев в работе вегетативной нервной системы.
Слайд 9Диагностика
Метаболический синдром не имеет явной клинической симптоматики, патология часто диагностируется на
поздней стадии после возникновения осложнений. Диагностика включает:
Осмотр специалиста. Врач-эндокринолог изучает анамнез жизни и заболевания (наследственность, распорядок дня, режим питания, сопутствующие болезни, условия жизни), проводит общий осмотр (параметры АД, взвешивание). При необходимости больной направляется на консультацию к диетологу, кардиологу, гинекологу или андрологу.
Определение антропометрических показателей. Андроидный тип ожирения диагностируется путем измерения окружности талии. При синдроме Х данный показатель у мужчин составляет более 102 см, у женщин – 88 см. Лишний вес выявляется подсчетом индекса массы тела (ИМТ) по формуле ИМТ = вес (кг)/рост (м)². Диагноз «ожирение» ставят при ИМТ больше 30.
Лабораторные анализы. Нарушается липидный обмен: повышается уровень холестерина, ЛПНП, триглицеридов, снижается уровень ЛПВП. Расстройство углеводного обмена ведет к увеличению глюкозы и инсулина в крови.
Дополнительные исследования. По показаниям назначается суточный мониторинг АД, ЭКГ, ЭХО-КГ, УЗИ печени и почек, гликемический профиль и глюкозотолерантный тест. Источник: http://www.krasotaimedicina.ru/diseases/zabolevanija_endocrinology/metabolic-syndrome
Осмотр специалиста. Врач-эндокринолог изучает анамнез жизни и заболевания (наследственность, распорядок дня, режим питания, сопутствующие болезни, условия жизни), проводит общий осмотр (параметры АД, взвешивание). При необходимости больной направляется на консультацию к диетологу, кардиологу, гинекологу или андрологу.
Определение антропометрических показателей. Андроидный тип ожирения диагностируется путем измерения окружности талии. При синдроме Х данный показатель у мужчин составляет более 102 см, у женщин – 88 см. Лишний вес выявляется подсчетом индекса массы тела (ИМТ) по формуле ИМТ = вес (кг)/рост (м)². Диагноз «ожирение» ставят при ИМТ больше 30.
Лабораторные анализы. Нарушается липидный обмен: повышается уровень холестерина, ЛПНП, триглицеридов, снижается уровень ЛПВП. Расстройство углеводного обмена ведет к увеличению глюкозы и инсулина в крови.
Дополнительные исследования. По показаниям назначается суточный мониторинг АД, ЭКГ, ЭХО-КГ, УЗИ печени и почек, гликемический профиль и глюкозотолерантный тест. Источник: http://www.krasotaimedicina.ru/diseases/zabolevanija_endocrinology/metabolic-syndrome
Слайд 10Лечение метаболического синдрома
Лечение синдрома Х предполагает комплексную терапию, направленную на нормализацию
веса, параметров АД, лабораторных показателей и гормонального фона.
Режим питания. Пациентам необходимо исключить легкоусвояемые углеводы (выпечку, конфеты, сладкие напитки), фаст-фуд, консервированные продукты, ограничить количество потребляемой соли и макаронных изделий. Ежедневный рацион должен включать свежие овощи, сезонные фрукты, злаковые, нежирные сорта рыбы и мяса. Пищу следует употреблять 5-6 раз в день небольшими порциями, тщательно пережевывая и не запивая водой. Из напитков лучше выбирать несладкий зеленый или белый чай, морсы и компоты без добавления сахара.
Физическая активность. При отсутствии противопоказаний со стороны опорно-двигательной системы рекомендуется бег трусцой, плавание, скандинавская ходьба, пилатес и аэробика. Физическая нагрузка должна быть регулярной, не менее 2-3 раз в неделю. Полезна утренняя зарядка, ежедневные прогулки в парке или лесополосе.
Медикаментозная терапия. Лекарственные препараты назначаются с целью лечения ожирения, снижения давления, нормализации обмена жиров и углеводов. При нарушении толерантности к глюкозе применяют препараты метформина. Коррекцию дислипидемии при неэффективности диетического питания проводят статинами. При гипертензии используют ингибиторы АПФ, блокаторы кальциевых каналов, диуретики, бета-блокаторы. Для нормализации веса назначают препараты, уменьшающие всасывание жиров в кишечнике.
Режим питания. Пациентам необходимо исключить легкоусвояемые углеводы (выпечку, конфеты, сладкие напитки), фаст-фуд, консервированные продукты, ограничить количество потребляемой соли и макаронных изделий. Ежедневный рацион должен включать свежие овощи, сезонные фрукты, злаковые, нежирные сорта рыбы и мяса. Пищу следует употреблять 5-6 раз в день небольшими порциями, тщательно пережевывая и не запивая водой. Из напитков лучше выбирать несладкий зеленый или белый чай, морсы и компоты без добавления сахара.
Физическая активность. При отсутствии противопоказаний со стороны опорно-двигательной системы рекомендуется бег трусцой, плавание, скандинавская ходьба, пилатес и аэробика. Физическая нагрузка должна быть регулярной, не менее 2-3 раз в неделю. Полезна утренняя зарядка, ежедневные прогулки в парке или лесополосе.
Медикаментозная терапия. Лекарственные препараты назначаются с целью лечения ожирения, снижения давления, нормализации обмена жиров и углеводов. При нарушении толерантности к глюкозе применяют препараты метформина. Коррекцию дислипидемии при неэффективности диетического питания проводят статинами. При гипертензии используют ингибиторы АПФ, блокаторы кальциевых каналов, диуретики, бета-блокаторы. Для нормализации веса назначают препараты, уменьшающие всасывание жиров в кишечнике.
Слайд 11Синдром гипогонадизма у мужчин
Андрогенный дефицит, тестикулярная недостаточность и синдром гипогонадизма у мужчин — это всё о клинических
и/или гормональных изменениях, обусловленных абсолютной или относительной — при резистентности тканей — недостаточностью половых гормонов
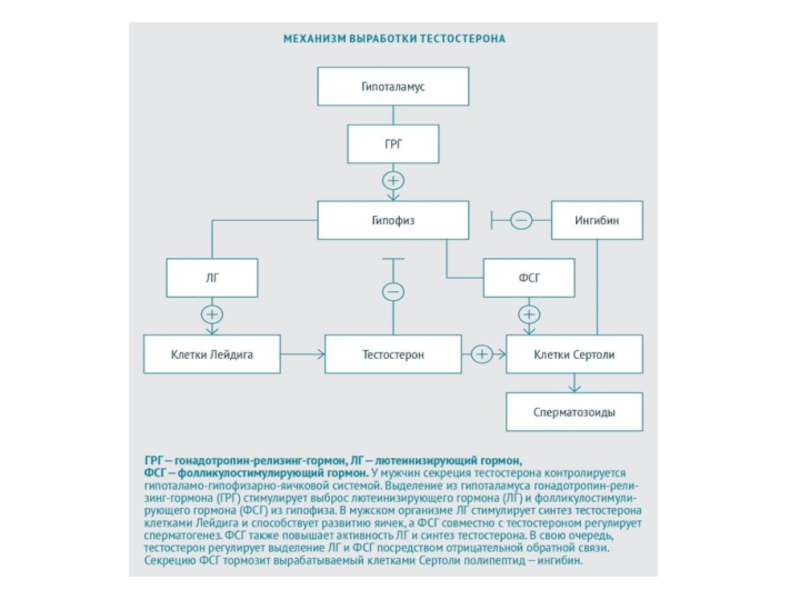
Тестостерон — преобладающий гормон в крови мужчины, вырабатывается преимущественно (95 %) яичками, в значительно меньших количествах — корой надпочечников; образуется из холестерина. В сутки в плазму крови выделяется около 6 мг тестостерона, незначительное количество откладывается в яичках. В плазме тестостерон транспортируется при помощи секс-стероидсвязывающего глобулина (СССГ) или других белков крови, например альбумина. Небольшая часть циркулирует в крови в свободной форме
Тестостерон — преобладающий гормон в крови мужчины, вырабатывается преимущественно (95 %) яичками, в значительно меньших количествах — корой надпочечников; образуется из холестерина. В сутки в плазму крови выделяется около 6 мг тестостерона, незначительное количество откладывается в яичках. В плазме тестостерон транспортируется при помощи секс-стероидсвязывающего глобулина (СССГ) или других белков крови, например альбумина. Небольшая часть циркулирует в крови в свободной форме
Слайд 13Классификация
В зависимости от уровня поражения гипоталамо-гипофизарной системы выделяют:
гипергонадотропный гипогонадизм (первичный) у мужчин. Снижена
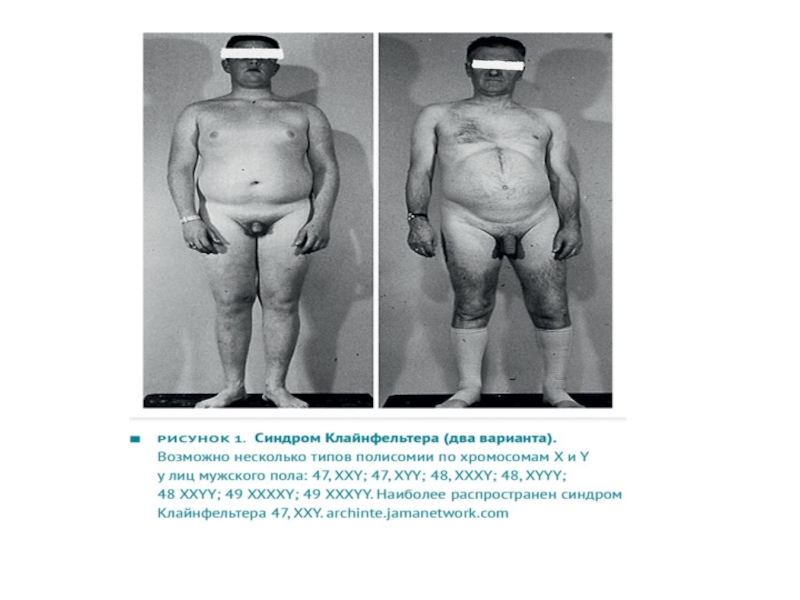
или отсутствует продукция тестостерона яичками. Здесь можно выделить врожденные формы (синдром Клайнфельтера — рис. 1, анорхизм) и приобретенные формы (травмы, облучение, химиотерапия, другие токсические поражения яичек, позднее начало лечения крипторхизма);
гипогонадотропный (вторичный) гипогонадизм у мужчин. Снижены или отсутствуют гормоны гипофиза, стимулирующие секрецию тестостерона. В этой группе выделяют также врожденные формы (синдром Кальмана, изолированный дефицит ЛГ, другие редкие врожденные заболевания, сопровождающиеся гипогонадизмом), и приобретенные (опухоли гипофиза и гипоталамуса, их хирургическое лечение или лучевая терапия, кровоизлияния в них и т. п.);
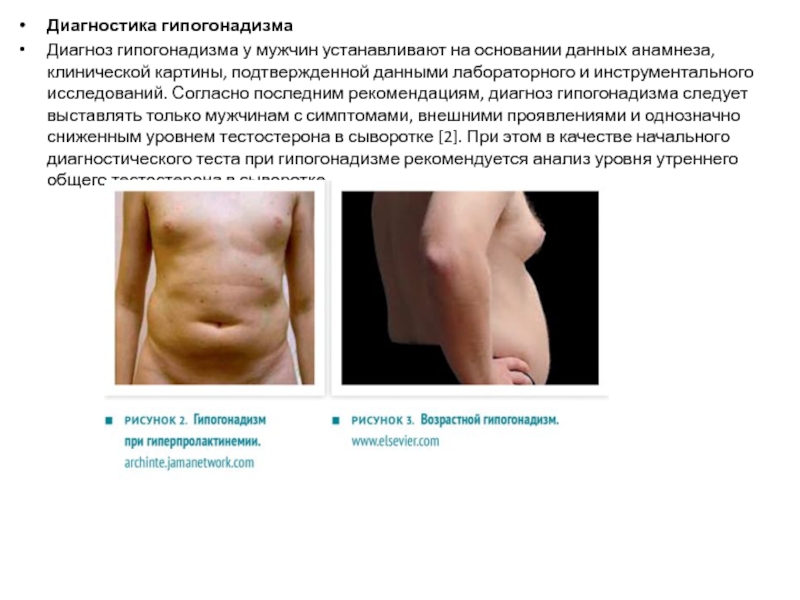
нормогонадотропный гипогонадизм. Это состояние характеризуется низкой продукцией тестостерона при нормальном уровне гонадотропинов. В его основе лежат смешанные нарушения в репродуктивной системе, выражающиеся не только в первичном поражении тестикул, но и в скрытой недостаточности гипоталамо-гипофизарной регуляции. Типичные примеры — гипогонадизм у мужчин с ожирением, гипогонадизм при гиперпролактинемии (рис. 2) и гипотиреозе, возрастной гипогонадизм (рис. 3), ятрогенный гипогонадизм;
гипогонадизм, обусловленный резистентностью органов-мишеней (феминизация в результате резистентности рецепторов тканей к андрогенам; дефицит 5α-редуктазы; дефицит эстрогенов, которые в физиологических концентрациях являются модуляторами нормальных эффектов тестостерона).
гипогонадотропный (вторичный) гипогонадизм у мужчин. Снижены или отсутствуют гормоны гипофиза, стимулирующие секрецию тестостерона. В этой группе выделяют также врожденные формы (синдром Кальмана, изолированный дефицит ЛГ, другие редкие врожденные заболевания, сопровождающиеся гипогонадизмом), и приобретенные (опухоли гипофиза и гипоталамуса, их хирургическое лечение или лучевая терапия, кровоизлияния в них и т. п.);
нормогонадотропный гипогонадизм. Это состояние характеризуется низкой продукцией тестостерона при нормальном уровне гонадотропинов. В его основе лежат смешанные нарушения в репродуктивной системе, выражающиеся не только в первичном поражении тестикул, но и в скрытой недостаточности гипоталамо-гипофизарной регуляции. Типичные примеры — гипогонадизм у мужчин с ожирением, гипогонадизм при гиперпролактинемии (рис. 2) и гипотиреозе, возрастной гипогонадизм (рис. 3), ятрогенный гипогонадизм;
гипогонадизм, обусловленный резистентностью органов-мишеней (феминизация в результате резистентности рецепторов тканей к андрогенам; дефицит 5α-редуктазы; дефицит эстрогенов, которые в физиологических концентрациях являются модуляторами нормальных эффектов тестостерона).
Слайд 15Клиническая картина
Клиническая картина заболевания зависит от времени возникновения нарушения и представлена в таблице
Существуют неспецифические
признаки, которые могут навести клинициста на мысль о гипогонадизме:
олиго- и азооспермия;
патологические переломы (несоответствие между силой травмирующего фактора и тяжестью повреждения);
остеопения;
умеренная анемия (нормохромная, нормоцитарная);
увеличение жировой ткани;
депрессии, нарушение сна, снижение памяти.
олиго- и азооспермия;
патологические переломы (несоответствие между силой травмирующего фактора и тяжестью повреждения);
остеопения;
умеренная анемия (нормохромная, нормоцитарная);
увеличение жировой ткани;
депрессии, нарушение сна, снижение памяти.
Слайд 16Диагностика гипогонадизма
Диагноз гипогонадизма у мужчин устанавливают на основании данных анамнеза, клинической картины, подтвержденной
данными лабораторного и инструментального исследований. Согласно последним рекомендациям, диагноз гипогонадизма следует выставлять только мужчинам с симптомами, внешними проявлениями и однозначно сниженным уровнем тестостерона в сыворотке [2]. При этом в качестве начального диагностического теста при гипогонадизме рекомендуется анализ уровня утреннего общего тестостерона в сыворотке.
Слайд 17Нормы по тестостерону
При необходимости определяют уровни СССГ, ФСГ, ЛГ, пролактина. Факторы высокого
риска развития гипогонадизма
объемные образования гипоталамо-гипофизарной области;
хирургические вмешательства и/или облучение в области турецкого седла;
длительное применение глюкокортикоидов, кетоконазола, опиоидов;
сахарный диабет, бесплодие, остеопения и остеопороз.
Общий скрининг в популяции нецелесообразен
Для выявления группы риска гипогонадизма могут быть использованы специализированные опросники
объемные образования гипоталамо-гипофизарной области;
хирургические вмешательства и/или облучение в области турецкого седла;
длительное применение глюкокортикоидов, кетоконазола, опиоидов;
сахарный диабет, бесплодие, остеопения и остеопороз.
Общий скрининг в популяции нецелесообразен
Для выявления группы риска гипогонадизма могут быть использованы специализированные опросники
Слайд 18Лечение гипогонадизма у мужчин
Начиная лечить гипогонадизм, врач ставит ряд целей:
устранение андрогенного
дефицита (восстановление потенции, либидо, самочувствия и поведения);
обеспечение вирилизации (рост волос на лице и теле по мужскому типу, изменение тембра голоса, телосложения, увеличение мышечной массы, увеличение полового члена и яичек, пигментация мошонки, развитие складчатости), по возможности обеспечение фертильности;
потенциально — снижение сердечно-сосудистых рисков, профилактика остеопороза.
В зависимости от того, необходимо ли восстановить фертильность, выбор терапии происходит между гормональной заместительной терапией (ГЗТ) препаратами тестостерона, с одной стороны, и препаратами хорионического гонадотропина человека (ХГЧ), лютеинизирующего гормона (ЛГ), фолликулостимулирующего гормона (ФСГ) и гонадотропин-релизинг-гормона (ГРГ) — с другой.+
Существует большое количество лекарственных форм тестостерона для внутримышечного, подкожного, трансдермального, перорального и буккального применения. Однако ГЗТ тестостероном ведет к уменьшению объема яичек и подавлению сперматогенеза.
Поэтому, если функция яичек сохранена и гипогонадизм имеет гипоталамическое или гипофизарное происхождение, используются либо препараты ХГЧ, ЛГ, ФСГ, либо пульсаторное введение ГРГ. Указанные гормоны увеличивают продукцию собственного тестостерона, что приводит к индукции сперматогенеза и восстановлению фертильности.
обеспечение вирилизации (рост волос на лице и теле по мужскому типу, изменение тембра голоса, телосложения, увеличение мышечной массы, увеличение полового члена и яичек, пигментация мошонки, развитие складчатости), по возможности обеспечение фертильности;
потенциально — снижение сердечно-сосудистых рисков, профилактика остеопороза.
В зависимости от того, необходимо ли восстановить фертильность, выбор терапии происходит между гормональной заместительной терапией (ГЗТ) препаратами тестостерона, с одной стороны, и препаратами хорионического гонадотропина человека (ХГЧ), лютеинизирующего гормона (ЛГ), фолликулостимулирующего гормона (ФСГ) и гонадотропин-релизинг-гормона (ГРГ) — с другой.+
Существует большое количество лекарственных форм тестостерона для внутримышечного, подкожного, трансдермального, перорального и буккального применения. Однако ГЗТ тестостероном ведет к уменьшению объема яичек и подавлению сперматогенеза.
Поэтому, если функция яичек сохранена и гипогонадизм имеет гипоталамическое или гипофизарное происхождение, используются либо препараты ХГЧ, ЛГ, ФСГ, либо пульсаторное введение ГРГ. Указанные гормоны увеличивают продукцию собственного тестостерона, что приводит к индукции сперматогенеза и восстановлению фертильности.