- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Эпидемиологическая характеристика инфекций дыхательных путей презентация
Содержание
- 1. Эпидемиологическая характеристика инфекций дыхательных путей
- 2. Общие черты ИДП Вся названная группа инфекций
- 3. Стадии аспирационного механизма передачи возбудителя Первая стадия
- 4. Воздушно-капельный путь реализации При выдохе, чиханье и
- 5. В зависимости от размеров частиц различают Мелкокапельную
- 6. Противоэпидемические и профилактические мероприятия Мероприятия в отношении
- 7. Наличие в настоящее время эффективных вакцин
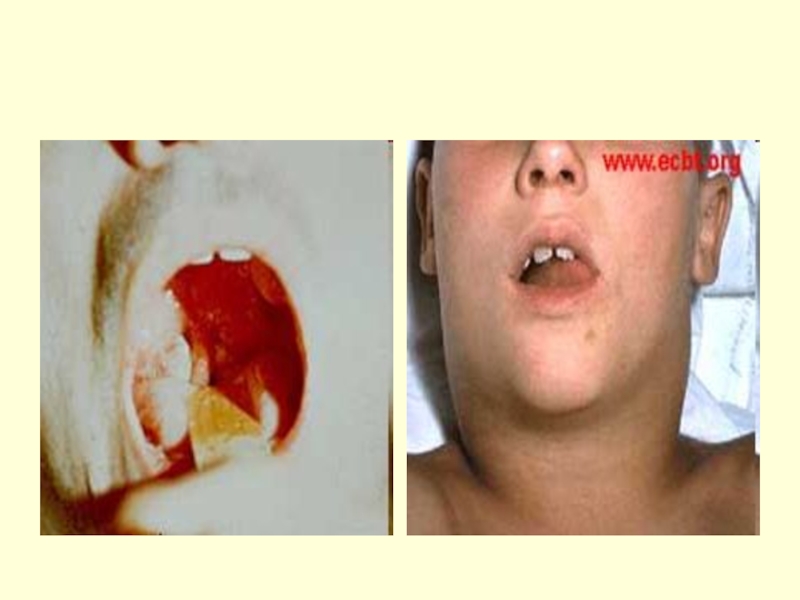
- 8. ДИФТЕРИЯ Синонимы:устар. - дифтерит; лат. - diphtheria
- 9. Возбудитель дифтерии — токсигенные коринебактерии. Вид
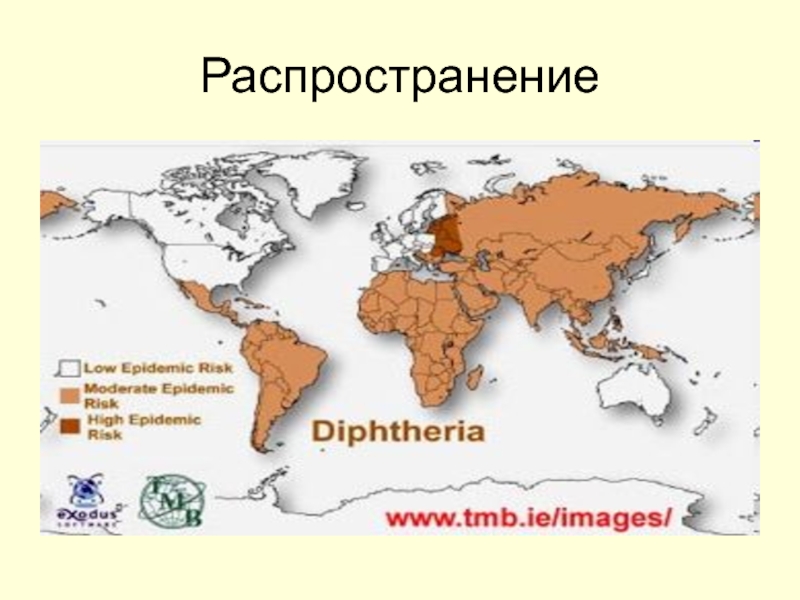
- 10. Распространение
- 11. Эпидемиология Источником возбудителя инфекции является человек, больной
- 12. Механизм передачи возбудителя аспирационный. Путь передачи
- 14. Лабораторная диагностика Материал для исследований: дифтерийные пленки,
- 15. Профилактические мероприятия Основная роль в профилактике дифтерии
- 16. Противоэпидемические мероприятия раннее и активное выявлению
- 17. Противоэпидемические мероприятия Бактериологическое обследование общавшихся с
- 18. Носителей нетоксигенных коринебактерий дифтерии не лечат
- 19. Эпидемиологический надзор Цель - предупреждение спорадической и
- 20. Для достижения этой цели должны быть решены
- 21. Менингококковая инфекция Синонимы: эпидемический цереброспинальный менингит; лат.
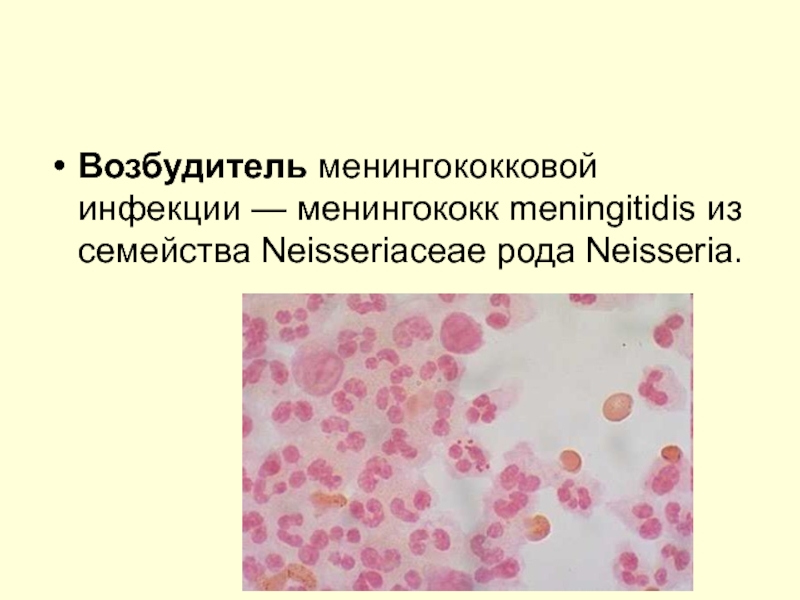
- 22. Возбудитель менингококковой инфекции — менингококк meningitidis из семейства Neisseriaceae рода Neisseria.
- 23. Источником инфекции являются зараженные люди. Различают
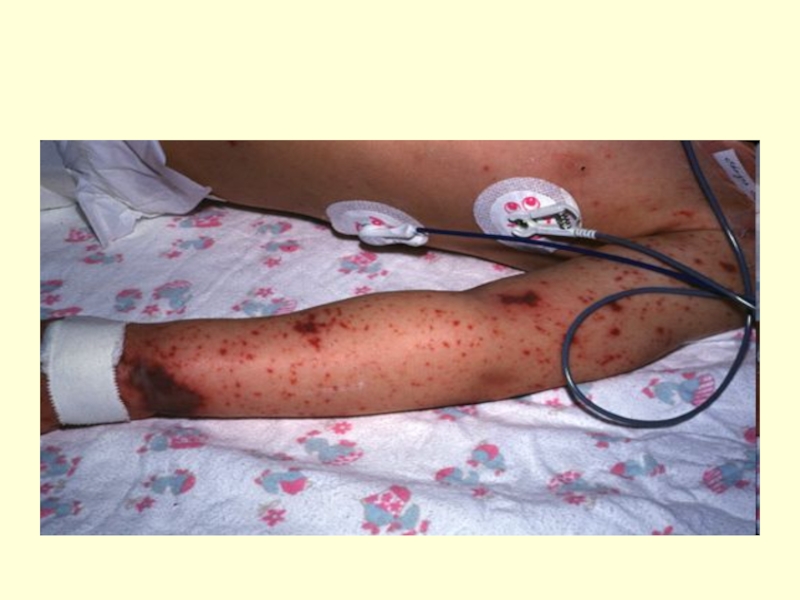
- 24. Больной ГФМИ наиболее опасен как источник
- 25. Механизм передачи возбудителя аспирационный; путь передачи воздушно-капельный.
- 26. Эпидемический процесс Периодические (циклические) подъемы заболеваемости
- 27. Лабораторная диагностика Материал для исследований: отделяемое носоглотки,
- 28. Профилактические мероприятия В профилактике заболевания большое внимание
- 30. Противоэпидемические мероприятия подача экстренного извещения в
- 31. . В детских дошкольных учреждениях, домах
- 32. Эпидемиологический надзор включает в себя: анализ заболеваемости
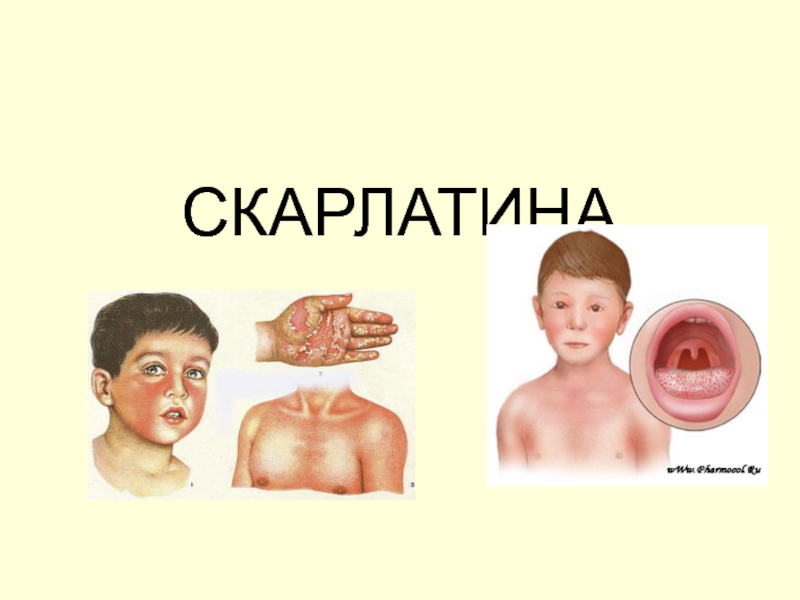
- 33. СКАРЛАТИНА
- 34. Скарлатина — острое инфекционное заболевание, отличительной чертой
- 35. Факторы патогенности стрептококка Септический фактор — определяет
- 36. Эпидемиология Источник инфекции – больной на протяжении
- 37. Особенности эпидпроцесса. Чаще всего заболеванию подвержены дети
- 38. Патогенез Входные ворота слизистая оболочка ротовой
- 39. Клиника Инкубационный период - от 3
- 40. Спустя несколько часов на коже ребенка возникает
- 41. ангина. Лимф. узлы, становятся плотными, увеличенными,
- 42. Сыпь держится на коже в течение 3—7
- 43. Осложнения Поражение сердца (ревматизм) и поражение почек (гломерулонефрит).
- 44. Лабораторная диагностика. Материал: Мазок из полости рта
- 45. Лечение Больным показан постельный режим; В качестве
- 46. Профилактика Специфическая профилактика не разработана. Детям
- 47. Противоэпидемические мероприятия при скарлатине: 1. Изоляция заболевшего
- 48. 4. Изоляция больных другими формами стрептококковой инфекции
- 49. КОКЛЮШ Коклюш – острое инфекционное заболевание, при
- 50. Этиология Возбудитель – Bordetella pertussis – мелкая
- 51. Эпидемиология Источник возбудителя инфекции – больной человек,
- 52. Патогенез Входные ворота Слизистая верхних дыхательных путей
- 53. Клиника Инкубационный период – 3-5, в среднем
- 54. Катаральный период Сухой кашель, Умеренное повышение температуры
- 55. Период спазматического кашля Приступы конвульсивного кашля:
- 57. Период разрешения Частота приступов уменьшается Кашель теряет
- 58. Осложнения Носовые кровотечения Ларингиты Бронхиты Бронхопневмонии
- 59. Лабораторная диагностика Материал: мазок из носоглотки; просят
- 61. Лечение Постельный режим Антибиотики: эритромицин, ампициллин, тетрациклин.
- 66. БЛАГОДАРЮ ЗА ВНИМАНИЕ
- 68. Эпидемиологическая характеристика ИДП вирусной этиологии
- 69. Корь (morbilli) Корь - острое высококонтагиозное вирусное
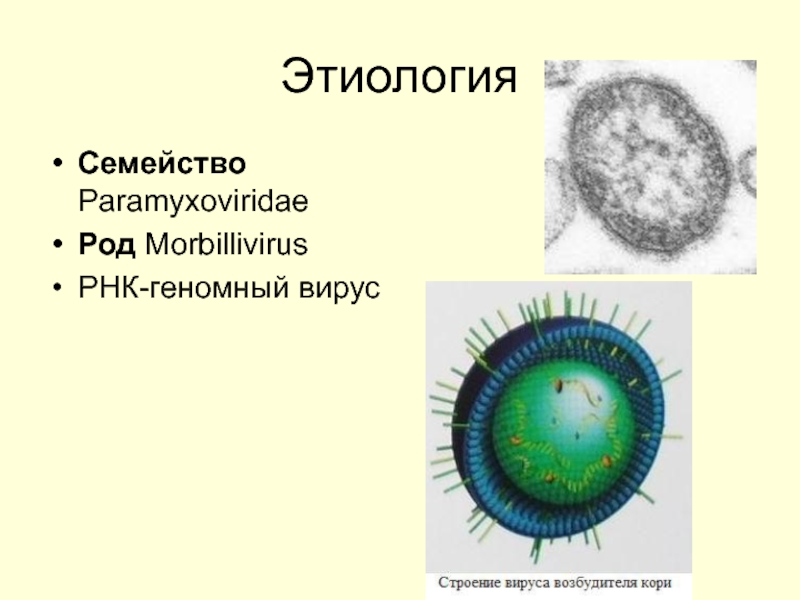
- 70. Этиология Семейство Paramyxoviridae Род Morbillivirus РНК-геномный вирус
- 71. Эпидемиология Источники инфекции больные люди,
- 72. Основные эпидемиологические признаки Абсолютная восприимчивость людей; Пожизненная
- 73. Патогенез Вирус кори проникает через дыхательные пути
- 74. Осложнения - Тяжелые пневмонии, Поражение пищеварительного тракта Энцефалит.
- 75. Клиника Инкубационный период 7-14 дней (при иммунизации
- 76. Период высыпаний – специфический признак кори
- 77. На 3-4 день болезни высыпания за
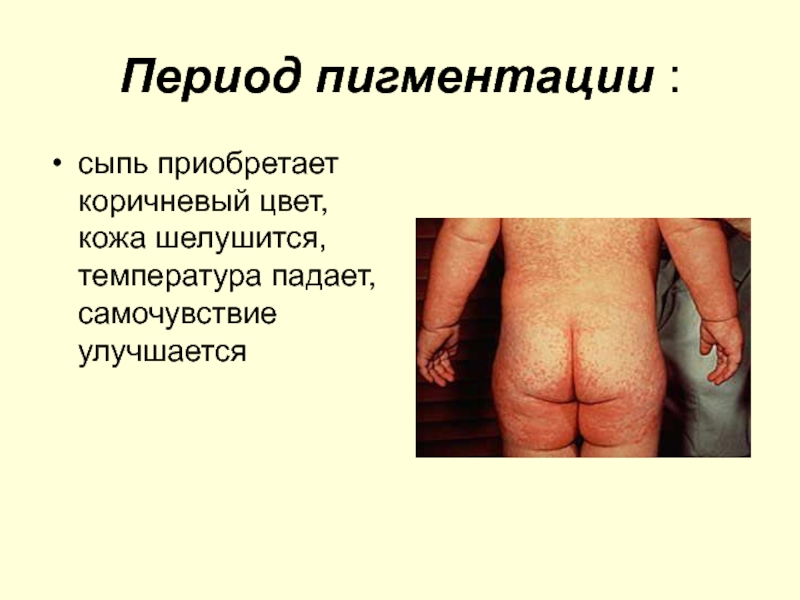
- 78. Период пигментации : сыпь приобретает коричневый цвет, кожа шелушится, температура падает, самочувствие улучшается
- 79. Методы лабораторной диагностики В период высыпаний клиническая
- 80. Вирусологический метод: заражение материалом больного (кровь и
- 81. Идентификация выделенного вируса ИФ РТГА РН в
- 82. Лечение Симптоматическое ( в случае развития осложнений
- 83. Профилактика Для активной иммунопрофилактики применяют живую коревую
- 84. Противоэпидемические мероприятия Больных госпитализируют по клиническим и
- 85. КРАСНУХА (rubeola) КРАСНУХА — высококонтагиозное острое заболевание, вызываемое вирусом,
- 86. Этиология Семейство Togaviridae
- 87. Морфология Размеры 60-75 нн. Форма сферическая Вирус
- 89. Эпидемиология Источники инфекции: больные в последние дни
- 90. Механизмы заражения — воздушно-капельный (при разговоре с больным,
- 91. Эпидемиологические особенности Наиболее часто болеют непривитые дети
- 92. Патогенез Вирус краснухи проникает в организм через
- 93. Клиника Инкубационный период от 11 до 24 дней (чаще 16-20).
- 97. Элементы сыпи - круглые или овальные
- 98. В 25-30% случаев краснуха протекает без
- 99. Самым частым осложнением у взрослых является
- 100. Признаки врожденной краснухи у новорожденного:
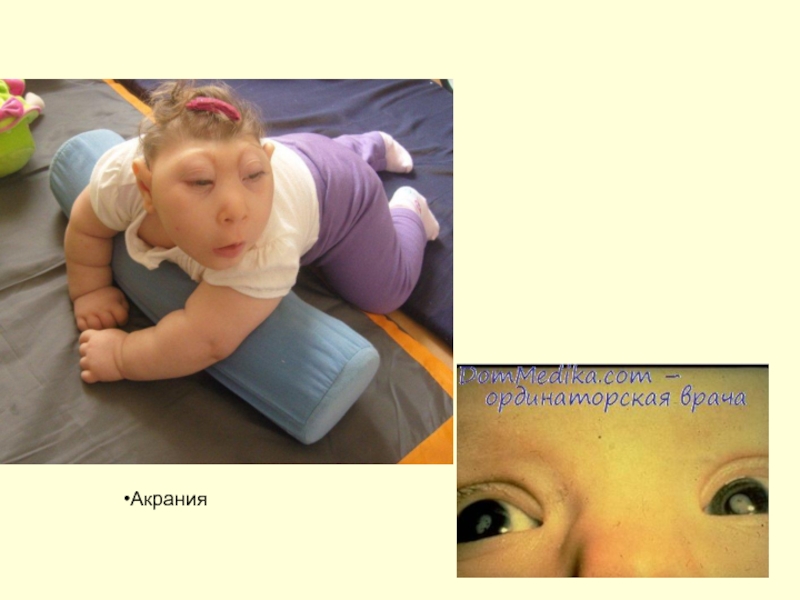
- 102. Акрания
- 103. Иммунитет Стойкий, пожизненный
- 104. Методы диагностики 1. Экспресс диагностика – реакция
- 105. Вирусологический метод Заражение культур клеток:
- 106. 3. Серологический (РТГА, РН, РСК) Основной метод
- 107. Лечение - Специфического лечения краснуха не
- 108. Специфическая профилактика Краснуху и синдром врожденной краснухи
- 109. Показания к прерыванию беременности: Подтвержденные данные о
- 110. При выявлении заболевания или подозрении на
- 111. Профилактика краснухи у беременных
- 112. Специфическая профилактика Если Вы не
- 113. Противопоказания к вакцинации Беременность ( вероятность
- 114. При выявлении признаков врожденной краснухи у
Слайд 1ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА ИНФЕКЦИЙ ДЫХАТЕЛЬНЫХ ПУТЕЙ
Национальный фармацевтический университет
кафедра микробиологии, вирусологии и
Слайд 2Общие черты ИДП
Вся названная группа инфекций принадлежит к антропонозам
Циркуляция возбудителей: по
Основная локализацией возбудителей - дыхательные пути.
Возбудители размножаются на слизистых оболочках дыхательных путей.
Всем (или большинству) инфекциям этой группы присуща осенне-зимняя сезонность,
Периодичность подъема заболеваемости в многолетней динамике эпидемического процесса наступает с интервалом 3-5 лет.
Ведущим фактором эффективного влияния на эпидемический процесс для ряда инфекций этой группы является вакцинация.
Многим ИДП присуща заразительность больных в конце инкубации, в продромальном периоде, гораздо больше, чем в период разгара болезни.
Слайд 3Стадии аспирационного механизма передачи возбудителя
Первая стадия — выделение возбудителя из зараженного
Вторая стадия — нахождение возбудителя во внешней среде — реализуется через капельную, капельно-ядрышковую или пылевую фазу аэрозоля.
Третья стадия — проникновение возбудителя в организм восприимчивых людей — происходит при физиологическом акте вдоха.
Слайд 4Воздушно-капельный путь реализации
При выдохе, чиханье и разговоре выделяется в основном возбудитель,
Наибольшее количество микробов (от 4500 до 15 000) выделяется при чиханье. При кашлевом толчке образуется большое количество капелек, содержащих бактерии.
Во много раз меньше возникает капелек при разговоре.
При чиханье разбрызгивается преимущественно слюна из передней части полости рта, отделяемое слизистой щек и губ и только небольшое число капелек образуется в полости носа.
При кашле распыляется отделяемое глотки, отчасти секрет полости носа.
Слайд 5В зависимости от размеров частиц различают
Мелкокапельную фазу аэрозоля.
Мелкокапельная— размер частиц
Капли аэрозоля выбрасываются источником инфекции по эллипсоидной проекции и находятся на расстоянии 1—2 м, редко распространяются дальше.
После выделения во внешнюю среду капли подсыхают в ближайшие 20 мин, но при повышенной влажности и низкой температуре могут сохраняться до 2 ч.
Мелкодисперсная часть аэрозоля может часами находиться во взвешенном состоянии и перемещаться с конвекционными токами внутри помещения и проникать за его пределы через коридоры и вентиляционные ходы, их оседание происходит медленно.
Крупнокапельную фазу аэрозоля
Крупнокапельная— размер частиц более 100 мкм.
Крупные капли аэрозоля оседают, подсыхают и превращаются в итоге в пыль.
Слайд 6Противоэпидемические и профилактические мероприятия
Мероприятия в отношении источника инфекции —выявление и обезвреживание
Мероприятия в отношении второго звена эпидемического процесса — трудновыполнимая и не всегда результативная работа.
В отношении третьего звена эпидемического процесса проводят комплекс профилактических и противоэпидемических мероприятий.
Слайд 7
Наличие в настоящее время эффективных вакцин и рациональное их применение позволили
Инфекции неуправляемые — инфекционные (паразитарные) болезни, в отношении которых отсутствуют эффективные средства и методы профилактики.
Слайд 8ДИФТЕРИЯ
Синонимы:устар. - дифтерит; лат. - diphtheria
Дифтерия — антропонозная бактериальная острая инфекционная
Слайд 9Возбудитель дифтерии — токсигенные коринебактерии.
Вид - Corynebacterium diphtheriae
рода Corynebacterium
Слайд 11Эпидемиология
Источником возбудителя инфекции является человек, больной или носитель токсигенных коринебактерий.
Больные
Длительность носительства у реконвалесцентов составляет 2—7 нед; редко до 90 дней.
Слайд 12
Механизм передачи возбудителя аспирационный. Путь передачи — воздушно-капельный, фактор передачи —
Коринебактерии достаточно устойчивы вне организма. В связи с этим возможны воздушно-пылевой, контактно-бытовой и пищевой (редко) пути передачи. Имеются описания "пищевых и "молочных" вспышек дифтерии.
Слайд 14Лабораторная диагностика
Материал для исследований: дифтерийные пленки, слизь из носоглотки или отделяемое
Основной метод: бактериологический (с посевом на среду Клауберга с калия телуритом).
Токсигенность выделенных возбудителей дифтерии определяют по методу преципитации в агар.
Вспомогательный метод диагностики определение титров антитоксических антител в РНГА.
Слайд 15Профилактические мероприятия
Основная роль в профилактике дифтерии принадлежит плановой вакцинации, проводимой согласно
Слайд 16Противоэпидемические мероприятия
раннее и активное выявлению больных;
Больных дифтерией или при
Провизорной госпитализации подлежат лица из эпидемического очага дифтерии, больные ангиной с наложениями или крупом.
больных ангиной активно наблюдают в течение 3 дней.
При установлении диагноза немедленно отправляют экстренное извещение в территориальный ЦГСЭН.
Слайд 17Противоэпидемические мероприятия
Бактериологическое обследование общавшихся с больным лиц проводят однократно, одномоментно.
Мазки из носа и с миндалин, взятые сухим стерильным тампоном натощак или через 2 ч после еды, немедленно отправляют в лабораторию.
Через 24 ч при необходимости может быть выдан предварительный ответ на обнаружение коринебактерий дифтерии.
Через 48 ч — ответ о наличии токсигенных коринебактерий,
через 72 ч может быть дано подтверждение о токсигенных коринебактериях.
Через 96 ч лаборатория выдает ответ о биохимических свойствах токсигенных и нетоксигенных культур.
Медицинское наблюдение продолжают 7 дней, одновременно — осмотр отоларингологом.
Выявленных больных и носителей токсигенных бактерий госпитализируют.
Слайд 18
Носителей нетоксигенных коринебактерий дифтерии не лечат антибиотиками и не госпитализируют, для
Слайд 19Эпидемиологический надзор
Цель - предупреждение спорадической и групповой заболеваемости и летальности, региональная
Слайд 20Для достижения этой цели должны быть решены следующие задачи:
анализ состояния вакцинации
обследование с помощью РНГА и анализ состояния противодифтерийного антитоксического иммунитета детского населения и взрослых;
наблюдение за уровнем носительства коринебактерий дифтерией среди населения и его динамикой, определение биологических свойств выделенных возбудителей с учетом возрастных и профессионально-бытовых контингентов обследованных и сезонности;
анализ показателей раннего выявления больных и подозрительных на дифтерию, а также носителей токсигенных штаммов дифтерийных микробов, своевременная их изоляция и лечение;
анализ уровня ЛОР-патологии в организованных коллективах с обращением особого внимания на лица, которые заболели ангиной;
проведение бактериологических исследований у больных ангиной;
эпидемиолгический анализ проявлений эпидемического процесса на основе данных о заболеваемости на территории, среди групп населения и во времени, носительство, циркуляцию коринебактерий дифтерии, иммунологическую структуру населения, эффективность противоэпидемических мероприятий;
Слайд 21Менингококковая инфекция
Синонимы: эпидемический цереброспинальный менингит; лат. – infectio menyngоcoccia.
Менингококковая инфекция —
Слайд 22
Возбудитель менингококковой инфекции — менингококк meningitidis из семейства Neisseriaceae рода Neisseria.
Слайд 23Источником инфекции являются зараженные люди.
Различают три группы источников инфекции:
больные
больные с острым менингококковым назофарингитом (10—20 % от общего числа инфицированных лиц);
"здоровые" носители.
Слайд 24
Больной ГФМИ наиболее опасен как источник инфекции в продромальном периоде, т.
У больных менингококковым назофарингитом заразный период продолжается около 2 нед.
"Здоровые" носители опасны в течение 2—3 нед, и только у 2—3 % лиц носительство продолжается 6 нед и более.
Слайд 25Механизм передачи возбудителя аспирационный; путь передачи воздушно-капельный.
"вялый" механизм передачи возбудителя
Слайд 26Эпидемический процесс
Периодические (циклические) подъемы заболеваемости регистрируются реже, интервал составляет от
Регистрируют спорадическую заболеваемость вспышки, эпидемии.
Заболевания регистрируют у людей всех возрастов.
Сезонные подъемы заболеваемости и носительства регистрируются в зимне-весенний период.
Слайд 27Лабораторная диагностика
Материал для исследований: отделяемое носоглотки, спинно-мозговая жидкость, кровь.
Основной метод:
Серологические методы диагностики: РСК, реакция гемаглютинации, количественная реакция осаждения, радиоиммунный метод.
Слайд 28Профилактические мероприятия
В профилактике заболевания большое внимание уделяют соблюдению общего санитарно-гигиенического режима
Специфическую профилактику проводят менингококковой вакциной, содержащей капсульный полисахарид менингококков серогрупп А, С и дивакциной (А+С). Ревакцинацию при наличии показаний проводят 1 раз в 3 года.
При иммунизации с профилактической целью вакцину вводят не раньше чем через 1 мес. после введения других вакцин, а при экстренной профилактике в эпидемических очагах — независимо от срока выполнения других прививок
Слайд 30Противоэпидемические мероприятия
подача экстренного извещения в территориальный ЦГСЭН о всех случаях
Госпитализируют всех больных ГФМИ, а больных назофарингитами в части случаев разрешают лечить и наблюдать дома.
Медицинское наблюдение и бактериологическое обследование лиц, контактировавших с инфицированными с термометрией в течение 10 дней.
Слайд 31
. В детских дошкольных учреждениях, домах ребенка, школах-интернатах, детских санаториях в
Бактериологическое обследование общавшихся с больным детей и всего обслуживающего персонала в детских дошкольных учреждениях проводят не менее 2 раз, в остальных коллективах однократно.
Заключительную дезинфекцию в очаге не проводят.
В очаге, где ведется наблюдение за общавшимися с больным, необходимо частое проветривание, облучение бактерицидными ежедневная влажная уборка, максимальное разуплотнение в спальных и учебных комнатах.
В период сезонного подъема заболеваемости запрещается скопление детей на различных зрелищных мероприятиях, удлиняются интервалы между сеансами в кинотеатрах.
Слайд 32Эпидемиологический надзор включает в себя:
анализ заболеваемости и летальности, клинических проявлений и
наблюдение за массивностью циркуляции менингококков среди населения и их свойствами;
иммуноэпидемиологическое обследование с целью выявить группы наибольшего риска заболевания;
эпидемиологический анализ ситуации и оценка эффективности проведенных мероприятий.
Слайд 34Скарлатина — острое инфекционное заболевание, отличительной чертой которого является сочетание ангины
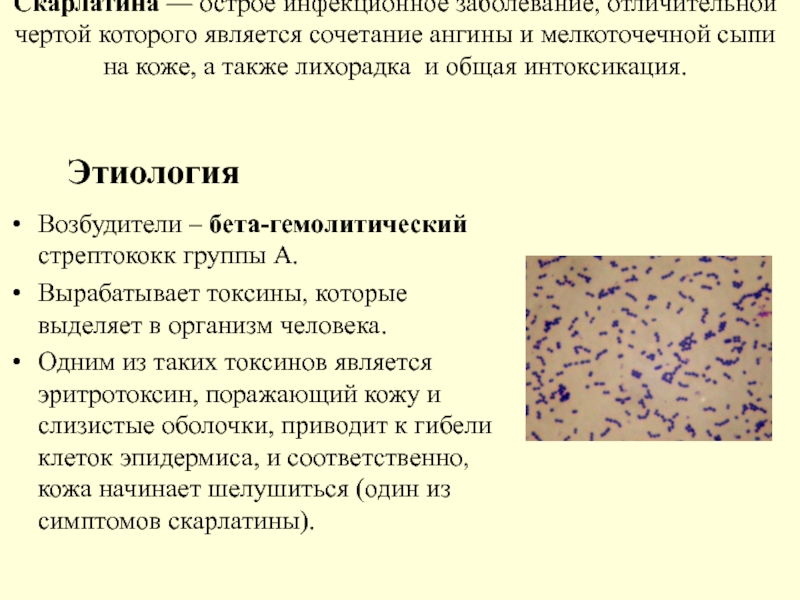
Возбудители – бета-гемолитический стрептококк группы А.
Вырабатывает токсины, которые выделяет в организм человека.
Одним из таких токсинов является эритротоксин, поражающий кожу и слизистые оболочки, приводит к гибели клеток эпидермиса, и соответственно, кожа начинает шелушиться (один из симптомов скарлатины).
Этиология
Слайд 35Факторы патогенности стрептококка
Септический фактор — определяет распространение микробов— определяет распространение микробов
Токсический фактор — определяет разрушение и отделение верхнего слоя эпидермиса, а также нарушение функции головного мозга— определяет разрушение и отделение верхнего слоя эпидермиса, а также нарушение функции головного мозга и сердца— определяет разрушение и отделение верхнего слоя эпидермиса, а также нарушение функции головного мозга и сердца. Характерным для скарлатины признаком является «скарлатиновое сердце» — увеличение размеров сердца больного вследствие воздействия токсического фактора на этот орган.
Аллергический фактор в острую фазу болезни определяет появление сыпи, а в период выздоровления может стать причиной множественного поражения внутренних органов и соединительной ткани по типу ревматизмав острую фазу болезни определяет появление сыпи, а в период выздоровления может стать причиной множественного поражения внутренних органов и соединительной ткани по типу ревматизма или васкулита.
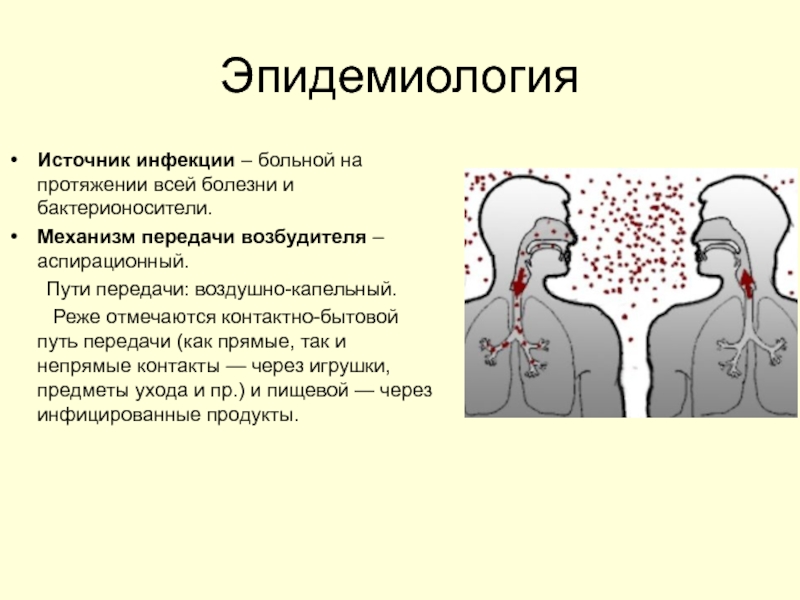
Слайд 36Эпидемиология
Источник инфекции – больной на протяжении всей болезни и бактерионосители.
Механизм передачи
Пути передачи: воздушно-капельный.
Реже отмечаются контактно-бытовой путь передачи (как прямые, так и непрямые контакты — через игрушки, предметы ухода и пр.) и пищевой — через инфицированные продукты.
Слайд 37Особенности эпидпроцесса.
Чаще всего заболеванию подвержены дети дошкольного и раннего школьного возраста.
Ребенок заразен с 1 -го по 22-й день заболевания.
Чаще всего скарлатиной болеют в осенне-зимний период.
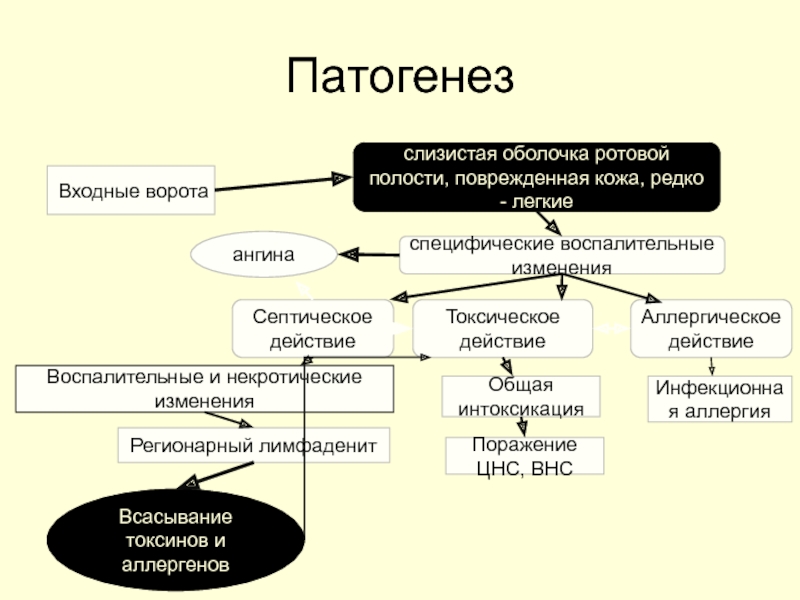
Слайд 38Патогенез
Входные ворота
слизистая оболочка ротовой полости, поврежденная кожа, редко - легкие
специфические
ангина
Септическое действие
Токсическое действие
Аллергическое действие
Воспалительные и некротические
изменения
Регионарный лимфаденит
Всасывание токсинов и аллергенов
Общая интоксикация
Поражение ЦНС, ВНС
Инфекционная аллергия
Слайд 39Клиника
Инкубационный период - от 3 до 7 суток.
Заболевание начинается остро
Температура тела быстро достигает высоких цифр (38—40 °С в зависимости от степени тяжести болезни). Нередко в начальном периоде заболевания отмечаются тошнота и рвота.
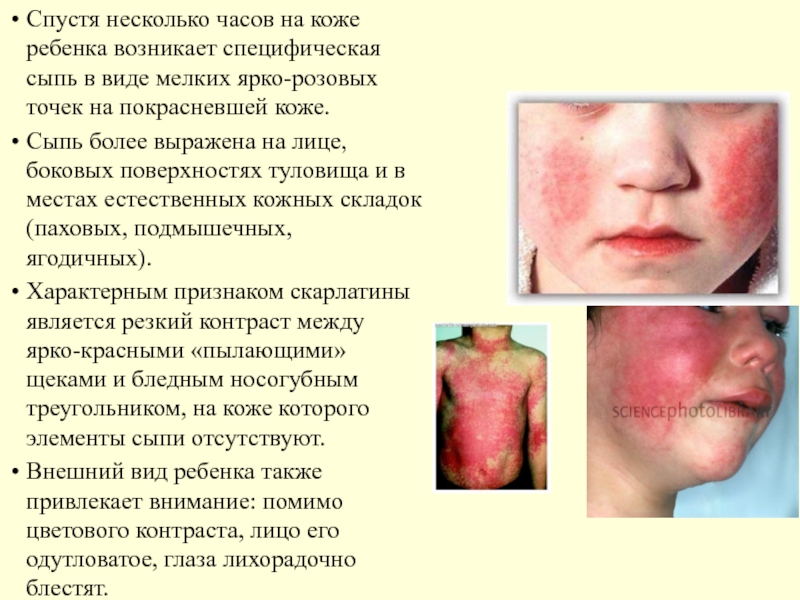
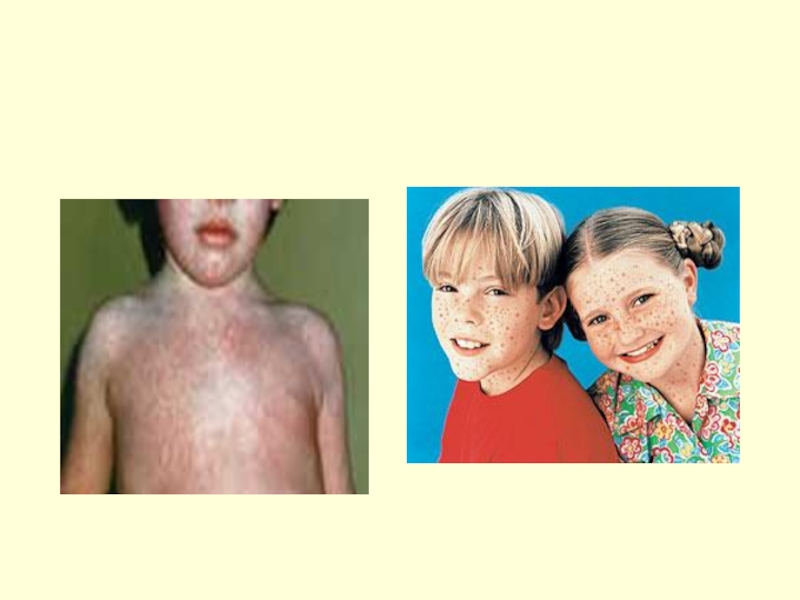
Слайд 40Спустя несколько часов на коже ребенка возникает специфическая сыпь в виде
Сыпь более выражена на лице, боковых поверхностях туловища и в местах естественных кожных складок (паховых, подмышечных, ягодичных).
Характерным признаком скарлатины является резкий контраст между ярко-красными «пылающими» щеками и бледным носогубным треугольником, на коже которого элементы сыпи отсутствуют.
Внешний вид ребенка также привлекает внимание: помимо цветового контраста, лицо его одутловатое, глаза лихорадочно блестят.
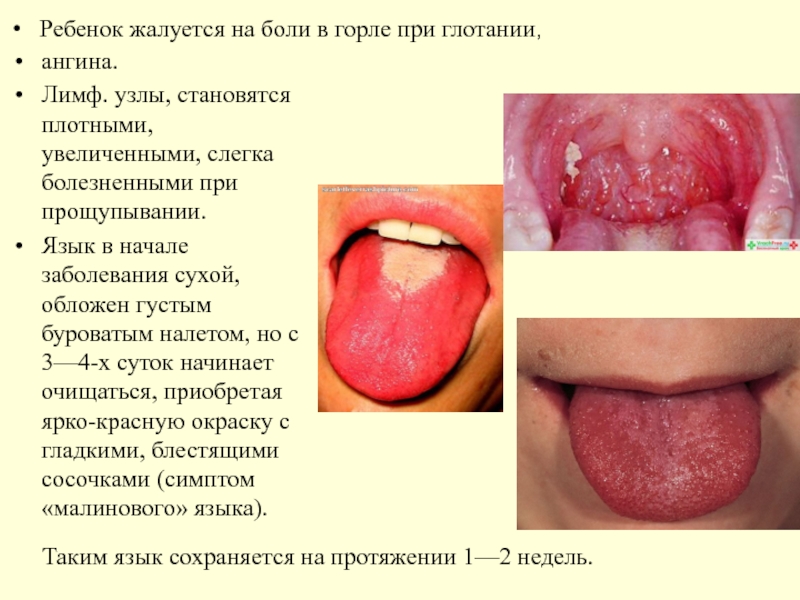
Слайд 41ангина.
Лимф. узлы, становятся плотными, увеличенными, слегка болезненными при прощупывании.
Язык
Ребенок жалуется на боли в горле при глотании,
Таким язык сохраняется на протяжении 1—2 недель.
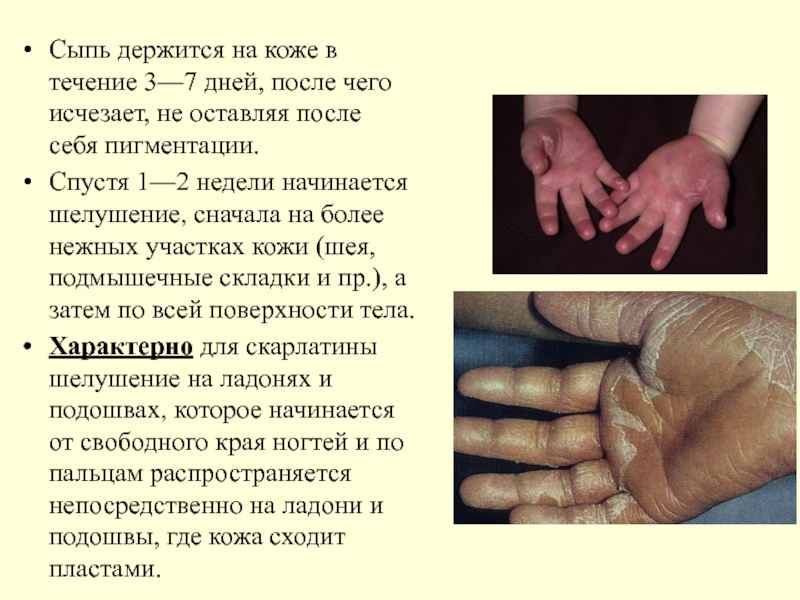
Слайд 42Сыпь держится на коже в течение 3—7 дней, после чего исчезает,
Спустя 1—2 недели начинается шелушение, сначала на более нежных участках кожи (шея, подмышечные складки и пр.), а затем по всей поверхности тела.
Характерно для скарлатины шелушение на ладонях и подошвах, которое начинается от свободного края ногтей и по пальцам распространяется непосредственно на ладони и подошвы, где кожа сходит пластами.
Слайд 44Лабораторная диагностика.
Материал: Мазок из полости рта
Клинические проявления с учетом эпидемической обстановки.
Бактериологический
Реакция Дика – инъекция стрептококкового токсина 0,1 мл в/к приводит к локальной гиперемии.
Слайд 45Лечение
Больным показан постельный режим;
В качестве медикаментозного лечения назначаются антибиотикиВ качестве медикаментозного
Дополнительно - витаминотерапия (витамины группы В, витамин С).
В тяжёлых случаях назначают инфузионную терапию (раствор глюкозы или гемодез внутривенно) для уменьшения интоксикации.
Слайд 46Профилактика
Специфическая профилактика не разработана.
Детям раннего возраста, больным и ослабленным предшествующими
При вспышке в детских организациях – назначают бицилин-3.
Неспецифическая профилактика:
Раннее выявление и изоляция источников инфекции
Срок изоляции 10 дней от начала болезни
Слайд 47Противоэпидемические мероприятия при скарлатине:
1. Изоляция заболевшего на дому или госпитализация по
2. Карантин на детское учреждение накладывается на 7 дней со дня разобщения с заболевшим ребенком. Дети, не болевшие скарлатиной, не допускаются в детские учреждения в течение 7 дней. Если заболевший скарлатиной лечится на дому, то домашние контактные изолируются на 17 дней.
3. Выявление контактных, взятие их на учет, ежедневное наблюдение за ними: осмотр зева, кожи измерение температуры, документирование результатов осмотра.
Слайд 48 4. Изоляция больных другими формами стрептококковой инфекции в очаге скарлатины (ангина,
5. Регулярное проведение текущей и заключительной дезинфекции в очаге.
6. Дети, переболевшие скарлатиной, допускаются в детское учреждение через 22 дня от начала заболевания, после сдачи контрольных анализов крови, мочи, а также ЭКГ (в связи с возможностью развития поздних осложнений в периоде реконвалесценции).
7. Санитарно-просветительная работа с родителями и детьми (если позволяет возраст), а также с сотрудниками детских учреждений по профилактике инфекционных заболеваний.
Слайд 49КОКЛЮШ
Коклюш – острое инфекционное заболевание, при котором в основном поражаются дыхательные
Слайд 50Этиология
Возбудитель – Bordetella pertussis – мелкая овоидной формы палочка.
Вне организма палочка
Слайд 51Эпидемиология
Источник возбудителя инфекции – больной человек, особенно в катаральном периоде.
Механизм передачи
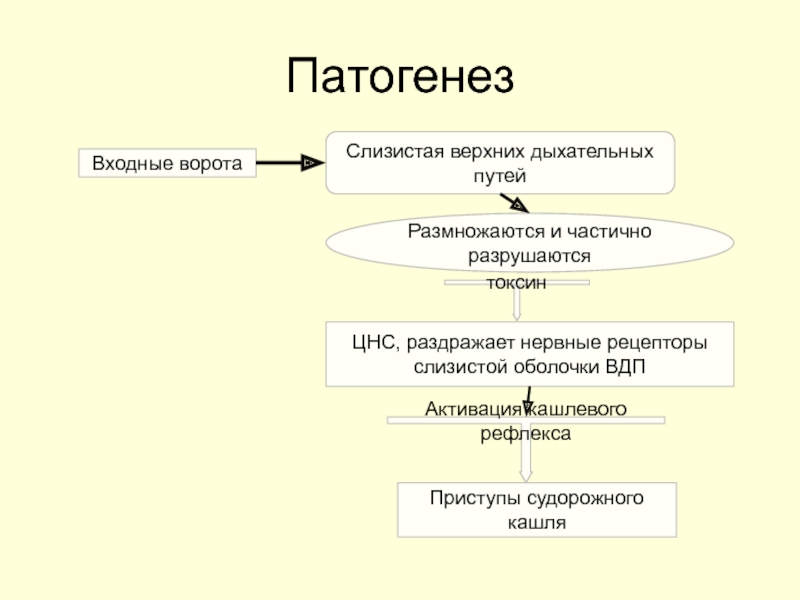
Слайд 52Патогенез
Входные ворота
Слизистая верхних дыхательных путей
Размножаются и частично разрушаются
токсин
ЦНС, раздражает нервные рецепторы
Активация кашлевого рефлекса
Приступы судорожного кашля
Слайд 53Клиника
Инкубационный период – 3-5, в среднем 9 дней
Различают
Катаральный
Спазматического кашля
Разрешения процесса
Слайд 54Катаральный период
Сухой кашель,
Умеренное повышение температуры
К концу периода кашель приобретает приступообразный характер,
Продолжительность этого периода : 3-14 дней
Слайд 55Период спазматического кашля
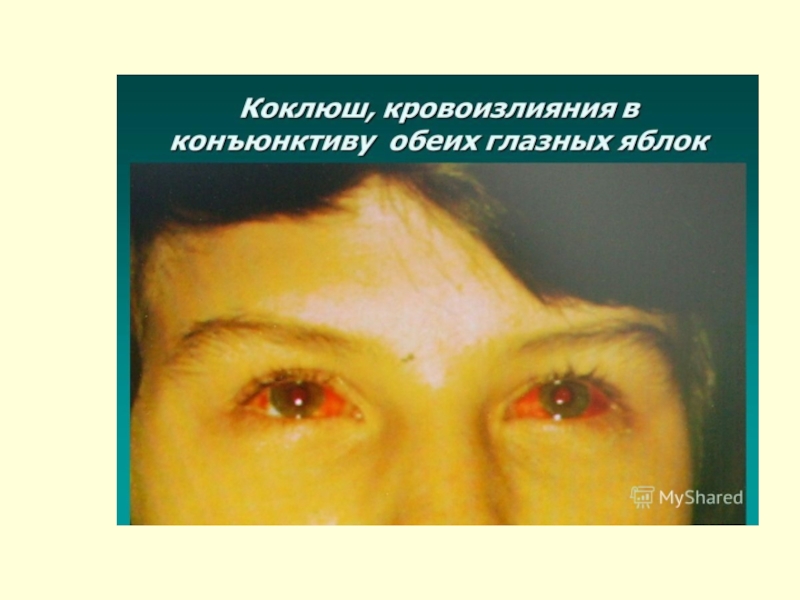
Приступы конвульсивного кашля: начинается внезапно (м. б. до 10
Лицо краснеет или синеет
Шейные вены набухают,
Глаза наливаются кровью, появляется слезотечение.
Затем на коже – кровоизлияния
На уздечке языка – язвочка.
Продолжительность периода – 2-8 недель
Слайд 57Период разрешения
Частота приступов уменьшается
Кашель теряет судорожный характер
Мокрота приобретает слизисто-гнойный вид.
Продолжительность периода
Слайд 58Осложнения
Носовые кровотечения
Ларингиты
Бронхиты
Бронхопневмонии
Кровоизлияния в мозг с развитием параличей, парезов ЧМН
Выпадение прямой
Пупочные грыжи.
Слайд 59Лабораторная диагностика
Материал: мазок из носоглотки; просят пациента покашлять над чашкой с
Клинические признаки.
Анализ крови: лейкоцитоз с преобладанием лимфоцитов.
Слайд 61Лечение
Постельный режим
Антибиотики: эритромицин, ампициллин, тетрациклин.
Кислородотерапия – во время приступа кашля;
Седативные средства;
Сальбутамол
Профилактика
Вакцина АКДС.
Изоляция больного сроком на 14 дней.
Детям, бывшим в контакте с больным рекомендуется введение γ-глобулина.
Слайд 69Корь
(morbilli)
Корь - острое высококонтагиозное вирусное заболевание, характеризуется генерализованным поражением слизистых оболочек
Слайд 71Эпидемиология
Источники инфекции
больные люди, выделяющие вирус с последних 1-2 сут
Механизм заражения:
аэрозольный, путь-воздушно-капельный
Вирус кори самый летучий и контагиозный среди всех вирусов на Земле !!!
Слайд 72Основные эпидемиологические признаки
Абсолютная восприимчивость людей;
Пожизненная невосприимчивость у переболевших;
Аэрозольный механизм передачи;
Слабая устойчивость
Интенсивность и характер общения людей.
Сезонность – зимне-весенняя;
Периодичность – 2-4 года;
Преимущественное поражение детей дошкольного возраста.
Слайд 73Патогенез
Вирус кори проникает через дыхательные пути и слизистую оболочку глаз, где
На третий день после заражения (инкубационный период) поступает в кровь.
Слайд 75Клиника
Инкубационный период 7-14 дней (при иммунизации иммуноглобулином может удлиняться до 3-4
Периоды:
катаральный
высыпаний,
пигментации
повышение температуры, насморк, кашель,
чихание, слезотечение, головная боль,
охриплость голоса.
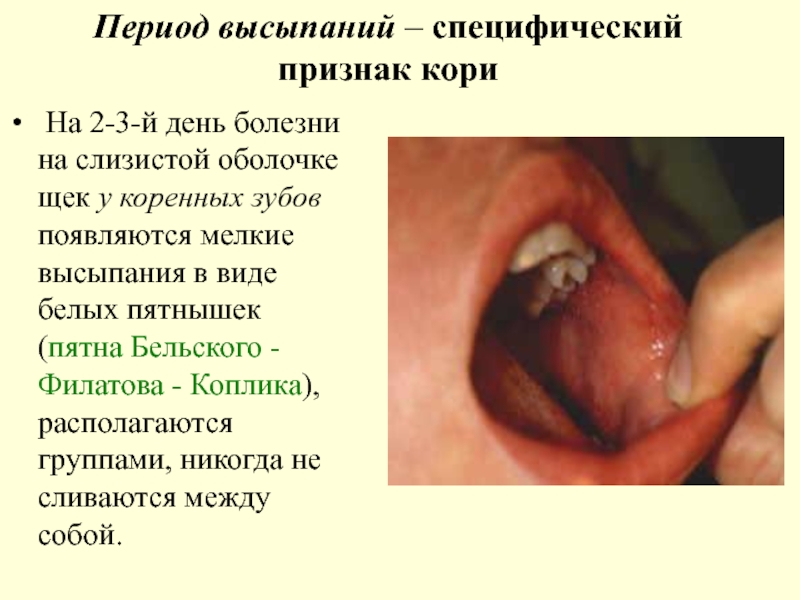
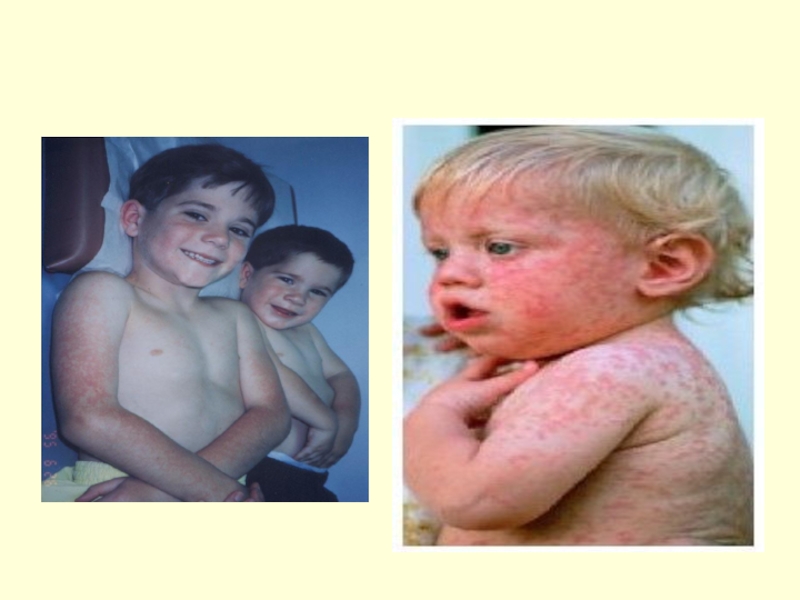
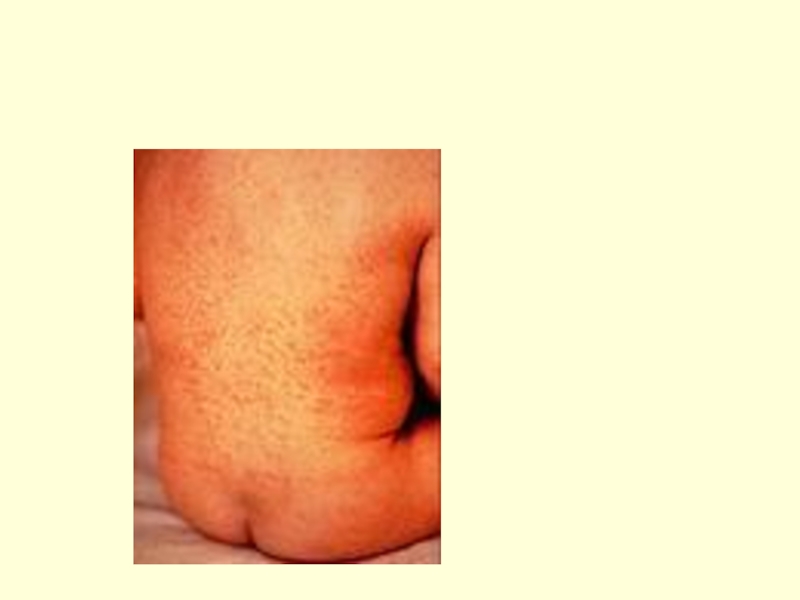
Слайд 76Период высыпаний – специфический признак кори
На 2-3-й день болезни на
Слайд 77
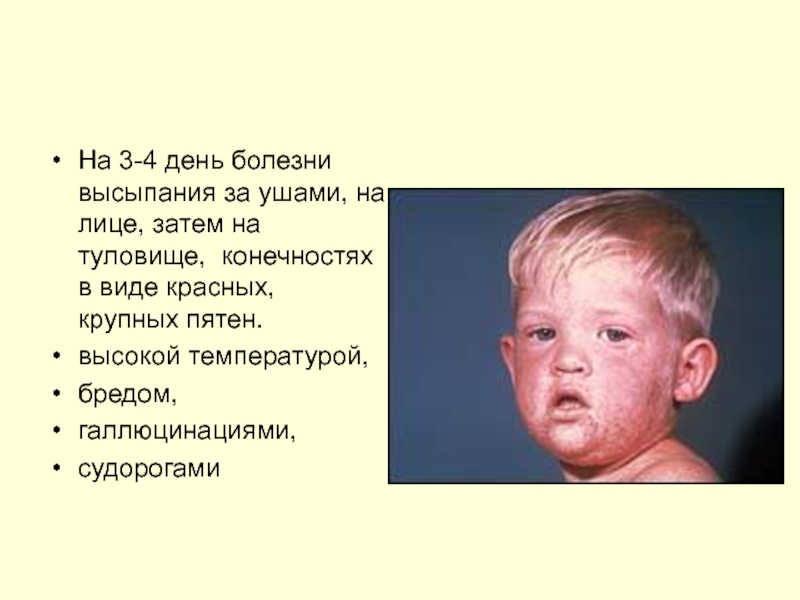
На 3-4 день болезни высыпания за ушами, на лице, затем на
высокой температурой,
бредом,
галлюцинациями,
судорогами
Слайд 78Период пигментации :
сыпь приобретает коричневый цвет, кожа шелушится, температура падает, самочувствие
Слайд 79Методы лабораторной диагностики
В период высыпаний клиническая диагностика не затруднена
ИФА – выявление
ОТ-ПЦР – детекция вирусной РНК с использованием праймеров к высококонсервативным областям генома, кодирующим белки N,F и M
Серологический (РН, РТГА, РСК)
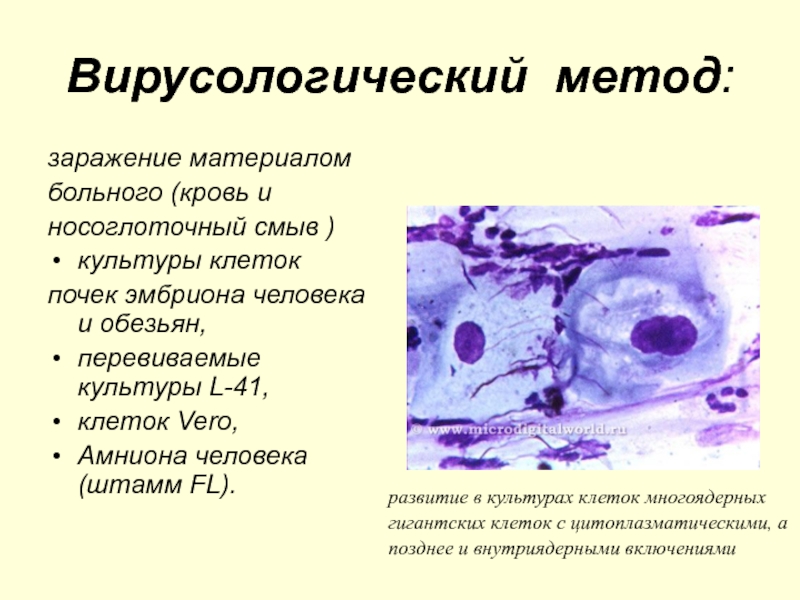
Слайд 80Вирусологический метод:
заражение материалом
больного (кровь и
носоглоточный смыв )
культуры клеток
почек эмбриона
перевиваемые культуры L-41,
клеток Vero,
Амниона человека (штамм FL).
развитие в культурах клеток многоядерных
гигантских клеток с цитоплазматическими, а
позднее и внутриядерными включениями
Слайд 81Идентификация выделенного вируса
ИФ
РТГА
РН в культуре ткани.
Антиген обнаруживают через 36-48 ч. после
Слайд 82Лечение
Симптоматическое ( в случае развития осложнений бактериальной этиологии назначаются
В начальной стадии заболевания для лечения применяют противокоревой иммуноглобулин.
Слайд 83Профилактика
Для активной иммунопрофилактики применяют живую коревую вакцину (ЖКВ) с 10 месяцев
Пассивная иммунопрофилактика – введение противокоревого иммуноглобуллина.
Слайд 84Противоэпидемические мероприятия
Больных госпитализируют по клиническим и эпидемиологическим показаниям.
На дому изоляцию прекращают
В организованных коллективах, где выявлены случаи заболевания корью, проводят срочную вакцинацию всем непривитым и болевшим корью, а также лицам, у которых нет сведений о заболевании корью или вакцинации.
Пассивная иммунизация (однократное введение иммуноглобулина в первые 5 дней после контакта с больным) показана детям до 3 лет, беременным, больным туберкулёзом и лицам с ослабленной иммунной системой.
В очаге инфекции устанавливают медицинское наблюдение за не болевшими к корью с 8-го по 17-й, а для получивших иммуноглобулин — по 21-й день.
Привитые дети и переболевшие разобщению не подлежат.
Слайд 85КРАСНУХА
(rubeola)
КРАСНУХА — высококонтагиозное острое заболевание, вызываемое вирусом, характеризующееся мелкопятнистой сыпью, генерализованной лимфаденопатией, интоксикацией
поражением плода у беременных!!!
Слайд 87Морфология
Размеры 60-75 нн. Форма сферическая
Вирус сложный.Составляющие компоненты: РНК, капсид (белки) и
Тип симметрии - кубический
Слайд 89Эпидемиология
Источники инфекции: больные в последние дни инкубационного периода и весь острый
Заболевание встречается в виде эпидемических вспышек, которые повторяются через 7-12 лет. В межэпидемическое время наблюдаются отдельные случаи. Максимальное число заболеваний регистрируется в апреле-июне.
Слайд 90Механизмы заражения
— воздушно-капельный (при разговоре с больным, поцелуях),
— вертикальный (от матери
— контактный — через детские игрушки, при рукопожатии.
Вирус краснухи выделяется во внешнюю среду за неделю до появления сыпи и в течение недели после высыпания.
Слайд 91Эпидемиологические особенности
Наиболее часто болеют непривитые дети 2-9 лет.
Особенна опасна краснуха в первые
Больной становится заразным за 1 неделю до появления сыпи и продолжает выделять вирус в течение 5-7 дней после появления высыпаний. Ребёнок с врождённой краснухой выделяет возбудитель более длительное время (до 21-20 месяцев).
Слайд 92Патогенез
Вирус краснухи проникает в организм через слизистые оболочки дыхательных путей, репродуцируется
Слайд 93Клиника
Инкубационный период от 11 до 24 дней (чаще 16-20).
основной симптом -мелкопятнистая кожная сыпь,
с первых дней болезни -генерализованная лимфаденопатия. особеннно выражено увеличение и болезненность заднешейных и затылочных лимфатических узлов.
Слайд 97
Элементы сыпи - круглые или овальные розово-красные мелкие пятна. Чаще на лице, шее, за ушами
Слайд 98
В 25-30% случаев краснуха протекает без сыпи, характеризуется умеренным повышением температуры
Осложнения: артриты, краснушный энцефалит.
Слайд 99
Самым частым осложнением у взрослых является поражение мелких суставов рук, которое
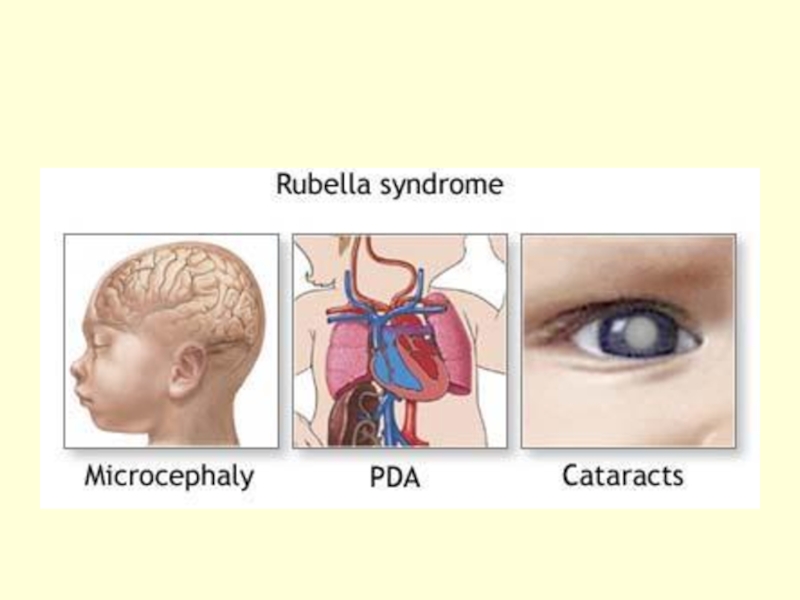
Слайд 100Признаки врожденной краснухи у новорожденного:
- Поражение глаз, головного мозга,
- Поражение нервной системы не всегда диагностируется при рождении, так как может проявляться гораздо позже в виде судорог, умственного недоразвития. - инфицированные краснухой дети, даже не имеющие пороков развития, часто рождаются с малой массой тела и малым ростом, и в дальнейшем отстают в физическом развитии.
Слайд 104Методы диагностики
1. Экспресс диагностика – реакция иммунофлюоресценции
2. Вирусологический –заражение культуры клеток
Слайд 105Вирусологический метод
Заражение культур клеток:
PK-13,
Vero,
SIRK (клетки роговицы кролика),
Первичной культуры клеток
Идентификацию вируса проводят в РТГА, а также РГ по тесту интерференции
Слайд 1063. Серологический (РТГА, РН, РСК)
Основной метод – определение Ig M (ИФ,
Определение антигемагглютинирующих антител в РТГА с использованием эритроцитов голубей,
Нарастание титров IgG выявляют в реакциях ИФА, РРГ,
ОТ-ПЦР - выявляют вирусную РНК.
Слайд 107Лечение
- Специфического лечения краснуха не требует.
Показана изоляция, постельный режим.
При осложнениях:
анальгетики;
сульфаниламидные препараты;
антибиотики,
кортикостероиды
Введение человеческого гамма-глобулина беременным после возможного контакта с целью профилактики инфицирования плода не рекомендуется, так как это не предотвращает поражения плода, а лишь облегчает течение болезни.
Слайд 108Специфическая профилактика
Краснуху и синдром врожденной краснухи (СВК) можно предотвратить путем иммунизации
Вакцина живая
Слайд 109Показания к прерыванию беременности:
Подтвержденные данные о заболеваемости краснухой в первом триместре
При положительных лабораторных исследованиях беременность прерывают на сроке до 16 недель даже при отсутствии клинических проявлений, учитывая возможное скрытое течение болезни.
Слайд 110
При выявлении заболевания или подозрении на инфицирование плода, если беременная заболела
Слайд 111
Профилактика краснухи у беременных
У женщин, перенесших краснуху, формируется стойкий
Беременным, не болевшим краснухой до беременности, следует избегать контакта с больными краснухой.
В период эпидемической вспышки краснухи следует вообще избегать посещений детских коллективов и мест скопления людей: кинотеатров, поликлиник и т.д.
Слайд 112Специфическая профилактика
Если Вы не болели краснухой, т.е. Вы не
Вакцинация состоит всего из одной прививки, поскольку вакцина являет собой живой вирус, т.е. иммунитет образуется сразу и надолго. Еще один положительный эффект вакцинации - это передача антител против краснухи с материнским молоком.
Слайд 113Противопоказания к вакцинации
Беременность ( вероятность повреждения плода вакцинным вирусом). После
Слайд 114
При выявлении признаков врожденной краснухи у новорожденного или подозрении на нее
В дальнейшем ребенок должен постоянно наблюдаться у соответствующих специалистов.