- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Эндокринная патология в гинекологии презентация
Содержание
- 1. Эндокринная патология в гинекологии
- 2. Ф
- 3. Под влиянием ФСГ происходит: рост и созревание
- 4. Под влиянием ЛГ происходят:
- 5. Ф
- 6. Менструальный цикл - это повторяющаяся
- 7. Фазы менструального цикла: фолликулиновая; овуляторная; лютеиновая.
- 8. Фолликулиновая фаза: Фолликулогенез - с 1-4-го дня
- 9. Овуляторная фаза: Осуществляется при достижении максимального уровня
- 10. Лютеиновая фаза: Характеризуется нарастанием концентрации прогестерона, синтезирующегося
- 11. Прямая (положительная) связь - стимулирующее воздействие
- 12. Фазы маточного цикла: пролиферации; секреции; десквамации (менструации); регенерации.
- 13. Фаза пролиферации: Начинается после завершения регенерации слизистой
- 14. Фаза секреции: Начинается под влиянием быстро нарастающей
- 15. Фазы десквамации и регенерации: Вследствие резкого снижения
- 16. Классификация нарушений развития и функции репродуктивной системы
- 17. продолжение: II. Гиперпролактинемия. III. Дисфункциональные кровотечения:
- 18. продолжение: IV. Нейроэндокринные синдромы: Послеродовое ожирение;
- 19. Аменорея - отсутствие менструации в течение 6
- 20. Основные причины первичной аменореи:
- 21. Первичная аменорея - когда у девушек старше
- 22. продолжение: Гинекологическое исследование: увеличение клитора, атрезия влагалища,
- 23. Гипоталамо-гипофизарная недостаточность (дисфункция). Причины формирования гипоталамо-гипофизарной
- 24. продолжение: Диагностика гипоталамо-гипофизарной недостаточности: Жалобы
- 25. продолжение: Тактика ведения больных с гипогонадотропной аменореей:
- 26. Первичная аменорея при недостаточности функции яичников:
- 27. Типичная форма дисгенезии гонад (синдром Шерешевского-Тернера) -
- 28. Чистая форма дисгенезии гонад: основная жалоба
- 29. Смешанная форма дисгенезии гонад (дисгенезия семенников): кариотип
- 30. Врожденный дефект синтеза гормонов.
- 31. Анатомические причины первичной аменореи. Атрезия девственной плевы
- 32. продолжение: Аплазия матки.
- 33. ВТОРИЧНАЯ АМЕНОРЕЯ - нарушение менструальной функции, характеризующееся
- 34. Методы исследования пациенток с вторичной аменореей: Анамнез:
- 35. Уровни поражения при возникновении вторичной аменореи без
- 36. Вторичная аменорея, обусловленная гипоталамо-гипофизарной дисфункцией: характеризуется нормальным
- 37. Вторичная аменорея на фоне нарушения функции яичников.
- 38. Синдром резистентных яичников – развивается у
- 39. Аутоимунное поражение яичников - это нарушение,
- 40. Вторичная аменорея при патологии матки. Синдром Ашермана
- 41. Предменструальный синдром -
- 42. Теории развития ПМС: гормональные
- 43. Клиническая картина ПМС: Формы ПМС: В зависимости
- 44. Стадии ПМС: компенсированная - появление симптомов в
- 45. Нейропсихическая форма ПМС: эмоциональная лабильность, раздражительность; плаксивость;
- 46. Отечная форма ПМС: отеки лица, голеней, пальцев
- 47. Цефалгическая форма ПМС: головная боль по типу
- 48. Кризовая форма ПМС: симпато-адреналовые кризы, сопровождающиеся повышением
- 49. Диагностика ПМС: Клинико-диагностические критерии ПМС: •
- 50. По клинической картине: Диагноз
- 51. Лечение ПМС: психотерапия; нормализация режима труда и
- 52. продолжение: парлодел - при цефалгической и кризовой
- 53. Климактерический синдром - вазомоторные и нейро-эмоциональные нарушения
- 54. Формы климактерического синдрома: лёгкая - менее 10
- 55. Диагностика КС: климактерические симптомы, соответствующие возрасту (наличие
- 56. Лечение КС: Легкая форма КС: ЗГТ
- 57. Средняя и тяжёлая формы КС (основной
- 58. продолжение: Абсолютные противопоказания для
- 59. Болезнь поликистозных яичников (первичные поликистозные яичники, склерокистозные
- 60. Клиническая картина БПКЯ: увеличение яичников (всегда
- 61. Диагностика БПКЯ: Клиническая картина. УЗИ: увеличение
- 62. Лечение БПКЯ (направлено на восстановление фертильности и
- 63. ДИСФУНКЦИОНАЛЬНЫЕ МАТОЧНЫЕ КРОВОТЕЧЕНИЯ - аномальные маточные кровотечения
- 64. Клиническая картина ДМК: длительные (более 7 дней),
- 65. Диагностика ДМК: диагностическое выскабливание эндоцервикса и эндометрия
- 66. Лечение ДМК: Цели и принципы лечения ДМК:
- 67. Гормональная терапия ДМК: Гормональные средства терапии ДМК:
- 68. Этапы гормональной терапии ДМК: I этап –
- 69. Препараты, применяющиеся с целью гемостаза: ЭСТРОГЕНЫ -
- 70. Гормональная терапия, направленная на восстановление функции яичников,
- 71. продолжение: АНДРОГЕНЫ (назначаются женщинам старше 50 лет)
- 72. Хирургические методы лечения ДМК: лечебно-диагностическое выскабливание слизистой
- 73. Спасибо за внимание !
Слайд 1Крымский Государственный медицинский университет им. С.И. Георгиевского
КАФЕДРА АКУШЕРСТВА И
ТЕМА ЛЕКЦИИ:
«Эндокринная патология
в гинекологии».
Слайд 3Под влиянием ФСГ происходит:
рост и созревание фолликула.
пролиферация клеток гранулезы;
синтез рецепторов
синтез ферментных систем — ароматаз, участвующих в метаболизме андрогенов в эстрогены;
содействие овуляции (совместно с ЛГ).
Слайд 4 Под влиянием ЛГ происходят:
первые этапы синтеза андрогенов в клетках теки фолликула;
синтез эстрадиола в клетках гранулезы доминантного фолликула;
стимуляция овуляции;
синтез прогестерона в лютеинизированных клетках гранулёзы (жёлтом теле).
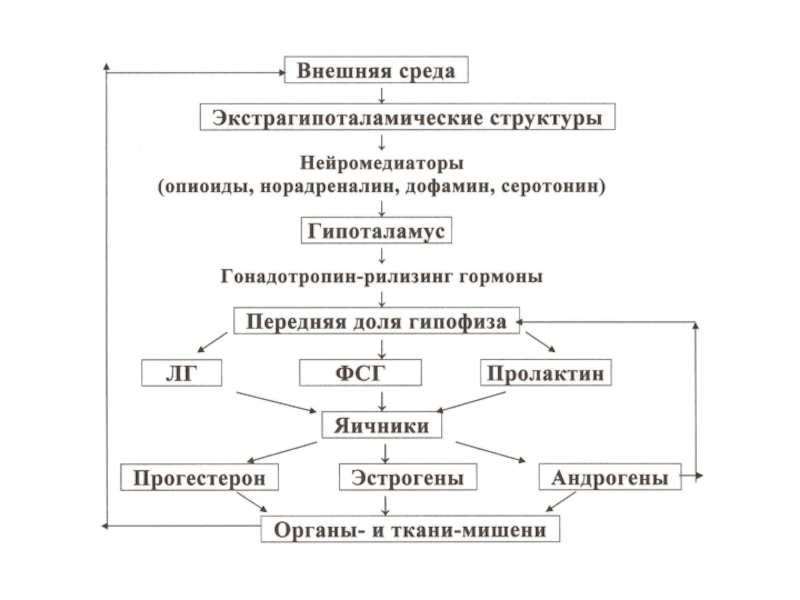
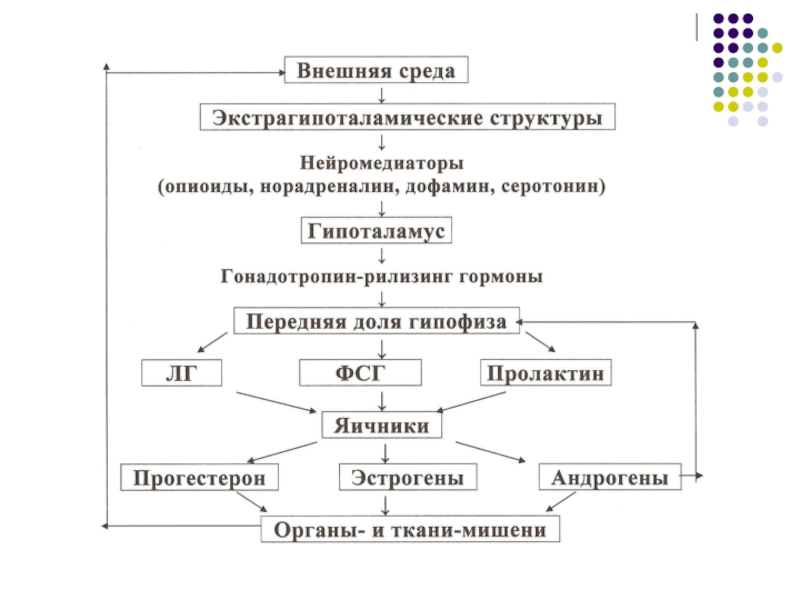
Слайд 6Менструальный цикл -
это повторяющаяся циклическая деятельность системы гипоталамус-гипофиз-яичники и
Длительность менструального цикла в норме колеблется от 21 до 35 дней, в среднем 28 дней.
Слайд 8Фолликулиновая фаза:
Фолликулогенез - с 1-4-го дня цикла (под влиянием ФСГ).
Стадия созревания
Созревание доминантного фолликула - на 8-12-й дни цикла.
Овуляция — на 13-14-е дни цикла.
Длится в среднем 14 дней и характеризуется выработкой максимального количества эстрогенов.
Слайд 9Овуляторная фаза:
Осуществляется при достижении максимального уровня эстрадиола в преовуляторном фолликуле, который
Связана с пиком ЛГ, после чего резко падает концентрация эстрогенов и начинает нарастать концентрация прогестерона, что свидетельствует о произошедшей овуляции.
Слайд 10Лютеиновая фаза:
Характеризуется нарастанием концентрации прогестерона, синтезирующегося жёлтым телом и увеличением концентрации
Растущее желтое тело угнетает рост фолликулов в обоих яичниках.
Спонтанный лютеолизис происходит за 3-4 дня до начала менструации и сопровождается быстрым падением уровня эстрогенов и гестагенов.
Активация гипоталамо-гипофизарной области, что проявляется высокочастотной пульсацией ЛГ и ФСГ уже за 1 день до наступления менструации.
Длительность лютеиновой фазы - 12-14 дней.
Максимальная его активность приходится на 6-8-е дни после пика ЛГ.
Слайд 11
Прямая (положительная) связь - стимулирующее воздействие гипоталамических рилизинг-факторов на деятельность аденогипофиза,
Обратная (отрицательная) связь — это отрицательный, «тормозящий» эффект яичниковых стероидных гормонов на секрецию гонадотропинов.
Слайд 13Фаза пролиферации:
Начинается после завершения регенерации слизистой оболочки, отторгнувшейся во время предшествующей
Начало фазы пролиферации связано с возрастающим воздействием на слизистую оболочку матки эстрогенов, продуцируемых зреющим фолликулом.
Максимально выраженная пролиферация эндометрия происходит к моменту полного созревания фолликула и овуляции (к 12-14 дням 28-дневного цикла).
Толщина слизистой оболочки матки к этому времени достигает 3-4 мм.
Слайд 14Фаза секреции:
Начинается под влиянием быстро нарастающей активности гестагенов, вырабатываемых желтым телом
В эпителии желез обнаруживаются отложения гликогена.
Строма слизистой оболочки матки отекает, ее пронизывают спирально извитые артериолы, слизистая оболочка матки оказывается полностью подготовленной к восприятию оплодотворенной яйцеклетки.
Если не происходит оплодотворения яйцеклетки и соответственно не наступает беременность, желтое тело начинает претерпевать обратное развитие, что приводит к резкому снижению в крови содержания эстрогенов и прогестерона.
Слайд 15Фазы десквамации и регенерации:
Вследствие резкого снижения в крови содержания эстрогенов и
фаза десквамации (продолжается в среднем около 3-4 дней).
Ко времени прекращения менструального кровотечения наступает фаза регенерации (продолжается 2-3 дня).
Слайд 16Классификация нарушений развития и функции репродуктивной системы
(нарушений менструальной функции).
I. Аменорея
1. Первичная аменорея:
1.1. Отсутствие полового развития:
- пороки развития гонад;
- дисгенезия гонад (синдром Шерешевского-Тернера, Свайера);
- тестикулярная феминизация (синдром Мориса).
1.2. С задержкой полового развития (инфантилизм):
- гипергонадотропный гипогонадизм.
- гипогонадотропный гипогонадизм;
1.3. Без задержки полового развития:
- пороки развития матки: аплазия влагалища матки (синдром Рокитанского-Кюстнера).
2. Вторичная аменорея:
- гипогонадотропный гипогонадизм;
- гипергонадотропный гипогонадизм;
- психогенная аменорея;
- аменорея при потере массы тела;
- анатомические (травматические) поражения матки, внутриматочные синехии (синдром Ашермана);
Слайд 17продолжение:
II. Гиперпролактинемия.
III. Дисфункциональные кровотечения:
3.1. Овуляторные кровотечения (меноррагии);
3.2. Ановуляторные кровотечения:
- дисфункциональные кровотечения репродуктивного периода;
- дисфункциональные кровотечения перименопаузального периода (климактерические);
Слайд 18продолжение:
IV. Нейроэндокринные синдромы:
Послеродовое ожирение;
Нейрообменно-эндокринный синдром, не связанный с
Послеродовой гипопитуитаризм (синдром Шиена или Шихана);
Предменструальный синдром;
Поликистозные яичники:
1) Болезнь поликистозных яичников (первичные поликистозные яичники, склерокистозные яичники, синдром Штейна-Левенталя);
2) Синдром поликистозных яичников (вторичные поликистозные яичники);
Гиперпролактинемия;
Надпочечниковая гиперандрогения (пубертатная и постпубертатная формы адреногенитального синдрома);
Дисменорея;
Посткастрационный синдром;
Климактерический синдром.
V. Эндометриоз.
Слайд 19Аменорея - отсутствие менструации в течение 6 и более месяцев.
Физиологическая
до наступления менархе;
во время беременности;
во время лактации;
в постменопаузе.
Патологическая аменорея:
генетические нарушения;
врожденная или приобретенная гипоталамо-гипофизарно-яичниковая и надпочечниковая патология;
патология органов-мишеней (влагалища, матки и шейки матки).
Слайд 20Основные причины первичной аменореи:
Гипоталамо-гипофизарная недостаточность;
Недостаточность функции яичников;
Врожденный дефект
Анатомические причины.
Слайд 21Первичная аменорея - когда у девушек старше 15 лет не было
Диагностика первичной аменореи:
Анамнез: состояние девочки при рождении, развитие, эмоциональный статус, время появления вторичных половых признаков, особенности питания (похудение, прибавка в весе, голодание), стрессовые ситуации, наличие экстрагенитальных заболеваний, оперативных вмешательств, предшествующей терапии.
Физикальное обследование: рост, телосложение, время появления вторичных половых признаков, их развитие, степень развития молочных желез, наличие галактореи, степень оволосения, включая подмышечную и лобковую область. Осмотр и пальпация паховой области и половых губ, кожи; развитие мышц скелета (мужской, женский тип).
Слайд 22продолжение:
Гинекологическое исследование: увеличение клитора, атрезия влагалища, заращение девственной плевы, признаки инфантилизма
- При наличии нормальных вторичных половых признаков и их своевременного развития в сочетании с первичной аменореей можно думать об аплазии матки, опухоли гипофиза или яичников.
- Отсутствие вторичных половых признаков предполагает генетическую причину заболевания или гипоталамо-гипофизарную недостаточность, а развитие молочных желез при отсутствии подмышечного и лобкового оволосения – наличие синдрома тестикулярной феминизации.
Гормональные, рентгенологические, инструментальные и другие методы исследования (в зависимости от предполагаемой причины аменореи).
Слайд 23Гипоталамо-гипофизарная недостаточность (дисфункция).
Причины формирования гипоталамо-гипофизарной недостаточности:
патогенные воздействия на центральные структуры
генетический дефект, связанный с нарушением синтеза и секреции нейротранстмиттеров (у 20-30% пациенток).
Патогенез. Недостаточность развития и функции структур гипоталамуса
↓
дискоординация деятельности гипофиза
↓
низкая секреция ФСГ, ЛГ, ТТГ, соматотропного гормона
↓
не обеспечивается нормальная функция яичников
↓
нарушаются физиологические процессы становления и развития репродуктивной системы (нарушения менструальной функции или отсутствие менструаций, задержка полового созревания)
Слайд 24продолжение:
Диагностика гипоталамо-гипофизарной недостаточности:
Жалобы – на отсутствие менструации (не было ни одной),
Клинические признаки – диспропорция телосложения, гипоплазия наружных и внутренних половых органов, молочных желез.
Гормональные показатели – снижение уровня ФСГ, ЛГ, гипоэстрогения, гипопрогестеронемия, уровень пролактина в норме или повышен, по данным тестов функциональной диагностики – ановуляция.
УЗИ и лапароскопия - свидетельствуют о наличии фолликулярного аппарата (в отличие от яичниковой недостаточности).
Иногда изменения на краниограммах в виде гиперостозов костной ткани, малого турецкого седла, выраженных «пальцевых вдавлений». Наиболее информативным в этих случаях является МРТ.
Слайд 25продолжение:
Тактика ведения больных с гипогонадотропной аменореей:
Если диагностировано поражение на уровне гипоталамуса
При гипофизарной недостаточности лечение должно быть дифференцированным.
При изолированной гипофизарной недостаточности с врожденным дефицитом гонадотропинов - заместительная гормонотерапия для развития вторичных половых признаков (эстрогены с 1-го по 25 день цикла с добавлением через 3-4 месяца гестагена с 26-го дня цикла в течение 7 дней (утрожестан, дуфастон) с целью предотвращения гиперплазии эндометрия и молочных желез).
Слайд 26Первичная аменорея при недостаточности функции яичников:
Характеризуется повышением секреции гонадотропинов в связи
Причины гипергонадотропной первичной аменореи - генетические аномалии, проявляющиеся полным отсутствием гонад (агенезия) или дефектом их развития. Эти дефекты могут быть связаны с хромосомными аномалиями.
Слайд 27Типичная форма дисгенезии гонад (синдром Шерешевского-Тернера) - полное отсутствие Х-хромосомы:
низкий рост
отсутствие менархе;
половой инфантилизм;
отсутствие молочных желез или выраженная их гипоплазия;
соматические аномалии в виде вальгусной деформации локтей, широкой грудной клетки, коарктации аорты;
при рождении - малая масса тела, отечность;
короткая шея со складками;
дефекты сердечно-сосудистой системы, мочевыводящих путей и др.;
у некоторых больных - патология щитовидной железы, нарушение толерантности к глюкозе;
наличие кариотипа 45Х0;
отсутствие полового хроматина,
повышение уровня ФСГ (в 10 и более раз выше нормы) при крайне низких показателях уровня эстрадиола.
Тактика ведения - заместительная терапия эстрогенами для стимуляции развития вторичных половых признаков, предотвращения остеопороза и метаболических нарушений.
Слайд 28Чистая форма дисгенезии гонад:
основная жалоба – аменорея;
соматические аномалии отсутствуют;
больные обычного
наличие признаков инфантилизма: недоразвиты наружные половые органы, молочные железы, матка;
при УЗИ - тяжи на месте матки и яичников;
костный возраст отстает от календарного на 3-4 года;
кариотип 46ХХ с нормальным или сниженным содержанием полового хроматина или кариотип 46ХУ (синдром Свайера), при котором половой хроматин значительно снижен или отсутствует;
при лапароскопическом исследовании - обнаруживают матку и маточные трубы, белесоватые образования вместо яичников, иногда с несколькими примордиальными фолликулами.
Тактика ведения – длительная заместительная эстроген- и эстроген-гестагенная терапия с целью закрытия зон роста (у высоких девушек), развития вторичных половых признаков, снижения гонадотропной активности.
Слайд 29Смешанная форма дисгенезии гонад (дисгенезия семенников):
кариотип 46ХУ, иногда с мозаицизмом, структурными
половой хроматин всегда отрицательный;
признаки маскулинизации (могут появиться до и после периода полового созревания);
отсутствие молочных желез и менструаций;
широкие плечи, ширококостность, узкий таз;
при гинекологическом исследовании - наряду с маленькой маткой (иногда в виде тяжа), увеличение клитора при нормально развитых наружных половых органах;
при УЗИ — маленькая матка, увеличенная с одной стороны гонада, тяж вместо другой гонады. Гонады расположены на месте яичника или в паховой области;
секреция гонадотропных гормонов значительно повышена, секреция эстрогенов минимальная;
вероятность частого развития опухолей из дисгенетичной гонады;
повышение уровня тестостерона в крови.
При наличии любой формы дисгенезии гонад - оперативное удаление гонад в связи с частым перерождением их в гормонально-активные, иногда в злокачественные опухоли, с последующим назначением заместительной гормональной терапии. При гистологическим подтверждении злокачественности процесса гормонотерапия не проводится. Возможно применение фитоэстрогенов - не обладают пролиферативной активностью.
Слайд 30Врожденный дефект синтеза гормонов.
Синдром тестикулярной феминизации:
формируется на фоне
кариотип 46ХУ;
характеризуется наличием тестикул, развитием мужских половых органов;
лобковое и подмышечное оволосение отсутствуют;
выделяющиеся в небольшом количестве эстрогены способствуют некоторой феминизации, в частности развитию молочных желез;
отсутствуют матка и верхняя часть влагалища.
Лечение должно быть поэтапным:
Хирургическое лечение. Удаление тестикул, т.к. они часто подвергаются малигнизации.
Длительная заместительная гормонотерапия с целью развития вторичных половых признаков и профилактики всех изменений, связанных с гипоэстрогенией.
Слайд 31Анатомические причины первичной аменореи.
Атрезия девственной плевы – полное
Лечение - хирургическое – крестообразный
разрез гимена для обеспечения оттока
менструальной крови.
Агенезия влагалища – полное его отсутствие, на месте влагалища иногда пальпируется небольшое углубление.
Аплазия влагалища – отсутствие части влагалища, может отсутствовать верхняя, средняя, нижняя части влагалища. Жалобы - различной интенсивности болевой синдром, обусловленный развитием гематокольпоса, циклический характер болей. Иногда гематокольпос нагнаивается, возможно развитие гематометры.
Лечение хирургическое – рассечение влагалища, его пластика.
Слайд 32продолжение:
Аплазия матки.
- изолированная аплазия матки;
Жалобы - отсутствие менструаций, невозможность половых контактов, иногда викарные менструации (носовые кровотечения, кровоизлияния под коньюнктиву глаз), циклические тянущие боли внизу живота, нагрубание молочных желез.
УЗИ - яичники развиты правильно с достаточным числом фолликулов.
Гормональные показатели - в пределах нормы.
Кариотип - 46ХХ.
Лечение – хирургическое с применением различных сложных методов и модификаций кольпопоэза, как правило, из брюшины или сигмовидной кишки.
Слайд 33ВТОРИЧНАЯ АМЕНОРЕЯ - нарушение менструальной функции, характеризующееся отсутствием менструаций в течение
Этиология вторичной аменореи:
гипоталамо-гипофизарные (функциональные и органические) нарушения;
патологические состояния яичников и органов-мишеней (шейки и матки);
заболевания других эндокринных желез (надпочечников, щитовидной железы);
некоторые соматические заболевания (туберкулез, лейкоз);
прием лекарственных препаратов, лучевой и химиотерапии.
Слайд 34Методы исследования пациенток с вторичной аменореей:
Анамнез: анализ наследственных факторов, сведений о
Гормональное обследование: определение уровня пролактина, ФСГ, ЛГ, эстрадиола, тестостерона, кортизола, ДЭА, ДЭАС, ТТГ, Т4своб, антител к тиреоглобулину.
Рентгенологические методы и консультация окулиста: краниограмма, обследование глазного дна и полей зрения на белую и цветную метки.
Гормональные пробы (наиболее часто проводится прогестероновая проба).
Слайд 35Уровни поражения при возникновении вторичной аменореи без галактореи на фоне нормопролактинемии:
гипоталамо-гипофизарная
нарушение функционального состояния яичников;
патологические изменения в матке (синдром Ашермана).
Слайд 36Вторичная аменорея, обусловленная гипоталамо-гипофизарной дисфункцией:
характеризуется нормальным или сниженным уровнем ФСГ и
признаки опухоли турецкого седла на рентгенограммах отсутствуют.
Лечение:
нормализация веса и психоэмоционального состояния;
седативная терапия;
психотропные препараты;
витамины;
циклическая и заместительная гормональная терапия (климонорм, дивина, фемостон).
Следует помнить о вторичной аменорее, возникающей на фоне высокого базального уровня ФСГ и ЛГ, обусловленной опухолью гипофиза. В данном случае о наличии опухоли свидетельствуют неврологические симптомы, головная боль, нарушение зрения и данные краниографии.
Слайд 37Вторичная аменорея на фоне нарушения функции яичников.
выявляется повышенный в 2-4 раза
при УЗИ – отмечается нарушение процессов овуляции, формирование поликистозных яичников, значительное сокращение фолликулярного запаса яичников, вплоть до полного их отсутствия.
Слайд 38
Синдром резистентных яичников – развивается у женщин моложе 35 лет, связан
Синдром истощения яичников - развивается у женщин до 38 лет, сопровождается выраженными вегето-сосудистыми симптомами, связан с наследственной предрасположенностью к хромосомным аномалиям: наличие трех Х-хромосом. Женщины данной группы имеют своевременное менархе, хорошо развитые вторичные половые признаки, многие из них успевают реализовать репродуктивную функцию. Клинически картина вторичной аменореи развивается на фоне значительного повышения уровня ФСГ и ЛГ и выраженной гипоэстрогении, степень атрофических и инволютивных изменений молочных желез зависит от возраста прекращения менструаций и длительности аменореи.
Слайд 39
Аутоимунное поражение яичников - это нарушение, проявляющееся преждевременным угасанием функции яичников
Преждевременная менопауза характеризуется возрастным угасанием функционального состояния яичников до 40 лет. Клиническими проявлениями этого периода являются ранние вегето-сосудистые и урогенитальные симптомы.
Слайд 40Вторичная аменорея при патологии матки.
Синдром Ашермана (внутриматочные сенехии) – вторичная аменорея
Лечение – оперативная гистероскопия с разделением внутриматочных сенехий, затем в течение 3 месяцев циклическая гормональная терапия эстрогенами и прогестагенами.
Слайд 41Предменструальный синдром -
характеризуется патологическим симптомокомплексом, проявляющимся
Факторы, способствующие
возникновению ПМС:
стрессовые ситуации;
нейроинфекции;
осложненные роды и аборты;
различные травмы и
оперативные вмешательства.
Слайд 42Теории развития ПМС:
гормональные теории:
пролактиновая - гиперчувствительность тканей-мишеней к пролактину
гиперпростагландинемия – обуславливает головные боли по типу мигрени, тошноту, рвоту, вздутие живота, поносы и различные поведенческие и вегетативно-сосудистые реакции;
теория «водной интоксикации»;
теория психо-соматических нарушений;
аллергическая;
нарушение обмена нейропептидов в ЦНС (опиоидов, серотонина, дофамина, норадреналина и др.) и связанных с ним периферических нейроэндокринных процессов.
Слайд 43Клиническая картина ПМС:
Формы ПМС:
В зависимости от превалирования симптомов:
нейропсихическая;
отечная;
цефалгическая;
кризовая.
В зависимости от
легкая форма - появление 3-4 симптомов за 2-10 дней до менструации при значительной выраженности 1-2 симптомов;
тяжелая форма ПМС - появление 5-12 симптомов за 3-14 дней до менструации, из них 2-5 или все значительно выражены, или если отмечается нарушение трудоспособности.
Слайд 44Стадии ПМС:
компенсированная - появление симптомов в предменструальном периоде, которые с началом
субкомпенсированная - с годами тяжесть течения ПМС прогрессирует, увеличивается длительность, количество и выраженность симптомов;
декомпенсированная - тяжелое течение ПМС, «светлые» промежутки постепенно сокращаются.
Слайд 45Нейропсихическая форма ПМС:
эмоциональная лабильность, раздражительность;
плаксивость;
бессонница;
агрессивность;
апатия к окружающему, депрессивное
слабость, быстрая утомляемость;
обонятельные и слуховые галлюцинации;
ослабление памяти;
чувство страха;
тоска;
беспричинный смех или плач;
сексуальные нарушения;
суицидальные мысли;
головные боли, головокружение;
нарушение аппетита;
нагрубание и болезненность молочных желез;
вздутие живота.
Слайд 46Отечная форма ПМС:
отеки лица, голеней, пальцев рук;
нагрубание и болезненность молочных
кожный зуд;
потливость;
жажда;
прибавка в весе;
нарушение функции желудочно-кишечного тракта (запоры, метеоризм, поносы);
боли в суставах;
головные боли;
раздражительность;
отрицательный диурез с задержкой до 500-700 мл жидкости (у большинства во второй фазе цикла).
Слайд 47Цефалгическая форма ПМС:
головная боль по типу мигрени - дергающая, пульсирующая в
головокружение;
сердцебиение;
боли в сердце;
бессонница;
раздражительность;
повышенная чувствительность к запахам;
агрессивность.
Слайд 48Кризовая форма ПМС:
симпато-адреналовые кризы, сопровождающиеся повышением АД, тахикардией, чувством страха, болями
приступы нередко заканчиваются обильным мочеотделением;
кризы возникают после переутомления, стрессовых ситуаций;
проявляется в возрасте после 40 лет.
Слайд 49Диагностика ПМС:
Клинико-диагностические критерии ПМС:
• Заключение психиатра, исключающее наличие психических заболеваний.
• Четкая
Слайд 50По клинической картине:
Диагноз достоверен при наличии не менее
1) Эмоциональная лабильность: раздражительность, плаксивость, быстрая смена настроения.
2) Агрессивное или депрессивное состояние.
3) Чувство тревоги и напряжения.
4) Ухудшение настроения, чувство безысходности.
5) Снижение интереса к обычному укладу жизни.
6) Быстрая утомляемость, слабость.
7) Невозможность концентрации внимания.
8) Изменения аппетита, склонность к булимии.
9) Сонливость или бессонница.
10) Нагрубание и болезненность молочных желез, головные боли, отеки, суставные или мышечные боли, прибавка в весе.
Дополнительные методы исследования - ЭЭГ, КТ, ЯМР, измерение диуреза, исследование выделительной функции почек, маммография в первую фазу цикла.
Осмотр смежных специалистов: невропатолога, психиатра, терапевта, эндокринолога.
Слайд 51Лечение ПМС:
психотерапия;
нормализация режима труда и отдыха;
питание с соблюдением диеты во второй
седативные и психотропные препараты (тазепам, рудотель, седуксен, амитриптилин и др.) во второй фазе цикла за 2-3 дня до проявления симптомов;
антигистаминные препараты - при отечной форме ПМС, аллергических проявлениях (тавегил, диазолин, терален (во второй фазе цикла));
препараты, нормализующие нейромедиаторный обмен в ЦНС - при нейропсихической, цефалгической и кризовой формах ПМС (перитол, дифенин), назначаются на период 3-6 месяцев;
с целью улучшения кровообращения в ЦНС - ноотропил, грандаксин, аминолона;
Слайд 52продолжение:
парлодел - при цефалгической и кризовой формах при повышенном уровне пролактина
верошпирон - при отечной форме ПМС - оказывает калийсберегающий диуретический и гипотензивный эффект (по 25 мг 2-3 раза в день во второй фазе цикла за 3-4 дня до проявления клинической симптоматики);
прожестожель местно - для лечения масталгии, мастодинии.
антипростагландиновые препараты — напросин, индометацин и др. (во второй фазе цикла, особенно при отечной и цефалгической формах ПМС);
гормональная терапия - при недостаточности второй фазы цикла (гестагены с 16-го по 25-й день цикла — дуфастон, медроксипрогестерона ацетат, по 10-20 мг в день);
агонисты ГнРГ - при тяжелом течении ПМС, в течение 6 месяцев.
Слайд 53Климактерический синдром - вазомоторные и нейро-эмоциональные нарушения (отмечают 50-60% женщин в
Клиническая картина:
вазомоторные расстройства - приливы жара, повышенная потливость, приступы тахикардии, гипотония или гипертония, ознобы;
эмоционально-психические расстройства - головокружение, нарушения сна, эмоциональная лабильность, раздражительность, слабость, беспокойство, депрессия, снижение либидо, забывчивость, невнимательность;
урогенитальные расстройства - сухость во влагалище, боль при половом сношении, зуд и жжение, учащённое мочеиспускание;
нарушение состояния кожи и придатков - сухость, ломкость ногтей, морщины, сухость и выпадение волос;
поздние обменные нарушения - остеопороз, сердечно-сосудистые заболевания.
Слайд 54Формы климактерического синдрома:
лёгкая - менее 10 приливов жара в сутки (отмечают
средней тяжести - более 10 приливов жара в сутки (51%);
тяжёлая - более 20 приливов жара в сутки (33%).
Слайд 55Диагностика КС:
климактерические симптомы, соответствующие возрасту (наличие приливов);
высокие уровни ФСГ и
низкое содержание эстрогенов.
Слайд 56Лечение КС:
Легкая форма КС:
ЗГТ не проводится;
витаминотерапия (витамины А и С);
изменение режима
транквилизаторы при нарушении сна и лабильном настроении;
двигательная активность;
физио- и бальнеолечение;
климатотерапия.
Слайд 57Средняя и тяжёлая формы КС
(основной метод лечения – ЗГТ):
Только эстрогены
Во всех остальных случаях к эстрогенам добавляют гестагены (дидрогестерон, норэтистерон, левоноргестрел, медроксипрогестерона ацетат). Гестагены необходимы для секреторной трансформации эндометрия, обладают различными эндокринными, а частности андрогенными, и метаболическими эффектами, которые могут нивелировать защитное действие эстрогенного компонента и привести к повышению риска сердечно-сосудистых заболеваний.
Двухфазные гормональные препараты с эстрогеновым и прогестероновым компонентами, применяемые для ЗГТ: Фемостон, Дивина, Климен, Климонорм, Циклопрогинова. На фоне их приёма снижается уровень общего холестерина, триглицеридов, ЛПНП, повышается уровень ЛПВП.
Используются также депонированные препараты (Депо-провера), а также препараты в виде гелей, мазей и пластырей для трансдермального введения.
Длительность лечения определяется индивидуально (не должна быть менее 2-3 лет).
Слайд 58продолжение:
Абсолютные противопоказания для ЗГТ:
опухоли матки, яичников и молочных
рак молочной железы или эндометрия;
коагулопатии;
нарушения функции печени и почек;
тромбофлебит;
маточные кровотечения неуточненного генеза;
тяжёлые формы сахарного диабета.
В пре-, пере- и раннем постменопаузальном периодах, осложненных психовегетативной симптоматикой - альтернативная терапия, включающая применение комплексных гомеопатических препаратов (климактоплан, ременс и др.).
Слайд 59Болезнь поликистозных яичников
(первичные поликистозные яичники, склерокистозные яичники,
синдром Штейна — Левенталя).
двустороннее увеличение яичников, в 2-6 раз
превышающее их нормальные размеры;
наличие множественных кистозно-
атрезирующихся фолликулов;
поверхность яичников сглажена;
следов овуляции нет;
капсула плотная, белесоватая с перламутровым оттенком.
Гистологическая картина первичных ПКЯ:
склероз белочной оболочки (капсулы) яичников с утолщением ее;
гиперплазия стромы яичников;
кистозная атрезия фолликулов;
гиперплазия (иногда с лютеинизацией) клеток внутренней оболочки (тека клеток) кистозно-атрезирующихся фолликулов.
Слайд 60Клиническая картина БПКЯ:
увеличение яичников (всегда двустороннее), плотные при пальпации;
первичное
нарушение менструальной функции:
- олигоаменорея (начинается с менархе);
- у 10-17% женщин - циклические маточные кровотечения (вследствие длительного монотонного влияния эстрогенов на эндометрий на фоне сниженной секреции прогестерона и отсутствия секреторной трансформации, что приводит к пролиферации и гиперплазии эндометрия). Гиперплазия эндометрия наблюдается также при отсутствии маточных кровотечений на фоне олиго- и аменореи.
повышение массы тела (примерно у половины женщин);
гипертрихоз - нерезко выражен - стержневые волосы и расположены на голени, задней поверхности бедер, промежности, реже на белой линии живота; оволосение лица обычно ограничивается "усиками" над верхней губой;
морфотип всегда женский;
распределение жировой ткани имеет равномерный, универсальный характер;
молочные железы развиты правильно, без признаков гипоплазии;
БПКЯ являются фактором, способствующим развитию аденокарциномы тела матки.
Слайд 61Диагностика БПКЯ:
Клиническая картина.
УЗИ: увеличение размеров яичников
(объем более 9
фолликулярных кисточек диаметром 3-8 мм, увеличение стромальной плотности.
Лапароскопическое исследование: сглаженная белесоватая капсула, на поверхности которой видны древовидно ветвящиеся мелкие сосуды, увеличение размеров яичников до 5-6 см в длину и 4 см в ширину.
Гормональные исследования (играют вспомогательную роль): увеличение отношения ЛГ:ФСГ до 3:1, относительная гиперэстрогения, умеренное повышение уровня тестостерона в крови, 17-КС в моче. Гормональные исследования необходимо проводить на фоне гормональных проб.
Слайд 62Лечение БПКЯ (направлено на восстановление фертильности и профилактику гиперпластических процессов эндометрия,
Консервативное лечение.
Кломифен (антиэстроген) - для индукции овуляции и лечения бесплодия (50 мг/сут. с 5 по 9-й день самостоятельных или индуцированных приемом синтетических гестагенов менструаций).
Комбинированные эстроген-гестагенные препараты (оральные контрацептивы) – для профилактики гиперпластических процессов эндометрия (по стандартной схеме в течение 6-8 месяцев).
«Диане-35» (состоит из активного антиандрогена – ципротерона ацетата (2 мг) и этинил-эстрадиола (0,35 мкг)) - для лечения гипертрихоза.
Оперативное лечение - клиновидная резекция яичников, удаляется до 2/3 ткани яичника.
Слайд 63ДИСФУНКЦИОНАЛЬНЫЕ МАТОЧНЫЕ КРОВОТЕЧЕНИЯ - аномальные маточные кровотечения без признаков органической генитальной
Этиология ДМК:
осложненные беременности, роды и аборты;
доброкачественные заболевания половых органов (миома, полипы эндометрия, аденомиоз, инородные тела, субмукозные миомы и т.д.);
злокачественные заболевания половых органов;
системные заболевания;
нарушения свертываемости крови;
гипотиреоз;
заболевания печени;
ятрогенные факторы;
хронические и острые инфекционные заболевания, в т.ч. воспалительные заболевания половых органов;
гиповитаминозы;
физические перегрузки;
психические травмы;
нейроэндокринные заболевания (болезнь Иценко-Кушинга, послеродовое ожирение);
интоксикации;
прием лекарственных стредств (в частности, нейролептиков).
Слайд 64Клиническая картина ДМК:
длительные (более 7 дней), обильные, ациклические кровотечения;
типичны кровотечения после
интервал между кровотечениями может составлять и 14-16 дней, в зависимости от длительности персистенции фолликула;
интенсивность и продолжительность кровотечений вариабельна;
тяжесть состояния больной определяется степенью анемизации;
анемизация проявляется слабостью, отсутствием аппетита, утомляемостью, головными болями, тахикардией;
особенность клинического течения ДМК у женщин репродуктивного возраста - высокая частота эндокринного бесплодия;
для климактерического периода характерны рецидивирующий характер кровотечений, высокая частота гиперпластических процессов в эндометрии, молочных железах, а также сопутствующие нейроэндокринные нарушения.
Слайд 65Диагностика ДМК:
диагностическое выскабливание эндоцервикса и эндометрия с последующим гистологическим исследованием -
трансвагинальная ультрасонография;
контрастная гистеросальпингография;
гистероскопия (золотой стандарт среди диагностических процедур для выявления внутриматочной патологии и биопсии ткани для гистологического исследования).
Слайд 66Лечение ДМК:
Цели и принципы лечения ДМК:
контроль за кровотечением;
предотвращение рецидивов;
сохранение
прекращение менструальной функции у женщин в климактерическом периоде.
Выбор метода терапии зависит от:
возраста женщины;
тяжести кровотечения;
общего состояния больной;
желания сохранить фертильность;
сопутствующей патологии малого таза.
Слайд 67Гормональная терапия ДМК:
Гормональные средства терапии ДМК:
эстрогены;
гестагены;
комбинированные эстроген-гестагенные препараты;
андрогены;
агонисты гонадотропин-рилизинг
Цели гормонотерапии:
в детородном возрасте - восстановление менструальной и репродуктивной функций;
в климактерическом периоде - прекращение кровотечений, подавление и последующая профилактика гиперпластических процессов в органах-мишенях;
в пубертатном возрасте – восстановление овуляторного менструального цикла и профилактика нарушений генеративной функции в будущем.
Слайд 68Этапы гормональной терапии ДМК:
I этап – остановка кровотечения (гемостаз) - проводится
II этап – профилактика рецидивов кровотечения - осуществляется путем восстановления менструальной и репродуктивной функций или достижения гемостаза.
Продолжительность профилактической терапии:
в детородном возрасте - прерывистые курсы лечения (3 месяца лечения – 3 месяца перерыв).
в климактерическом периоде - длительность первого курса лечения 6 месяцев, повторные курсы - по показаниям.
Слайд 69Препараты, применяющиеся с целью гемостаза:
ЭСТРОГЕНЫ - способны в больших дозах вызывать
МОНОФАЗНЫЕ КОМБИНИРОВАННЫЕ ОРАЛЬНЫЕ КОНТРАЦЕПТИВЫ (КОК), содержащие эстрадиол в дозе 0,03-0,05 мг и различные гестагены (Овидон, Ригевидон, Марвелон, Микрогинон, Минизистон и др.) - подавляют секрецию гонадотропинов, в результате чего снижается гормональная активность яичников и подавляется рост эндометрия, препараты назначают по 4-6 табл. в день до остановки кровотечения, а затем суточную дозу снижают постепенно до 1 таблетки в день и в этой дозе продолжают до 21-го дня, считая с первого дня гемостаза. В последующие 3-4 месяца лечение продолжают по 21-дневной схеме (с 5-го по 25-й день менструального цикла).
ГЕСТАГЕНЫ с целью остановки кровотечения используются редко, так как они не обладают выраженным гемостатическим эффектом, а менструальноподобное кровотечение после их отмены может быть обильным.
Слайд 70Гормональная терапия, направленная на восстановление функции яичников, стимуляцию овуляции или прекращение
ГЕСТАГЕНЫ – в гиперплазированном эндометрии вызывают торможение пролиферативной активности, секреторную трансформацию, децидуальную реакцию стромы и атрофические изменения эпителия желез и стромы (17-ОПК, Дуфастон, Провера);
ПРОИЗВОДНЫЕ ТЕСТОСТЕРОНА – норстероиды - обладают высокой гестагенной и антигонадотропной активностью, эффективны при пероральном применении, вызывают секреторную трансформацию эндометрия;
внутриматочная система, выделяющая левоноргестрел (ЛНГ-ВМС) – «МИРЕНА» - вызывает уменьшение толщины эндометрия, торможение пролиферативных процессов и регресс гиперплазии;
Слайд 71продолжение:
АНДРОГЕНЫ (назначаются женщинам старше 50 лет) - тормозят секрецию гонадотропинов и
ДАНАЗОЛ – антигонадотропный стероид с андрогенными свойствами - тормозит выделение гонадотропинов гипофизом, что приводит к подавлению синтеза стероидов в яичниках и в результате – к гипоплазии и даже атрофии эндометрия.
АГОНИСТЫ ГОНАДОТРОПИН-РИЛИЗИНГ ГОРМОНА (аГнРГ) - снижают величину кровопотери и в результате приводят к медикаментозной менопаузе.
Слайд 72Хирургические методы лечения ДМК:
лечебно-диагностическое выскабливание слизистой тела матки - должно являться
криодеструкция гиперплазированного эндометрия;
аблация (удаление, иссечение, резекция) патологического эндометрия под контролем гистероскопии;
гистероскопическая резекция эндометрия с помощью электрического тока – электрохирургическая резектоскопическая методика;
хирургическое лечение лазерным лучом;
термальная баллонная аблация;
аблации эндометрия с использованием электромагнитной энергии;
при отсутствии эффекта от лечения вышеперечисленными методами – гистерэктомия.