- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Брюшной тиф. Этиология презентация
Содержание
- 1. Брюшной тиф. Этиология
- 2. Острое инфекционное заболевание с фекально-оральным механизмом
- 3. Историческая справка Термин «тиф» (греч. typhos —
- 4. Этиология Возбудитель - S.typhi Семейство кишечных Род
- 5. Хорошо сохраняется во внешней среде, куда попадает
- 6. Чувствителен возбудитель к прямым солнечным лучам и
- 7. Эпидемиология Болеет ТОЛЬКО ЧЕЛОВЕК. Источник инфекции: больной
- 8. Механизм передачи: фекально-оральный. Пути передачи: водный, пищевой
- 9. Патогенез Возбудитель проникает через рот
- 10. Бактериемия возбудитель
- 11. Погибая бактерия выделяет эндотоксин, который оказывает токсическое
- 12. Продолжительное и неравномерное поступление возбудителей в кровь
- 13. Патанатомия Мозговидное набухание лимфатических фолликулов -- 1-ая
- 14. Клиника Периоды течения болезни: Инкубационный Начальный Разгара Реконвалесценции
- 15. Инкубационный период: 7 — 25 дней(чаще 10—14
- 16. Температура ступенеобразно повышается в течение 4-6 суток
- 17. На 8 —10-й день болезни в области
- 18. У части больных можно наблюдать желтушное окрашивание
- 19. . Симптом относительной брадикардии (пульс отстает от температуры). Гипотония, глухость сердечных тонов.
- 20. Язык : густо обложен серо-белым или серо-коричневым
- 21. Живот вздут (метеоризм), ощущение «воздушной подушки» на
- 22. Период выздоровления : Прекращение лихорадки, Постепенная
- 23. Осложнения Специфические: кишечное кровотечение, прободение язв, инфекционно-токсический
- 24. Кишечное кровотечение: чаще развиваются в конце 3-й
- 25. При обильном кровотечении происходит графический перекрест кривых
- 26. Прободение кишки. Перфорация чаще возникает в
- 27. Симптомы: Внезапная боль в животе «кинжальная» Мышечное
- 28. ИТШ – синдром острой недостаточности кровообращения и
- 29. Различают три степени шока: ИТШ первой степени(компенсированный)
- 30. ИТШ второй степени (субкомпенсированный) : Возбуждение сменяется
- 31. ИТШ третьей степени (декомпенсированный) Сопровождается гипотермией
- 32. Диагностика Диагноз основывается на клинической картине заболевания,
- 33. Абсолютным доказательством диагноза служит выделение возбудителя из
- 34. Дифференциальная диагностика Паратифами А и В Сыпным тифом, болезнью Брилла ОРВИ Лептоспирозом Бруцеллезом.
- 35. Лечение Госпитализация обязательна в инфекционный стационар. Строгий
- 36. Медикаментозная терапия: Антибиотики: Левомицетин (хлорамфеникол) назначают по
- 37. Помощь при кровотечении Покой (нельзя перемещать больного);
- 38. Помощь при перфорации Показано незамедлительное хирургическое вмешательство.
- 39. Помощь при инфекционно-токсическом шоке Доврачебная помощь:
- 40. Помощь при инфекционно-токсическом шоке Первая врачебная помощь:
- 41. Выписка из стационара После полного клинического выздоровления,
- 42. Диспансерное наблюдение Проводится в КИЗе поликлиники
- 43. Прогноз При быстрой госпитализации и своевременном начале
- 44. Мероприятия в очаге: Раннее выявление больных
- 45. Профилактические мероприятия подразделяются на : неспецифические (санитарный
- 46. Особенности паратифов А и В Это острые
- 47. Особенности паратифов А и В Паратиф А
- 48. Особенности паратифов А и В Паратиф В
- 49. Спасибо за внимание!
Слайд 2 Острое инфекционное заболевание с фекально-оральным механизмом передачи, вызываемое возбудителем Salmonella
typhi, характеризуещееся специфическим поражением лимфатического аппарата тонкой кишки (в результате которого образуются язвы), интоксикацией, розеолезной сыпью, характерным «тифозным» языком, увеличением печени и селезенки.
Слайд 3Историческая справка
Термин «тиф» (греч. typhos — дым, туман) был известен со
времен Гиппократа и включал в себя все заболевания, протекавшие с высокой температурой тела, затемнением сознания и бредом.
Почти каждое стихийное бедствие и войны сопровождались эпидемиями брюшного тифа.
Почти каждое стихийное бедствие и войны сопровождались эпидемиями брюшного тифа.
Слайд 4Этиология
Возбудитель - S.typhi
Семейство кишечных
Род сальмонелл.
Свойства:
Аэробная бактерия
Не образует спор
Хорошо подвижна (наличие жгутиков)
Грамотрицательная палочка
Имеет цилиндрическую форму, закругленные концы.
Слайд 5Хорошо сохраняется во внешней среде, куда попадает с выделениями больных или
бактерионосителей;
Интенсивно размножаться в молоке и сохраняться в нем 30 — 35 дней при условии умеренного охлаждения.
На овощах и фруктах возбудители сохраняются 15 — 25 дней, в стоячей воде — 4 нед., во льду — 60 дней.
Интенсивно размножаться в молоке и сохраняться в нем 30 — 35 дней при условии умеренного охлаждения.
На овощах и фруктах возбудители сохраняются 15 — 25 дней, в стоячей воде — 4 нед., во льду — 60 дней.
Слайд 6Чувствителен возбудитель к прямым солнечным лучам и высушиванию, нагреванию (при кипячении
погибает почти моментально).
Губительно действуют дезинфектанты в течение 10-15 минут.
Губительно действуют дезинфектанты в течение 10-15 минут.
Слайд 7Эпидемиология
Болеет ТОЛЬКО ЧЕЛОВЕК.
Источник инфекции: больной или бактерионоситель.
Возбудитель содержится в кале, моче,
меньше в слюне и молоке.
Выделение возбудителя происходит с конца инкубационного периода, продолжается в течение всей болезни, иногда не прекращается в период реконвалесценции.
Выделение возбудителя происходит с конца инкубационного периода, продолжается в течение всей болезни, иногда не прекращается в период реконвалесценции.
Слайд 8Механизм передачи: фекально-оральный.
Пути передачи: водный, пищевой и контактно-бытовой.
Заболеваемость :
1)Эпидемические вспышки (водные
и пищевые).
2)Спорадическая заболеваемость (контактно-бытовой)
Сезонность: летне-осенний период.
Иммунитет – стойкий.
2)Спорадическая заболеваемость (контактно-бытовой)
Сезонность: летне-осенний период.
Иммунитет – стойкий.
Слайд 9Патогенез
Возбудитель проникает через рот в желудок
далее в двенадцатиперстную кишку нижний отдел тонкой кишки(где наиболее благоприятные условия для существования и размножения) внедряются в лимфатические фолликулы, затем по лимфатическим путям в мезентериальные и забрюшинные лимфатические узлы(размножаются), затем в кровь, развивается бактериемия, возникает лихорадка.
Развитие бактериемии знаменует конец ИП и начало клинических проявлений.
Развитие бактериемии знаменует конец ИП и начало клинических проявлений.
Слайд 10Бактериемия возбудитель заносится в печень, селезенку,
костный мозг и другие органы и ткани, в которых образуются тканевые очаги инфекции, бактерии поступают в ток крови, усиливая и поддерживая бактериемию.
Выделяясь с желчью бактерии
вновь проникают в просвет
тонкой кишки и повторно
внедряются в лимфатические
образования кишечника,
которые ранее уже были ими
сенсибилизированы.
Выделяясь с желчью бактерии
вновь проникают в просвет
тонкой кишки и повторно
внедряются в лимфатические
образования кишечника,
которые ранее уже были ими
сенсибилизированы.
Слайд 11Погибая бактерия выделяет эндотоксин, который оказывает токсическое воздействие на ЦНС, что
проявляется депрессией, адинамией, развитием характерного «тифозного статуса».
Нарушается иннервация кишечника и угнетается выработка пищеварительных ферментов возникают запор и метеоризм.
Нарушается иннервация кишечника и угнетается выработка пищеварительных ферментов возникают запор и метеоризм.
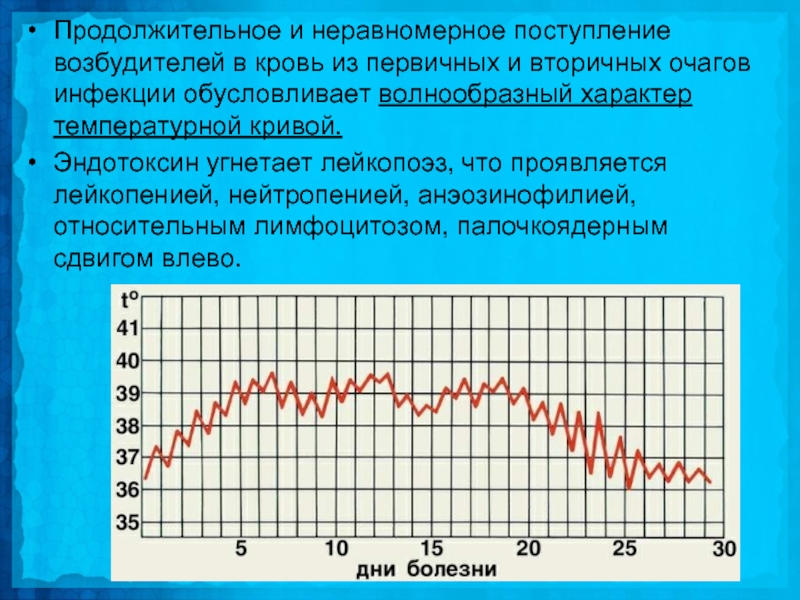
Слайд 12Продолжительное и неравномерное поступление возбудителей в кровь из первичных и вторичных
очагов инфекции обусловливает волнообразный характер температурной кривой.
Эндотоксин угнетает лейкопоэз, что проявляется лейкопенией, нейтропенией, анэозинофилией, относительным лимфоцитозом, палочкоядерным сдвигом влево.
Эндотоксин угнетает лейкопоэз, что проявляется лейкопенией, нейтропенией, анэозинофилией, относительным лимфоцитозом, палочкоядерным сдвигом влево.
Слайд 13Патанатомия
Мозговидное набухание лимфатических фолликулов -- 1-ая неделя болезни.
Некроз этих фолликулов –
2 –ая неделя болезни.
Отторжение некротических тканей и образование «чистых» язв – 3-4-ая неделя болезни.
Заживление язв – 5-6-ая неделя болезни.
Отторжение некротических тканей и образование «чистых» язв – 3-4-ая неделя болезни.
Заживление язв – 5-6-ая неделя болезни.
Слайд 15Инкубационный период: 7 — 25 дней(чаще 10—14 дней).
Классическое течение:
Постепенное начало(хотя может
быть и острое)
Медленное развертывание симптоматики(максимальная выраженность на 8 —9-й день)
Головная боль
Томительная бессонница
Нарастание температуры тела (до 39 — 39,5 °С и выше)
Могут быть катаральные симптомы, признаки бронхита и пневмонии.
Медленное развертывание симптоматики(максимальная выраженность на 8 —9-й день)
Головная боль
Томительная бессонница
Нарастание температуры тела (до 39 — 39,5 °С и выше)
Могут быть катаральные симптомы, признаки бронхита и пневмонии.
Слайд 16Температура ступенеобразно повышается в течение 4-6 суток и, последующие 7-10 дней,
сохраняется на максимальном уровне, суточные колебания - 1 °С.
В периоде разгара:
Резкая общая слабость
Безразличие больного ко всему окружающему (апатия)
Адинамия
Замкнутость
Безучастный взгляд
Кожа бледная, сухая,
горячая на ощупь.
У части больных разви-
вается тифозный статус:
бред, галлюцинации, рас-
стройство сознания.
В периоде разгара:
Резкая общая слабость
Безразличие больного ко всему окружающему (апатия)
Адинамия
Замкнутость
Безучастный взгляд
Кожа бледная, сухая,
горячая на ощупь.
У части больных разви-
вается тифозный статус:
бред, галлюцинации, рас-
стройство сознания.
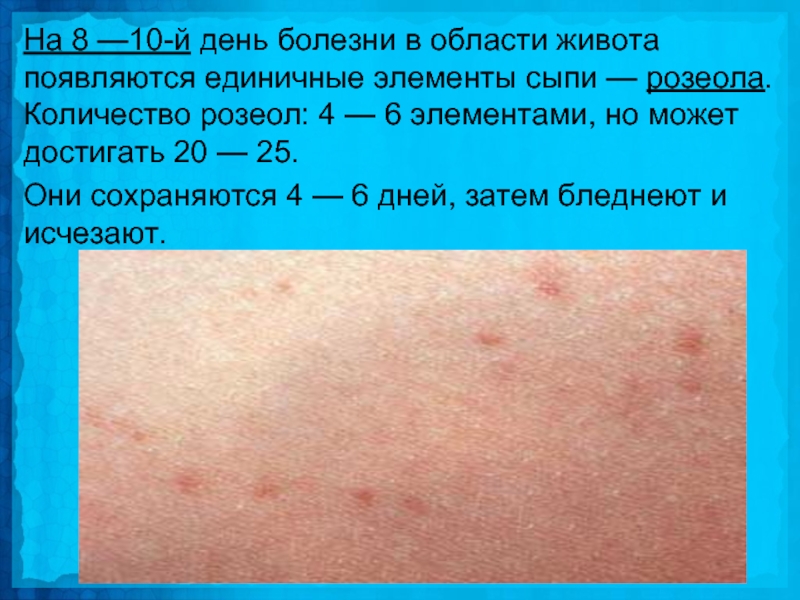
Слайд 17На 8 —10-й день болезни в области живота появляются единичные элементы
сыпи — розеола. Количество розеол: 4 — 6 элементами, но может достигать 20 — 25.
Они сохраняются 4 — 6 дней, затем бледнеют и исчезают.
Они сохраняются 4 — 6 дней, затем бледнеют и исчезают.
Слайд 18У части больных можно наблюдать желтушное окрашивание кожи ладоней — симптом
Филипповича, свидетельствующий о поражении печени.
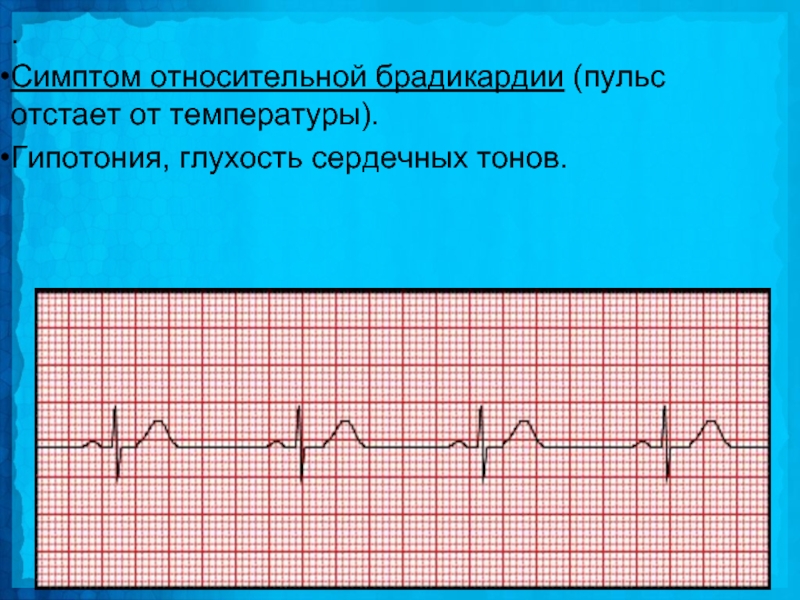
Слайд 19.
Симптом относительной брадикардии (пульс отстает от температуры).
Гипотония, глухость сердечных тонов.
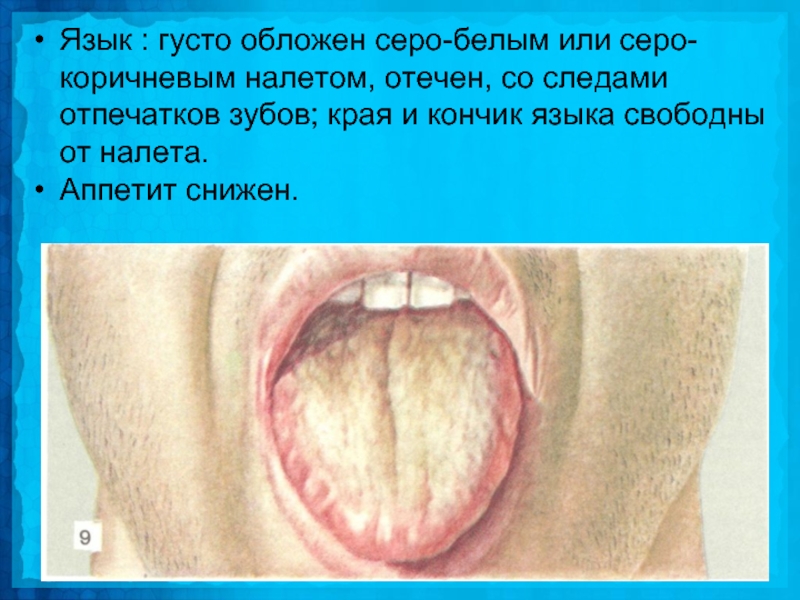
Слайд 20Язык : густо обложен серо-белым или серо-коричневым налетом, отечен, со следами
отпечатков зубов; края и кончик языка свободны от налета.
Аппетит снижен.
Аппетит снижен.
Слайд 21Живот вздут (метеоризм), ощущение «воздушной подушки» на животе.
Возникает запор, однако стул
иногда бывает жидким, водянистым в виде «горохового пюре».
С 4 — 5-го дня болезни пальпаторно определяется увеличение размеров селезенки.
С 5 —7-го дня — увеличивается печень.
С 4 — 5-го дня болезни пальпаторно определяется увеличение размеров селезенки.
С 5 —7-го дня — увеличивается печень.
Слайд 22Период выздоровления :
Прекращение лихорадки,
Постепенная нормализация всех функций организма.
Однако у
части больных могут наступить обострение и рецидив болезни.
Обострения наступают во время спада болезни, но еще до нормализации температуры тела; это новая вспышка процесса.
Рецидивы, или возвраты, болезни в отличие от обострений наступают уже при нормальной температуре тела и прекратившейся интоксикации.
Обострения наступают во время спада болезни, но еще до нормализации температуры тела; это новая вспышка процесса.
Рецидивы, или возвраты, болезни в отличие от обострений наступают уже при нормальной температуре тела и прекратившейся интоксикации.
Слайд 23Осложнения
Специфические: кишечное кровотечение, прободение язв, инфекционно-токсический шок.
Неспецифические: пневмония, паротиты, отиты, пиелиты,
стоматиты и др.
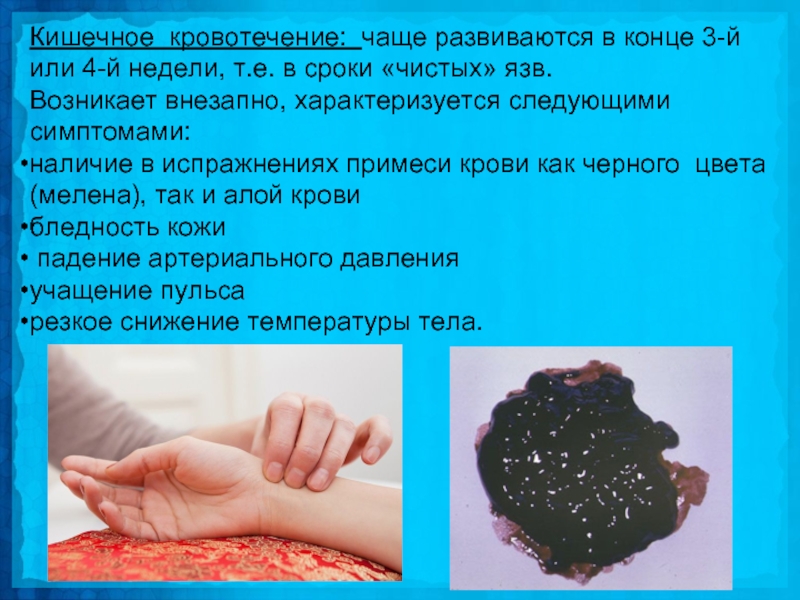
Слайд 24Кишечное кровотечение: чаще развиваются в конце 3-й или 4-й недели, т.е.
в сроки «чистых» язв.
Возникает внезапно, характеризуется следующими симптомами:
наличие в испражнениях примеси крови как черного цвета (мелена), так и алой крови
бледность кожи
падение артериального давления
учащение пульса
резкое снижение температуры тела.
Возникает внезапно, характеризуется следующими симптомами:
наличие в испражнениях примеси крови как черного цвета (мелена), так и алой крови
бледность кожи
падение артериального давления
учащение пульса
резкое снижение температуры тела.
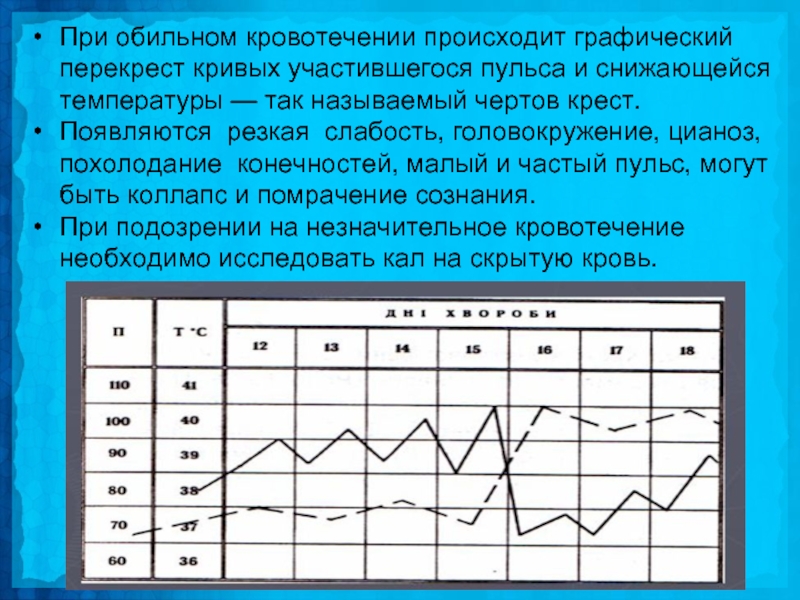
Слайд 25При обильном кровотечении происходит графический перекрест кривых участившегося пульса и снижающейся
температуры — так называемый чертов крест.
Появляются резкая слабость, головокружение, цианоз, похолодание конечностей, малый и частый пульс, могут быть коллапс и помрачение сознания.
При подозрении на незначительное кровотечение необходимо исследовать кал на скрытую кровь.
Появляются резкая слабость, головокружение, цианоз, похолодание конечностей, малый и частый пульс, могут быть коллапс и помрачение сознания.
При подозрении на незначительное кровотечение необходимо исследовать кал на скрытую кровь.
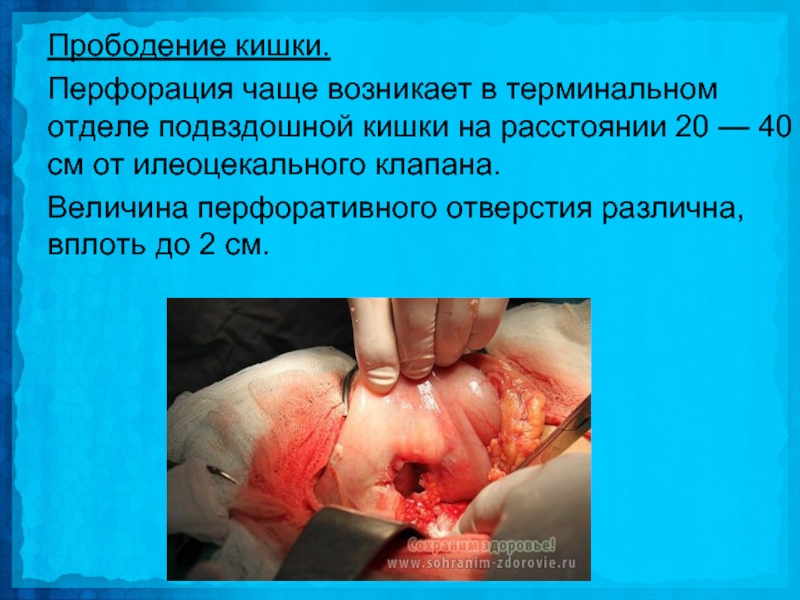
Слайд 26Прободение кишки.
Перфорация чаще возникает в терминальном отделе подвздошной кишки на
расстоянии 20 — 40 см от илеоцекального клапана.
Величина перфоративного отверстия различна, вплоть до 2 см.
Величина перфоративного отверстия различна, вплоть до 2 см.
Слайд 27Симптомы:
Внезапная боль в животе «кинжальная»
Мышечное напряжение брюшного пресса «доскообразный» живот
Пульс
становится малым и частым, лицо бледнеет, появляется холодный пот, учащается дыхание, снижается температура тела.
Через несколько часов развивается перитонит, интоксикация и лихорадка нарастают, заостряются черты лица, появляются рвота, исчезает печеночная тупость, нет стула, не отходят газы, появляются симптомы раздражения брюшины (Щеткина-Блюмберга).
Через несколько часов развивается перитонит, интоксикация и лихорадка нарастают, заостряются черты лица, появляются рвота, исчезает печеночная тупость, нет стула, не отходят газы, появляются симптомы раздражения брюшины (Щеткина-Блюмберга).
Слайд 28ИТШ – синдром острой недостаточности кровообращения и связанных с ней тяжелых
метаболических расстройств в организме.
Симптомы: нарушение показателей гемодинамики (частота пульса, уровень АД), дыхательной функции (частота и ритм дыхания), мочеотделения.
Симптомы: нарушение показателей гемодинамики (частота пульса, уровень АД), дыхательной функции (частота и ритм дыхания), мочеотделения.
Слайд 29Различают три степени шока:
ИТШ первой степени(компенсированный) :
Проявляется беспокойством и возбужденностью больных
на фоне гипертермии (39-41о С).
Кожа сухая, горячая на ощупь.
Тахикардия.
Диурез не нарушен.
Кожа сухая, горячая на ощупь.
Тахикардия.
Диурез не нарушен.
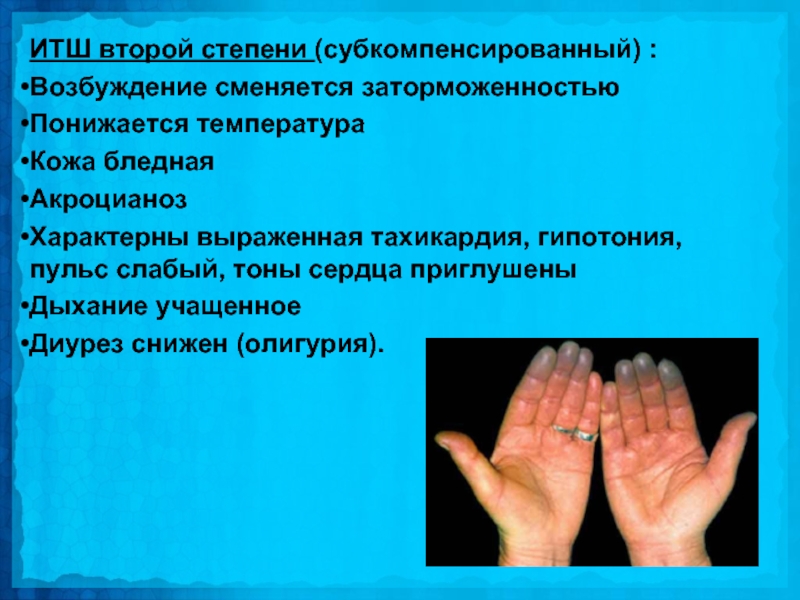
Слайд 30ИТШ второй степени (субкомпенсированный) :
Возбуждение сменяется заторможенностью
Понижается температура
Кожа бледная
Акроцианоз
Характерны выраженная
тахикардия, гипотония, пульс слабый, тоны сердца приглушены
Дыхание учащенное
Диурез снижен (олигурия).
Дыхание учащенное
Диурез снижен (олигурия).
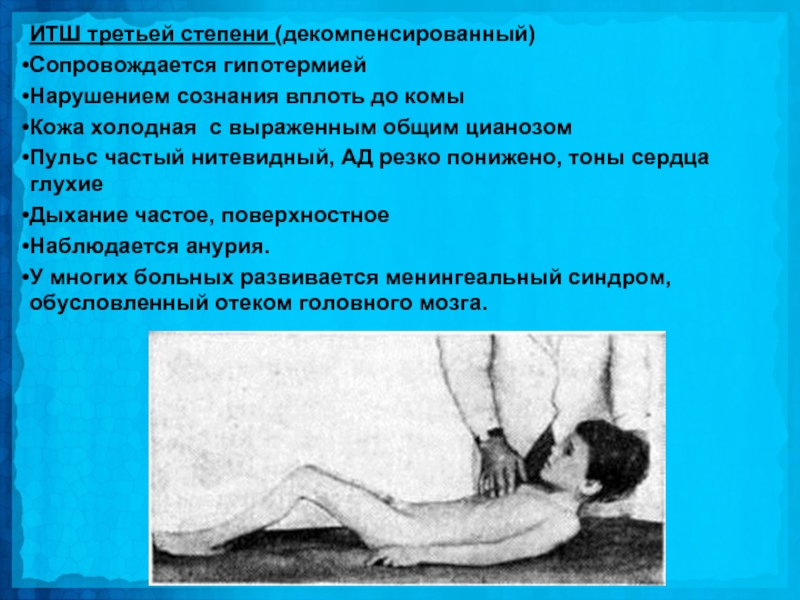
Слайд 31ИТШ третьей степени (декомпенсированный)
Сопровождается гипотермией
Нарушением сознания вплоть до комы
Кожа
холодная с выраженным общим цианозом
Пульс частый нитевидный, АД резко понижено, тоны сердца глухие
Дыхание частое, поверхностное
Наблюдается анурия.
У многих больных развивается менингеальный синдром, обусловленный отеком головного мозга.
Пульс частый нитевидный, АД резко понижено, тоны сердца глухие
Дыхание частое, поверхностное
Наблюдается анурия.
У многих больных развивается менингеальный синдром, обусловленный отеком головного мозга.
Слайд 32Диагностика
Диагноз основывается на клинической картине заболевания, эпидемиологических данных, лабораторных исследованиях.
Клинический диагноз
нуждается в бактериологическом или серологическом подтверждении.
Слайд 33Абсолютным доказательством диагноза служит выделение возбудителя из крови.
Бактериологическое исследование крови
(гемокультура) ─ посев 5 мл крови на 50 мл желчного бульона проводится при подъеме температуры.
Бактериологическое исследование кала(копрокультура) и мочи (уринокультура) проводят со 2-ой недели заболевания.
Серологические методы (с 6- го дня болезни). Наиболее чувствительной и специфической является РНГА (РПГА).
Бактериологическое исследование кала(копрокультура) и мочи (уринокультура) проводят со 2-ой недели заболевания.
Серологические методы (с 6- го дня болезни). Наиболее чувствительной и специфической является РНГА (РПГА).
Слайд 34Дифференциальная диагностика
Паратифами А и В
Сыпным тифом, болезнью Брилла
ОРВИ
Лептоспирозом
Бруцеллезом.
Слайд 35Лечение
Госпитализация обязательна в инфекционный стационар.
Строгий постельный режим до 7-8 дня нормальной
температуры(с 7-8 дня нормальной температуры разрешается сидеть, а с 10-11 дня -- вставать).
Диета(стол № 4а, затем №4: питание 5-6 раз/сутки).
Диета(стол № 4а, затем №4: питание 5-6 раз/сутки).
а
Слайд 36Медикаментозная терапия:
Антибиотики:
Левомицетин (хлорамфеникол) назначают по 0,5 г 4 раза в сутки
до 10-го дня нормальной температуры
При неэффективности или непереносимости левомицетина: ампициллин (амоксициллин) 0,5 г по 4 — 6 раз в сутки
Бактрим по 2 таблетки 2 раза в сутки.
Препаратами выбора стали фторхинолоны: ципрофлоксацин по 0,5 г два раза в день, норфлоксацин.
Дезинтоксикационная терапия(гемодез, реополиглюкин, солевые растворы с глюкозой),
Антигистамины(супрастин, димедрол, пипольфен).
При неэффективности или непереносимости левомицетина: ампициллин (амоксициллин) 0,5 г по 4 — 6 раз в сутки
Бактрим по 2 таблетки 2 раза в сутки.
Препаратами выбора стали фторхинолоны: ципрофлоксацин по 0,5 г два раза в день, норфлоксацин.
Дезинтоксикационная терапия(гемодез, реополиглюкин, солевые растворы с глюкозой),
Антигистамины(супрастин, димедрол, пипольфен).
Слайд 37Помощь при кровотечении
Покой (нельзя перемещать больного);
голод (нельзя кормить и поить);
холод (пузырь со льдом подвесить над областью пупка, больше справа).
Введение гемостатиков:
дицинон 12,5% р-р 2-4 мл в/в струйно или капельно, затем через каждые 4-6 ч. по 2 мл.
аминокапроновая кислота 5% р-р по 100 мл через каждые 4 часа в/в капельно .
кальция хлорид 10% раствор 10-20 мл в/в.
викасол 1% р-р 1-2 мл в/м.
Слайд 38Помощь при перфорации
Показано незамедлительное хирургическое вмешательство.
На до госпитальном этапе запрещено:
вводить обезболивающие
препараты;
использовать тепло, грелку;
ставить очистительную клизму и газоотводную трубку;
назначать слабительные препараты.
использовать тепло, грелку;
ставить очистительную клизму и газоотводную трубку;
назначать слабительные препараты.
Слайд 39Помощь при инфекционно-токсическом шоке
Доврачебная помощь:
придать больному положение с приподнятым ножным
концом кровати;
согреть больного, грелки к конечностям;
освободить больного от стесняющей одежды;
обеспечить доступ свежего воздуха, дать больному увлажненный кислород;
следить за температурой тела, пульсом, АД, ЧД;
контролировать суточный диурез.
согреть больного, грелки к конечностям;
освободить больного от стесняющей одежды;
обеспечить доступ свежего воздуха, дать больному увлажненный кислород;
следить за температурой тела, пульсом, АД, ЧД;
контролировать суточный диурез.
Слайд 40Помощь при инфекционно-токсическом шоке
Первая врачебная помощь: (в условиях реанимационного отделения)
внутривенно
- капельное введение 200мг допамина;
реополиглюкин 400-800 мл внутривенно струйно, затем капельно;
преднизолон 90-150 мг или гидрокортизон 150-300 мг внутривенно капельно;
глюкоза 5-10% 400 мл, инсулин 8 ЕД внутривенно капельно, солевые растворы;
альбумин 10-20% 200-400 мл внутривенно;
фуросемид 1% 2-4 мл внутривенно;
гепарин 5-10 тыс. единиц внутривенно.
антибактериальные препараты – цефалоспорины, аминогликозиды.
ИВЛ
реополиглюкин 400-800 мл внутривенно струйно, затем капельно;
преднизолон 90-150 мг или гидрокортизон 150-300 мг внутривенно капельно;
глюкоза 5-10% 400 мл, инсулин 8 ЕД внутривенно капельно, солевые растворы;
альбумин 10-20% 200-400 мл внутривенно;
фуросемид 1% 2-4 мл внутривенно;
гепарин 5-10 тыс. единиц внутривенно.
антибактериальные препараты – цефалоспорины, аминогликозиды.
ИВЛ
Слайд 41Выписка из стационара
После полного клинического выздоровления, но не ранее 21—23-го дня
с момента нормализации температуры и после 3-х кратного отрицательного бактериологического исследования кала и мочи, для декретированных групп – 5-кратного.
Слайд 42Диспансерное наблюдение
Проводится в КИЗе поликлиники в течение 3-х месяцев всех
реконвалесцентов, где ежемесячно проводится бактериологическое исследование кала и мочи, а в конце срока диспансерного наблюдения – серологическое исследование крови.
Затем реконвалесценты берутся на учёт в ЦГЭ: не относящиеся к декретированной группе – в течение 2-х лет, а работники пищевых предприятий на протяжении всей трудовой деятельности.
В ЦГЭ обследование 1 раз в квартал.
При положительном результате декретированные группы отстраняются от работы и госпитализируются в стационар для обследования.
Затем реконвалесценты берутся на учёт в ЦГЭ: не относящиеся к декретированной группе – в течение 2-х лет, а работники пищевых предприятий на протяжении всей трудовой деятельности.
В ЦГЭ обследование 1 раз в квартал.
При положительном результате декретированные группы отстраняются от работы и госпитализируются в стационар для обследования.
Слайд 43Прогноз
При быстрой госпитализации и своевременном начале антибактериального лечения прогноз достаточно благоприятен.
Возможно
развитие рецидивов, а также формирование бактерионосительства.
Слайд 44
Мероприятия в очаге:
Раннее выявление больных и бактерионосителей, их госпитализация и лечение.
Экстренное
извещение в ЦГЭ.
Текущая и заключительная дезинфекция.
Контактные наблюдаются 25 дней (с ежедневной термометрией), проводится им бактериологическое исследование кала и мочи, назначается с профилактической целью брюшнотифозный бактериофаг трижды с интервалом 3-4 дня.
Текущая и заключительная дезинфекция.
Контактные наблюдаются 25 дней (с ежедневной термометрией), проводится им бактериологическое исследование кала и мочи, назначается с профилактической целью брюшнотифозный бактериофаг трижды с интервалом 3-4 дня.
Слайд 45Профилактические мероприятия подразделяются на :
неспецифические (санитарный надзор за водоснабжением, пищевыми предприятиями,
общественным питанием, канализацией),
специфические (вакцинация).
Вакцинация (специфическая профилактика) проводится по эпидпоказаниям и некоторым профессиональным группам (работники бактериологических лабораторий, канализации) путем подкожного введения инактивированной брюшнотифозной вакцины.
специфические (вакцинация).
Вакцинация (специфическая профилактика) проводится по эпидпоказаниям и некоторым профессиональным группам (работники бактериологических лабораторий, канализации) путем подкожного введения инактивированной брюшнотифозной вакцины.
Слайд 46Особенности паратифов А и В
Это острые инфекционные болезни, которые по клиническому
течению и патоморфологической картине сходы с брюшным тифом.
Возбудителем паратифа А является паратифозная бактерия S.paratyphi А, паратифа В — S.paratyphi В, имеют одинаковые с брюшнотифозными бактериями морфологические и физико-химические свойства.
При паратифе А единственным источником инфекции являются больные и бактерионосители, а при паратифе В, кроме людей, источником инфекции могут быть и животные (крупный рогатый скот, лошади).
Возбудителем паратифа А является паратифозная бактерия S.paratyphi А, паратифа В — S.paratyphi В, имеют одинаковые с брюшнотифозными бактериями морфологические и физико-химические свойства.
При паратифе А единственным источником инфекции являются больные и бактерионосители, а при паратифе В, кроме людей, источником инфекции могут быть и животные (крупный рогатый скот, лошади).
Слайд 47Особенности паратифов А и В
Паратиф А преимущественно начинается остро.
Первыми признаками
заболевания чаще всего являются признаки поражения пищеварительного тракта: тошнота, рвота, понос, которые в ряде случаев сочетаются с катаральными явлениями (заложенность носа, насморк, кашель).
На 4 —7-й день болезни появляется обильная розеолезная, а чаще розеолезно-папулезная сыпь, у некоторых больных она петехиальная.
Паратиф А чаще, чем брюшной тиф и паратиф В, протекает тяжело, чаще развиваются рецидивы.
На 4 —7-й день болезни появляется обильная розеолезная, а чаще розеолезно-папулезная сыпь, у некоторых больных она петехиальная.
Паратиф А чаще, чем брюшной тиф и паратиф В, протекает тяжело, чаще развиваются рецидивы.
Слайд 48Особенности паратифов А и В
Паратиф В
Начало заболевания может быть самое разнообразное:
постепенное, бурное, с явлениями гастроэнтерита или симптомами интоксикации.
Паратиф В протекает легко или в среднетяжелой форме.
Сыпь чаще всего появляется на 4 — 5-й день болезни, обильная, розеолезно-папулезная, но у отдельных больных ее вообще может не быть.
Селезенка и печень у большинства больных увеличиваются также к 5 —7-му дню от начала болезни.
Паратиф В протекает легко или в среднетяжелой форме.
Сыпь чаще всего появляется на 4 — 5-й день болезни, обильная, розеолезно-папулезная, но у отдельных больных ее вообще может не быть.
Селезенка и печень у большинства больных увеличиваются также к 5 —7-му дню от начала болезни.