- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Бета-лактамы - причина острого респираторного дистресс-синдрома с лихорадкой презентация
Содержание
- 1. Бета-лактамы - причина острого респираторного дистресс-синдрома с лихорадкой
- 2. Известно более 10 групп причин
- 3. Наиболее частые причины развития СОПЛ/ОРДС: I) Оказывающие
- 4. Наиболее частые причины развития СОПЛ/ОРДС: II) Не
- 5. Но среди этих причин нет антибиотиков, которые
- 6. В 2001-2010 годах в терапевтическом и пульмонологическом
- 7. На фоне назначенного лечения состояние пациентов ухудшалось:
- 8. Двум пациентам пенициллины были заменены цефалоспоринами; двум
- 9. У трёх умерших патоморфологически определялась
- 10. Мононук- леарная инфиль- трация лёгких, характерная для пневмонита (окраска гематоксилином- эозином, Χ150).
- 11. Мононук- леарная инфиль- трация лёгких, характерная для пневмонита (окраска гематоксилином- эозином, Χ400).
- 12. Во всех случаях были ярко выражены морфологические
- 13. У четвёртого - макроскопически пневмонической инфильтрации не
- 14. Соответственно изложенным результатам после 2010 года в
- 15. 22 ноября 2012 года автор был приглашён
- 16. У пациента А., мужчины 61 года, заместителя
- 17. В послеоперационном периоде состояние пациента - стабильно
- 18. Патогистологическое заключение (от 25.10.2012 г.) подтвердило диагноз:
- 19. Рентгено- грамма от 02.11.12
- 20. На ежедневно выполнявшихся рентгенограммах грудной клетки (
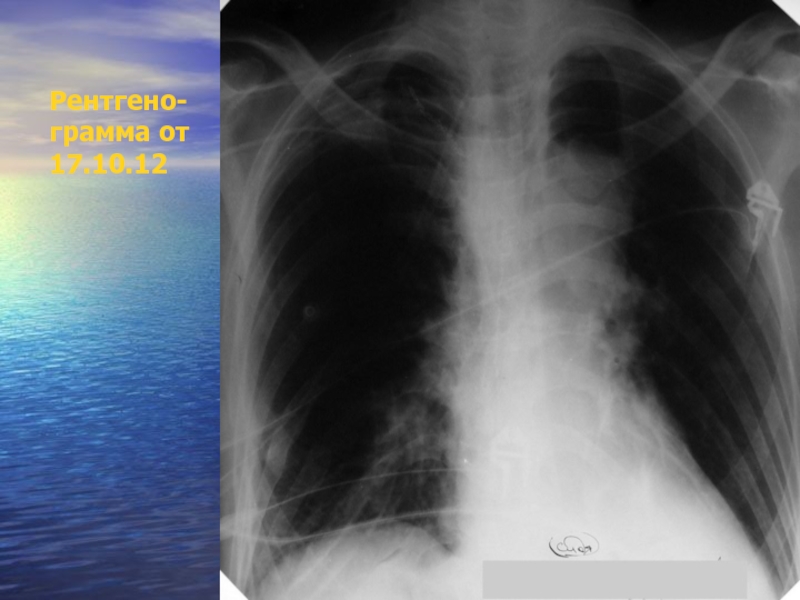
- 21. Рентгено- грамма от 17.10.12
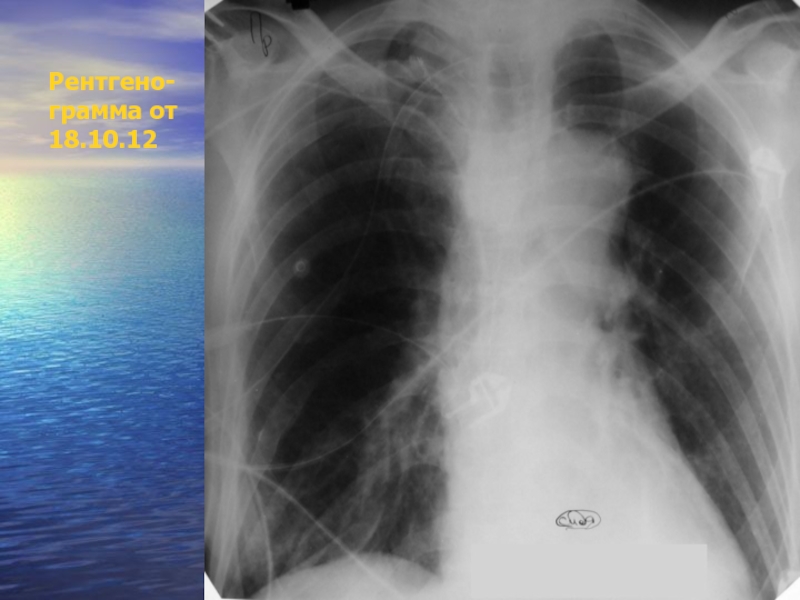
- 22. Рентгено- грамма от 18.10.12
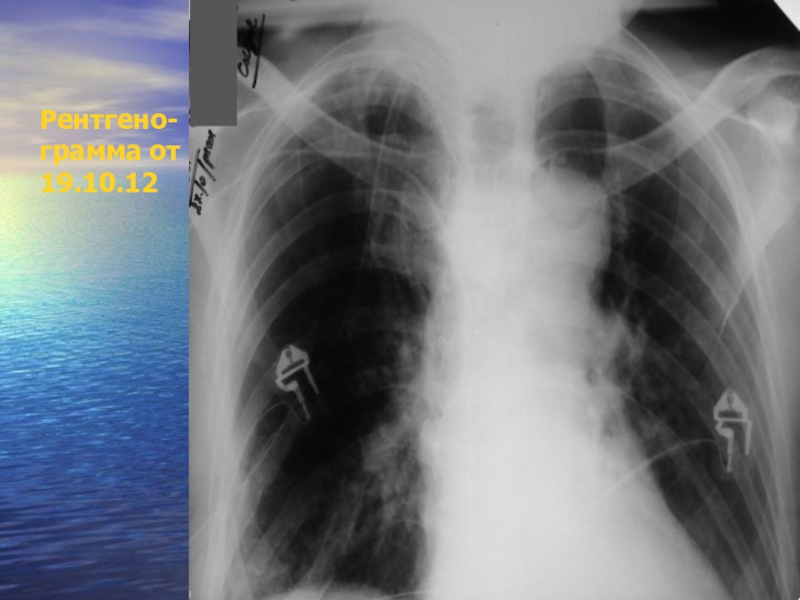
- 23. Рентгено- грамма от 19.10.12
- 24. Рентгено- грамма от 19.10.12
- 25. Рентгено- грамма от 20.10.12
- 26. Но на пятые сутки после операции, 21.10.2012
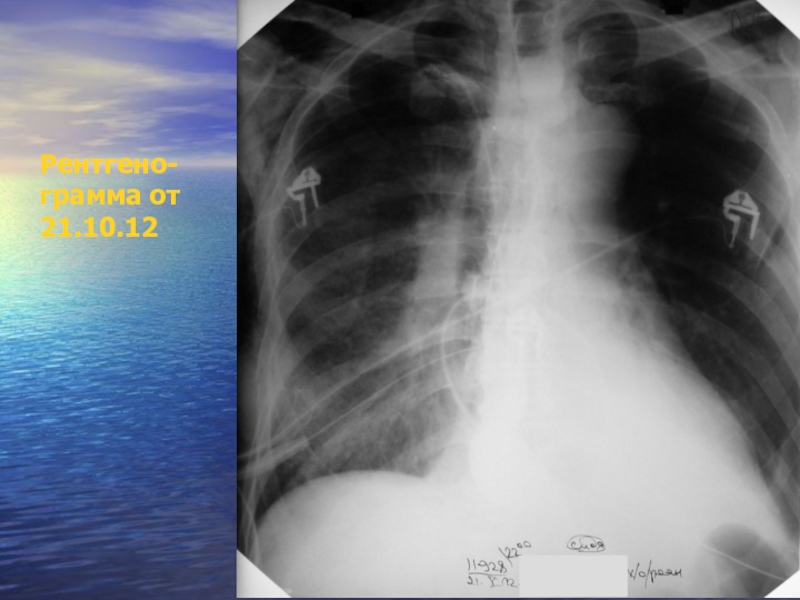
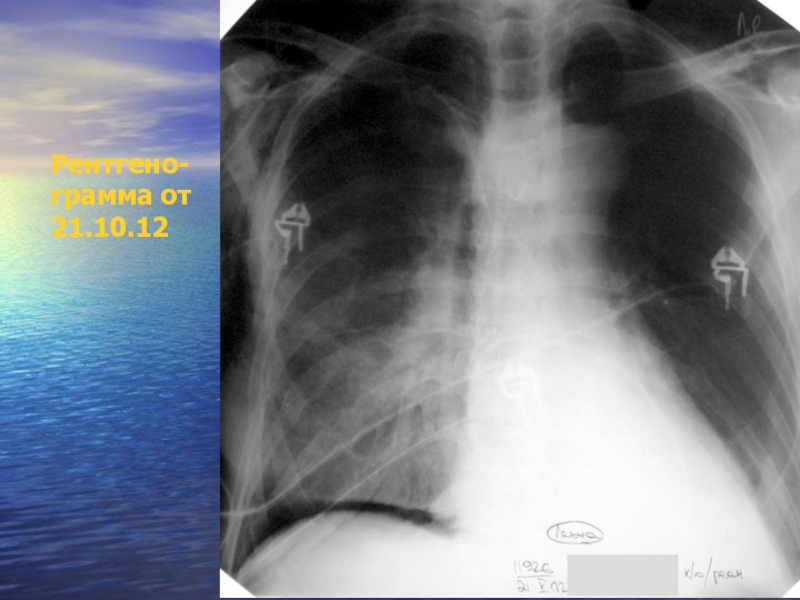
- 27. Рентгено- грамма от 21.10.12
- 28. В последующем характер и локализация инфильтративных затенений
- 29. Рентгено- грамма от 21.10.12
- 30. В посевах мокроты от 22.10.12 г.
- 31. Рентгено- грамма от 21.10.12
- 32. Рентгено- грамма от 21.10.12
- 33. Рентгено- грамма от 22.10.12
- 34. Рентгено- грамма от 22.10.12
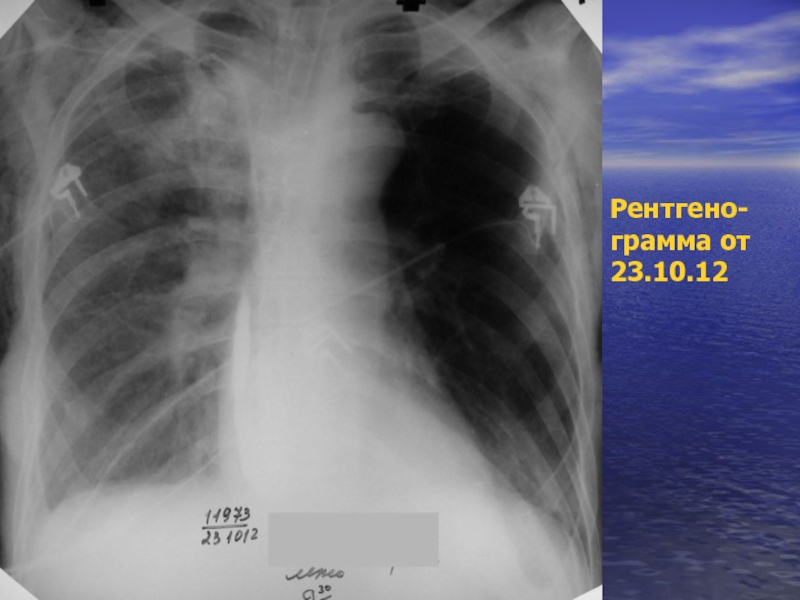
- 35. Рентгено- грамма от 23.10.12
- 36. Рентгено- грамма от 23.10.12
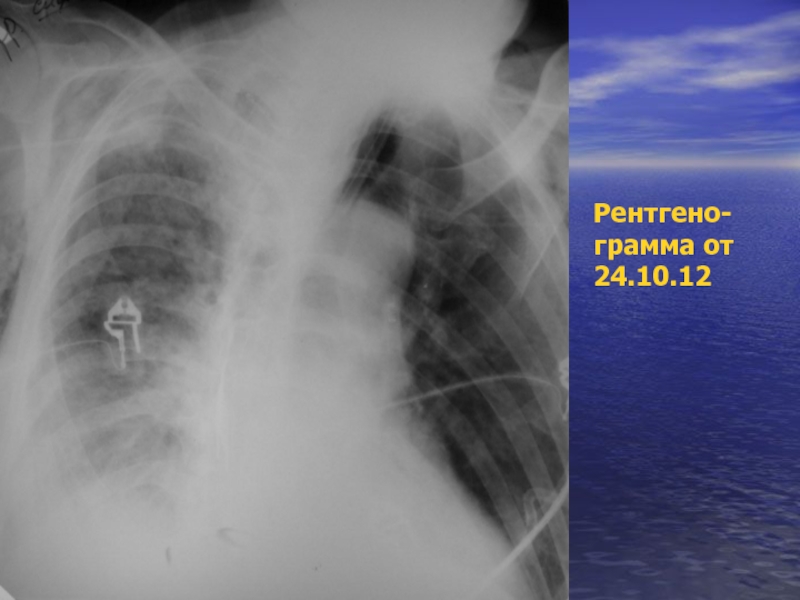
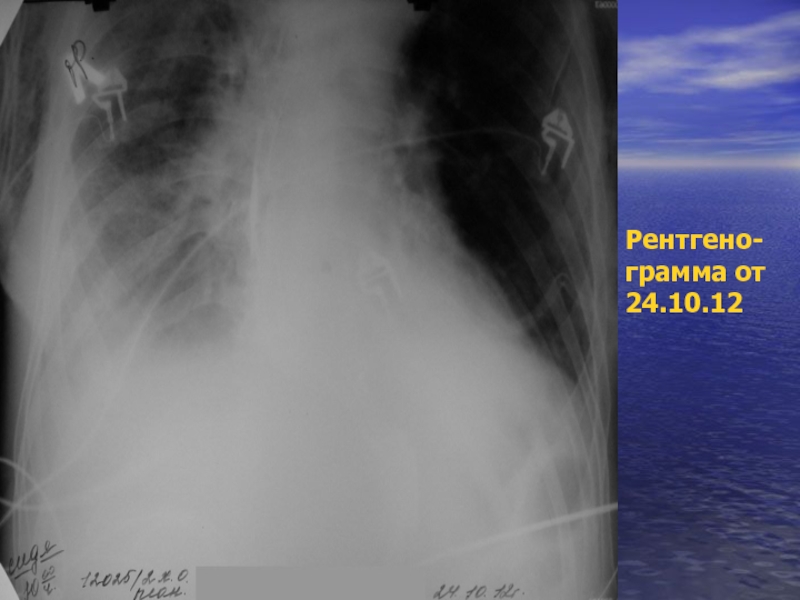
- 37. Рентгено- грамма от 24.10.12
- 38. Рентгено- грамма от 24.10.12
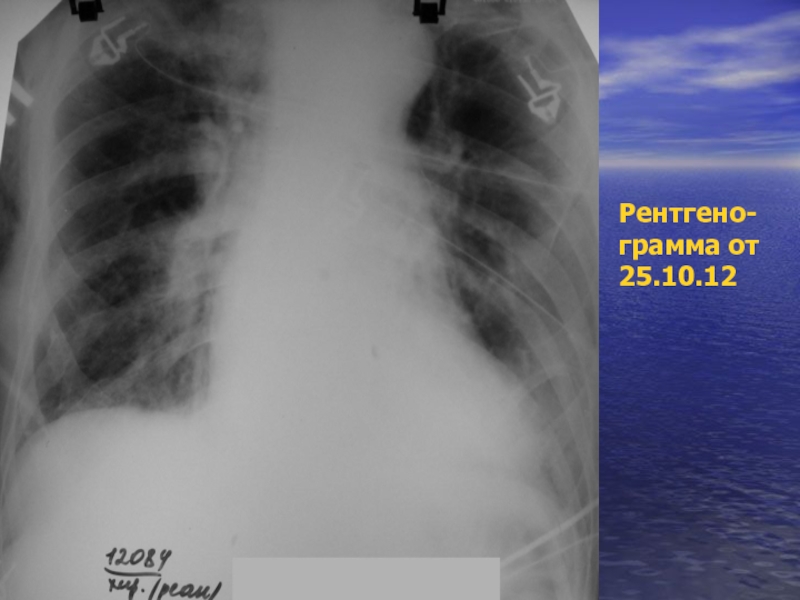
- 39. Рентгено- грамма от 25.10.12
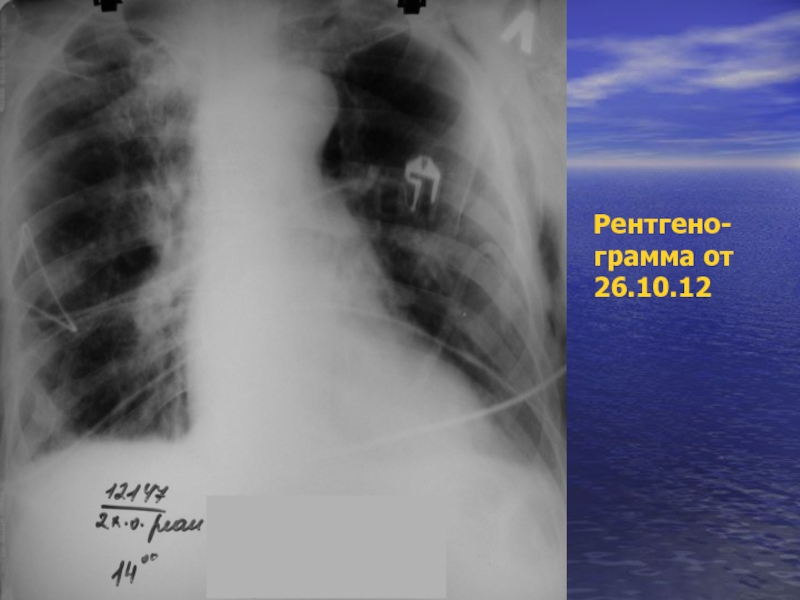
- 40. Рентгено- грамма от 26.10.12
- 41. Рентгено- грамма от 26.10.12
- 42. Рентгено- грамма от 27.10.12
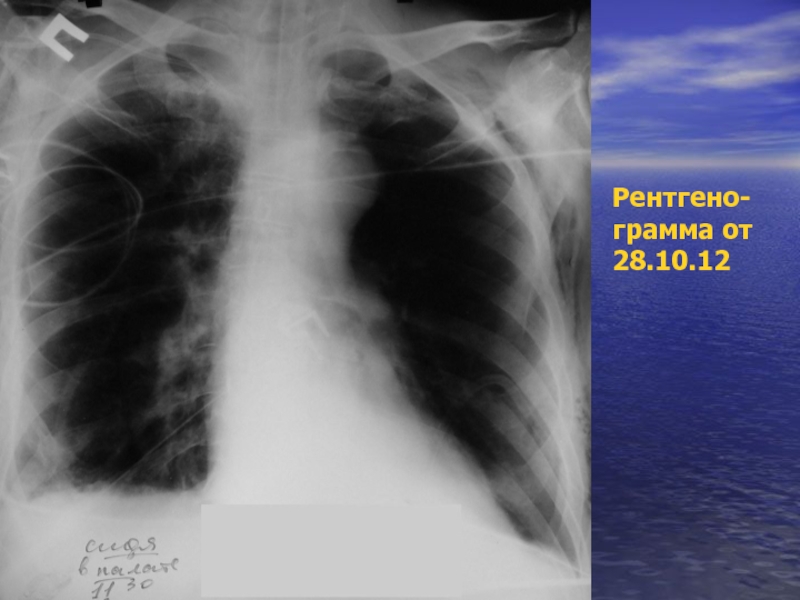
- 43. Рентгено- грамма от 28.10.12
- 44. Рентгено- грамма от 29.10.12
- 45. Рентгено- грамма от 30.10.12
- 46. Рентгено- грамма от 01.11.12
- 47. Рентгено- грамма от 02.11.12
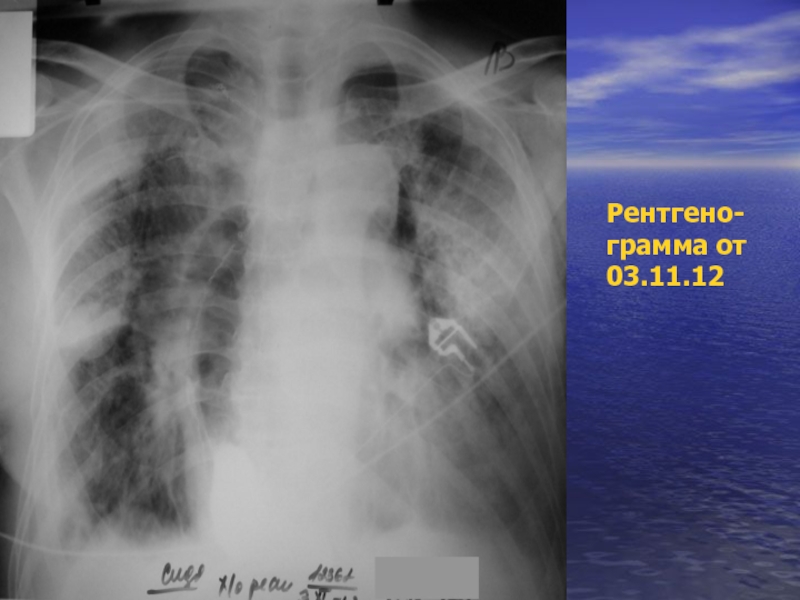
- 48. Рентгено- грамма от 03.11.12
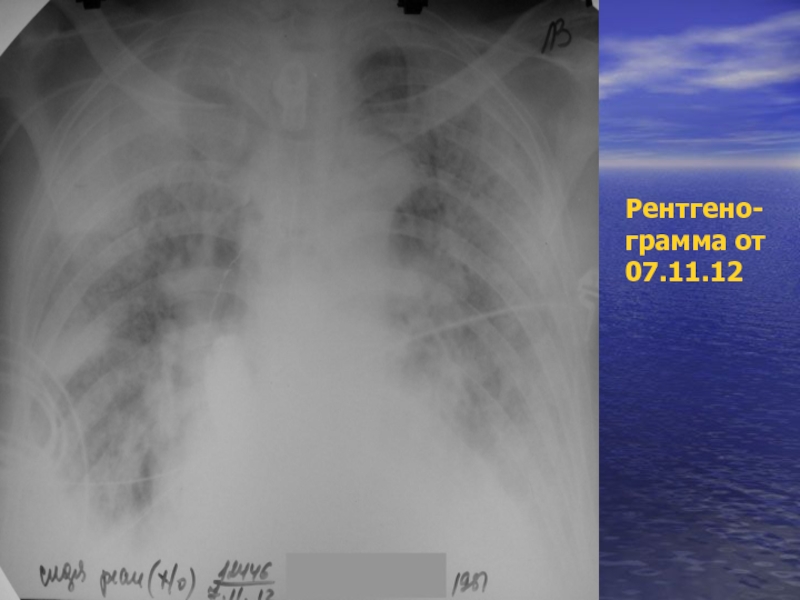
- 49. Рентгено- грамма от 07.11.12
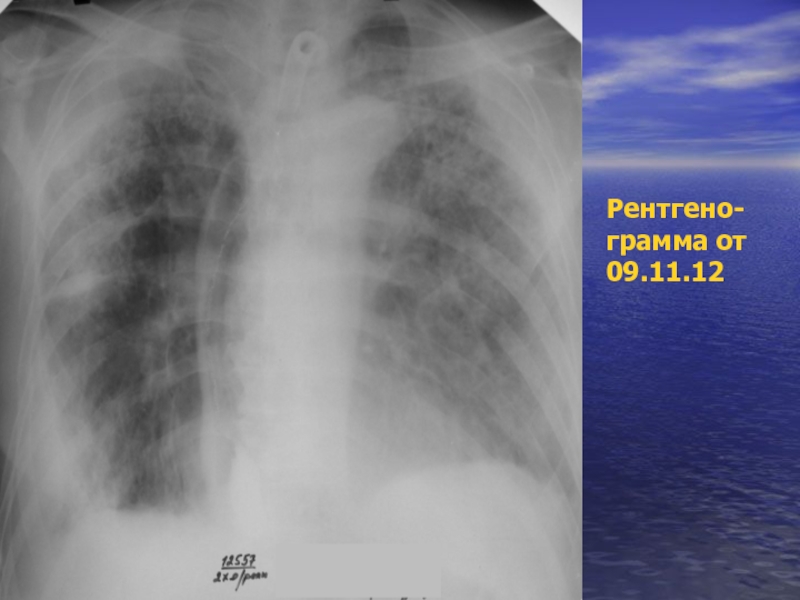
- 50. Рентгено- грамма от 09.11.12
- 51. Рентгено- грамма от 10.11.12
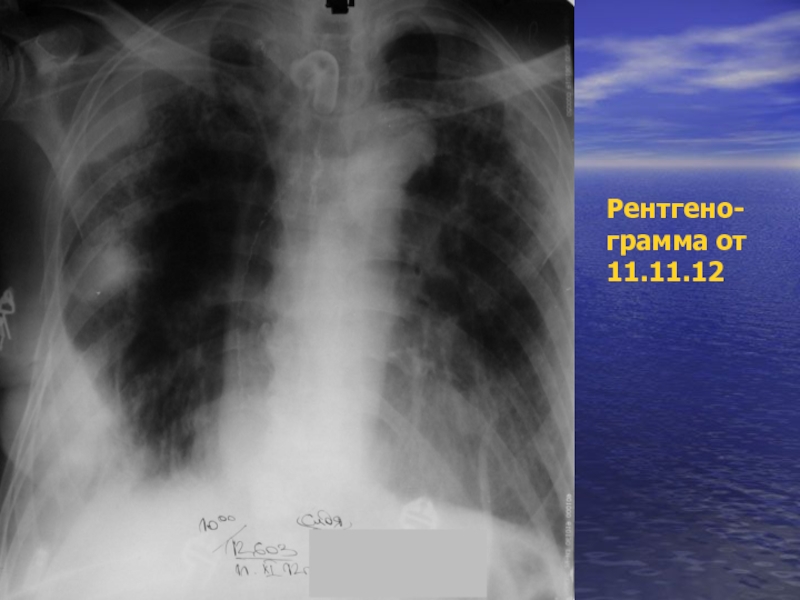
- 52. Рентгено- грамма от 11.11.12
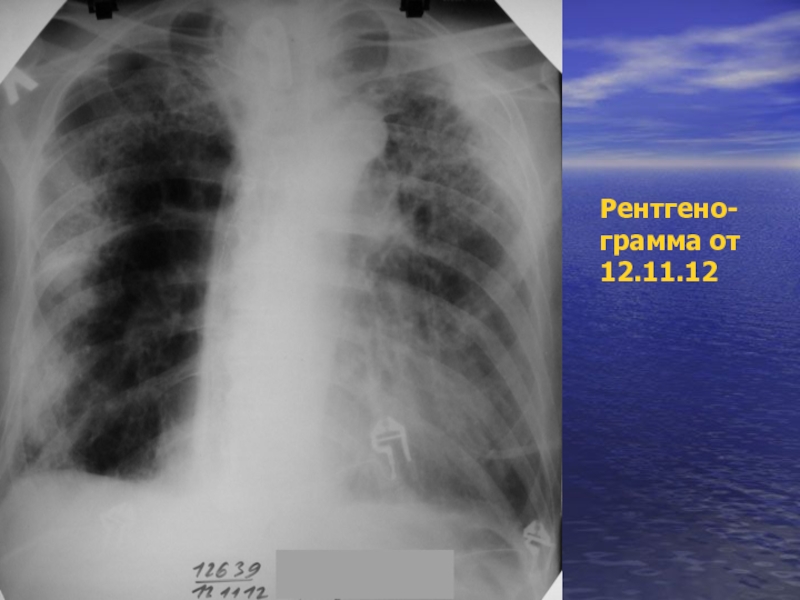
- 53. Рентгено- грамма от 12.11.12
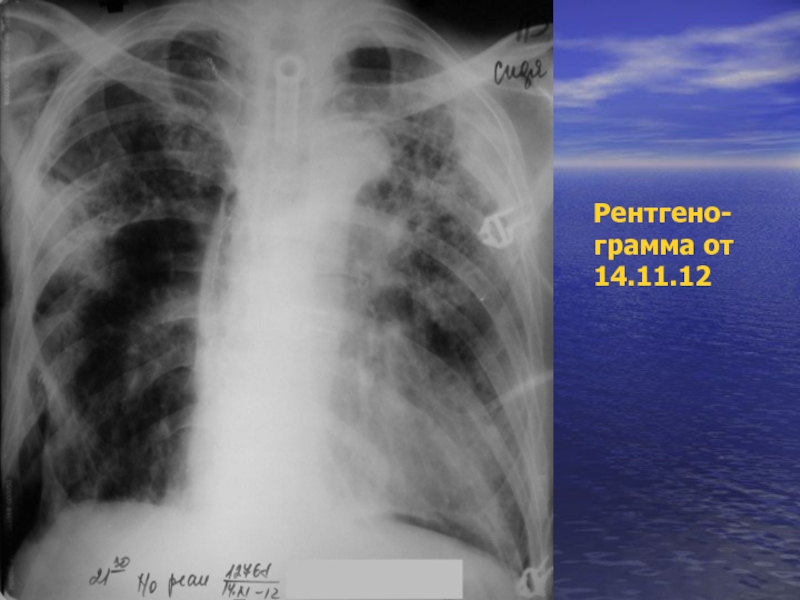
- 54. Рентгено- грамма от 14.11.12
- 55. Рентгено- грамма от 14.11.12
- 56. В динамике в клинических анализах крови сохранялись
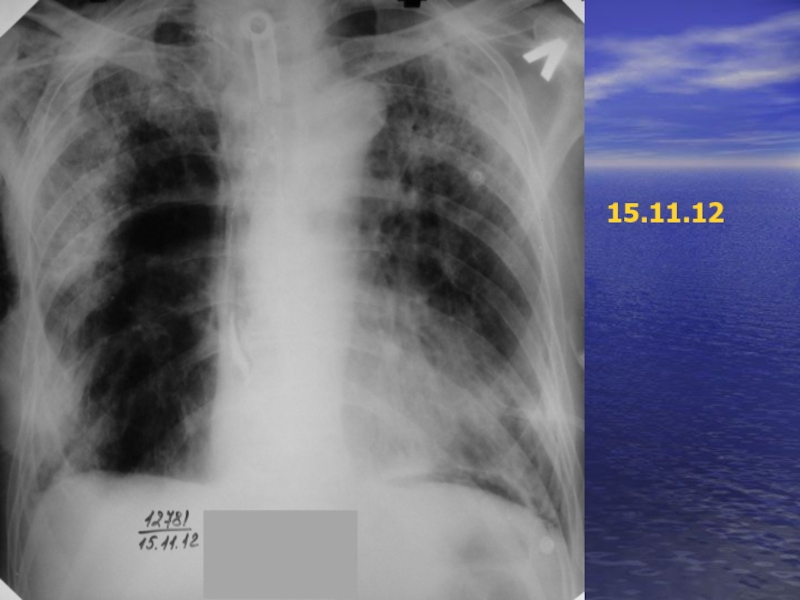
- 57. 15.11.12
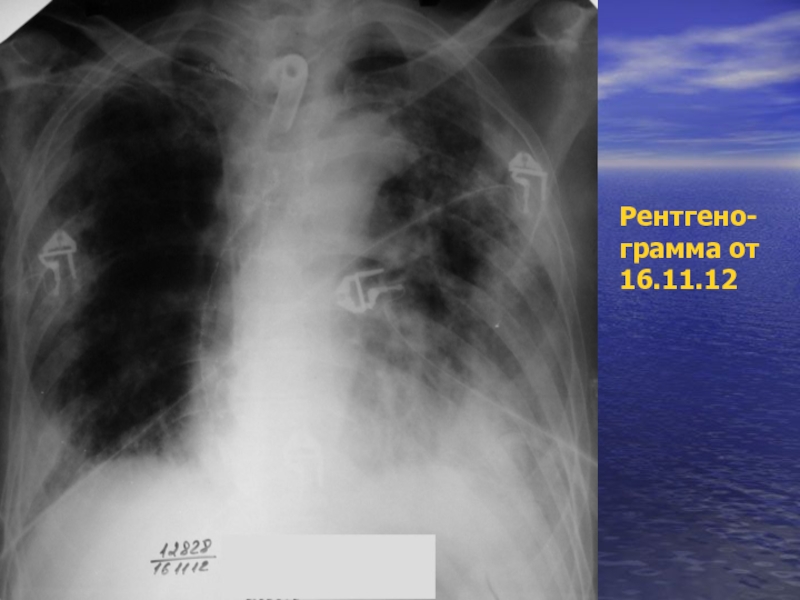
- 58. Рентгено- грамма от 16.11.12
- 59. Рентгено- грамма от 18.11.12
- 60. СКТ 22.11.2012 г.: На серии СКТ грудной
- 61. Так как и клинически, и рентгенографически состояние
- 62. В итоге можно констатировать, что состояние и
- 63. Через 4,5 недели (21.11.2012 г., 30 день
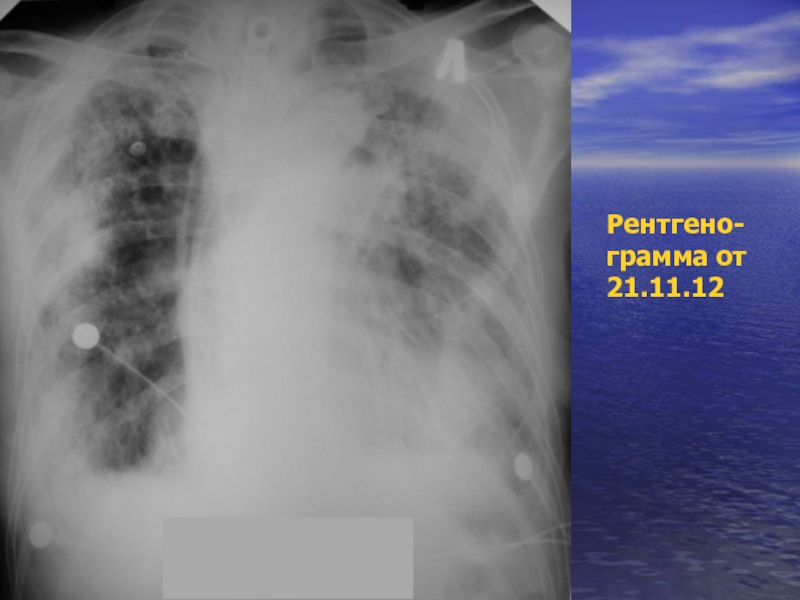
- 64. Рентгено- грамма от 21.11.12
- 65. Такие изменения в состоянии пациента потребовали критической
- 66. Азитромицин пациент получал лишь с 22.11.2012 по
- 67. На рентгенограмме грудной клетки от 03.12.2012 г.
- 68. Рентгено- грамма от 03.12.12
- 69. В пользу диагноза «ОРДС» свидетельствует и индекс
- 70. Через 16 суток после отмены БЛА и
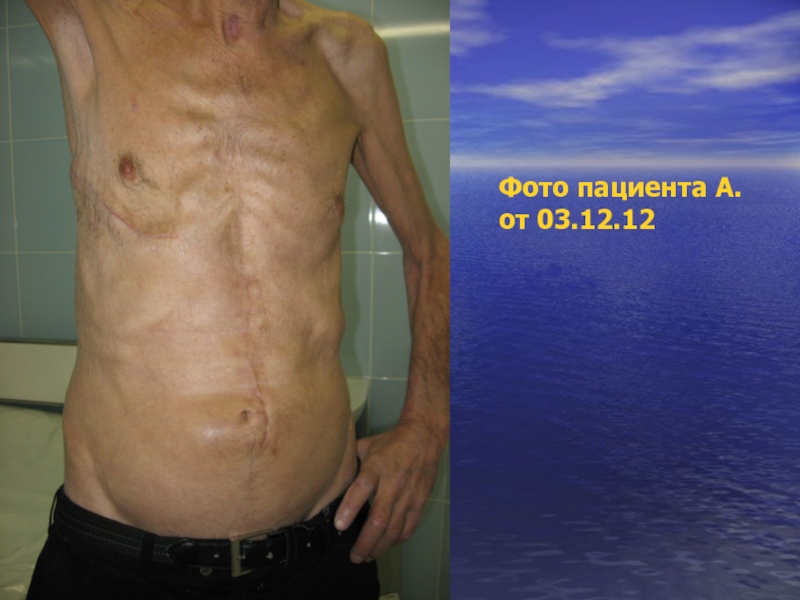
- 71. Фото пациента А. от 03.12.12
- 72. Это длительное, более месяца, протекавшее поражение лёгких,
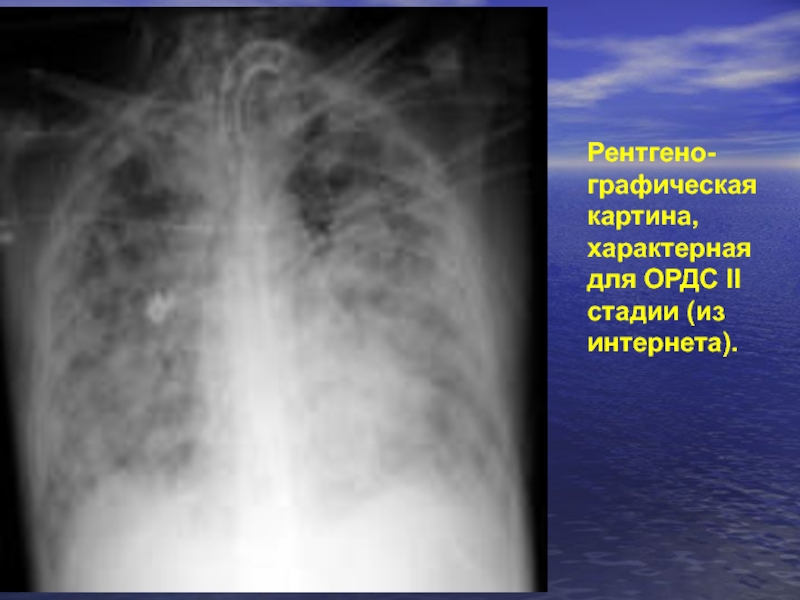
- 73. Рентгено- графическая картина, характерная для ОРДС II стадии (из интернета).
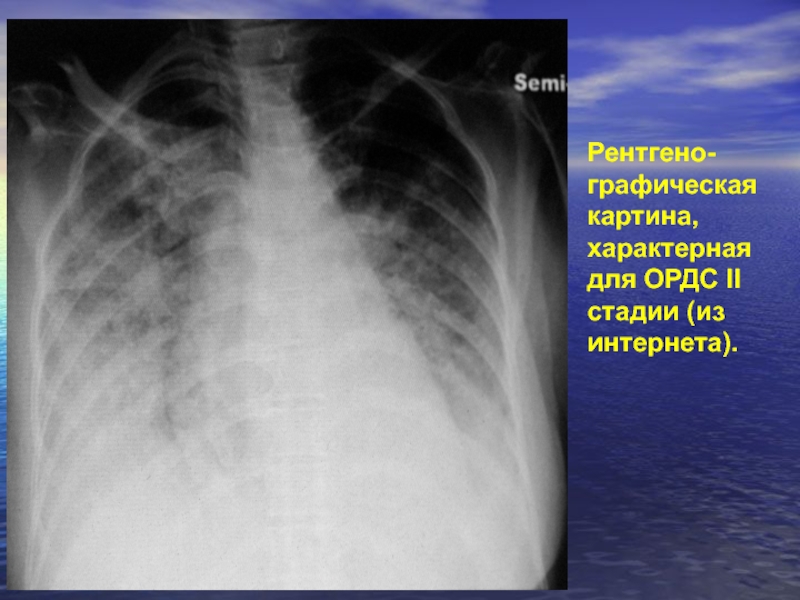
- 74. Рентгено- графическая картина, характерная для ОРДС II стадии (из интернета).
- 75. Важно напомнить, что состояние, названное как «влажное
- 76. Спасибо за внимание!
Слайд 1БЕТА-ЛАКТАМЫ - ПРИЧИНА ОСТРОГО РЕСПИРАТОРНОГО ДИСТРЕСС-СИНДРОМА С ЛИХОРАДКОЙ?
И. М. Скипский.
2015 г.
Слайд 2
Известно более 10 групп причин острого респираторного дистресс-синдрома (ОРДС), включая отравления
некоторыми лекарственными препаратами (героин, барбитураты, ацетилсалициловая кислота, метадон, прокопсифен), вызывающих его прямым или опосредованным воздействием на лёгкие.
Слайд 3Наиболее частые причины развития СОПЛ/ОРДС:
I) Оказывающие прямое воздействие на лёгкие:
1) аспирация
жидкостей (желудочный сок, пресная или солёная вода, жидкие углеводороды),
2) ингаляция токсических веществ (высокие концентрации кислорода, дым, едкие химикалии – двуокись азота, соединения аммония, кадмия, хлора, фосген),
3) лёгочная инфекция (пневмония, цитомегаловирусная инфекция),
4) радиационный пневмонит,
5) эмболия лёгочной артерии,
6) очень быстрое расправление лёгкого при пневмотораксе,
7) контузия лёгкого.
2) ингаляция токсических веществ (высокие концентрации кислорода, дым, едкие химикалии – двуокись азота, соединения аммония, кадмия, хлора, фосген),
3) лёгочная инфекция (пневмония, цитомегаловирусная инфекция),
4) радиационный пневмонит,
5) эмболия лёгочной артерии,
6) очень быстрое расправление лёгкого при пневмотораксе,
7) контузия лёгкого.
Слайд 4Наиболее частые причины развития СОПЛ/ОРДС:
II) Не оказывающие прямого действия на лёгкие:
1) шок любой этиологии,
2) инфекция (сепсис, перитонит и т.п.),
3) травма (жировая эмболия, неторакальная травма, черепно-мозговая травма, ожоги),
4) отравление препаратами (героин, барбитураты, ацетилсалициловая кислота, метадон, прокопсифен),
5) гематологические нарушения (диссеминированное внутрисосудистое свёртывание крови, массивная гемотрансфузия, состояния после искусственного кровообращения),
6) разные (панкреатит, уремия, лимфатический карциноматоз, эклампсия, состояние после кардиоверсии, инфаркт кишечника, внутриутробная гибель плода, тепловой удар, гипотермические повреждения, обширные хирургические вмешательства, артериальная эмболия с высокой степенью ишемии, трансплантация лёгких, реакция на гемотрансфузию, сердечно-лёгочная реанимация).
Слайд 5Но среди этих причин нет антибиотиков, которые применяются с лечебной или
профилактической целью почти при всех состояниях, способных вызвать ОРДС.
Однако доказано, что при лечении пневмоний эффективность β-лактамных антибиотиков (БЛА) резко повышается при их сочетании с глюкокортикостероидами (ГКС), тогда как эффективность макролидов не повышается (Скипский И.М. и соавт., 2007). Это может объясняться только тем, что ГКС блокируют повреждающее действие БЛА на лёгкие, которое на фоне уже поврежденных пневмонией лёгких остаётся незамеченным, не диагностируется и не учитывается.
Очевидно, что если бы на фоне применения БЛА появились изменения, характерные для ОРДС, в интактных лёгких, это послужило бы доказательством их повреждающего действия на лёгкие.
Всё, что указано выше, подтверждается клиническими наблюдениями автора и иллюстрируется приводимым клиническим случаем.
Однако доказано, что при лечении пневмоний эффективность β-лактамных антибиотиков (БЛА) резко повышается при их сочетании с глюкокортикостероидами (ГКС), тогда как эффективность макролидов не повышается (Скипский И.М. и соавт., 2007). Это может объясняться только тем, что ГКС блокируют повреждающее действие БЛА на лёгкие, которое на фоне уже поврежденных пневмонией лёгких остаётся незамеченным, не диагностируется и не учитывается.
Очевидно, что если бы на фоне применения БЛА появились изменения, характерные для ОРДС, в интактных лёгких, это послужило бы доказательством их повреждающего действия на лёгкие.
Всё, что указано выше, подтверждается клиническими наблюдениями автора и иллюстрируется приводимым клиническим случаем.
Слайд 6В 2001-2010 годах в терапевтическом и пульмонологическом отделениях, курируемых автором, наблюдались
27 пациентов, больных бытовой (community-acquired) пневмонией (БП), прогрессировавшей на фоне адекватной антибактериальной терапии. Из этих 27 пациентов у 23 клинически была атипичная пневмония (АП), у 4 - типичная пневмония (ТП).
В связи с нарастанием лихорадки и выявлением пневмонии физикально и/или рентгенологически пациенты были госпитализированы в сроки от 3 до 11 суток от начала заболевания. У 11 из них на момент госпитализации клинически были признаки острой дыхательной недостаточности (ОДН) I степени и у одного - II степени.
В стационаре всем 27 пациентам были назначены, наряду с другими препаратами, БЛА внутривенно инфузионно: цефтриаксон (9-ти пациентам), цефепим (6-ти пациентам) по 2,0 г в сутки, амоксициллин/клавуланат (8-ми пациентам) или ампициллин (4-м пациентам) по 1,2 г в сутки.
В связи с нарастанием лихорадки и выявлением пневмонии физикально и/или рентгенологически пациенты были госпитализированы в сроки от 3 до 11 суток от начала заболевания. У 11 из них на момент госпитализации клинически были признаки острой дыхательной недостаточности (ОДН) I степени и у одного - II степени.
В стационаре всем 27 пациентам были назначены, наряду с другими препаратами, БЛА внутривенно инфузионно: цефтриаксон (9-ти пациентам), цефепим (6-ти пациентам) по 2,0 г в сутки, амоксициллин/клавуланат (8-ми пациентам) или ампициллин (4-м пациентам) по 1,2 г в сутки.
Слайд 7На фоне назначенного лечения состояние пациентов ухудшалось: нарастали лихорадка, симптомы интоксикации
и ОДН; у 23 пациентов рентгенографически выявлено увеличение объёмов поражения лёгких в виде появления новых очагов или распространения имевшейся инфильтрации, но у 3 пациентов рентгенологически отмечено уменьшение интенсивности и объёма инфильтрации и у одного - полное её исчезновение.
Всем пациентам с отрицательной рентгенографической динамикой cоответственно клинической картине терапия антибиотиками изменена.
Девятнадцати пациентам с АП и всем четырём - с ТП вместо БЛА назначен азитромицин по 500 мг в сочетании с преднизолоном по 30 мг в сутки в/в (или преднизолон по 10-20 мг в сутки внутрь) на 3-5 дней. Состояние всех этих пациентов резко улучшалось на 2-3-и и полностью нормализовалось на 6-8-е сутки от начала такого лечения.
Всем пациентам с отрицательной рентгенографической динамикой cоответственно клинической картине терапия антибиотиками изменена.
Девятнадцати пациентам с АП и всем четырём - с ТП вместо БЛА назначен азитромицин по 500 мг в сочетании с преднизолоном по 30 мг в сутки в/в (или преднизолон по 10-20 мг в сутки внутрь) на 3-5 дней. Состояние всех этих пациентов резко улучшалось на 2-3-и и полностью нормализовалось на 6-8-е сутки от начала такого лечения.
Слайд 8Двум пациентам пенициллины были заменены цефалоспоринами; двум другим, получавшим цефалоспорины, вместо
них назначен меропенем.
У этих четырех пациентов (все - с клинически АП) развились симптомы ОРДС и инфекционно- токсического шока, осложнившихся желудочными кровотечениями из острых язв или эрозий желудка, что потребовало проведение искусственной вентиляции лёгких и интенсивной синдромной терапии, оказавшихся неэффективными.
Летальные исходы наступили на 9, 12, 13 и 16 сутки стационарного лечения (дни от начала заболевания, соответственно - 16, 15, 19 и 23).
У этих четырех пациентов (все - с клинически АП) развились симптомы ОРДС и инфекционно- токсического шока, осложнившихся желудочными кровотечениями из острых язв или эрозий желудка, что потребовало проведение искусственной вентиляции лёгких и интенсивной синдромной терапии, оказавшихся неэффективными.
Летальные исходы наступили на 9, 12, 13 и 16 сутки стационарного лечения (дни от начала заболевания, соответственно - 16, 15, 19 и 23).
Слайд 9
У трёх умерших патоморфологически определялась субтотальная мононуклеарная инфильтрация лёгких, характерная для
пневмонита, а не для пневмонии.
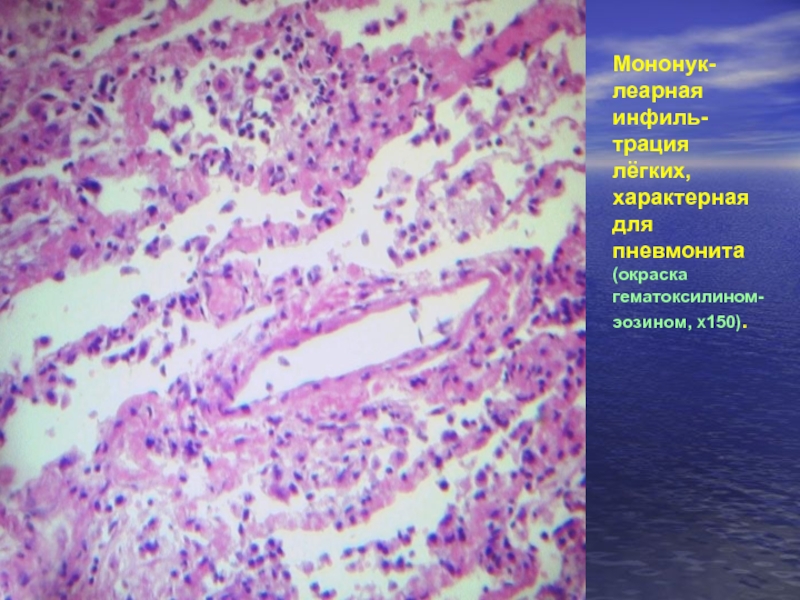
Слайд 10Мононук- леарная инфиль-
трация лёгких, характерная
для пневмонита
(окраска гематоксилином-
эозином, Χ150).
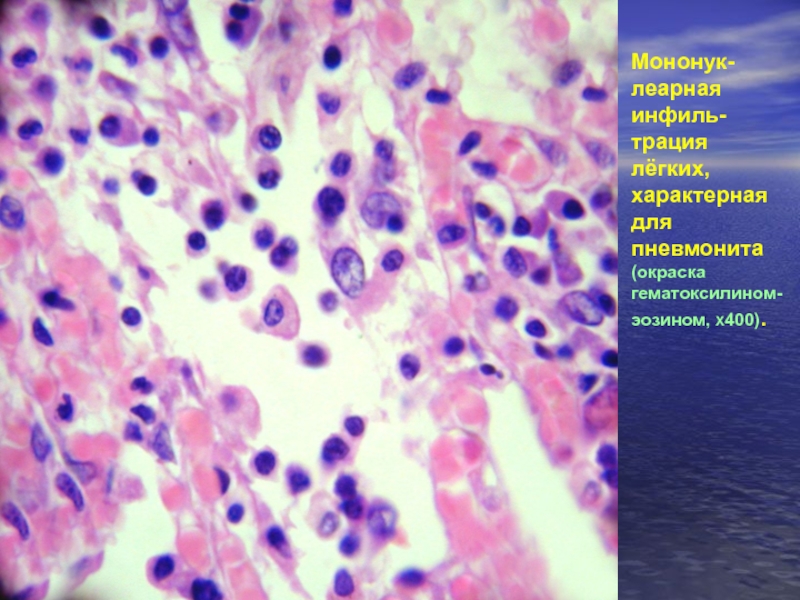
Слайд 11Мононук- леарная инфиль-
трация лёгких, характерная
для пневмонита (окраска гематоксилином-
эозином, Χ400).
Слайд 12Во всех случаях были ярко выражены морфологические признаки ОРДС (гиалиновые мембраны),
расценённого как осложнение БП и как основная причина летального исхода.
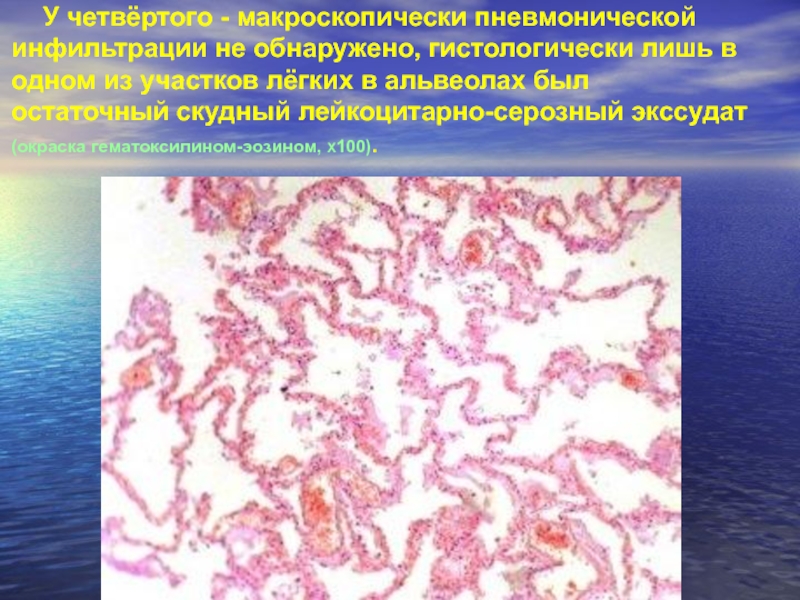
Слайд 13У четвёртого - макроскопически пневмонической инфильтрации не обнаружено, гистологически лишь в
одном из участков лёгких в альвеолах был остаточный скудный лейкоцитарно-серозный экссудат (окраска гематоксилином-эозином, Χ100).
Слайд 14Соответственно изложенным результатам после 2010 года в курируемых отделениях строго соблюдалось
правило: не назначать БЛА при АП, и во всех случаях БП наряду с антибиотиками назначать глюкокортикоиды (на период лихорадки). С этого времени ни одного случая ОРДС в отделениях терапевтического профиля не было, чего нельзя сказать про отделения хирургического профиля, в одном из которых наблюдался приводимый ниже случай.
Слайд 1522 ноября 2012 года автор был приглашён проконсультировать пациента А., находящегося
в отделении анестезиологии и реанимации (ОАР) одного из стационаров Санкт-Петербурга (история болезни № 11150) после операции по поводу рака средней трети пищевода (2х1 см, T2N0M0), уже в течении 36 суток!
В отличие от описанных ранее случаев, у этого пациента исходно не было пневмонии, и БЛА был назначен ему для профилактики послеоперационных инфекционных осложнений.
В отличие от описанных ранее случаев, у этого пациента исходно не было пневмонии, и БЛА был назначен ему для профилактики послеоперационных инфекционных осложнений.
Слайд 16У пациента А., мужчины 61 года, заместителя генерального директора крупного акционерного
общества, минимальные симптомы дисфагии появились за месяц до госпитализации, потребовавшейся после обследования в связи с их нарастанием — диагностирован, как указано выше, рак средней трети пищевода (2х1 см, T2N0M0). В анамнезе — гипертоническая болезнь I стадии II степени, риск сердечно-сосудистых осложнений средний (II), по поводу которой принимает эгилок по 25 мг 2 раза в день.
Пациенту 17 октября 2012 года через верхне-срединную лапаротомию и торакотомию в 5 межреберье справа была выполнена одномоментная субтотальная резекция и пластика пищевода желудочным стеблем с резецированным кардиальным отделом (заднемедиастинальная эзофагогастропластика с инвагинационным пищеводно-желудочным анастомозом). В процессе операции также была выполнена субтотальная медиастинальная лимфодиссекция и резекция обнаруженной при операции буллёзно изменённой верхушки правого лёгкого.
Пациенту 17 октября 2012 года через верхне-срединную лапаротомию и торакотомию в 5 межреберье справа была выполнена одномоментная субтотальная резекция и пластика пищевода желудочным стеблем с резецированным кардиальным отделом (заднемедиастинальная эзофагогастропластика с инвагинационным пищеводно-желудочным анастомозом). В процессе операции также была выполнена субтотальная медиастинальная лимфодиссекция и резекция обнаруженной при операции буллёзно изменённой верхушки правого лёгкого.
Слайд 17В послеоперационном периоде состояние пациента - стабильно тяжёлое, адекватное тяжести перенесенной
операции; оно компенсировалось в условиях ОАР интенсивной медикаментозной поддержкой, включавшей назначенные для профилактики инфекционных осложнений антибактериальные препараты: цефтриаксон по 2,0 г в сутки и метрогил по 500 мг (100 мл) в/в 3 раза в сутки инфузионно с 17.10.2012 г. по 23.10.2012 г. (1-7 сутки после операции).
Другое медикаментозное лечение состояло из эгилока, амбробене, омепразола, хилака-форте внутрь (после прекращения действия наркотических или седативных препаратов); поляризующей смеси на 10% растворе глюкозы, гептрала, мексидола, реамберина, аминостерила и лазикса внутривенно; фраксипарина и морфина (в течение 3-х суток, в последующем - промедол или реланиум) подкожно.
Другое медикаментозное лечение состояло из эгилока, амбробене, омепразола, хилака-форте внутрь (после прекращения действия наркотических или седативных препаратов); поляризующей смеси на 10% растворе глюкозы, гептрала, мексидола, реамберина, аминостерила и лазикса внутривенно; фраксипарина и морфина (в течение 3-х суток, в последующем - промедол или реланиум) подкожно.
Слайд 18Патогистологическое заключение (от 25.10.2012 г.) подтвердило диагноз: «изменённая часть пищевода —
проскоклеточный неороговевающий рак с изъязвлением, инфильтрирующий слизистый, подслизистый и часть мышечного слоя. Конец резецированного пищевода — без признаков опухолевого роста. Девять околопищеводных лимфатических узлов — без признаков опухолевого роста. Резецированный желудок типичного строения. Фрагмент лёгкого - с буллой».
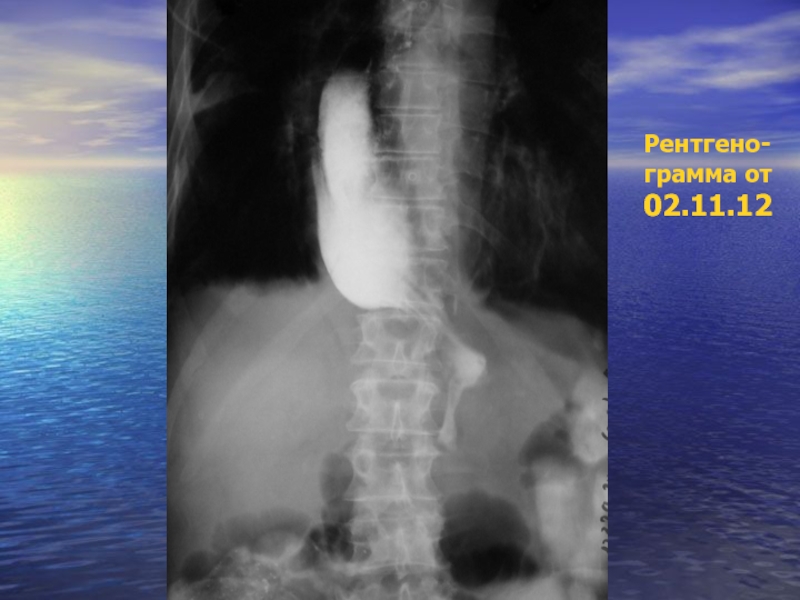
Качество проведенного травматичного оперативного вмешательства было достаточно высоким: анастомоз между оставшейся верхней третью пищевода и трансплантированным в средостение резецированным желудком функционировал удовлетворительно (см. рентгенограмму с контрастированием анастомоза от 02.11.2012 г., 16 день после операции).
Качество проведенного травматичного оперативного вмешательства было достаточно высоким: анастомоз между оставшейся верхней третью пищевода и трансплантированным в средостение резецированным желудком функционировал удовлетворительно (см. рентгенограмму с контрастированием анастомоза от 02.11.2012 г., 16 день после операции).
Слайд 20На ежедневно выполнявшихся рентгенограммах грудной клетки ( в положении сидя, в
палате ОАР) отмечалось расправление несколько коллабированного после операции правого лёгкого, рассасывание незначительного пневмоторакса и подкожной эмфиземы.
Слайд 26Но на пятые сутки после операции, 21.10.2012 года, у пациента появились
симптомы ОДН (тахипное, ощущение одышки и покашливание с отделением скудной слизистой мокроты в эпизодах между периодами медикаментозной седации), субфебрильная (до 37,4ºС) температура тела. В анализе крови: эритроциты 3,6х1012/л, гемоглобин 108 г/л, цветовой показатель 0,9; лейкоциты 22,8х109/л, нейтрофилы палочкоядерные 13%, сегментоядерные 64%, лимфоциты 6%, моноциты 17%, эозинофилов и базофилов — нет (0%); тромбоциты 209х109/л. На рентгенограмме грудной клетки отмечено появление инфильтрации в среднем и нижнем лёгочном поле почти полностью расправившегося правого лёгкого (см. ниже). Фибробронхоскопически - картина катарально-слизистого эндобронхита.
Изменения в состоянии пациента, субфебрилитет, воспалительная реакция крови и появление затенения в правом лёгком расценены и рентгенологами, и клиницистами, естественно, как пневмония - посттравматическая (операционная травма)?, аспирационная? нозокомиальная?.
Изменения в состоянии пациента, субфебрилитет, воспалительная реакция крови и появление затенения в правом лёгком расценены и рентгенологами, и клиницистами, естественно, как пневмония - посттравматическая (операционная травма)?, аспирационная? нозокомиальная?.
Слайд 28В последующем характер и локализация инфильтративных затенений на рентгенограмме грудной клетки
калейдоскопически менялись день ото дня: они были более выражены то справа, то слева; их интенсивность также была то большей, то меньшей, с общей тенденцией к нарастанию. Соответственно этой выраженности менялась и волнообразно нарастала выраженность ОДН, что потребовало применения ИВЛ, которая проводилась не постоянно, с перерывами: с 6 по 13, с 18 по 24 и с 25 по 28 сутки после операции в режиме поддержки давлением 12-18 см Н2О, ПДКВ от 4 до 8 см Н2О, при ДО — 0,5-0,7 л; ЧДД — 16-24 в 1 минуту.
На 20 сутки после операции (06.11.2012 г.) для облегчения дыхания и проведения ИВЛ пациенту была проведена ещё одна операция - трахеотомия с трахеостомией. После установки трахеостомической трубки фибробронхоскопии и ИВЛ в режиме неинвазивного ПДКВ с инсуффляцией увлажнённого кислорода проводились через неё.
Аускультативно в лёгких определялись хрипы, которые разными врачами обозначались по-разному: то как «влажные», то как не совсем понятные «проводные».
На 20 сутки после операции (06.11.2012 г.) для облегчения дыхания и проведения ИВЛ пациенту была проведена ещё одна операция - трахеотомия с трахеостомией. После установки трахеостомической трубки фибробронхоскопии и ИВЛ в режиме неинвазивного ПДКВ с инсуффляцией увлажнённого кислорода проводились через неё.
Аускультативно в лёгких определялись хрипы, которые разными врачами обозначались по-разному: то как «влажные», то как не совсем понятные «проводные».
Слайд 30 В посевах мокроты от 22.10.12 г. - рост Klebsiella pneumoniae
105 КОЕ, чувствительной к карбапенемам, 29.10.12 г. и 06.11.12 г. - рост Pseudomonas aeruginosa 106 КОЕ, чувствительной к тазицину (пиперациллин/тазобактам), 02.11.12 г. - Аcinetobacter baumannii 106 КОЕ, чувствительной к карбапенемам.
Фибробронхоскопически выявлялась картина то катарального, то слизисто-гнойного эндобронхита.
Спиральная компьютерная томография (СКТ) грудной клетки от 02.11.2012 г.: Заключение: состояние после пластики пищевода. Признаки отёка лёгких. Внутригрудная лимфаденопатия. Хилоторакс? Подкожная эмфизема левой половины грудной клетки.
СКТ от 26.10.2012 г.: Заключение: состояние после экстирпации пищевода и пластики желудочной трубкой. Двусторонний, преимущественно слева, пневмоторакс. Состояние после атипичной резекции верхушки правого лёгкого. Правосторонняя верхнедолевая пневмония. Апикальная буллёзная эмфизема. Гиповентиляция заднебазальных отделов лёгких (преимущественно S10), нельзя исключить развитие гиповентиляционной пневмонии.
Фибробронхоскопически выявлялась картина то катарального, то слизисто-гнойного эндобронхита.
Спиральная компьютерная томография (СКТ) грудной клетки от 02.11.2012 г.: Заключение: состояние после пластики пищевода. Признаки отёка лёгких. Внутригрудная лимфаденопатия. Хилоторакс? Подкожная эмфизема левой половины грудной клетки.
СКТ от 26.10.2012 г.: Заключение: состояние после экстирпации пищевода и пластики желудочной трубкой. Двусторонний, преимущественно слева, пневмоторакс. Состояние после атипичной резекции верхушки правого лёгкого. Правосторонняя верхнедолевая пневмония. Апикальная буллёзная эмфизема. Гиповентиляция заднебазальных отделов лёгких (преимущественно S10), нельзя исключить развитие гиповентиляционной пневмонии.
Слайд 56В динамике в клинических анализах крови сохранялись воспалительные реакции (лейкоцитоз, сдвиг
формулы крови влево, увеличение СОЭ до 60 мм/час); в анализах мочи патологических изменений не было.
В протеинограмме от 15.11 (29 день после операции) выявлена гипопротеинемия за счёт гипоальбуминемии и резкое, в 2,5 раза, повышение уровня α2-глобулинов (общий белок 54 г/л, альбумины 34,9%, глобулины: α1 10,0%, α2 23,5%, β 12,3%, γ 19,3%), свидетельствующие о гипотрофии вследствие повышенного катаболизма и/или недостаточности питания, и о высокой активности воспаления (процентное содержание α2-глобулинов в 2,5 раза выше нормы), как ведущей причины этого нарушения белкового метаболизма.
Наряду с этим имелись выраженные нарушения и электролитного состава плазмы крови. В анализе от 22.11.2012 г. (36 день после операции) — гипокалиемия (3,4 ммоль/л), гипонатриемия (124 ммоль/л) и гиперкальциемия (Са++ 4,1 ммоль/л), легко объяснимые и одновременно сами объясняющие причины нарушений ритма сердца.
В протеинограмме от 15.11 (29 день после операции) выявлена гипопротеинемия за счёт гипоальбуминемии и резкое, в 2,5 раза, повышение уровня α2-глобулинов (общий белок 54 г/л, альбумины 34,9%, глобулины: α1 10,0%, α2 23,5%, β 12,3%, γ 19,3%), свидетельствующие о гипотрофии вследствие повышенного катаболизма и/или недостаточности питания, и о высокой активности воспаления (процентное содержание α2-глобулинов в 2,5 раза выше нормы), как ведущей причины этого нарушения белкового метаболизма.
Наряду с этим имелись выраженные нарушения и электролитного состава плазмы крови. В анализе от 22.11.2012 г. (36 день после операции) — гипокалиемия (3,4 ммоль/л), гипонатриемия (124 ммоль/л) и гиперкальциемия (Са++ 4,1 ммоль/л), легко объяснимые и одновременно сами объясняющие причины нарушений ритма сердца.
Слайд 60СКТ 22.11.2012 г.: На серии СКТ грудной клетки в стандартном режиме
(срез, шаг 5 мм) с последующей реконструкцией по 1 мм и реформацией данных определяется состояние после экстирпации пищевода и пластики желудочной трубкой. Лёгкие расправлены. Определяется мозаичное снижение пневматизации лёгких с обеих сторон за счёт выраженных интерстициальных изменений (двусторонняя пневмония? интерстициальный отёк?). В лёгочной ткани верхушки правого лёгкого расположены мелкие центрилобулярные буллы. С обеих сторон определяются единичные крупные парасептальные буллы. Внутригрудные лимфатические узлы (паратрахеальные и парааортальные) размерами до 17 мм. В плевральном синусе слева небольшое количество жидкости.
Заключение: Состояние после операции экстирпации пищевода и гастроэзофагопластики. Состояние после атипичной резекции верхушки правого лёгкого. Двусторонняя полисегментарная пневмония? Интерстициальный отёк? Левосторонний плеврит. Буллёзная эмфизема. Внутригрудная лимфаденопатия.
Заключение: Состояние после операции экстирпации пищевода и гастроэзофагопластики. Состояние после атипичной резекции верхушки правого лёгкого. Двусторонняя полисегментарная пневмония? Интерстициальный отёк? Левосторонний плеврит. Буллёзная эмфизема. Внутригрудная лимфаденопатия.
Слайд 61Так как и клинически, и рентгенографически состояние лёгких пациента расценивалось как
пневмония, то после цефтриаксона и метрогила (1-7 сутки после операции) ему последовательно продолжали назначаться, наряду с интенсивной метаболической терапией, антибактериальные препараты внутривенно:
- с 24.10.12 по 01.11.12 г. (8-16 сутки после операции) - меропенем по 1,0 г х 3 раза в сутки;
- с 02.11.12 по 09.11.12 г. (17-24 сутки после операции) - тазоцин (пиперациллин/тазобактам) по 4,5 г х 4 раза в сутки;
- с 10.11.12 по 22.11.12 г. (25-37 сутки после операции) - сульцеф (цефоперазон/сульбактам) по 2 г х 2 раза в сутки.
Несмотря на проводимую терапию, у пациента продолжала волнообразно нарастать ОДН, сохранялся малопродуктивный кашель, субфебрилитет с редкими пиками лихорадки до 38, 5º С. На этом фоне начались нарушения сердечного ритма в виде эпизодов наджелудочкой экстрасистолии и пароксизмов мерцательной тахиаритмии, в связи с чем к лечению с 10.11.2012 г. (24 сутки после операции) был добавлен кордарон по 200 мг в сутки, 5 дней в неделю.
- с 24.10.12 по 01.11.12 г. (8-16 сутки после операции) - меропенем по 1,0 г х 3 раза в сутки;
- с 02.11.12 по 09.11.12 г. (17-24 сутки после операции) - тазоцин (пиперациллин/тазобактам) по 4,5 г х 4 раза в сутки;
- с 10.11.12 по 22.11.12 г. (25-37 сутки после операции) - сульцеф (цефоперазон/сульбактам) по 2 г х 2 раза в сутки.
Несмотря на проводимую терапию, у пациента продолжала волнообразно нарастать ОДН, сохранялся малопродуктивный кашель, субфебрилитет с редкими пиками лихорадки до 38, 5º С. На этом фоне начались нарушения сердечного ритма в виде эпизодов наджелудочкой экстрасистолии и пароксизмов мерцательной тахиаритмии, в связи с чем к лечению с 10.11.2012 г. (24 сутки после операции) был добавлен кордарон по 200 мг в сутки, 5 дней в неделю.
Слайд 62В итоге можно констатировать, что состояние и пациента, и его родственников,
и врачебного персонала было тихо паническим.
Всего пациенту до дня консультации автором (за 36 дней после операции) было сделано 37(!) рентгенограмм (ежедневно, через день или несколько раз в день, в связи с динамичностью и волнообразностью изменений состояния пациента), по которым описывался меняющийся характер инфильтрации в лёгких, и 3(!) СКТ грудной клетки, по которым, наряду с послеоперационными изменениями, диагностировались пневмония, плеврит и указывалась вероятность интерстициального отёка лёгких.
Всего пациенту до дня консультации автором (за 36 дней после операции) было сделано 37(!) рентгенограмм (ежедневно, через день или несколько раз в день, в связи с динамичностью и волнообразностью изменений состояния пациента), по которым описывался меняющийся характер инфильтрации в лёгких, и 3(!) СКТ грудной клетки, по которым, наряду с послеоперационными изменениями, диагностировались пневмония, плеврит и указывалась вероятность интерстициального отёка лёгких.
Слайд 63Через 4,5 недели (21.11.2012 г., 30 день от начала появления затенений
на рентгенограмме грудной клетки, 35 день после операции по поводу рака пищевода) по всем лёгочным полям начал выслушиваться «плевральный треск» (англ. «pleural crack»), не позволявший оценить характер дыхательных шумов и наличие или отсутствие хрипов.
На рентгенограмме грудной клетки от 21.11.2012 г. выявлены интенсивные затенения, локализующиеся преимущественно по периферии лёгочных полей; на рентгенограмме видна и трахеостомическая трубка
На рентгенограмме грудной клетки от 21.11.2012 г. выявлены интенсивные затенения, локализующиеся преимущественно по периферии лёгочных полей; на рентгенограмме видна и трахеостомическая трубка
Слайд 65Такие изменения в состоянии пациента потребовали критической его оценки.
В результате повторного
анализа всех клинических, лабораторных и инструментальных данных в качестве альтернативы диагнозу «пневмония», которая не уступала лечению, предложен диагноз «лекарственное повреждение лёгких» (ЛПЛ) в виде рецидивирующего ОРДС, вызванного БЛА.
Решено отменить БЛА (на этот момент пациент получал сульцеф) и назначить преднизолон в дозе 180 мг/сутки внутривенно.
Так как диагноз двусторонней полисегментарной пневмонии в течение 4,5 недель был основным, обозначающим патологический процесс в лёгких пациента, то одномоментно отвергнуть его как ошибочный было невозможно, в связи с чем было предложено вместо БЛА назначить, наряду с преднизолоном, макролид азитромицин по 500 мг 1 раз в сутки внутривенно.
Решено отменить БЛА (на этот момент пациент получал сульцеф) и назначить преднизолон в дозе 180 мг/сутки внутривенно.
Так как диагноз двусторонней полисегментарной пневмонии в течение 4,5 недель был основным, обозначающим патологический процесс в лёгких пациента, то одномоментно отвергнуть его как ошибочный было невозможно, в связи с чем было предложено вместо БЛА назначить, наряду с преднизолоном, макролид азитромицин по 500 мг 1 раз в сутки внутривенно.
Слайд 66Азитромицин пациент получал лишь с 22.11.2012 по 26.11.2012 г. (с 36
по 40 сутки после операции, 1-5 сутки после отмены БЛА). Препарат отменён в связи с быстрым улучшением состояния пациента. Доза преднизолона быстро снижалась в течение 7 дней соответственно этой положительной динамике, последний день введения препарата в дозе 30 мг - 28.11.2012 г. (42 сутки после операции).
Последний пароксизм мерцательной тахиаритмии случился 22.11.2012 г., (36 сутки после операции) и купировался 23.11.2012 г., (37 сутки после операции) на фоне продолжавшегося введения кордарона, без дополнительных мероприятий, на фоне резкого уменьшения выраженности ОДН.
Трахеостомическая трубка удалена и оксигенотерапия прекращена также 23.11.2012 (2 сутки после смены терапии) в связи с исчезновением симптомов ОДН в покое.
На рентгенограмме от 26.11.2012 г. (4 сутки после отмены БЛА, всё ещё в положении сидя) отмечена «положительная динамика в виде повышения прозрачности обоих лёгких; слева в синусе небольшое количество жидкости. Органы средостения не смещены».
Последний пароксизм мерцательной тахиаритмии случился 22.11.2012 г., (36 сутки после операции) и купировался 23.11.2012 г., (37 сутки после операции) на фоне продолжавшегося введения кордарона, без дополнительных мероприятий, на фоне резкого уменьшения выраженности ОДН.
Трахеостомическая трубка удалена и оксигенотерапия прекращена также 23.11.2012 (2 сутки после смены терапии) в связи с исчезновением симптомов ОДН в покое.
На рентгенограмме от 26.11.2012 г. (4 сутки после отмены БЛА, всё ещё в положении сидя) отмечена «положительная динамика в виде повышения прозрачности обоих лёгких; слева в синусе небольшое количество жидкости. Органы средостения не смещены».
Слайд 67На рентгенограмме грудной клетки от 03.12.2012 г. (12 сутки после отмены
БЛА) «в лёгких очаговых и инфильтративных изменений не определяется, плевральные синусы свободны. Участки пневмосклероза в среднем и нижнем лёгочном полях справа.»
На снимке видно ещё не закрывшееся трахеотомическое отверстие. Температура тела нормализовалась, СОЭ снизилась до 44 мм/час, гипопротеинемия уменьшилась до 59 г/л (04.12. 2012 г.).
На снимке видно ещё не закрывшееся трахеотомическое отверстие. Температура тела нормализовалась, СОЭ снизилась до 44 мм/час, гипопротеинемия уменьшилась до 59 г/л (04.12. 2012 г.).
Слайд 69В пользу диагноза «ОРДС» свидетельствует и индекс оксигенации (РаО2/FIO2), который составил:
-
на 6 день после операции - 77,5 мм рт. ст.,
- на 8 день - 114,3 мм рт. ст.,
- на 18 день - 157,1 мм рт. ст. (величины показателя, характерные для ОРДС, при котором индекс оксигенации < 200 мм рт. ст.).
Все клинические, лабораторные и функциональные нарушения состояния лёгких резко уменьшились через 2 дня и полностью исчезли через неделю после отмены БЛА и назначения преднизолона.
- на 8 день - 114,3 мм рт. ст.,
- на 18 день - 157,1 мм рт. ст. (величины показателя, характерные для ОРДС, при котором индекс оксигенации < 200 мм рт. ст.).
Все клинические, лабораторные и функциональные нарушения состояния лёгких резко уменьшились через 2 дня и полностью исчезли через неделю после отмены БЛА и назначения преднизолона.
Слайд 70Через 16 суток после отмены БЛА и назначения глюкокортикостероидов (07.12.2012 г.)
трахеостомическое отверстие закрылось, осталась только кожная рана, и пациент был выписан из стационара в удовлетворительном состоянии, до автомашины дошёл самостоятельно.
Рекомендованы высокобелковая диета, наблюдение у хирурга и онколога поликлиники, эгилок по 25 мг 2 раза в день внутрь, контрольное обследование через 6 месяцев.
Но пациент для контрольного обследования явился досрочно, через 1,5 месяца после выписки, жалоб не предъявлял. За это время прибавил в весе 3 килограмма.
Рекомендованы высокобелковая диета, наблюдение у хирурга и онколога поликлиники, эгилок по 25 мг 2 раза в день внутрь, контрольное обследование через 6 месяцев.
Но пациент для контрольного обследования явился досрочно, через 1,5 месяца после выписки, жалоб не предъявлял. За это время прибавил в весе 3 килограмма.
Слайд 72Это длительное, более месяца, протекавшее поражение лёгких, клинически расценивавшееся как пневмония,
но разрешившееся после отмены БЛА и назначения преднизолона, реально было ОРДС, диагностированным поздно прежде всего из-за недооценки величины индекса оксигенации. Документировать ОРДС можно было бы патогистологически, до чего, к счастью, дело не дошло.
Сходство рентгенографической картины лёгких, имевшей место у пациента, с теми, что приводятся как образцы в интернете (см. ниже), подтверждает мнение автора о том, что это был ОРДС, причиной которого в данном случае могли быть только БЛА.
Сходство рентгенографической картины лёгких, имевшей место у пациента, с теми, что приводятся как образцы в интернете (см. ниже), подтверждает мнение автора о том, что это был ОРДС, причиной которого в данном случае могли быть только БЛА.
Слайд 75Важно напомнить, что состояние, названное как «влажное лёгкое», а сегодня называемое
ОРДС, впервые описано в 1946 году на опыте американской медицины во Второй мировой войне (Brewer L.A., III, Burbank B., Sampson P.C., Schiff C. The wet lung in war casualties. Ann. Surg. 1946;123:343-362.), когда уже широко применялся первый БЛА - пенициллин.
Не известно, получали ли погибшие в результате развития «влажного лёгкое» пенициллин, но это весьма вероятно. В пользу этого говорит тот факт, что другие варианты некардиогенного отёка лёгких (при высотной болезни и другие) были известны и до 1946 года, но синдрома «влажного лёгкого» среди них нет, о нём не упоминает ни один из великих патологоанатомов прошлого (ни Рудольф Вирхов, ни Карл Рокитански, ни другие).
Не известно, получали ли погибшие в результате развития «влажного лёгкое» пенициллин, но это весьма вероятно. В пользу этого говорит тот факт, что другие варианты некардиогенного отёка лёгких (при высотной болезни и другие) были известны и до 1946 года, но синдрома «влажного лёгкого» среди них нет, о нём не упоминает ни один из великих патологоанатомов прошлого (ни Рудольф Вирхов, ни Карл Рокитански, ни другие).