- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
kardiogennyy-shok.pptx презентация
Содержание
- 1. kardiogennyy-shok.pptx
- 2. Кардиогенный шок – клинический синдром, обусловленный резким
- 3. этиология Несмотря на то, что КШ развивается
- 4. Прогностические критерии развития ишемического кардиогенного шока: ·
- 6. В результате окклюзии основной коронарной артерии и
- 7. нарушается аксон-рефлекс, регулирующий открытие сфинктера между артериолами
- 8. Степени тяжести кш Первая степень Длительность не
- 9. Степени тяжести кш Третья степень Длительность больше
- 10. Клинические варианты кш рефлекторный шок (болевой коллапс) характеризуется
- 11. истинный кардиогенный шок развивается при объеме поражения, превышающем
- 12. ареактивный кардиогенный шок характеризуется низким артериальным давлением несмотря
- 13. Клиническая картина наличие признаков периферической гипоперфузии: серый
- 14. Перкуторно: расширение левой границы сердца, при
- 16. Неотложная помощь
- 17. Медикаментозное лечение Инфузия жидкости (NaCl или раствор
- 18. Перечень дополнительных лекарственных средств: · Левосимендан (2,5
Слайд 2Кардиогенный шок – клинический синдром, обусловленный резким падением насосной функции сердца,
сосудистой недостаточностью и выраженной дезорганизацией системы микроциркуляции.
Слайд 3этиология
Несмотря на то, что КШ развивается при разных клинических ситуациях (миокардиальная
недостаточность при сепсисе или панкреатите, разрыв сухожильных хорд или клапана при эндокардите, миокардит, отторжение после трансплантации сердца, разрыв или тромбоз протеза клапана, желудочковые или суправентрикулярные аритмии, вызывающие снижение сердечного выброса) главной причиной шока является поражение сердечной мышцы при ОИМ.
Слайд 4Прогностические критерии развития ишемического кардиогенного шока: · возраст >65 лет, · ЧСС выше
75 уд / мин,
· наличие в анамнезе сахарного диабета,
· анамнез инфаркта миокарда, АКШ,
· наличие признаков сердечной недостаточности при поступлении,
· ИМ передней локализации.
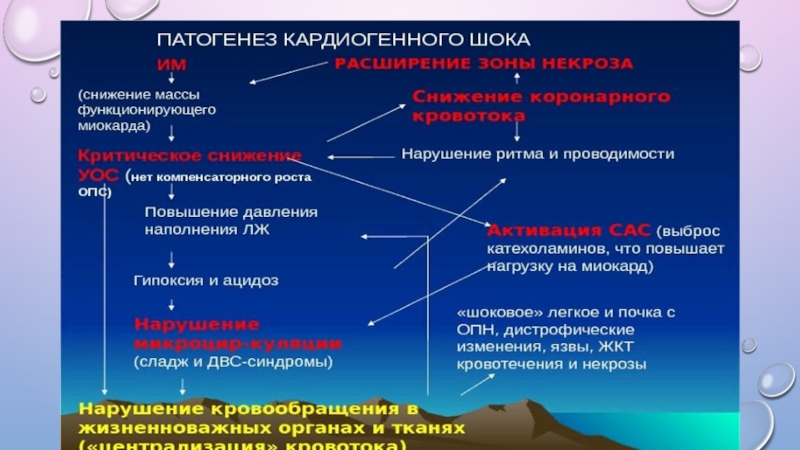
Слайд 6В результате окклюзии основной коронарной артерии и потери значительной массы миокарда,
запускается ряд патологических процессов, приводящих к шоку, полиорганной недостаточности и смерти.
Гипотензия, развивающаяся из-за гибели значительного объема сердечной мышцы, может привести к гипоперфузии остающегося жизнеспособным миокарда и еще большему ухудшению функции желудочков. Компенсаторные механизмы, такие как активация вегетативной нервной системы и ангиотензин-альдостероновой системы, приводят к увеличению частоты сердечных сокращений, рефлекторной вазоконстрикции, задержке натрия и воды, повышая таким образом потребление кислорода миокардом. Сохранение низкого сердечного выброса сопровождается нарастанием гипоксии, накоплением метаболитов, ацидозом и повреждением сосудистого эндотелия и клеток. Этот механизм способствует возникновению сердечных аритмий, которые еще больше ухудшают производительность сердца и могут привести к смерти.
В ответ отмечается активизация нейрогуморальной стресс-лимитирующей системы (катехоламины, кортизол, серотонин, гистамин и др.), которые перераздражают, а затем инактивируют соответствующие рецепторы артериол, включая барорецепторы, регулирующие открытие сфинктера между артериолами и капиллярами (в норме давление в капиллярах 2-3 мм рт.ст., а в артериолах до 4-7 мм рт.ст. и при увеличении давления в артериолах до 6-7 мм рт.ст. сфинктер открывается, кровь идет по градиенту давления из артериол в капилляры, затем, когда давление между ними выравнивается - сфинктер закрывается).
Гипотензия, развивающаяся из-за гибели значительного объема сердечной мышцы, может привести к гипоперфузии остающегося жизнеспособным миокарда и еще большему ухудшению функции желудочков. Компенсаторные механизмы, такие как активация вегетативной нервной системы и ангиотензин-альдостероновой системы, приводят к увеличению частоты сердечных сокращений, рефлекторной вазоконстрикции, задержке натрия и воды, повышая таким образом потребление кислорода миокардом. Сохранение низкого сердечного выброса сопровождается нарастанием гипоксии, накоплением метаболитов, ацидозом и повреждением сосудистого эндотелия и клеток. Этот механизм способствует возникновению сердечных аритмий, которые еще больше ухудшают производительность сердца и могут привести к смерти.
В ответ отмечается активизация нейрогуморальной стресс-лимитирующей системы (катехоламины, кортизол, серотонин, гистамин и др.), которые перераздражают, а затем инактивируют соответствующие рецепторы артериол, включая барорецепторы, регулирующие открытие сфинктера между артериолами и капиллярами (в норме давление в капиллярах 2-3 мм рт.ст., а в артериолах до 4-7 мм рт.ст. и при увеличении давления в артериолах до 6-7 мм рт.ст. сфинктер открывается, кровь идет по градиенту давления из артериол в капилляры, затем, когда давление между ними выравнивается - сфинктер закрывается).
Слайд 7нарушается аксон-рефлекс, регулирующий открытие сфинктера между артериолами и капиллярами, в результате
чего сфинктер остается постоянно открытым: давление крови в артериолах и капиллярах выравнивается и кровоток в них прекращается. Вследствие прекращения тока крови в капиллярах открываются шунты между артериолами и венулами, через которые происходит сброс крови из артериол в венулы, минуя капилляры. Последние, в свою очередь, расширяются и видны на тыльной стороне ладони в виде симптома «мраморности кожных покровов», а также развивается анурия или олигурия
В конечном итоге такая патофизиологическая ситуация приводит к развитию полиорганной недостаточности.
В конечном итоге такая патофизиологическая ситуация приводит к развитию полиорганной недостаточности.
Слайд 8Степени тяжести кш
Первая степень
Длительность не более 3-5 часов
АД систолическое 90-80 мм
рт.ст.
АД пульсовое 30-25 мм рт.ст.
Симптомы шока выражены слабо
Сердечная недостаточность отсутствует или выражена слабо
Быстрая устойчивая прессорная реакция на лечебные мероприятия
Вторая степень
Длительность 5-10 часов
АД систолическое 80-60 мм рт.ст.
АД пульсовое 20-15 мм рт.ст.
Симптомы шока выражены значительно
Выражены симптомы острой левожелудочковой недостаточности
Замедленная неустойчивая прессорная реакция на лечебные мероприятия
АД пульсовое 30-25 мм рт.ст.
Симптомы шока выражены слабо
Сердечная недостаточность отсутствует или выражена слабо
Быстрая устойчивая прессорная реакция на лечебные мероприятия
Вторая степень
Длительность 5-10 часов
АД систолическое 80-60 мм рт.ст.
АД пульсовое 20-15 мм рт.ст.
Симптомы шока выражены значительно
Выражены симптомы острой левожелудочковой недостаточности
Замедленная неустойчивая прессорная реакция на лечебные мероприятия
Слайд 9Степени тяжести кш
Третья степень
Длительность больше 10 часов
АД систолическое менее 60 мм
рт.ст.
АД пульсовое менее 15 мм рт.ст.
Течение шока тяжелое
Тяжелое течение сердечной недостаточности, бурный отек легких
Прессорная реакция на лечение отсутствует, развивается ареактивное состояние
АД пульсовое менее 15 мм рт.ст.
Течение шока тяжелое
Тяжелое течение сердечной недостаточности, бурный отек легких
Прессорная реакция на лечение отсутствует, развивается ареактивное состояние
Слайд 10Клинические варианты кш
рефлекторный шок (болевой коллапс) характеризуется развитием шока в первые часы
развития инфаркта миокарда в ответ на сильные ангинозные боли в результате запредельного торможения нервной системы, в том числе сосудодвигательного центра. Другим механизмом развития этого вида шока является вовлечения рефлекса Берцольда-Яриша при инфаркте миокарда с локализацией в области задней стенки левого желудочка, проявляющийся выраженной брадикардией с частотой сердечных сокращений менее 50-60 в минуту и гипотонией.
лечение рефлекторного кардиогенного шока. Основным методом терапии рефлекторного шока является купирование болевого синдрома – таламонал (фентанил 0,1 мг в сочетании с дроперидолом 5 мг, внутривенно) или морфин до 10-20 мг внутривенно, в случае брадикардии – атропин 1,0 мг внутривенно. После устранения ангинозного синдрома гипотония, а также остальные признаки шока купируются. Если боли не купированы – рефлекторный шок постепенно переходит в истинный
лечение рефлекторного кардиогенного шока. Основным методом терапии рефлекторного шока является купирование болевого синдрома – таламонал (фентанил 0,1 мг в сочетании с дроперидолом 5 мг, внутривенно) или морфин до 10-20 мг внутривенно, в случае брадикардии – атропин 1,0 мг внутривенно. После устранения ангинозного синдрома гипотония, а также остальные признаки шока купируются. Если боли не купированы – рефлекторный шок постепенно переходит в истинный
Слайд 11истинный кардиогенный шок развивается при объеме поражения, превышающем 40-50% массы миокарда (чаще
при передне-боковых и повторных инфарктах, у лиц старше 60 лет, на фоне артериальной гипертензии и сахарного диабета), характеризуется развернутой картиной шока, устойчивой к терапии, нередко сочетающейся с застойной левожелудочковой недостаточностью; в зависимости от выбранных критериев диагностики уровень летальности колеблется в пределах 80-100%.
Аритмический кардиогенный шок – характеризуется развитием шока в результате развития тахи- или брадиаритмий, приводящих к падению ударного и минутного объема крови.
Основным методом терапии является устранение нарушений сердечного ритма. Основным методом лечения пароксизмальных тахикардий (наджелудочковой и желудочковой), пароксизмов мерцания и трепетания предсердий является электроимпульсная терапия (дефибрилляция), а брадиаритмий – временная трансвенозная электрокардиостимуляция. После устранения аритмии гипотония, а также остальные признаки шока купируются. Если нарушения сердечного ритма устранены, а признаки шока сохраняются, его расценивают как истинный кардиогенный шок с проведением в дальнейшем соответствующей терапии.
Аритмический кардиогенный шок – характеризуется развитием шока в результате развития тахи- или брадиаритмий, приводящих к падению ударного и минутного объема крови.
Основным методом терапии является устранение нарушений сердечного ритма. Основным методом лечения пароксизмальных тахикардий (наджелудочковой и желудочковой), пароксизмов мерцания и трепетания предсердий является электроимпульсная терапия (дефибрилляция), а брадиаритмий – временная трансвенозная электрокардиостимуляция. После устранения аритмии гипотония, а также остальные признаки шока купируются. Если нарушения сердечного ритма устранены, а признаки шока сохраняются, его расценивают как истинный кардиогенный шок с проведением в дальнейшем соответствующей терапии.
Слайд 12ареактивный кардиогенный шок характеризуется низким артериальным давлением несмотря на проводимую терапию, и
отсутствием эффекта от приема патогенетических средств.
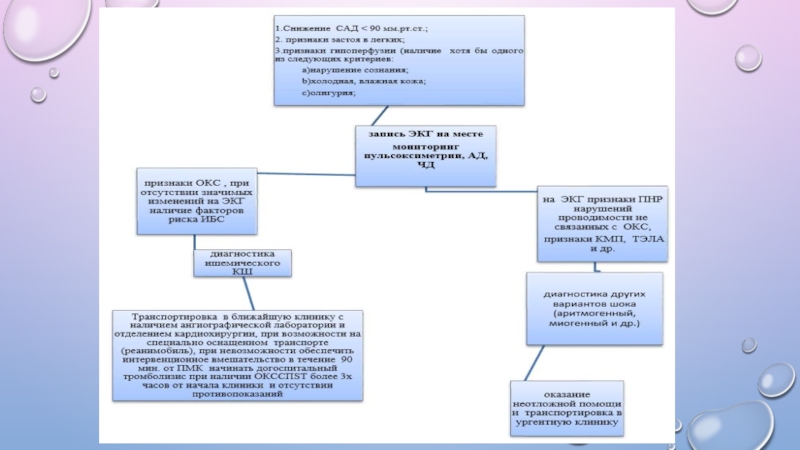
Слайд 13Клиническая картина
наличие признаков периферической гипоперфузии:
серый цианоз или бледно-цианотичная, «мраморная», влажная кожа;
акроцианоз;
спавшиеся
вены;
холодные кисти и стопы;
проба ногтевого ложа более 2 с. (снижение скорости периферического кровотока).
Нарушение сознания: заторможенность, спутанность, реже – возбуждение.
Олигурия (снижение диуреза менее <0,5 мл/кг/ч).
Снижение систолического артериального давления менее 90 мм.рт.ст.; снижение пульсового артериального давления до 20 мм.рт.ст. и ниже., снижение среднего АД менее 65 мм рт.ст. (формула расчета среднего АД = (2ДАД + САД)/3).
Нарушение сознания: заторможенность, спутанность, реже – возбуждение.
Олигурия (снижение диуреза менее <0,5 мл/кг/ч).
Снижение систолического артериального давления менее 90 мм.рт.ст.; снижение пульсового артериального давления до 20 мм.рт.ст. и ниже., снижение среднего АД менее 65 мм рт.ст. (формула расчета среднего АД = (2ДАД + САД)/3).
Слайд 14 Перкуторно: расширение левой границы сердца, при аускультации тоны сердца глухие,
аритмии, тахикардии, протодиастолический ритм галопа (патогномоничный симптом выраженной левожелудочковой недостаточности).
Дыхание поверхностное, учащенное.
Наиболее тяжелое течение кардиогенного шока характеризуется развитием сердечной астмы и отека легких, появляется удушье, дыхание клокочущее, беспокоит кашель с отделением розовой пенистой мокроты. При перкуссии легких определяется притупление перкуторного звука в нижних отделах. Здесь же выслушиваются крепитация, мелкопузырчатые хрипы. При прогрессировании альвеолярного отека хрипы выслушиваются более, чем над 50% поверхности легких.
Наиболее тяжелое течение кардиогенного шока характеризуется развитием сердечной астмы и отека легких, появляется удушье, дыхание клокочущее, беспокоит кашель с отделением розовой пенистой мокроты. При перкуссии легких определяется притупление перкуторного звука в нижних отделах. Здесь же выслушиваются крепитация, мелкопузырчатые хрипы. При прогрессировании альвеолярного отека хрипы выслушиваются более, чем над 50% поверхности легких.
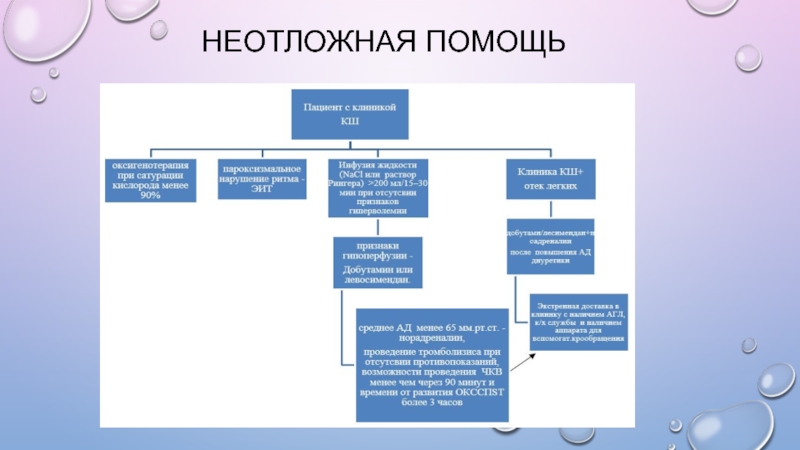
Слайд 17Медикаментозное лечение Инфузия жидкости (NaCl или раствор Рингера > 200 мл/15–30 мин)
рекомендована как терапия первой линии при отсутствии признаков гиперволемии.
· С инотропной целью (для повышения сердечного выброса) применяются добутамин и левосимендан (применение левосимендана особенно показано при развитии КШ у больных с ХСН, принимающих β-адреноблокаторы).Инфузия добутамин проводится в дозе 2–20 мг/кг/мин. Левосимендан можно ввести в дозе 12 мкг/кг в течение 10 мин., затем инфузия 0,1 мг/кг/мин, со снижением дозы до 0,05 или увеличением при неэффективности до 0,2 мг/кг/мин. При этом важно, чтобы ЧСС не превышала 100 уд/мин. Если развивается тахикардия или нарушения сердечного ритма, дозы инотропов необходимо по возможности снизить.
· Вазопрессоры должны использоваться лишь при невозможности достижения целевых цифр САД и устранения симптомов гипоперфузии на фоне терапии инфузионными растворами и добутамином/левосименданом.
· Вазопрессором выбора должен быть норадреналин. Норадреналин вводится в дозе 0,2–1,0 мг/кг/мин.
· Петлевые диуретики – применяются осторожно при сочетании клиники кардиогенного шока с острой левожелудочковой недостаточностью, только на фоне нормализации цифр АД. Первоначальная доза болюса петлевого диуретика – 20–40 мг.
Слайд 18Перечень дополнительных лекарственных средств: · Левосимендан (2,5 мг/мл, флакон 5 мл) · Дофамин
(ампулы 0,5% или 4%, 5 мл)инотропная доза дофамина – 3–5 мг/кг/мин; вазопрессорная доза >5 мг/кг/мин (только при отсутствии добутамина, так как согласно обновленным рекомендациям не рекомендуется к использованию при кардиогенном шоке [6].
· Адреналина гидрохлорид (ампулы 0,1% 1 мл) при неэффективности норадреналина. Вводится болюсно 1 мг в/в. во время реанимации, повторное введение каждые 3–5 мин. Инфузия 0.05–0.5 мг/кг/мин.
· Фуросемид - 2 мл (ампула) содержит 20 мг–при наличии клиники отека легких, после устранения тяжелой гипотензии.
· Морфин (раствор для инъекций в ампуле 1% по 1,0 мл) при наличии боли, возбуждения и выраженной одышки.
Остальные дополнительные лекарственные препараты см. в соответствующих протоколах диагностики и лечения, утвержденных ЭС МЗ РК (ОКС, пароксизмальные нарушения ритма и др. состояния).