- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Хирургическое лечение рака ободочной кишки. Выполнил: студент Лечебного факультета, 6 курса Грузин М. П. Иркутск 2007 год. презентация
Содержание
- 1. Хирургическое лечение рака ободочной кишки. Выполнил: студент Лечебного факультета, 6 курса Грузин М. П. Иркутск 2007 год.
- 2. История История хирургического лечения рака ободочной
- 3. Классификация Радикальные операции: Одномоментные: право
- 4. Классификация Плановые Экстренные
- 5. Показания к экстренным операциям Показаниями к экстренным
- 6. Частота локализации рака в толстой кишке.
- 7. Частота локализации рака в толстой кишке. Опухоль
- 8. Радикальная операция Предусматривает: 1. Удаление опухоли
- 9. Правосторонняя гемиколэктомия Показана при раке: слепой
- 10. Левосторонняя гемиколэктомия Выполняется при локализации опухоли :
- 11. Сегментарная резекция Выполняется при опухолях средней трети
- 12. Операция Гартмана (обструктивная резекция прямой кишки
- 13. Передняя (внутрибрюшная) резекция прямой кишки Выполняют при
- 14. Брюшно-анальная резекция прямой кишки с низведением сигмовидной
- 15. Операция Кеню – Майлса -брюшно-промежностная
- 16. Симптоматические операции Часто ОКН имеет опухолевую этиологию.
- 17. Симптоматические операции при осложненном раке правой половины
- 18. Симптоматические операции при осложнённом раке левой половины
- 19. Прогноз Трёх- и пятилетняя безрецидивная выживаемость при
- 20. По сборным данным отечественных и зарубежных
- 21. Частота рецидивов после выполнения сфинктеросохраняющих операций
- 22. Спасибо за внимание
Слайд 1Иркутский Государственный Медицинский Университет
СНК ГХ
Хирургическое лечение рака ободочной кишки.
Выполнил: студент
Лечебного факультета,
6 курса Грузин М. П.
Иркутск 2007 год.
Слайд 2
История
История хирургического лечения рака ободочной кишки насчитывает более 170 лет.
Впервые резекцию
ободочной кишки по поводу злокачественной опухоли с формированием межкишечного анастомоза выполнил Reybard в 1833 году.
В России в 1886 году Е.В.Павлов выполнил первую резекцию слепой кишки по поводу ее злокачественной опухоли с анастомозом между восходящей ободочной и подвздошной кишкой.
В России в 1886 году Е.В.Павлов выполнил первую резекцию слепой кишки по поводу ее злокачественной опухоли с анастомозом между восходящей ободочной и подвздошной кишкой.
Слайд 3Классификация
Радикальные операции:
Одномоментные: право и левосторонняя гемиколэктомии, резекция поперечной ободочной
кишки, сегментарные резекции.
Двухэтапные: операция Микулича, Грекова, Гартмана.
Трёхэтапные: Цейдлера – Шлофера.
Комбинированные операции: операции с резекцией смежных органов и окружающих тканей при местно-распространенных формах рака ободочной кишки.
Паллиативные и симптоматические операции:
Формирование обходного анастомоза
Формирование кишечной стомы — илеостома, цекостома, трансверзостома, сигмостома.
Двухэтапные: операция Микулича, Грекова, Гартмана.
Трёхэтапные: Цейдлера – Шлофера.
Комбинированные операции: операции с резекцией смежных органов и окружающих тканей при местно-распространенных формах рака ободочной кишки.
Паллиативные и симптоматические операции:
Формирование обходного анастомоза
Формирование кишечной стомы — илеостома, цекостома, трансверзостома, сигмостома.
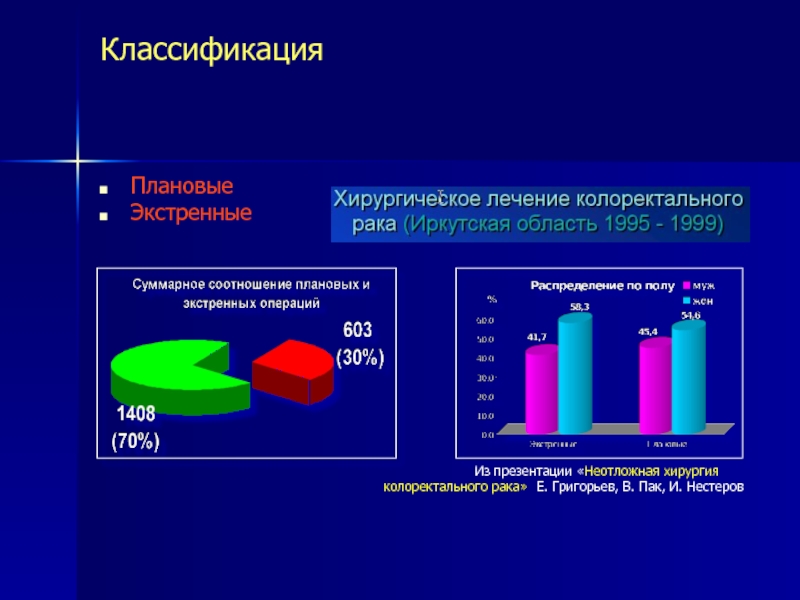
Слайд 4Классификация
Плановые
Экстренные
Из презентации «Неотложная хирургия
колоректального рака» Е. Григорьев, В. Пак, И. Нестеров
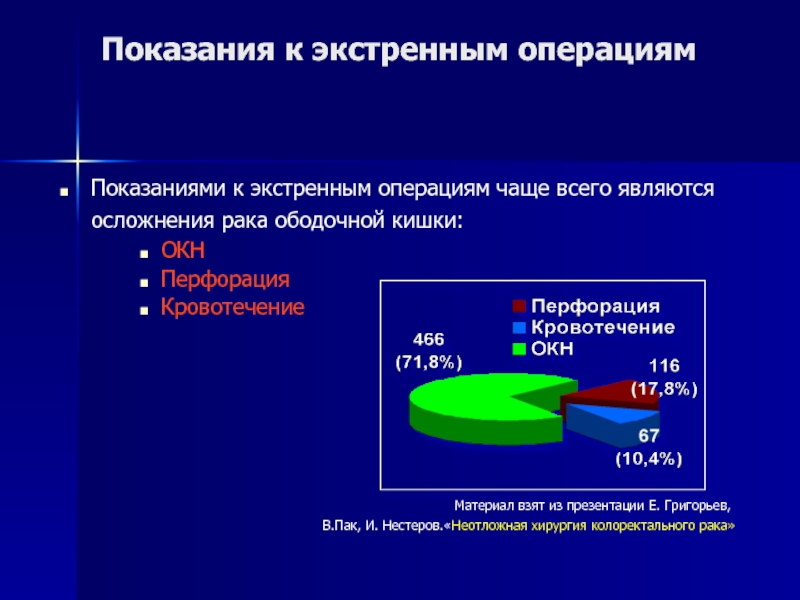
Слайд 5Показания к экстренным операциям
Показаниями к экстренным операциям чаще всего являются осложнения
рака ободочной кишки:
ОКН
Перфорация
Кровотечение
Материал взят из презентации Е. Григорьев,
В.Пак, И. Нестеров.«Неотложная хирургия колоректального рака»
ОКН
Перфорация
Кровотечение
Материал взят из презентации Е. Григорьев,
В.Пак, И. Нестеров.«Неотложная хирургия колоректального рака»
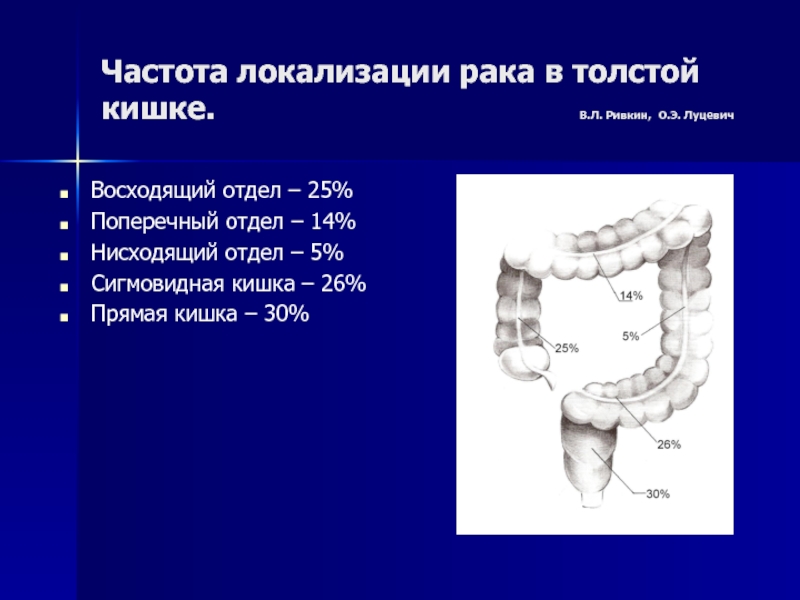
Слайд 6Частота локализации рака в толстой кишке.
В.Л. Ривкин, О.Э. Луцевич
Восходящий отдел – 25%
Поперечный отдел – 14%
Нисходящий отдел – 5%
Сигмовидная кишка – 26%
Прямая кишка – 30%
Слайд 7Частота локализации рака в толстой кишке.
Опухоль чаще располагается:
в сигмовидной (35-40%)
слепой (20-25%)
кишке
другие отделы поражаются реже.
В 4-8% случаев встречаются
первично-множественные поражения
различных отделов толстой кишки
другие отделы поражаются реже.
В 4-8% случаев встречаются
первично-множественные поражения
различных отделов толстой кишки
Слайд 8Радикальная операция
Предусматривает:
1. Удаление опухоли в пределах здоровых тканей, пересечение кишки
в 5-10 см от опухоли в дистальном и в 20 см. в проксимальном направлениях.
2. Удаление регионарных лимфатических узлов (эпиколических, параколических и промежуточных).
2. Удаление регионарных лимфатических узлов (эпиколических, параколических и промежуточных).
Слайд 9Правосторонняя гемиколэктомия
Показана при раке:
слепой кишки, восходящего отдела
печеночного изгиба и
проксимальной трети поперечного отдела.
Одним блоком удаляется забрюшинная клетчатка с л/у.
Операция заканчивается наложением
анастомоза между подвздошной
кишкой и поперечным отделом
толстой кишки.
Слайд 10Левосторонняя гемиколэктомия
Выполняется при локализации опухоли :
в дистальной части поперечного отдела,
в
селезеночном изгибе
в нисходящем отделе и
проксимальной части сигмовидной кишки.
Операция заканчивается наложением анастомоза между поперечным отделом и сигмовидной кишкой.
в нисходящем отделе и
проксимальной части сигмовидной кишки.
Операция заканчивается наложением анастомоза между поперечным отделом и сигмовидной кишкой.
Слайд 11Сегментарная резекция
Выполняется при опухолях средней трети
а) поперечного и
б) сигмовидного отделов толстой
кишки.
Вместе с участком кишки производится клиновидное
иссечение брыжейки
Вместе с участком кишки производится клиновидное
иссечение брыжейки
Слайд 12Операция Гартмана
(обструктивная резекция прямой кишки )
Операция при опухолях прямой кишки
располагающихся
не выше
сигморектального угла в пределах
5-15 см выше ануса.
Производится не в остром периоде,
а после тщательной подготовки больного.
После резекции кишки с опухолью
приводящий отрезок выводится в
верхний угол раны в виде одноствольной
колостомы, а нижний зашивается
наглухо, опускается в полость таза.
Над ним зашивается тазовая брюшина.
а - резекция поражённого участка кишки;
б - формирование одноствольной колостомы
сигморектального угла в пределах
5-15 см выше ануса.
Производится не в остром периоде,
а после тщательной подготовки больного.
После резекции кишки с опухолью
приводящий отрезок выводится в
верхний угол раны в виде одноствольной
колостомы, а нижний зашивается
наглухо, опускается в полость таза.
Над ним зашивается тазовая брюшина.
а - резекция поражённого участка кишки;
б - формирование одноствольной колостомы
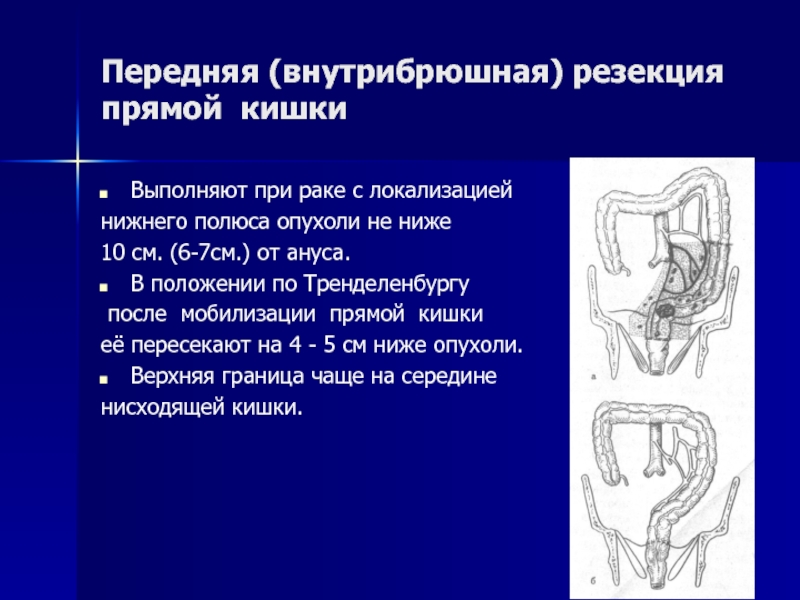
Слайд 13Передняя (внутрибрюшная) резекция прямой кишки
Выполняют при раке с локализацией
нижнего полюса
опухоли не ниже
10 см. (6-7см.) от ануса.
В положении по Тренделенбургу
после мобилизации прямой кишки
её пересекают на 4 - 5 см ниже опухоли.
Верхняя граница чаще на середине
нисходящей кишки.
10 см. (6-7см.) от ануса.
В положении по Тренделенбургу
после мобилизации прямой кишки
её пересекают на 4 - 5 см ниже опухоли.
Верхняя граница чаще на середине
нисходящей кишки.
Слайд 14Брюшно-анальная резекция прямой кишки с низведением сигмовидной кишки
При локализации опухоли не
ниже 6 см. от ануса, т.е. вне зоны запирательного аппарата.
Позволяет сохранить сфинктер.
Оперируют синхронно две бригады.
Брюшная бригада мобилизует приямую кишку до тазового дна (как при экстирпации), и производит удаление парааортальных и боковых тазовых л/у (по показаниям).
Вторая бригада расширяет анус зажимами, отсекает
прямую кишку от анального канала и перевязывает её на
1 – 1,5 см. от зубчатой линии.
Позволяет сохранить сфинктер.
Оперируют синхронно две бригады.
Брюшная бригада мобилизует приямую кишку до тазового дна (как при экстирпации), и производит удаление парааортальных и боковых тазовых л/у (по показаниям).
Вторая бригада расширяет анус зажимами, отсекает
прямую кишку от анального канала и перевязывает её на
1 – 1,5 см. от зубчатой линии.
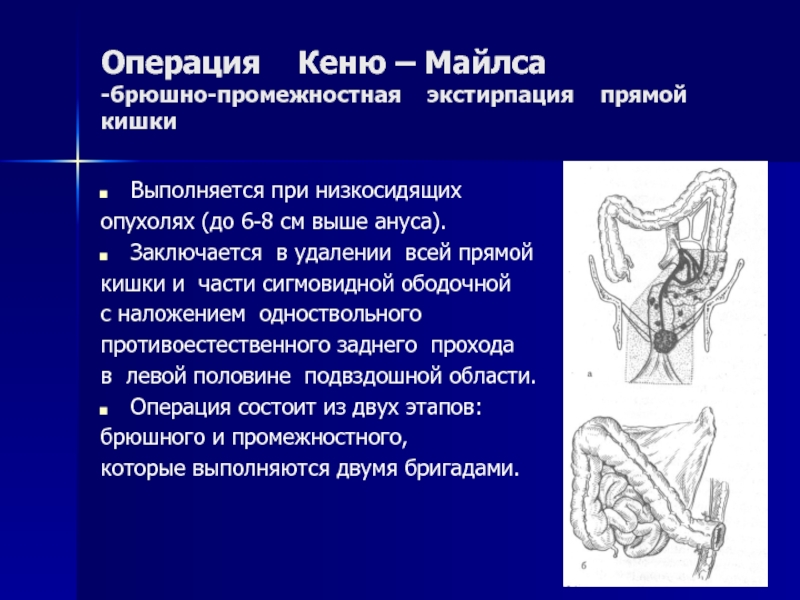
Слайд 15Операция Кеню – Майлса
-брюшно-промежностная экстирпация прямой кишки
Выполняется при
низкосидящих
опухолях (до 6-8 см выше ануса).
Заключается в удалении всей прямой
кишки и части сигмовидной ободочной
с наложением одноствольного
противоестественного заднего прохода
в левой половине подвздошной области.
Операция состоит из двух этапов:
брюшного и промежностного,
которые выполняются двумя бригадами.
опухолях (до 6-8 см выше ануса).
Заключается в удалении всей прямой
кишки и части сигмовидной ободочной
с наложением одноствольного
противоестественного заднего прохода
в левой половине подвздошной области.
Операция состоит из двух этапов:
брюшного и промежностного,
которые выполняются двумя бригадами.
Слайд 16Симптоматические операции
Часто ОКН имеет опухолевую этиологию. Это
связано с ростом заболеваемости
раком толстой кишки и
несвоевременной диагностикой. Летальность при этой форме
непроходимости составляет 25-60%.
При обнаружении опухоли в запущенной стадии.
При осложнениях рака ободочной кишки (как этап операции)
Как первый этап радикальной операции при обтурационной кишечной
непроходимости, т.к. нарушение трофики стенки кишки, обусловленное
супрастенотическим расширением, неадекватное кровоснабжение,
картина разлитого перитонита, обусловленного перфорацией опухоли,
являются абсолютными противопоказаниями к формированию
межкишечного анастомоза при одномоментных резекциях.
несвоевременной диагностикой. Летальность при этой форме
непроходимости составляет 25-60%.
При обнаружении опухоли в запущенной стадии.
При осложнениях рака ободочной кишки (как этап операции)
Как первый этап радикальной операции при обтурационной кишечной
непроходимости, т.к. нарушение трофики стенки кишки, обусловленное
супрастенотическим расширением, неадекватное кровоснабжение,
картина разлитого перитонита, обусловленного перфорацией опухоли,
являются абсолютными противопоказаниями к формированию
межкишечного анастомоза при одномоментных резекциях.
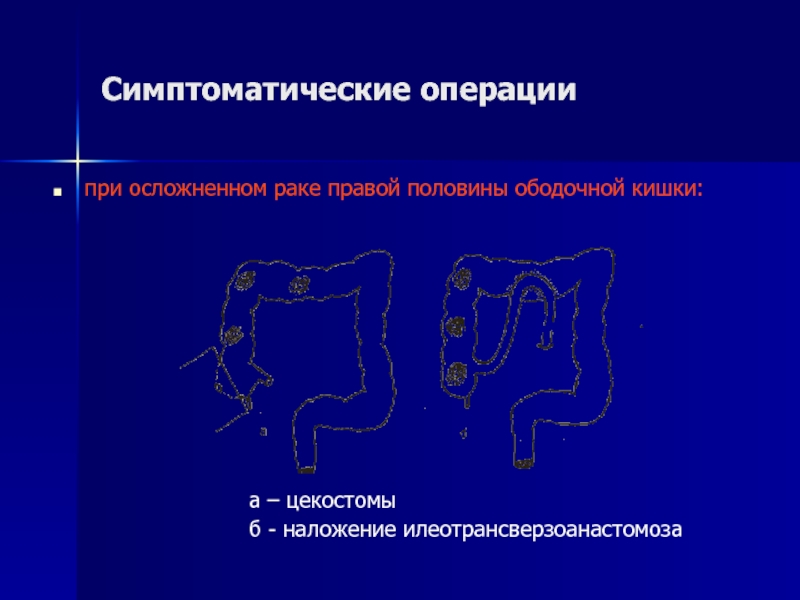
Слайд 17Симптоматические операции
при осложненном раке правой половины ободочной кишки:
а – цекостомы
б - наложение илеотрансверзоанастомоза
б - наложение илеотрансверзоанастомоза
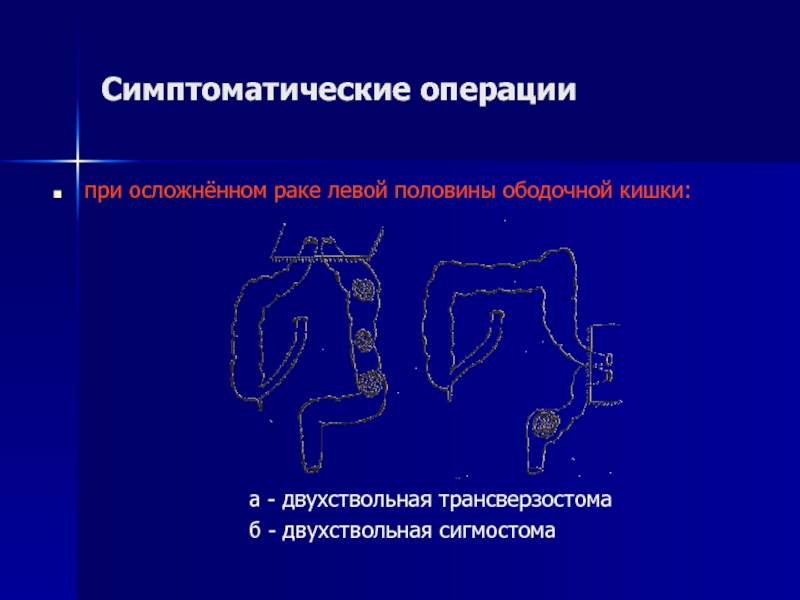
Слайд 18Симптоматические операции
при осложнённом раке левой половины ободочной кишки:
а - двухствольная трансверзостома
б - двухствольная сигмостома
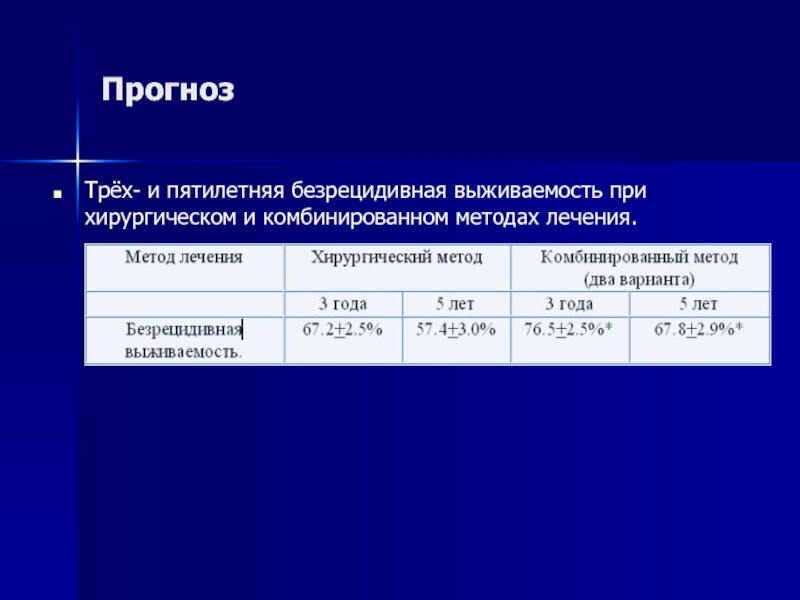
Слайд 19Прогноз
Трёх- и пятилетняя безрецидивная выживаемость при хирургическом и комбинированном методах лечения.
Слайд 20
По сборным данным отечественных и зарубежных авторов общая 5-летняя выживаемость после
радикального хирургического лечения рака прямой кишки колеблется от 34 до 68,2% (Блохин Н.Н. с соавт., 1981).
В зависимости от стадии опухолевого процесса составляет:
I ст. – 77,5%,
II ст. – 73,8%,
III а ст. – 53,3%,
III б ст. – 46,4%.
В зависимости от стадии опухолевого процесса составляет:
I ст. – 77,5%,
II ст. – 73,8%,
III а ст. – 53,3%,
III б ст. – 46,4%.
Слайд 21
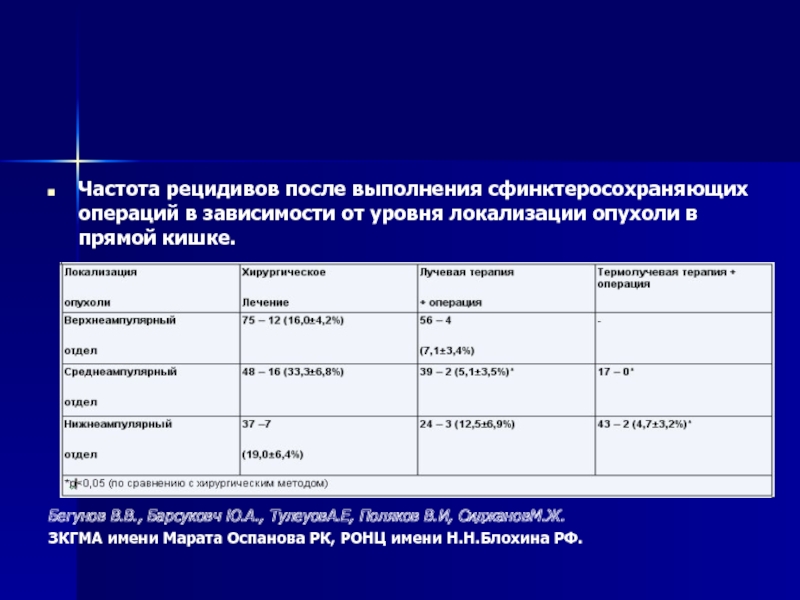
Частота рецидивов после выполнения сфинктеросохраняющих операций в зависимости от уровня локализации
опухоли в прямой кишке.
Бегунов В.В., Барсуковч Ю.А., ТулеуовА.Е, Поляков В.И, СиджановМ.Ж.
ЗКГМА имени Марата Оспанова РК, РОНЦ имени Н.Н.Блохина РФ.
Бегунов В.В., Барсуковч Ю.А., ТулеуовА.Е, Поляков В.И, СиджановМ.Ж.
ЗКГМА имени Марата Оспанова РК, РОНЦ имени Н.Н.Блохина РФ.