- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Umiejętności praktyczne: oftalmoskopia i otoskopia (model ucha i oka) презентация
Содержание
- 1. Umiejętności praktyczne: oftalmoskopia i otoskopia (model ucha i oka)
- 2. Tarcza nerwu wzrokowego - bladoróżowy
- 3. Naczynia krwionośne –Tętnice mają barwę jasnoczerwoną i
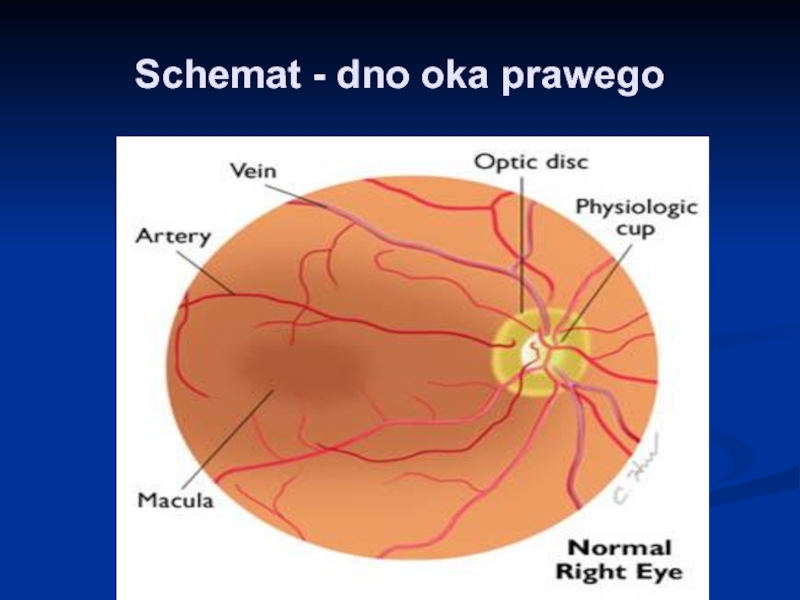
- 4. Schemat - dno oka prawego
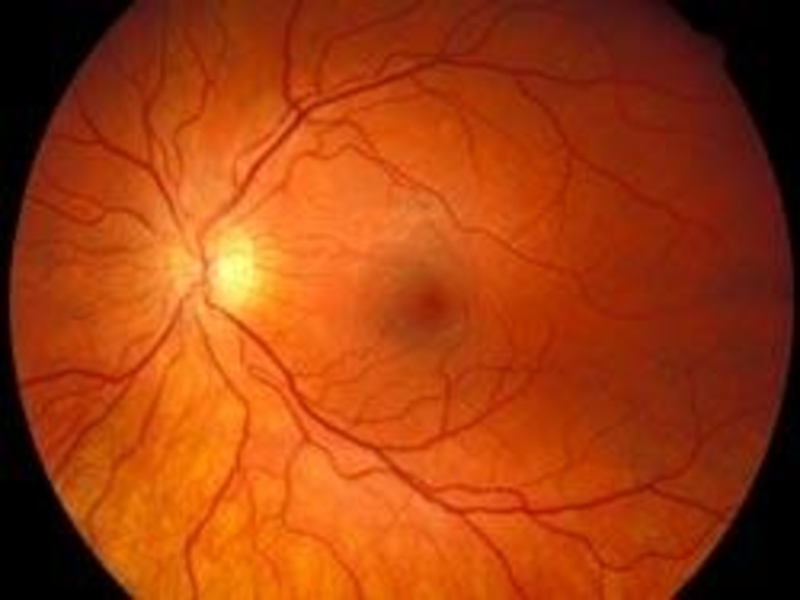
- 5. Obraz prawidłowego dna oka
- 7. Klasyfikacja retinopatii cukrzycowej Nieproliferacyjna retinopatia cukrzycowa
- 8. Retinopatia proliferacyjna (retinopathia proliferativa) Nowotwórstwo naczyniowe do
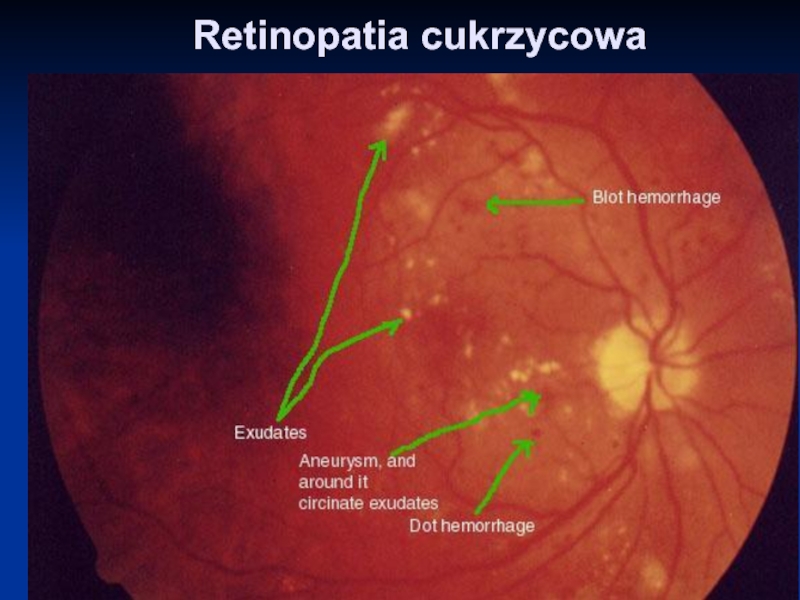
- 9. Retinopatia cukrzycowa
- 10. Mikronaczyniaki Mikronaczyniaki siatkówki powstają w wyniku
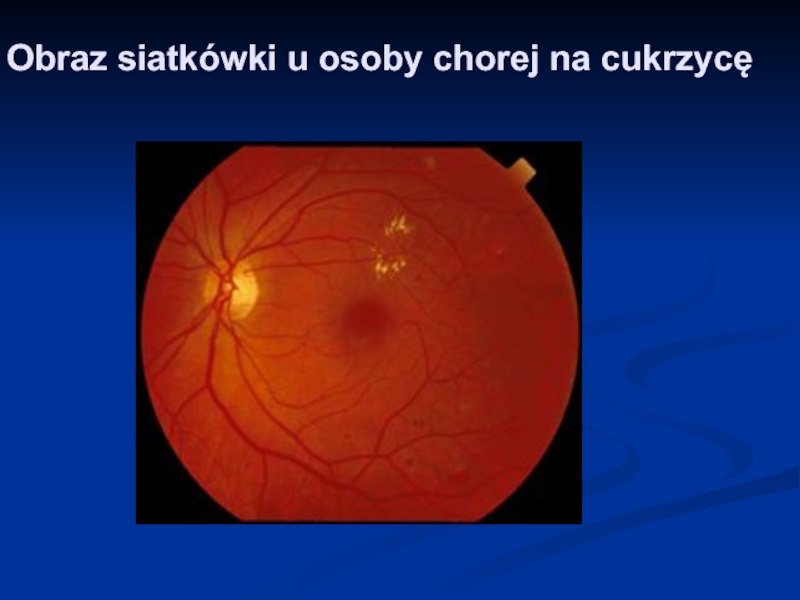
- 11. Obraz siatkówki u osoby chorej na cukrzycę
- 12. Wylewy do siatkówki Wylewy - zmiany
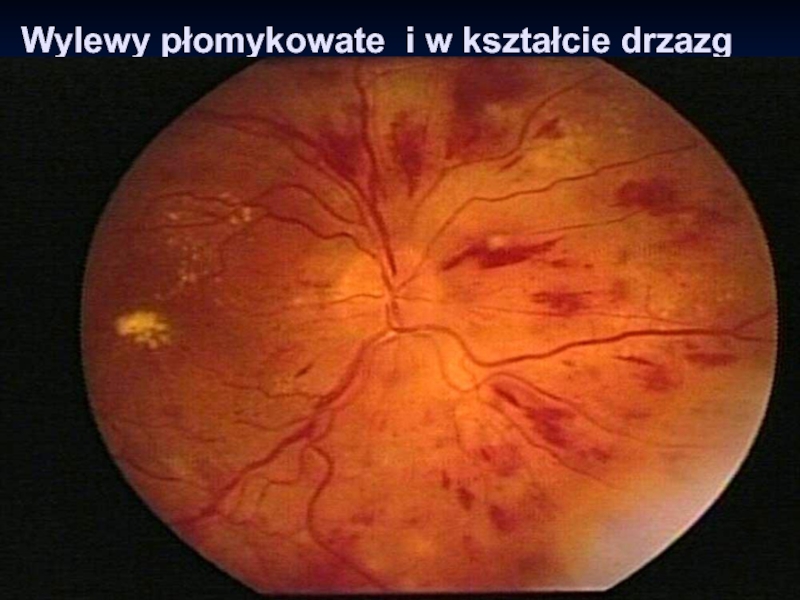
- 13. Wylewy płomykowate i w kształcie drzazg
- 14. Ogniska waty Ogniska waty (ogniska miękkie)
- 15. Ogniska waty
- 16. Ogniska twarde Ogniska twarde ( wewnątrz
- 18. Późne nieproliferacyjne zmiany Śródsiatkówkowe nieprawidłowości
- 19. Maculopatia cukrzycowa Obrzęk plamki
- 22. Retinopathia diabetica
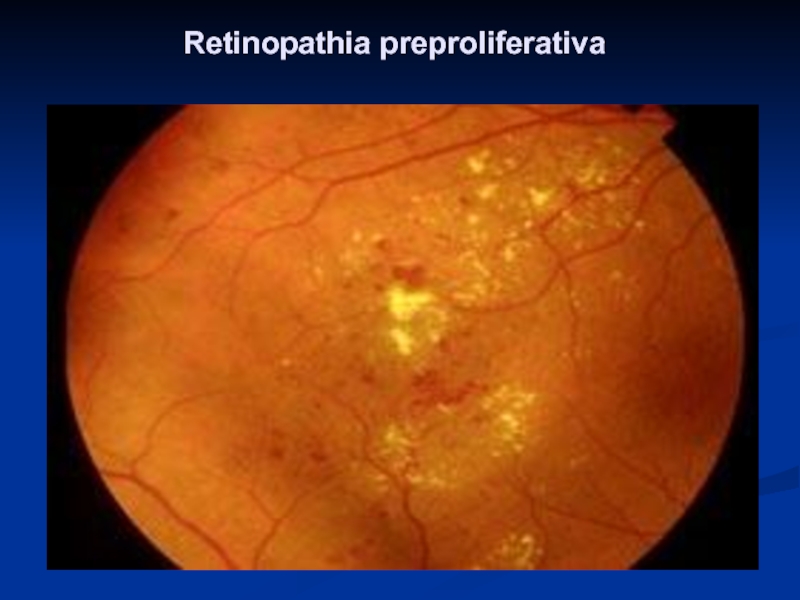
- 23. Retinopathia preproliferativa
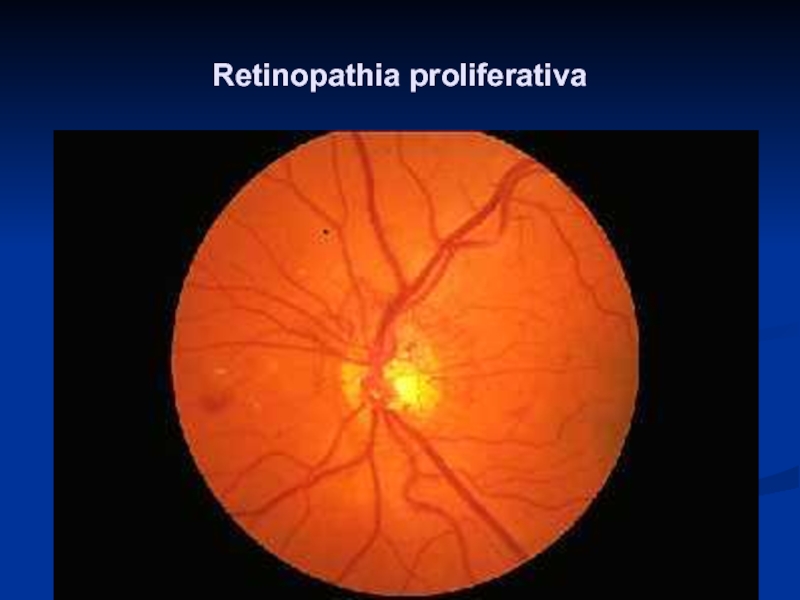
- 24. Retinopathia proliferativa
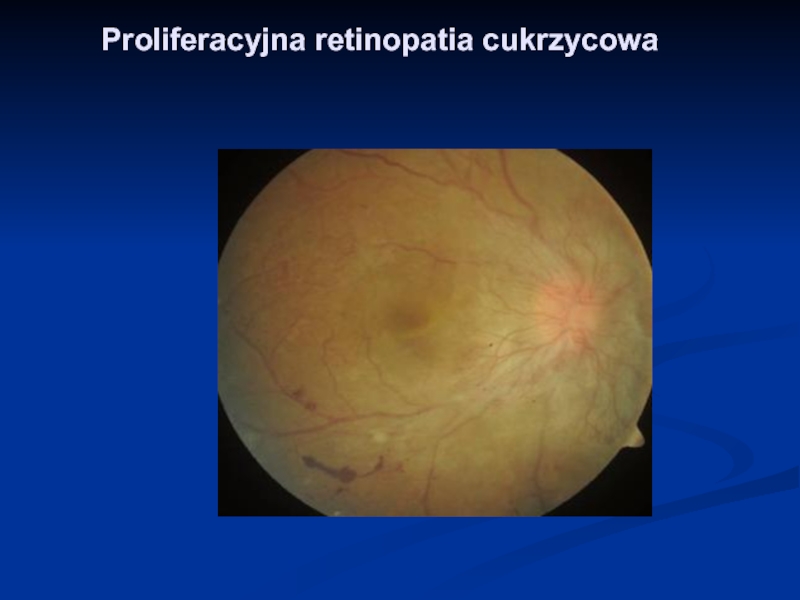
- 25. Proliferacyjna retinopatia cukrzycowa
- 26. Klasyfikacja retinopatii nadciśnieniowej
- 27. Podział Keith-Wagener-Barker I okres – Angiopathia hypertonica
- 28. Tętniczki mogą przybierać wygląd: -„ miedzianych
- 29. Objaw skrzyżowania” - opisany przez
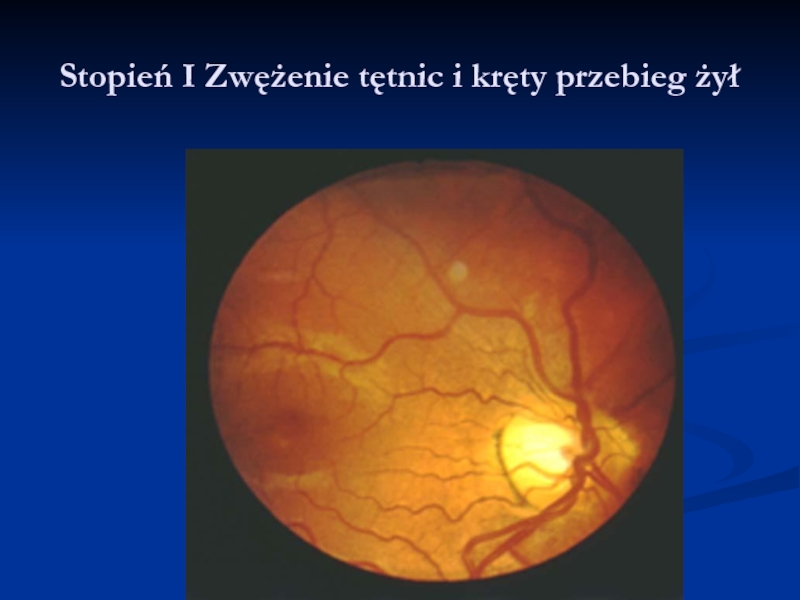
- 30. Stopień I Zwężenie tętnic i kręty przebieg żył
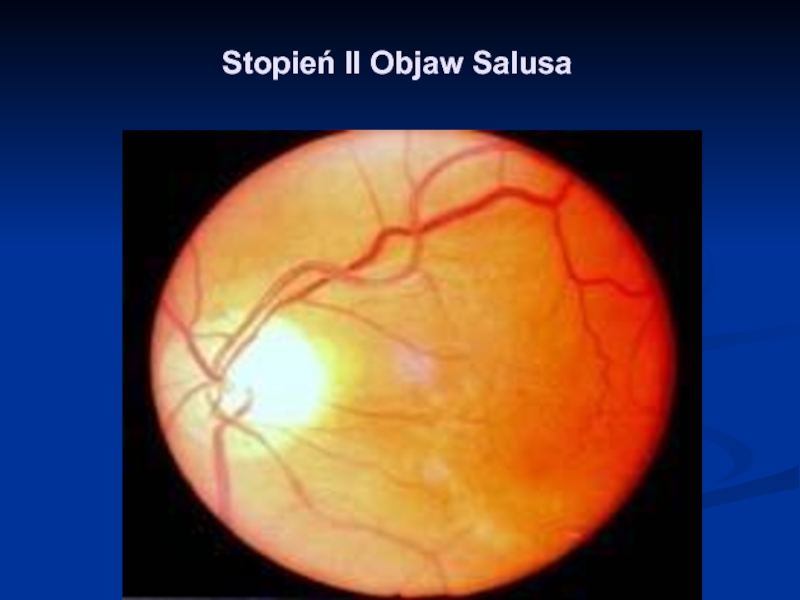
- 31. Stopień II Objaw Salusa
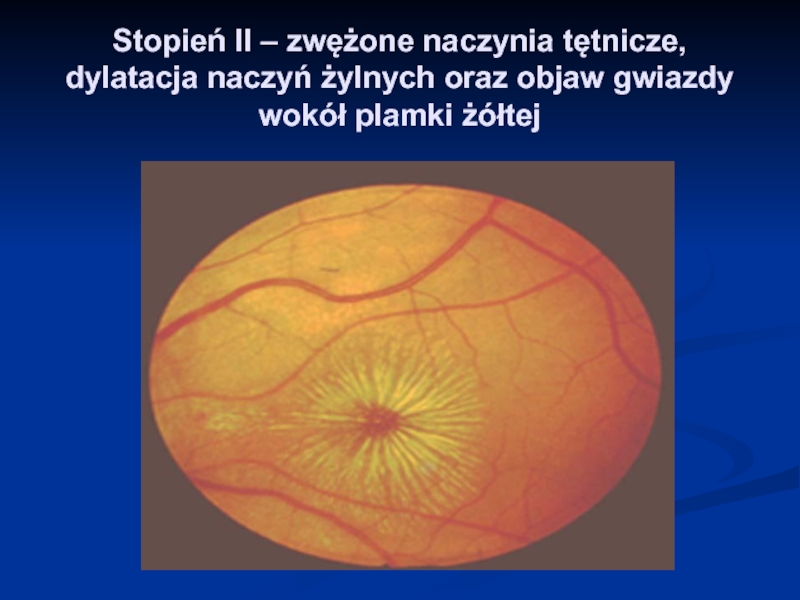
- 32. Stopień II – zwężone naczynia tętnicze, dylatacja naczyń żylnych oraz objaw gwiazdy wokół plamki żółtej
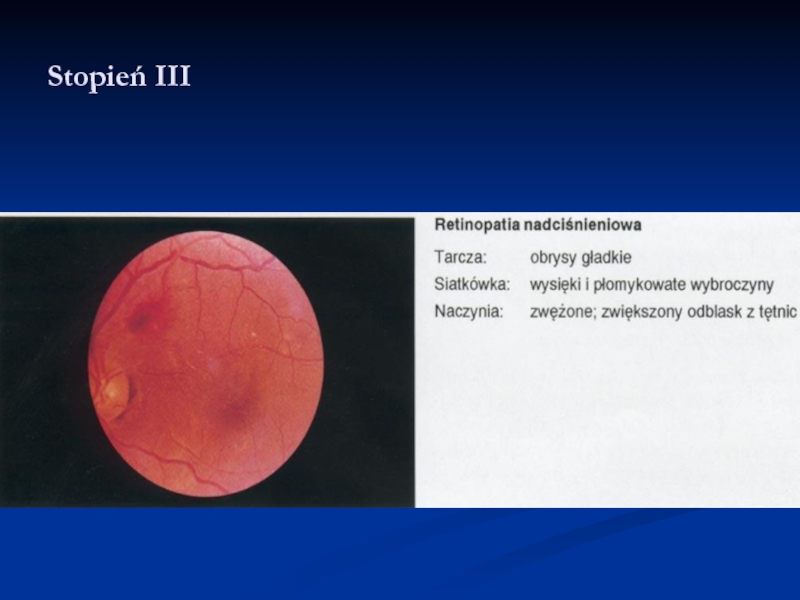
- 33. Stopień III
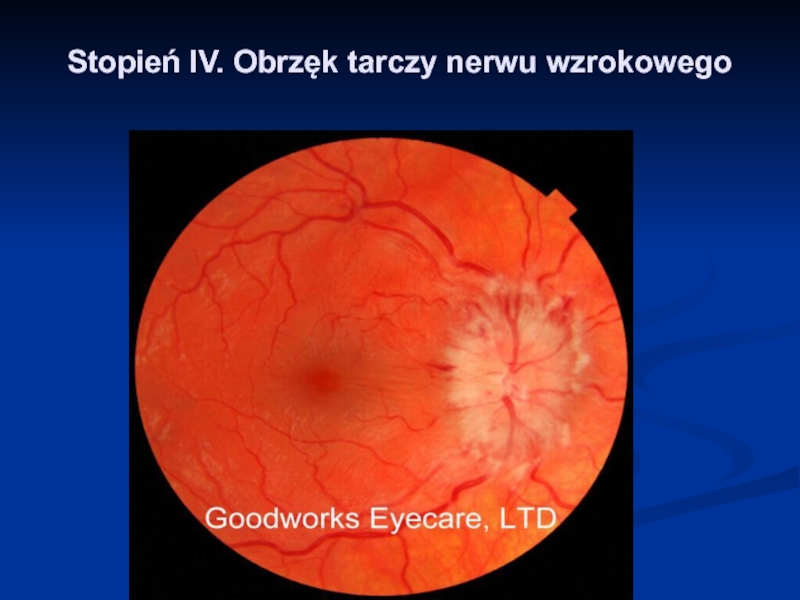
- 34. Stopień IV. Obrzęk tarczy nerwu wzrokowego
- 35. Stopień IV. Złośliwa retinopatia nadciśnieniowa
- 36. Stopień IV. Obrzęk tarczy nerwu wzrokowego
- 37. Stopień IV. Obrzęk tarczy n. wzrokowego, ogniska waty, ogniska twarde oraz płomykowate wylewy
- 38. Sposób badania dna oka: 1. informujemy pacjenta
- 39. 7. badający trzyma wziernik przed własnym okiem
- 40. Badanie otoskopowe Przed badaniem otoskopowym, każdorazowo powinniśmy
- 41. Badanie otoskopem ucha.
- 42. 6. Otoskop wprowadzamy ostrożnie do przewodu
- 44. Unieruchomienie dziecka podczas badania: małe dzieci
- 45. Prawidłowa błona bębenkowa
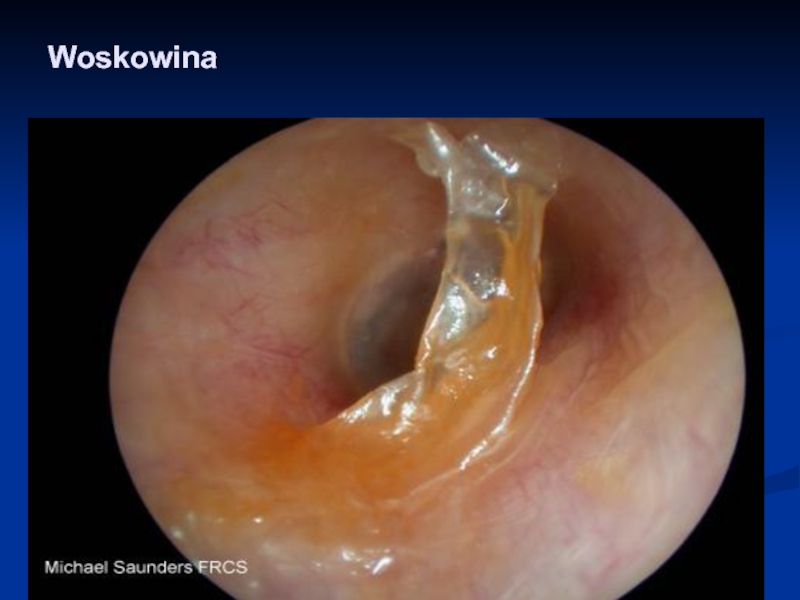
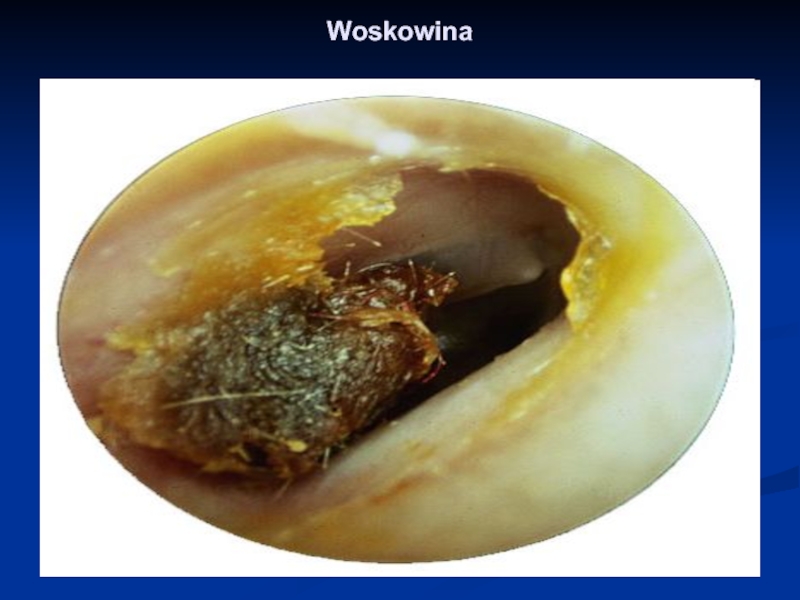
- 46. Woskowina
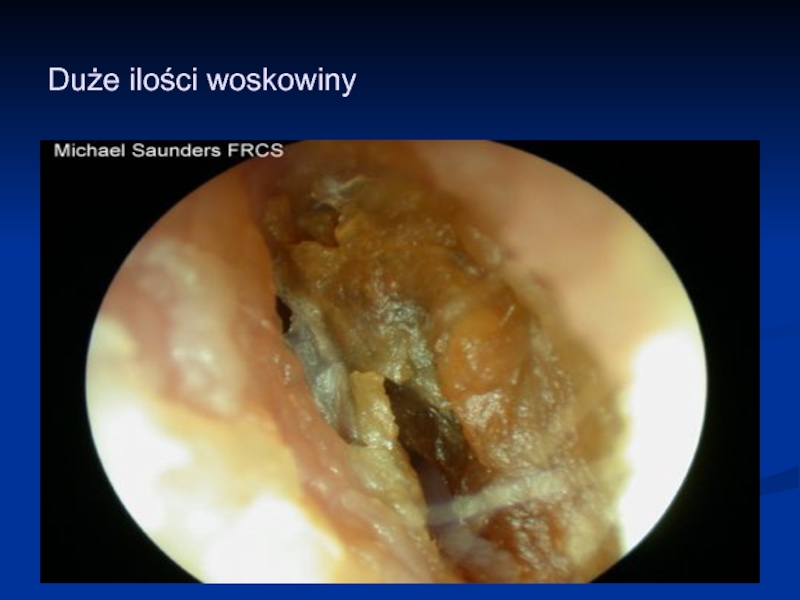
- 47. Duże ilości woskowiny
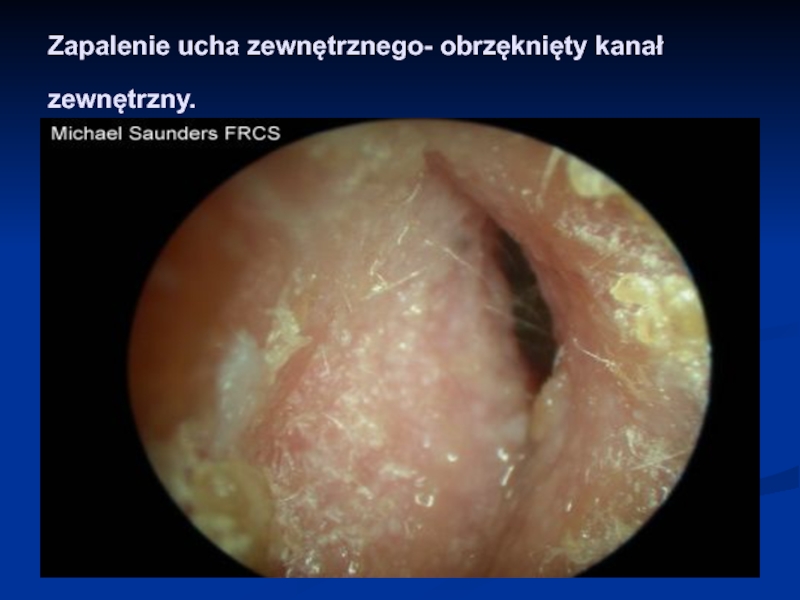
- 48. Zapalenie ucha zewnętrznego- obrzęknięty kanał zewnętrzny.
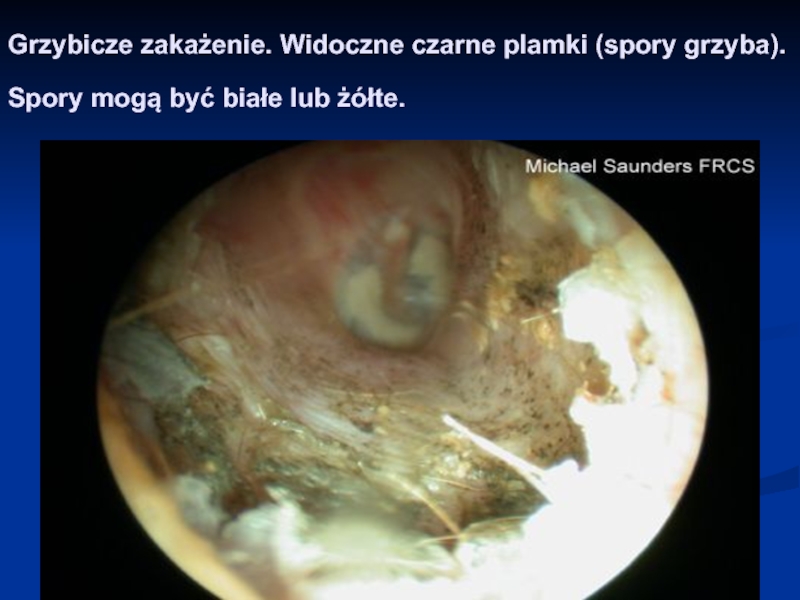
- 49. Grzybicze zakażenie. Widoczne czarne plamki (spory grzyba). Spory mogą być białe lub żółte.
- 50. Przewlekłe zapalenie ucha zewnętrznego. Błona bębenkowa jest
- 51. Woskowina
- 52. Ostre zapalenie ucha środkowego z wylewem.
- 53. Ostre zapalenie ucha środkowego z wylewem.
- 54. Ostre zapalenie ucha środkowego. Widoczne jest tu
- 55. Surowicze (wysiękowe) zapalenie ucha środkowego. Błona
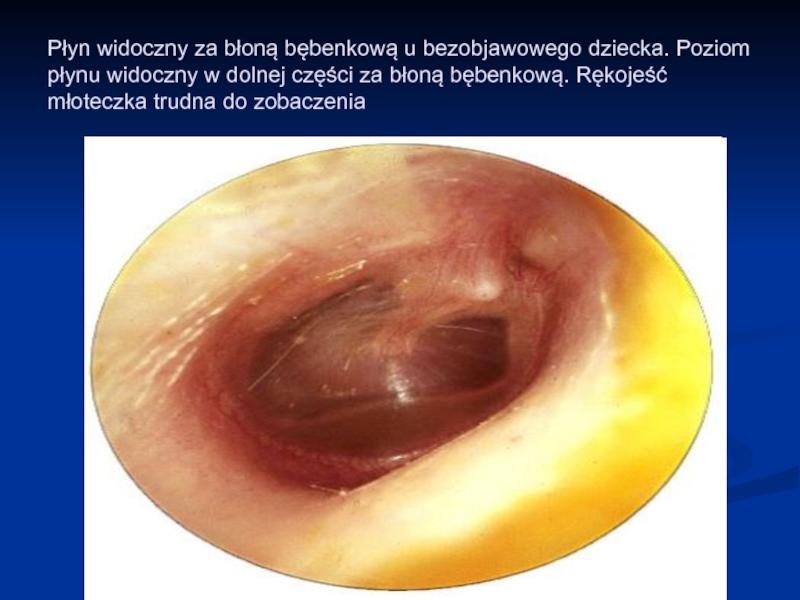
- 56. Płyn widoczny za błoną bębenkową u bezobjawowego
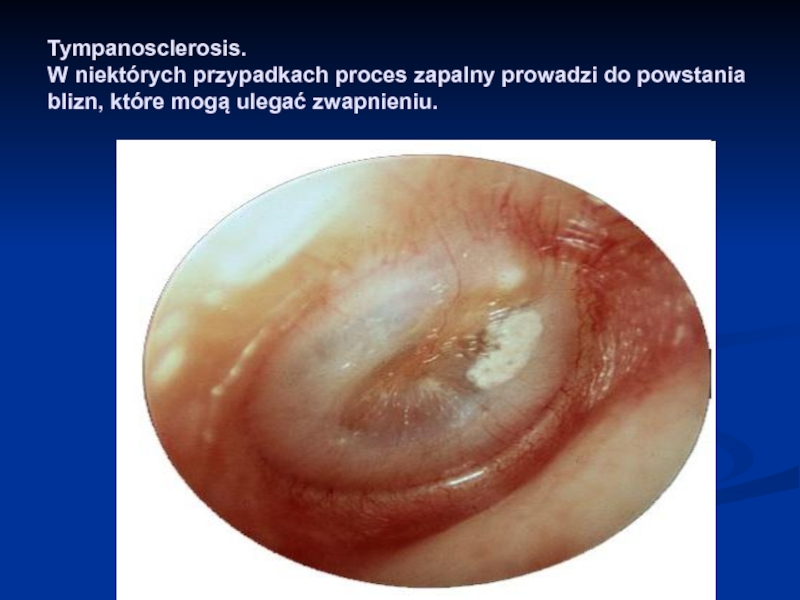
- 57. Tympanosclerosis. W niektórych przypadkach proces zapalny prowadzi do powstania blizn, które mogą ulegać zwapnieniu.
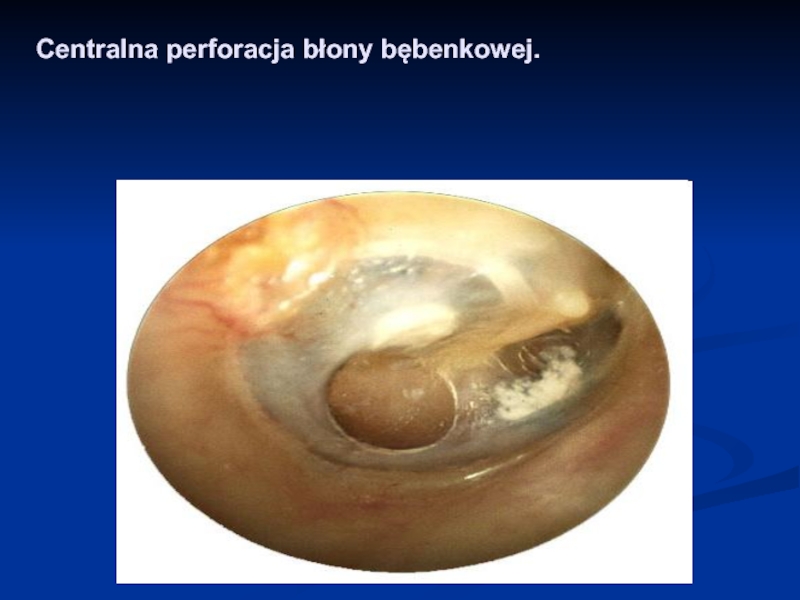
- 58. Centralna perforacja błony bębenkowej.
- 59. Grommet – tympanostomy tube. Stosowane są
Слайд 1Umiejętności praktyczne:
oftalmoskopia i otoskopia
(model ucha i oka).
Jolanta Sawicka-Powierza
Zakład Medycyny Rodzinnej i Pielęgniarstwa Środowiskowego UMB. Rok 2012
Слайд 2 Tarcza nerwu wzrokowego - bladoróżowy krążek o wyraźnych granicach
( część przynosowa jest mniej wyraźna ). W środku tarczy znajduje się zagłębienie fizjologiczne, zwane wnęką naczyniową, z której wychodzi tętnica środkowa siatkówki a wchodzi żyła o tej samej nazwie.
Plamka żółta – tak jak tarcza n. wzrokowego znajduje się w tylnym biegunie, w odległości dwóch średnic tarczy na zewnątrz i nieco poniżej. Obszar ten nie zawiera naczyń. Pomiędzy plamką a tarczą nerwu wzrokowego przebiega wiązka włókien wzrokowych tzw. pęczek plamkowo-tarczowy.
Plamka żółta – tak jak tarcza n. wzrokowego znajduje się w tylnym biegunie, w odległości dwóch średnic tarczy na zewnątrz i nieco poniżej. Obszar ten nie zawiera naczyń. Pomiędzy plamką a tarczą nerwu wzrokowego przebiega wiązka włókien wzrokowych tzw. pęczek plamkowo-tarczowy.
Слайд 3 Naczynia krwionośne –Tętnice mają barwę jasnoczerwoną i są nieco węższe niż
żyły ( stosunek średnicy tętnic do żył wynosi 2:3 ). Naczynia żylne są ciemniejsze.
Siatkówka – jest przeźroczystą błonką o różowym refleksie z dobrze widocznymi naczyniami. Ciemnoczerwone zabarwienie siatkówki zależy od ilości barwnika w nabłonku barwnikowym.
Siatkówka – jest przeźroczystą błonką o różowym refleksie z dobrze widocznymi naczyniami. Ciemnoczerwone zabarwienie siatkówki zależy od ilości barwnika w nabłonku barwnikowym.
Слайд 7Klasyfikacja retinopatii cukrzycowej
Nieproliferacyjna retinopatia cukrzycowa ( Non-proliferative diabetic retinopathy -
NPDR)
Retinopatia prosta (background retinopathy; retinopathia simplex)
Zmiany naczyniowe (mikronaczyniaki )
Krwotoczki śródsiatkówkowe (kropki i kleksy)
Wysięki twarde ( wewnątrz-siatkówkowe )
Retinopatia przedproliferacyjna ( Moderate-to-severe non-proliferative diabetic retinopathy; retinopathia preproliferativa). Do w/w dołączają się:
Poszerzenie i nieregularność naczyń żylnych (zmiany o kształcie koralików i pętli )
Rozległe krwotoki
Wysięki miękkie
Śródsiatkówkowe nieprawidłowości naczyniowe [Intraretinal microvascular abnormalities (IRMA)]
Retinopatia prosta (background retinopathy; retinopathia simplex)
Zmiany naczyniowe (mikronaczyniaki )
Krwotoczki śródsiatkówkowe (kropki i kleksy)
Wysięki twarde ( wewnątrz-siatkówkowe )
Retinopatia przedproliferacyjna ( Moderate-to-severe non-proliferative diabetic retinopathy; retinopathia preproliferativa). Do w/w dołączają się:
Poszerzenie i nieregularność naczyń żylnych (zmiany o kształcie koralików i pętli )
Rozległe krwotoki
Wysięki miękkie
Śródsiatkówkowe nieprawidłowości naczyniowe [Intraretinal microvascular abnormalities (IRMA)]
Слайд 8Retinopatia proliferacyjna (retinopathia proliferativa)
Nowotwórstwo naczyniowe do neowaskularyzacji siatkówki, tarczy nerwu wzrokowego
i tęczówki
Rozrost włóknisto-naczyniowy
Odwarstwienie siatkówki
Rozrost włóknisto-naczyniowy
Odwarstwienie siatkówki
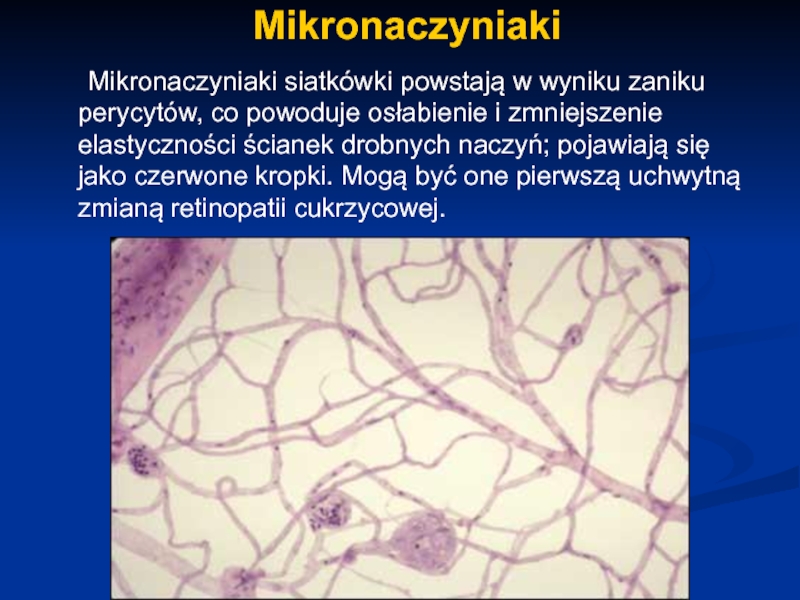
Слайд 10Mikronaczyniaki
Mikronaczyniaki siatkówki powstają w wyniku zaniku perycytów, co powoduje osłabienie i
zmniejszenie elastyczności ścianek drobnych naczyń; pojawiają się jako czerwone kropki. Mogą być one pierwszą uchwytną zmianą retinopatii cukrzycowej.
Слайд 12Wylewy do siatkówki
Wylewy - zmiany okrągłe lub owalne (kropki i plamki
= dot or blot)
Wylewy w postaci kropek są jasne i takiej samej wielkości jak duże mikronaczyniaki
Wylewy w postaci plamek są większe i lokalizują się w środku siatkówki oraz często wokół ognisk niedokrwienia.
Wylewy w postaci kropek są jasne i takiej samej wielkości jak duże mikronaczyniaki
Wylewy w postaci plamek są większe i lokalizują się w środku siatkówki oraz często wokół ognisk niedokrwienia.
Слайд 14Ogniska waty
Ogniska waty (ogniska miękkie) są to białe, puszyste zmiany
spowodowane obrzękiem włókien nerwowych w wyniku zastoju aksoplazmy.
Ich obecność świadczy o istnieniu obszarów braku perfuzji.
Gdy dochodzi do śmierci komórek zwojowych „kłębki waty” zanikają.
Ich obecność świadczy o istnieniu obszarów braku perfuzji.
Gdy dochodzi do śmierci komórek zwojowych „kłębki waty” zanikają.
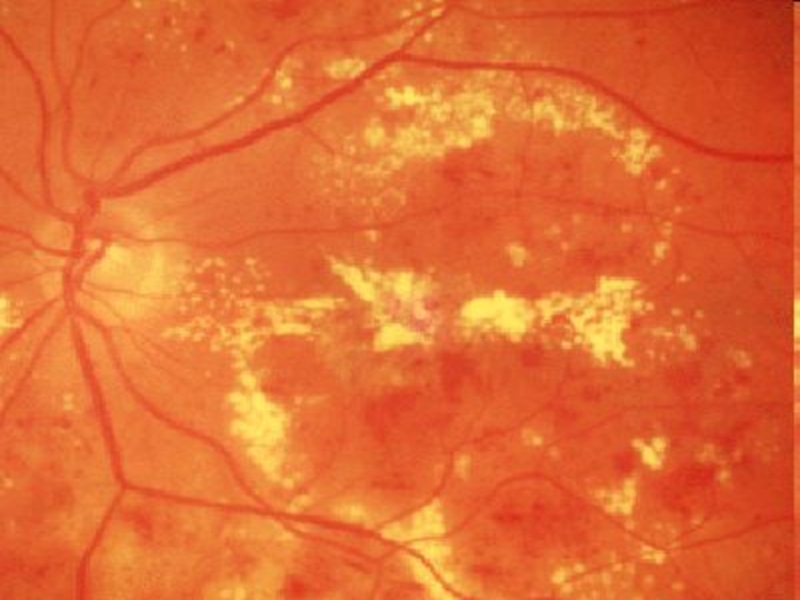
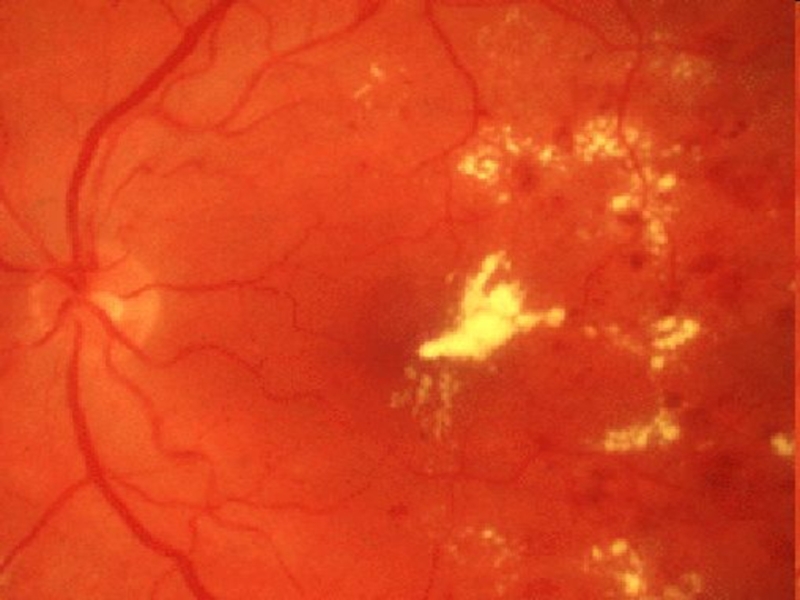
Слайд 16Ogniska twarde
Ogniska twarde ( wewnątrz - siatkówkowe wysięki lipidów )
są wielkocząsteczkowymi lipoproteinami widocznymi pod postacią żółtawych ognisk
Do ich powstania dochodzi w wyniku uszkodzenia śródbłonka naczyń przedwłosowatych
Widoczne są one w tylnym biegunie oka, układają się często wokół dołka środkowego, tworząc tzw. „ objaw gwiazdy”.
Do ich powstania dochodzi w wyniku uszkodzenia śródbłonka naczyń przedwłosowatych
Widoczne są one w tylnym biegunie oka, układają się często wokół dołka środkowego, tworząc tzw. „ objaw gwiazdy”.
Слайд 18Późne nieproliferacyjne zmiany
Śródsiatkówkowe nieprawidłowości naczyniowe tzw. Intra-retinal microvascular abnormalities (
IRMA) to strefy braku przepływu spowodowane zawałem tętniczki.
Prowadzi to do autoregulacyjnego poszerzenia się tętniczek na ich obrzeżu, które przechodzi w rozdęcie tętniczek i żyłek i powoduje powstanie mikrotętniaków.
Prowadzi to do autoregulacyjnego poszerzenia się tętniczek na ich obrzeżu, które przechodzi w rozdęcie tętniczek i żyłek i powoduje powstanie mikrotętniaków.
Слайд 19Maculopatia cukrzycowa
Obrzęk plamki jest to jakiekolwiek zgrubienie siatkówki
lub wysięki twarde położone na jej obszarze i może pojawić się w każdym okresie retinopatii cukrzycowej.
Klinicznie znamienny obrzęk plamki stanowi wskazanie do fotokoagulacji:
Obrzęk siatkówki poniżej 500 um (mikronów) od centrum
Wysięki twarde poniżej 500 um (mikronów) od centrum
Duży lokalny obrzęk siatkówki obejmujący 1500 um (mikronów) i położony w odległości mniejszej niż 1500 um (mikronów) od centrum plamki
Klinicznie znamienny obrzęk plamki stanowi wskazanie do fotokoagulacji:
Obrzęk siatkówki poniżej 500 um (mikronów) od centrum
Wysięki twarde poniżej 500 um (mikronów) od centrum
Duży lokalny obrzęk siatkówki obejmujący 1500 um (mikronów) i położony w odległości mniejszej niż 1500 um (mikronów) od centrum plamki
Слайд 27Podział Keith-Wagener-Barker
I okres – Angiopathia hypertonica retinae I
II okres – Angiopathia
hypertonica retinae II (Angiosclerosis hypertonica retinae )
III okres – Retinopathia hypertonica maligna
IV okres – Neuroretinopathia hypertonica maligna
III okres – Retinopathia hypertonica maligna
IV okres – Neuroretinopathia hypertonica maligna
Слайд 28Tętniczki mogą przybierać wygląd:
-„ miedzianych drucików”- ściana tętniczki ulega stwardnieniu dzięki
odkładaniu się w jej ścianie lipidów
-„ srebrnych drucików” - kiedy w ścianach tętniczek odkładają się związki wapniowe i dochodzi do całkowitej utraty przejrzystości ich ścian,
-„ srebrnych drucików” - kiedy w ścianach tętniczek odkładają się związki wapniowe i dochodzi do całkowitej utraty przejrzystości ich ścian,
Слайд 29 Objaw skrzyżowania” - opisany przez Gunna polega na ucisku
stwardniałej tętnicy na żyłę
a. przemieszczenie naczynia żylnego, które wygina się kolankowato pod tętniczką ( Gunn+) – zwany też objawem Salusa
b. spłaszczenie, wyglądające jak przerwanie naczynia żylnego pod stwardniałą tętniczką oraz rozdęcie go przed skrzyżowaniem ( Gunn++ ) lub objaw Bonneta
c. wyraźne zwężenie naczynia żylnego z pozornym przerwaniem prądu krwi przez stwardniałą tętniczkę (Gunn+++)
a. przemieszczenie naczynia żylnego, które wygina się kolankowato pod tętniczką ( Gunn+) – zwany też objawem Salusa
b. spłaszczenie, wyglądające jak przerwanie naczynia żylnego pod stwardniałą tętniczką oraz rozdęcie go przed skrzyżowaniem ( Gunn++ ) lub objaw Bonneta
c. wyraźne zwężenie naczynia żylnego z pozornym przerwaniem prądu krwi przez stwardniałą tętniczkę (Gunn+++)
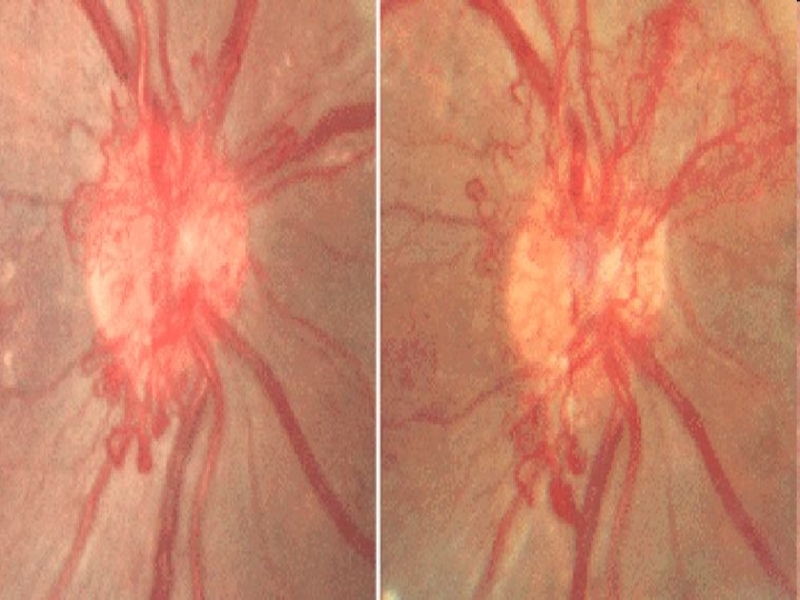
Слайд 32Stopień II – zwężone naczynia tętnicze, dylatacja naczyń żylnych oraz objaw
gwiazdy wokół plamki żółtej
Слайд 37Stopień IV. Obrzęk tarczy n. wzrokowego, ogniska waty, ogniska twarde oraz
płomykowate wylewy
Слайд 38Sposób badania dna oka:
1. informujemy pacjenta o potrzebie badania,
2. badanie wykonujemy
w ciemnym pomieszczeniu,
3. przed badaniem zbieramy wywiad w kierunku jaskry oraz badamy ciśnienie wewnątrzgałkowe i odruchy źreniczne
4. rozszerzamy źrenice stosując:
0,5 – 1 % Tropicamid ( czas działania 4 -6 godz. )
2,5 – 10% Neosynefryna ( czas działania ok. 4 godz. )
5. po 20 min. wykonujemy wziernikowanie bezpośrednie za pomocą oftalmoskopu, w którym otrzymujemy obraz prosty, powiększony 15-krotnie, a pole obserwacji wynosi 10 stopni,
6. ustawiamy oftalmoskop na +20 D w celu sprawdzenia odblasku z siatkówki,
3. przed badaniem zbieramy wywiad w kierunku jaskry oraz badamy ciśnienie wewnątrzgałkowe i odruchy źreniczne
4. rozszerzamy źrenice stosując:
0,5 – 1 % Tropicamid ( czas działania 4 -6 godz. )
2,5 – 10% Neosynefryna ( czas działania ok. 4 godz. )
5. po 20 min. wykonujemy wziernikowanie bezpośrednie za pomocą oftalmoskopu, w którym otrzymujemy obraz prosty, powiększony 15-krotnie, a pole obserwacji wynosi 10 stopni,
6. ustawiamy oftalmoskop na +20 D w celu sprawdzenia odblasku z siatkówki,
Слайд 397. badający trzyma wziernik przed własnym okiem opierając palec wskazujący o
łuk brwiowy w taki sposób, żeby prawe oko badającego obserwowało prawe, a lewe – lewe dno oka pacjenta. Przy badaniu obwodowych części siatkówki poleca się pacjentowi skierować spojrzenie w stronę nosa, skroni, w dół i w górę,
8. na końcu badania polecamy by pacjent spojrzał w kierunku źródła światła w celu oceny dołka środkowego ( plamki )
9. informujemy pacjenta o wyniku badania
8. na końcu badania polecamy by pacjent spojrzał w kierunku źródła światła w celu oceny dołka środkowego ( plamki )
9. informujemy pacjenta o wyniku badania
Слайд 40Badanie otoskopowe
Przed badaniem otoskopowym, każdorazowo powinniśmy przeprowadzić:
I. Oglądanie ucha
zewnętrznego:
- obrzęk
- owrzodzenia
- guzy i zniekształcenia
- przetoki
- blizny
II. Obmacywaniem oburęcznie badamy
- wyrostek sutkowaty zwracając uwagę na obrzęk oraz tkliwość przy badaniu.
- badamy węzły chłonne w okolicy przedmałżowinowej i pozamałżowinowej oraz górnego głębokiego łańcucha szyjnego.
- obrzęk
- owrzodzenia
- guzy i zniekształcenia
- przetoki
- blizny
II. Obmacywaniem oburęcznie badamy
- wyrostek sutkowaty zwracając uwagę na obrzęk oraz tkliwość przy badaniu.
- badamy węzły chłonne w okolicy przedmałżowinowej i pozamałżowinowej oraz górnego głębokiego łańcucha szyjnego.
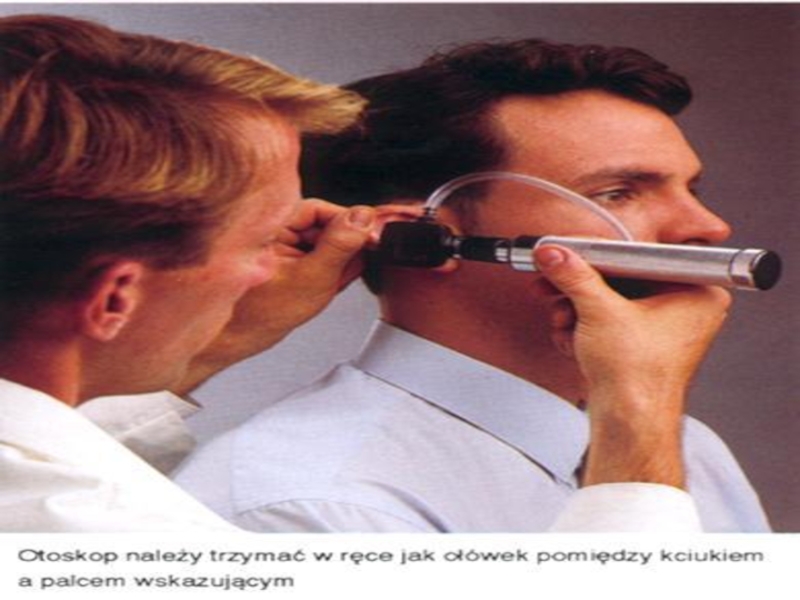
Слайд 41 Badanie otoskopem ucha.
Wyjaśniamy pacjentowi, co zamierzamy zrobić
Prosimy go,
żeby usiadł bokiem w taki sposób, by prawe udo badającego było ustawione równolegle do prawego uda pacjenta
Prosimy o lekkie pochylenie się w naszym kierunku
Na ostoskop, za każdym razem nakładamy czystą, wymienną nasadkę
Odciągamy małżowinę uszną ku górze i ku tyłowi u osób dorosłych, u dzieci poziomo do przodu i do dołu.
Prosimy o lekkie pochylenie się w naszym kierunku
Na ostoskop, za każdym razem nakładamy czystą, wymienną nasadkę
Odciągamy małżowinę uszną ku górze i ku tyłowi u osób dorosłych, u dzieci poziomo do przodu i do dołu.
Слайд 426. Otoskop wprowadzamy ostrożnie do przewodu słuchowego zewnętrznego
- oceniamy drożność
przewodu
- oceniamy ściany przewodu oraz
- błonę bębenkową
Obraz błony bębenkowej – zwracamy uwagę na:
- barwę błony bębenkowej - zdrowa ma kolor perłowo-szary
- sprawdzamy obecność refleksu świetnego znajdującego się w kwadrancie dolno-przednim, który jest odbiciem światła z otoskopu
- obecność poziomu płynów, ubytków, blizn i zwapnień
7. Informujemy pacjenta o przebiegu badania
- oceniamy ściany przewodu oraz
- błonę bębenkową
Obraz błony bębenkowej – zwracamy uwagę na:
- barwę błony bębenkowej - zdrowa ma kolor perłowo-szary
- sprawdzamy obecność refleksu świetnego znajdującego się w kwadrancie dolno-przednim, który jest odbiciem światła z otoskopu
- obecność poziomu płynów, ubytków, blizn i zwapnień
7. Informujemy pacjenta o przebiegu badania
Слайд 44Unieruchomienie dziecka podczas badania:
małe dzieci oraz starsze, których nie można zbadać
w pozycji siedzącej, należy położyć na stole na brzuchu z głową obróconą na bok. Potrzebne są do tego dwie osoby, jedna do przytrzymywania pośladków i nóg, druga do unieruchomienia głowy i ramion.
dzieci w wieku od 8-miesięcy do 2 lat można posadzić na kolanach jednego z rodziców, którzy jedną ręką obejmują tułów i kończyny górne, drugą głowę dziecka
dzieci w wieku od 8-miesięcy do 2 lat można posadzić na kolanach jednego z rodziców, którzy jedną ręką obejmują tułów i kończyny górne, drugą głowę dziecka
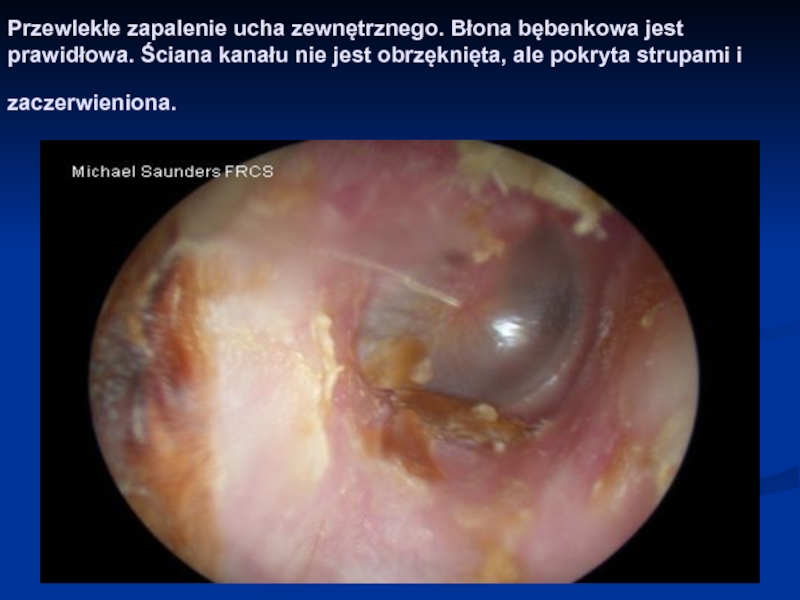
Слайд 50Przewlekłe zapalenie ucha zewnętrznego. Błona bębenkowa jest prawidłowa. Ściana kanału nie
jest obrzęknięta, ale pokryta strupami i zaczerwieniona.
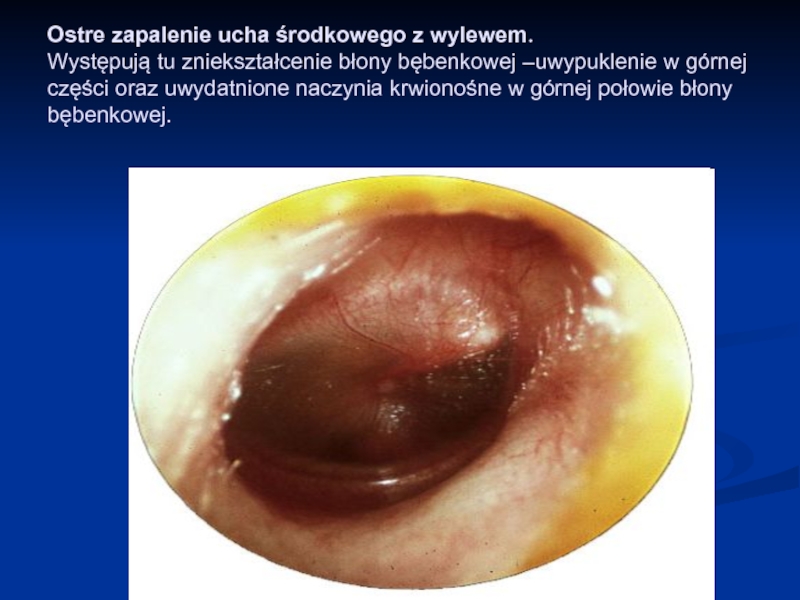
Слайд 52Ostre zapalenie ucha środkowego z wylewem. Występują tu zniekształcenie błony bębenkowej
–uwypuklenie w górnej części oraz uwydatnione naczynia krwionośne w górnej połowie błony bębenkowej.
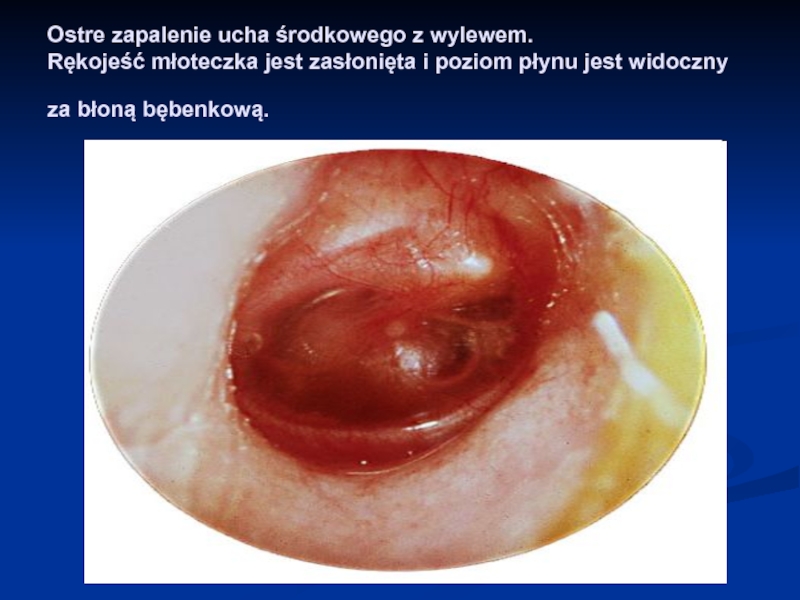
Слайд 53Ostre zapalenie ucha środkowego z wylewem. Rękojeść młoteczka jest zasłonięta i
poziom płynu jest widoczny za błoną bębenkową.
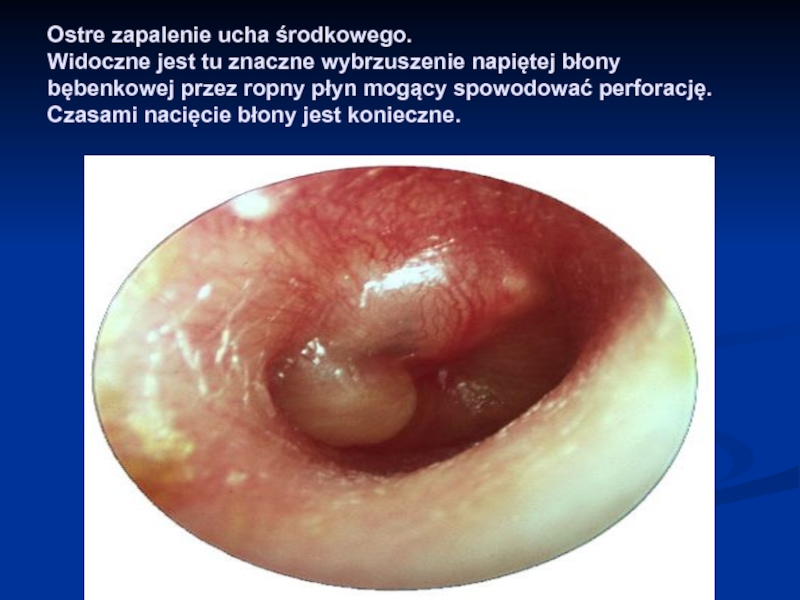
Слайд 54Ostre zapalenie ucha środkowego. Widoczne jest tu znaczne wybrzuszenie napiętej błony bębenkowej
przez ropny płyn mogący spowodować perforację. Czasami nacięcie błony jest konieczne.
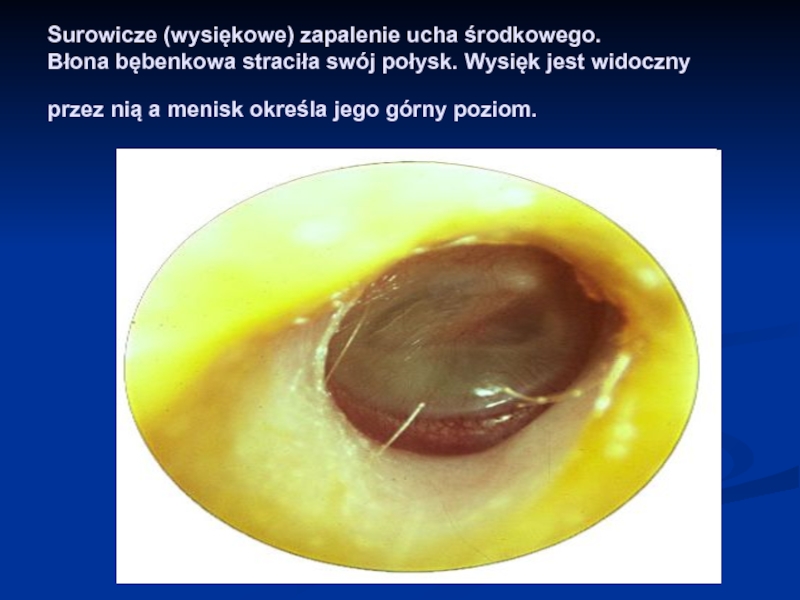
Слайд 55Surowicze (wysiękowe) zapalenie ucha środkowego. Błona bębenkowa straciła swój połysk. Wysięk
jest widoczny przez nią a menisk określa jego górny poziom.
Слайд 56Płyn widoczny za błoną bębenkową u bezobjawowego dziecka. Poziom płynu widoczny
w dolnej części za błoną bębenkową. Rękojeść młoteczka trudna do zobaczenia
Слайд 57Tympanosclerosis. W niektórych przypadkach proces zapalny prowadzi do powstania blizn, które
mogą ulegać zwapnieniu.
Слайд 59Grommet – tympanostomy tube. Stosowane są w zapaleniach wysiękowych gdy inne
leczenie nie daje pozytywnych wyników