- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Тромбоэмболия легочной артерии презентация
Содержание
- 1. Тромбоэмболия легочной артерии
- 2. При патологоанатомических исследованиях в России (Злочевский
- 3. Эпидемиология ВТЭ Ageno W, Turpie AGG Prevention
- 4. Предрасполагающие факторы иммобилизация ноги в течение последних
- 5. Наиболее частые источники ТЭЛА: тромбы из вен
- 6. В 29,9% случаев ТЭЛА осложняет течение онкологических
- 7. ПАТОФИЗИОЛОГИЯ (ОСНОВНЫЕ МОМЕНТЫ) Окклюзия ветвей легочной
- 8. Классификация ТЭЛА
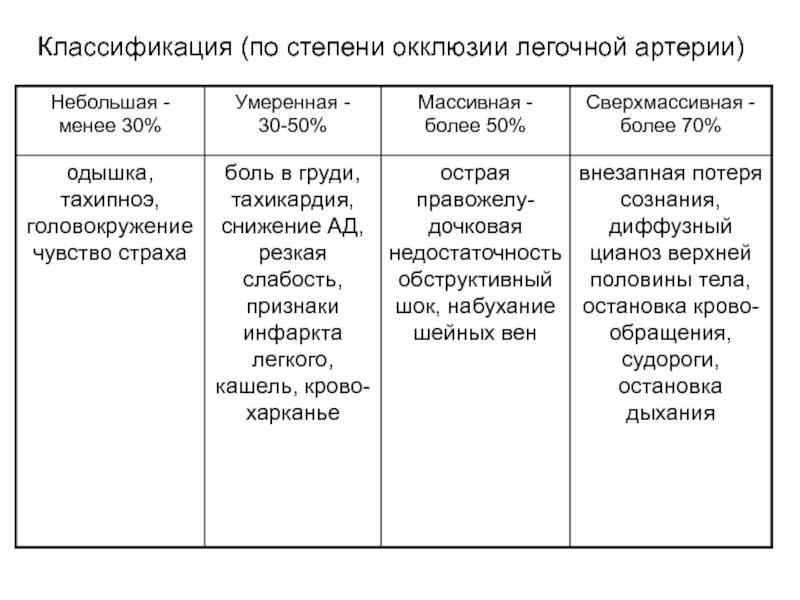
- 9. Классификация (по степени окклюзии легочной артерии)
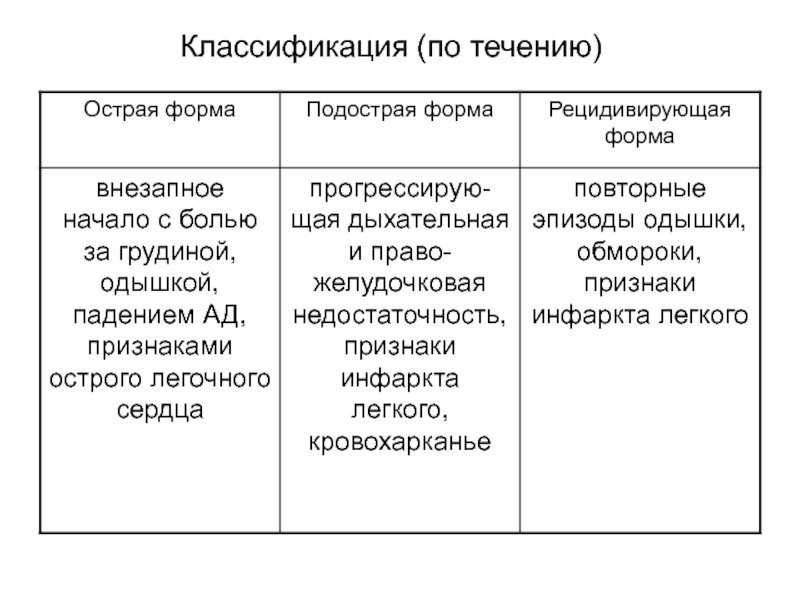
- 10. Классификация (по течению)
- 11. Основные маркеры * - САД <
- 12. Классификация по группам риска ранней смерти в
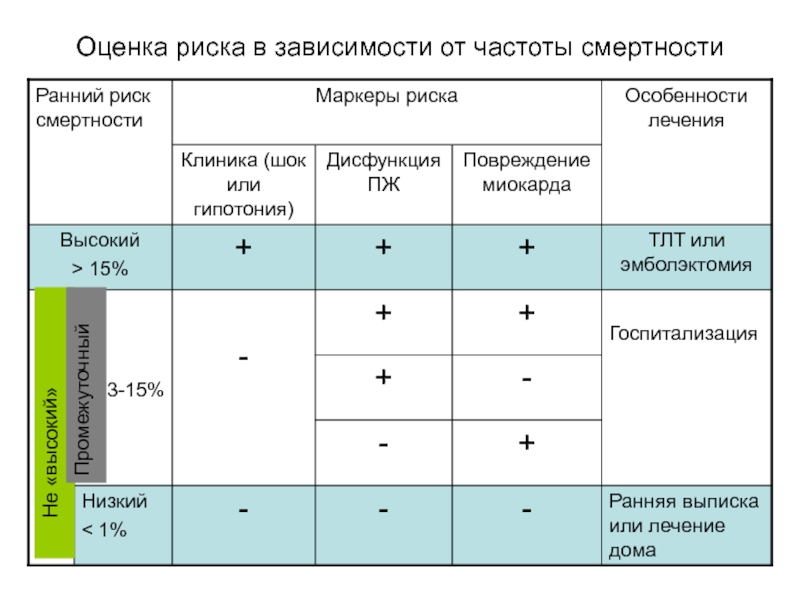
- 13. Оценка риска в зависимости от частоты смертности Не «высокий» Промежуточный
- 14. Основные синдромы Легочно-плевральный синдром Бронхоспазм Острое легочное
- 15. Частота жалоб и объективных симптомов ТЭЛА
- 16. Главные диагностические критерии Внезапность наступления Шок,
- 17. Степени тяжести гипоксемии
- 18. Кривая диссоциация оксигемоглобина
- 19. Дифференциальная диагностика инфаркт миокарда, кардиогенный шок,
- 20. Осмотр и физикальное обследование Оценка общего состояния
- 21. Диагностические методы при подозрении ТЭЛА Вентиляционно-перфузионное сканирование
- 22. ЭКГ-признаки ТЭЛА отклонение электрической оси сердца вправо зубец S в I стандартном отведении, зубец Q (
- 23. ЭКГ-диагностика ЭКГ (применяется для исключения инфаркта
- 24. ЭКГ- признаки острого легочного сердца
- 25. Рентгенография легких В 40% случаев имеет место
- 26. Рентгенографию легких проводят для исключения пневмонии, сердечной
- 27. Радиоизотопное исследование отношения перфузия-вентиляция Вентиляционно-перфузионная сцинтиграфия легких:
- 28. Эхокардиография Эхокардиография - демонстрирует возникновение острого легочного
- 29. Диагностика венозного русла Ретроградная илиокавография Компрессионная ультрасонография (!) Радионуклидная флебография
- 30. Ангиопульмонография Критерий достоверного диагноза: внезапный обрыв ветви
- 31. Ангиопульмонограмма Тромбоэмболия правой легочной артерии. Четко виден дефект наполнения (тромбоэмбол).
- 32. Ангиография - показания Высокий риск антикоагулянтной терапии
- 33. Ангиография – не показания Нормальная перфузия при
- 34. Уровень D-димеров Позволяет достоверно исключить у пациентов ТЭЛА при нормальном содержании D-димеров (
- 36. Стратегия лечения Нормализация гемодинамики Восстановление проходимости легочных артерий Предотвращение рецидива заболевания
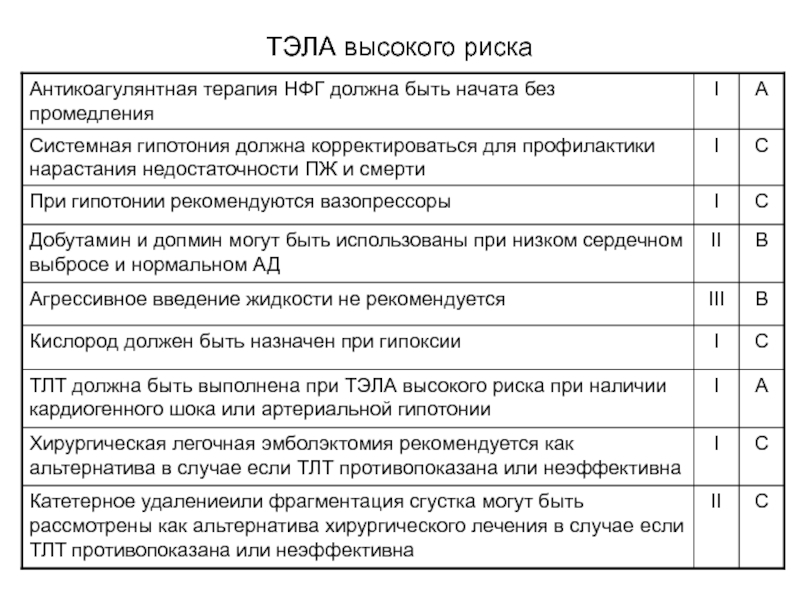
- 37. ТЭЛА высокого риска
- 38. Направления лечения Гемодинамическая и респираторная поддержка Реперфузия
- 39. Оперативное лечение Экстренная эмболэктомия абсолютно показана при
- 40. Оперативное лечение Тромболизис или отсроченная эмболэктомия показана
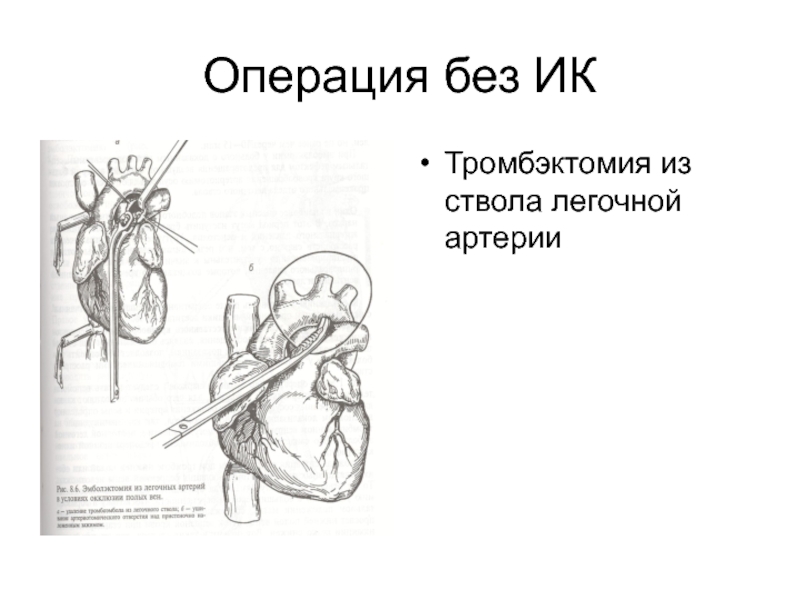
- 41. Операция без ИК Тромбэктомия из ствола легочной артерии
- 42. Операция в условиях ИК Тромбэктомия из ствола легочной артерии
- 43. Консервативная терапия Тромболизис применяют при поражении главных
- 44. Консервативная терапия Антикоагулянтная терапия применяется при поражении
- 45. Гепарин 10-20 тыс. ЕД в/в струйно, затем
- 46. Низкомолекулярные гепарины- назначаются подкожно 2 раза
- 47. Тромболитическая терапия Больные высокого риска Реперфузия
- 48. Тромболитики: Стрептокиназа 1,5 млн МЕ за 2
- 49. Абсолютные: геморрагический инсульт или инсульт неизвестной этиологии;
- 50. При планировании имплантации кава-фильтра введение тромболитиков противопоказано
- 51. Кава-фильт Постоянные кава-фильтры обеспечивают пожизненную защиту от
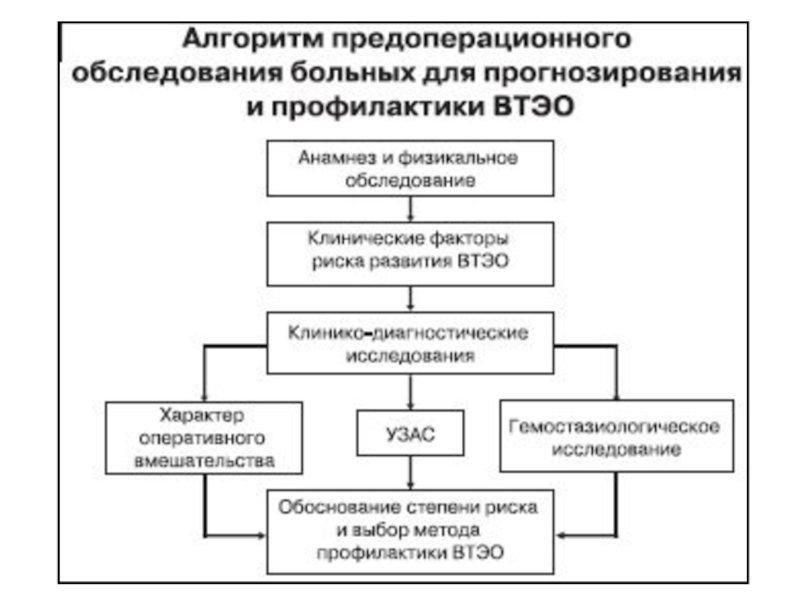
- 52. Профилактика венозных тромбозов и тромбоэмболических осложнений: позиция доказательной медицины
- 53. Риск развития ТГВ после различных хирургических вмешательств (в порядке уменьшения частоты)
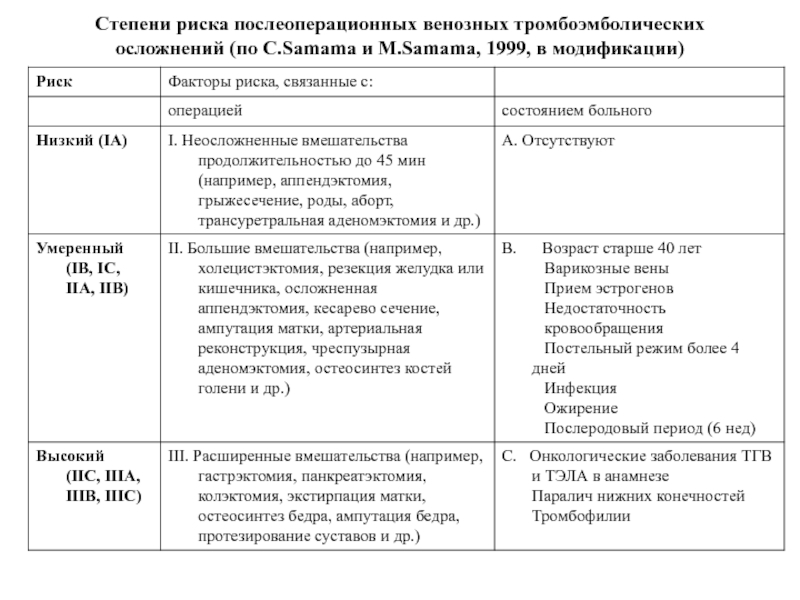
- 54. Степени риска послеоперационных венозных тромбоэмболических осложнений (по C.Samama и M.Samama, 1999, в модификации)
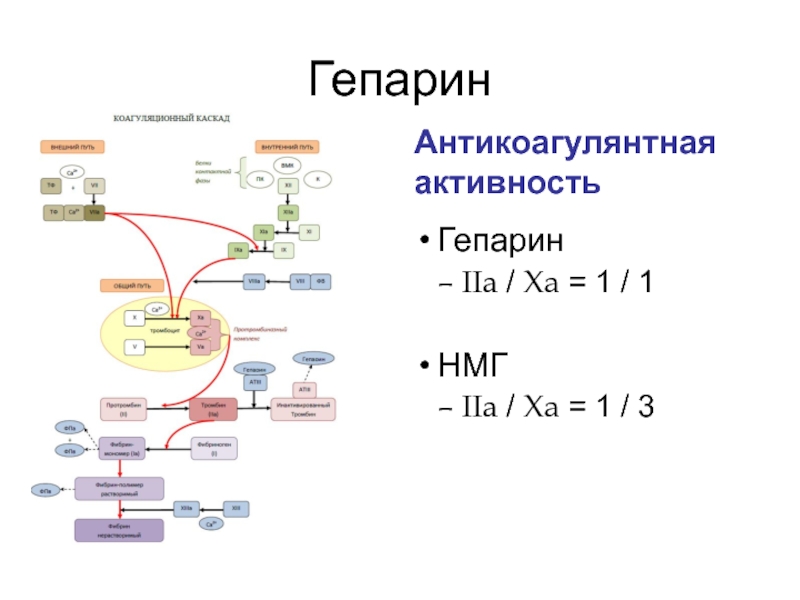
- 57. Гепарин Точка приложения Препараты Фактор IIa (тромбин)
- 58. Гепарин Антикоагулянтная активность Гепарин IIa /
- 59. Гепарин – лабораторный контроль
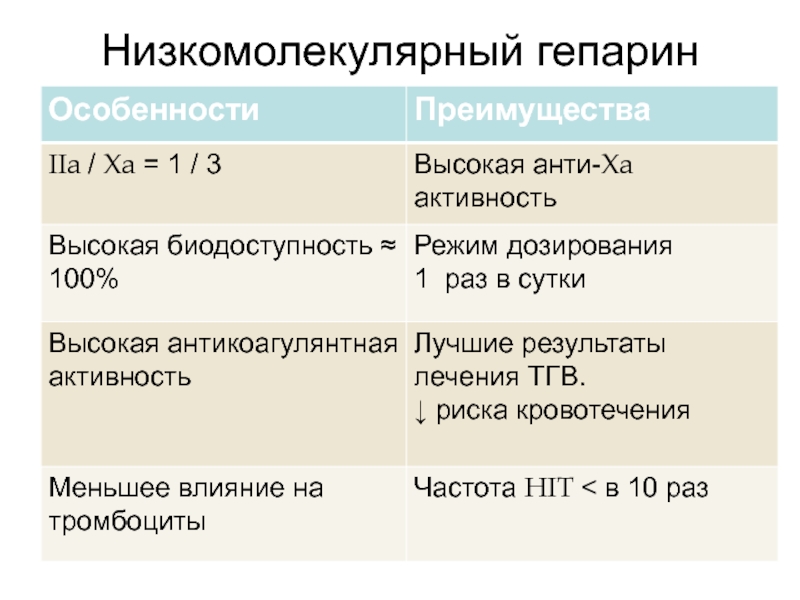
- 60. Низкомолекулярный гепарин
- 61. НМГ – режим дозирования Эноксапарин 30 мг
- 62. Когда начинать тромбопрофилактику? Послеоперационная профилактики ДО После
- 63. Фондапаринукс (Арикстра ®) Показания Точка приложения Профилактика
- 64. Антагонисты витамина К (Варфарин) Показания Точка приложения
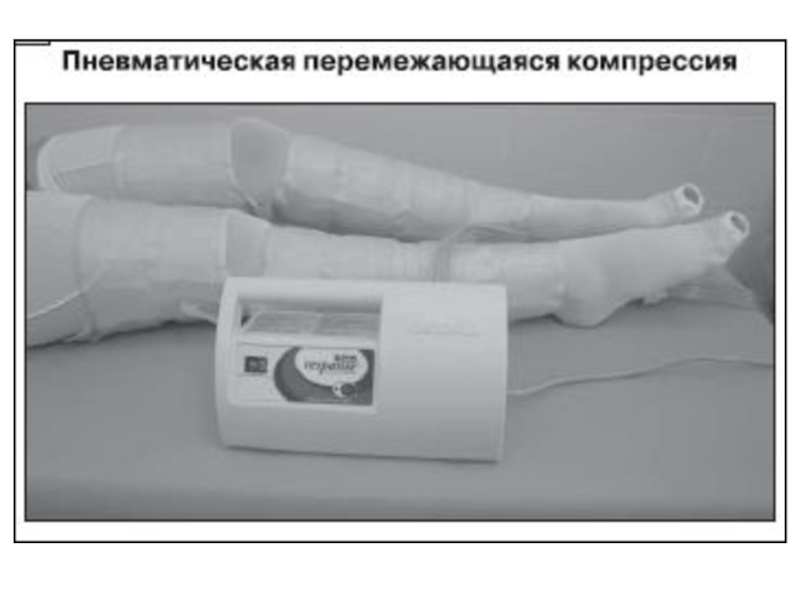
- 68. Механическая компрессия
- 69. Нормативные документы
- 70. МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
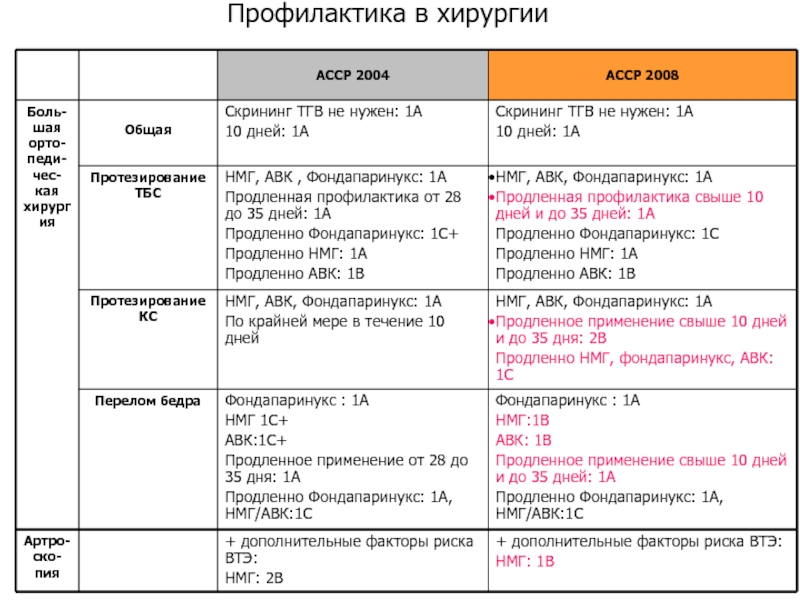
- 71. Профилактика в хирургии
- 72. Российские клинические рекомендации по диагностике, лечению и
- 73. Спасибо за внимание
Слайд 2
При патологоанатомических исследованиях в России (Злочевский П.М., 1978) было показано, что
В Европе частота тромбоэмболии составляет 11-25%. В частности, во Франции ежегодно регистрируется до 100 000 случаев ТЭЛА, в Англии и Шотландии по причине тромбоэмболии легочной артерии ежегодно госпитализируется 65 000 пациентов, а в Италии — 60 000.
По данным крупнейших клиник США, ТЭЛА наблюдается у 3% населения страны. По данным Bell и Simon (1985), ежегодная заболеваемость ТЭЛА в США составляет 150 000-170 000 новых случаев ТЭЛА и 99000 рецидивов этого заболевания, при этом у 38% больных наблюдается летальный исход.
По данным Фрамингемского исследования, ТЭЛА составляет 15,6% от всей внутригоспитальной летальности, причем на хирургических больных приходилось 18%, а 82% составили больные с терапевтической патологией.
По данным многочисленных патологоанатомических исследований (П.К. Пермяков, 1991; G. Stevanovic и соавт., 1986), в 50-80% случаев тромбоэмболия легочной артерии не диагностируется вообще, а во многих случаях ставится лишь предположительный диагноз.
ТЭЛА занимает одно из ведущих мест в акушерской практике: смертность от этого осложнения колеблется от 1.5% до 2.7% на 10 000 родов, а в структуре материнской смертности составляет 2.8-9.2% (О.В.Макаров и соавт., 1998).
Не получая адекватного лечения, многие больные умирают в первые часы от начала заболевания, при этом летальность среди нелеченых пациентов достигает 40%, тогда как при проведении своевременной терапии она не превышает 10% (К. Grosser, 1980).
Ежегодно до 300 тыс. пациентов госпитализируется с ТЭЛА, 50 тыс. пациентов ежегодно погибает (статистика США). За последние 10 лет статистические данные практически не изменились.
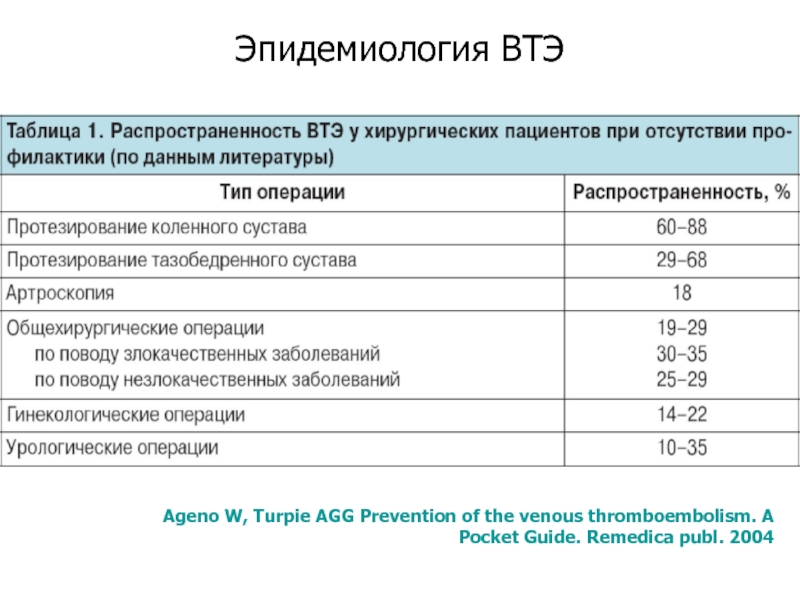
Слайд 3Эпидемиология ВТЭ
Ageno W, Turpie AGG Prevention of the venous thromboembolism. A
Слайд 4Предрасполагающие факторы
иммобилизация ноги в течение последних 12 нед или ее паралич;
постельный
перенесенные операции (особенно на органах таза, живота и нижних конечностей), переломы нижних конечностей;
злокачественные новообразования;
ожирение;
варикозная болезнь;
беременность, ранний послеродовой период и оперативное родоразрешение;
сердечная недостаточность, клапанный порок сердца;
мерцательная аритмия;
сепсис;
нефротический синдром;
прием пероральных контрацептивов, диуретиков в высоких дозах, заместительная гормональная терапия.
Слайд 5Наиболее частые источники ТЭЛА: тромбы из вен нижних конечностей и глубоких
Слайд 6В 29,9% случаев ТЭЛА осложняет течение онкологических заболеваний в рамках паранеопластического
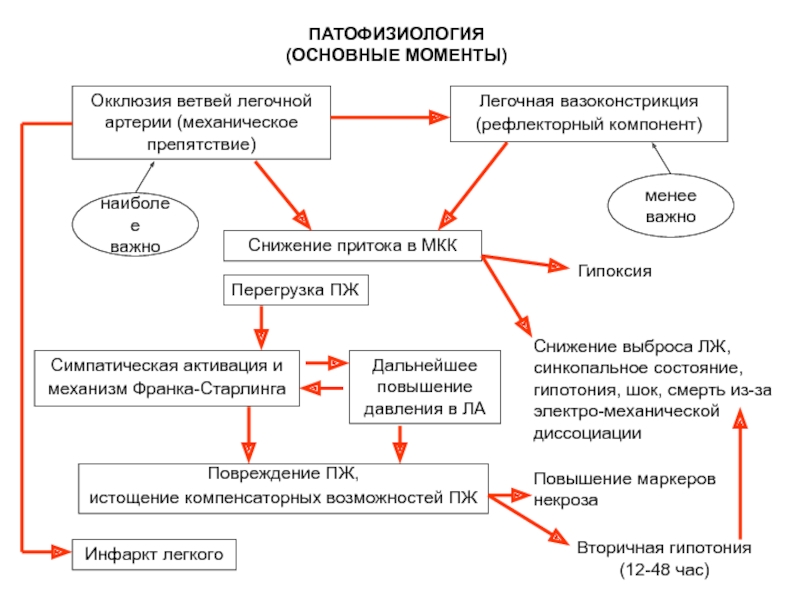
Слайд 7ПАТОФИЗИОЛОГИЯ
(ОСНОВНЫЕ МОМЕНТЫ)
Окклюзия ветвей легочной артерии (механическое препятствие)
Легочная вазоконстрикция (рефлекторный компонент)
наиболее
важно
менее
важно
Снижение притока в МКК
Перегрузка ПЖ
Симпатическая активация и механизм Франка-Старлинга
Дальнейшее повышение давления в ЛА
Повреждение ПЖ,
истощение компенсаторных возможностей ПЖ
Инфаркт легкого
Гипоксия
Снижение выброса ЛЖ, синкопальное состояние, гипотония, шок, смерть из-за электро-механической диссоциации
Повышение маркеров некроза
Вторичная гипотония (12-48 час)
Слайд 12Классификация по группам риска ранней смерти в стационаре
Высокого риска (превышающий 15%)
Умеренный
Низкий риск (менее 1%)
Torbick A. et al. Eur. Heart J 2008; 29 (18): 2276-2315.
Слайд 14Основные синдромы
Легочно-плевральный синдром
Бронхоспазм
Острое легочное сердце с дыхательной недостаточностью
Остановка кровообращения
Фатальная аритмия
Циркуляторный шок
Деструктивная
Постэмболическая легочная гипертензия с правожелудочковой недостаточностью
Слайд 16Главные диагностические критерии
Внезапность наступления
Шок, тахикардия, дыхательная недостаточность, боли в груди
Значительное снижение раО2 и EtСО2
Характерные изменения на ЭхоКГ
Характерные изменения на ЭКГ
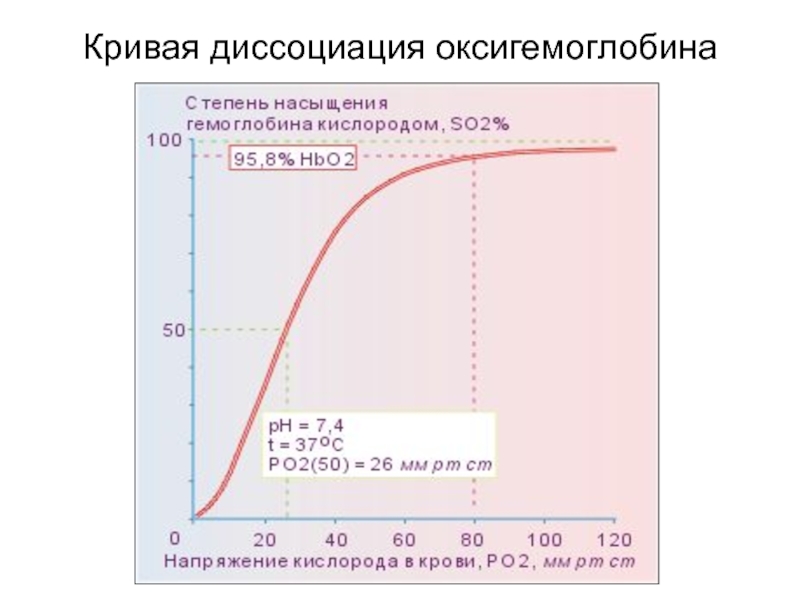
Слайд 17Степени тяжести гипоксемии
Норма 80 - 98 93 - 97
Умеренная гипоксемия 60 - 70 90
Тяжелая гипоксемия 40 - 59 75
Кома 30 60
Смерть 20 35
Слайд 19Дифференциальная диагностика
инфаркт миокарда,
кардиогенный шок,
сердечная недостаточность,
перикардит,
расслоение аорты,
пневмония,
бронхиальная астма,
пневмоторакс,
перелом ребер,
септический шок,
психогенная гипервентиляция.
Слайд 20Осмотр и физикальное обследование
Оценка общего состояния и жизненно важных функций
Определение
Исследование пульса, измерение ЧСС, измерение АД
Аускультация легких
Уточнение наличия сочетанных симптомов
Осмотр нижних конечностей для выявления признаков флеботромбоза и тромбофлебита
Регистрация ЭКГ в 12 отведениях
Слайд 21Диагностические методы при подозрении ТЭЛА
Вентиляционно-перфузионное сканирование
Спиральная компьютерная томография легочной артерии
Эхокардиография
Легочная ангиография
Компрессионная
Предпочтение спорно!
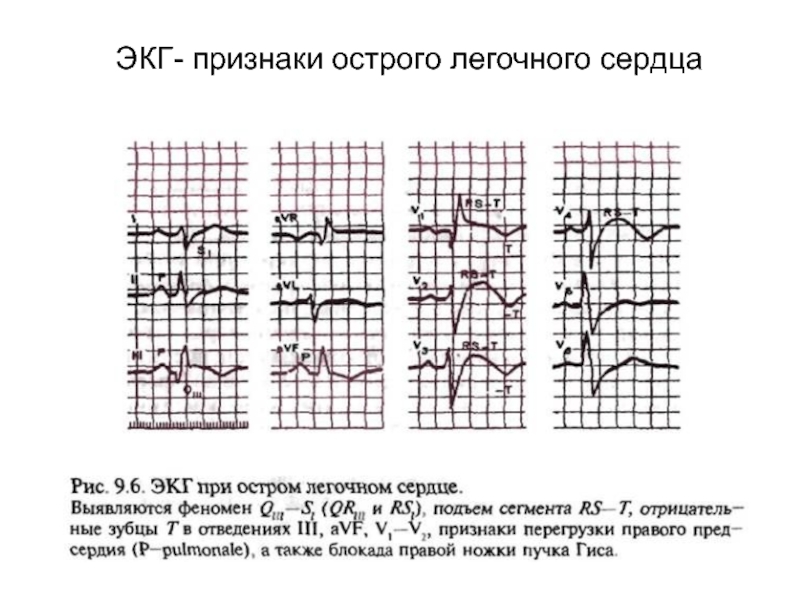
Слайд 22ЭКГ-признаки ТЭЛА
отклонение электрической оси сердца вправо
зубец S в I стандартном отведении,
блокада правой ветви пучка Гиса;
P-pulmonale (перегрузка правого предсердия);
смещение переходной зоны влево;
появление глубоких S в отведениях V5-6;
элевация сегмента ST в отведениях II, III, aVF и/или подъем ST в грудных отведениях V1-4 (в отличие от инфаркта миокарда для ТЭЛА не характерны реципрокные изменения);
инверсия зубца Т в правых грудных отведениях (V1-4).
Слайд 23ЭКГ-диагностика
ЭКГ (применяется для исключения инфаркта миокарда). Лишь в 25% случаев регистрируется
Другие возможные нарушения: предсердная, желудочковая экстрасистолия, мерцание и трепетание предсердий.
Слайд 25Рентгенография легких
В 40% случаев имеет место высокое и малоподвижное стояние купола
Появление дисковидного ателектаза легкого на стороне поражения;
Симптом Вестермарка — локальное просветление легочного поля на ограниченном участке вследствие обеднения легочного рисунка;
Резкое расширение корня легкого, его обрубленность, деформация;
Расширение тени сердца вправо за счет правого предсердия, выбухание легочного конуса (вторая дуга по левому контуру сердечной тени);
Расширение тени верхней полой вены вследствие повышения давления, наполнения в правых отделах сердца (верхняя полая вена считается расширенной при увеличении расстояния между линией остистых отростков и правым контуром средостения более 3 см);
После появления инфаркта легкого выявляется инфильтрация легочной ткани (иногда в виде треугольной тени), чаще расположенная субплеврально. Типичная картина инфаркта легкого обнаруживается не ранее второго дня и лишь у 10% больных.
Слайд 26Рентгенографию легких проводят для исключения пневмонии, сердечной недостаточности, опухолей легких, пневмоторакса.
Слайд 27Радиоизотопное исследование отношения перфузия-вентиляция
Вентиляционно-перфузионная сцинтиграфия легких: показана во всех случаях при
Слайд 28Эхокардиография
Эхокардиография - демонстрирует возникновение острого легочного сердца, исключая патологию клапанов сердца
Слайд 29Диагностика венозного русла
Ретроградная илиокавография
Компрессионная ультрасонография (!)
Радионуклидная флебография
Слайд 30Ангиопульмонография
Критерий достоверного диагноза: внезапный обрыв ветви легочной артерии, контур тромба.
Критерий
Эталонный метод для диагностики ТЭЛА с прямой регистрацией внутрисердечного давления. Начинают исследование всегда с измерения конечного диастолического давления (в норме оно не превышает 7 мм.рт.ст) . Давление выше 20 мм.рт.ст , является крайне опасным и свидетельствует о декомпенсации.
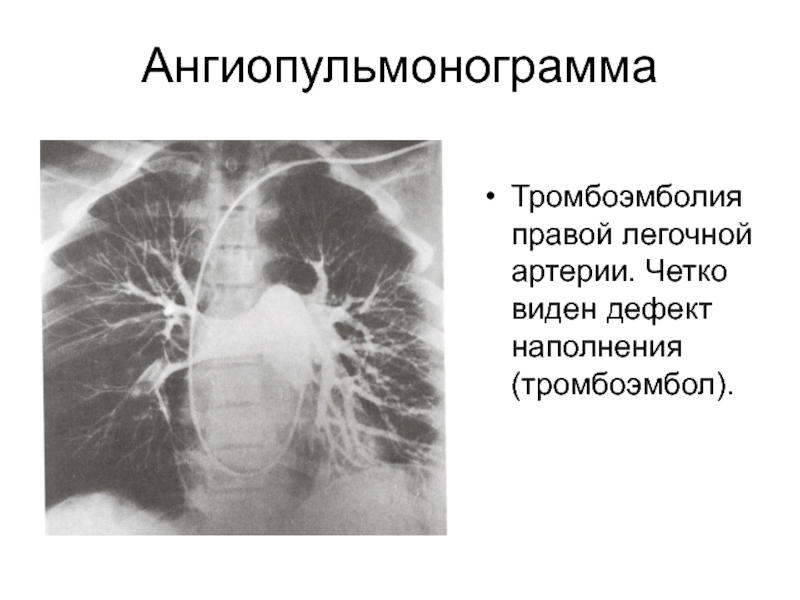
Слайд 31Ангиопульмонограмма
Тромбоэмболия правой легочной артерии. Четко виден дефект наполнения (тромбоэмбол).
Слайд 32Ангиография - показания
Высокий риск антикоагулянтной терапии (ЧМТ, язвенная болезнь в активной
Рассматривается вопрос о тромболитической терапии либо о блокаде нижней полой вены
Данные изотопного исследования невозможно интерпретировать из-за заболевания паренхимы легких
Слайд 33Ангиография – не показания
Нормальная перфузия при сканировании
Зона перфузии гораздо меньше, чем
Зона нарушения вентиляции гораздо больше, чем зона нарушения перфузии
Мало соответствий субсегментарным нарушениям
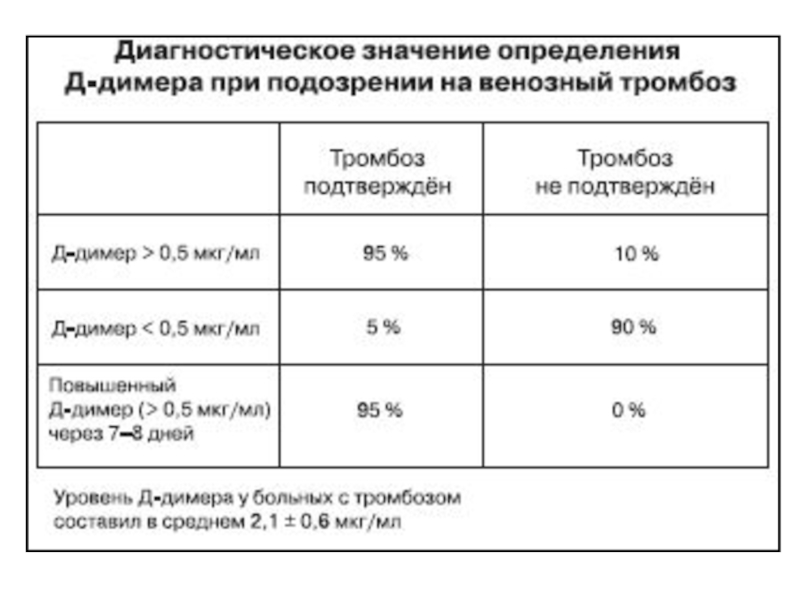
Слайд 34Уровень D-димеров
Позволяет достоверно исключить у пациентов ТЭЛА при нормальном содержании D-димеров
Повышенный уровень D-димеров неспецифичен для ТЭЛА
Слайд 36Стратегия лечения
Нормализация гемодинамики
Восстановление проходимости легочных артерий
Предотвращение рецидива заболевания
Слайд 38Направления лечения
Гемодинамическая и респираторная поддержка
Реперфузия (тромболизис или хирургическое удаление эмболов из
Антикоагулянтная терапия
Слайд 39Оперативное лечение
Экстренная эмболэктомия абсолютно показана при эмболизации ствола или его главных
Объем поражения: перфузионный дефицит - 60% и более, ангиографический индекс более 27. Давление в аорте ниже 100 мм.рт.ст. В правом желудочке: систолическое 60 мм.рт.ст. и выше, конечное диастолическое - 21 и выше. Сердечный индекс 2,5л/(мин. м2)
Слайд 40Оперативное лечение
Тромболизис или отсроченная эмболэктомия показана при поражении главных легочных артерий
Объем поражения: перфузионный дефицит 45-59%, ангиографический индекс 22-26 баллов. Давление в аорте выше 100 мм.рт.ст., в правом желудочке: систолическое 46-59 мм.рт.ст., КДД 15-20 мм.рт.ст., СИ 2,5-2,9 л/(мин ,м2)
Слайд 43Консервативная терапия
Тромболизис применяют при поражении главных и долевых артерий Объем поражения:
Слайд 44Консервативная терапия
Антикоагулянтная терапия применяется при поражении долевых и сегментарных артерий (объем
Давление в аорте выше 100 мм рт. ст., в правом желудочке: систолическое 25-39 мм рт. ст., КДД 7-9 мм рт. ст., СИ 3-3,5 л/(мин ,м2)
Слайд 45Гепарин 10-20 тыс. ЕД в/в струйно, затем – постоянная инфузия 10-15
Медикаментозное лечение
Слайд 46Низкомолекулярные гепарины-
назначаются подкожно 2 раза в сутки
- фраксипарин по 0,1 мл на 10 кг массы тела больного (в 1 мл – 10 250 МЕ);
- фрагмин по 100 МЕ/кг;
- клексан по 100 МЕ/кг.
Слайд 47Тромболитическая терапия
Больные высокого риска
Реперфузия должна быть проведена в первые 48 часов
Слайд 48Тромболитики:
Стрептокиназа 1,5 млн МЕ за 2 часа или 250-500 тыс. МЕ
Урокиназа 4400 МЕ\кг в течение 10 мин., затем – 4400 МЕ\кг в час в течение 12-24 часов.
Актилизе (альтеплаза) 100 мг в ближайшие 2 часа после тромботической катастрофы (10 мг в течение 10 мин и 90 мг в течение 2-х часов)
Слайд 49Абсолютные:
геморрагический инсульт или инсульт неизвестной этиологии;
тяжелая травма или оперативное вмешательство в
повреждение головы в предшествующие 3 нед;
желудочно-кишечное кровотечение в предшествующий месяц;
продолжающееся кровотечение
Относительные:
прием АВК;
беременность и 1 нед после родов;
пункция сосудов, не поддающихся прижатию в предшествующие 5 сут;
травматичная реанимация;
рефрактерная артериальная гипертензия (систолическое артериальное давление выше 180 мм рт.ст.);
тяжелое заболевание печени;
инфекционный эндокардит;
активная пептическая язва;
введение стрептокиназы более 5 сут назад
Противопоказания к тромболитической терапии ТГВ/ТЭЛА
У больных с ТЭЛА, представляющей непосредственную угрозу жизни, абсолютные противопоказания можно рассматривать как относительные.
Слайд 50При планировании имплантации кава-фильтра введение тромболитиков противопоказано (ни в одном из
Слайд 51Кава-фильт
Постоянные кава-фильтры обеспечивают пожизненную защиту от рецидива ТЭЛА
Но:
Ранние осложнения 10%
Поздние осложнения:
Рутинное использование кава-фильтра у пациентов, перенесших ТЭЛА на сегодняшний день не рекомендовано.
Слайд 52Профилактика венозных тромбозов и тромбоэмболических осложнений: позиция доказательной медицины
Слайд 54Степени риска послеоперационных венозных тромбоэмболических осложнений (по C.Samama и M.Samama, 1999,
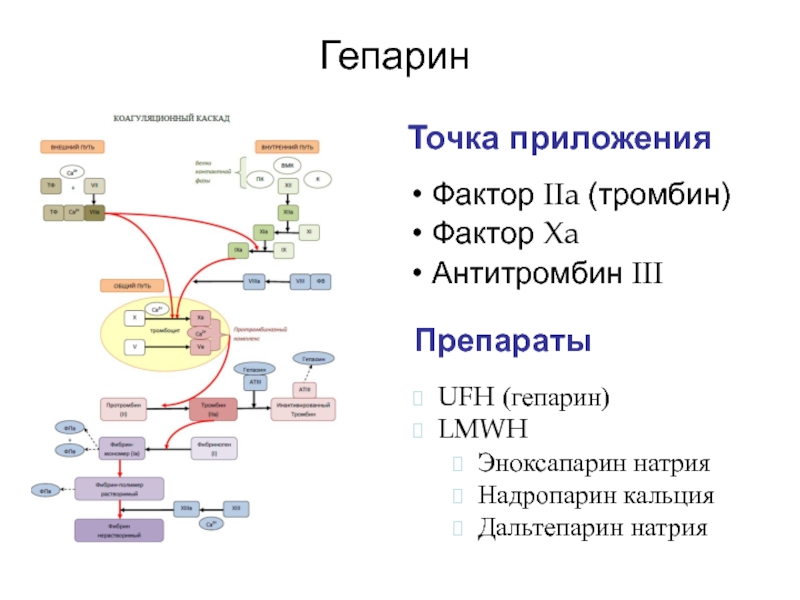
Слайд 57Гепарин
Точка приложения
Препараты
Фактор IIa (тромбин)
Фактор Xa
Антитромбин III
UFH (гепарин)
LMWH
Эноксапарин натрия
Надропарин кальция
Дальтепарин натрия
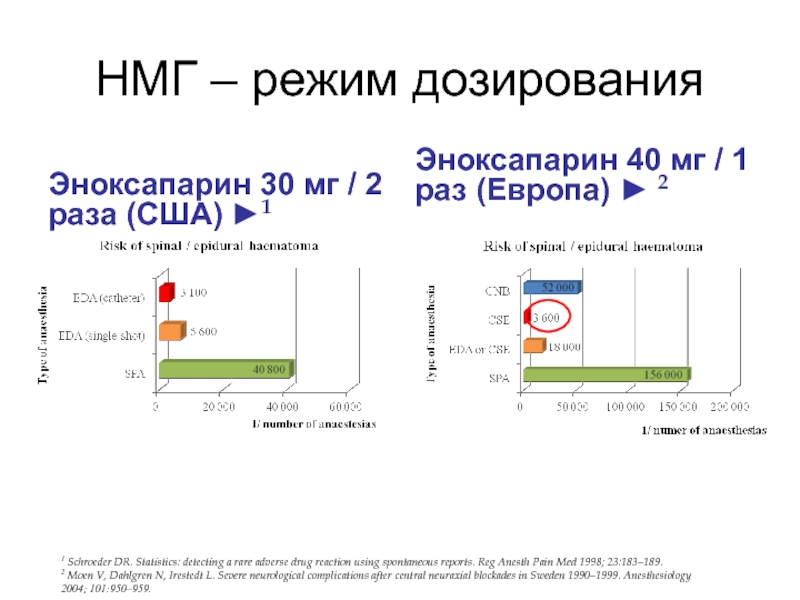
Слайд 61НМГ – режим дозирования
Эноксапарин 30 мг / 2 раза (США) ►1
Эноксапарин 40 мг / 1 раз (Европа) ► 2
1 Schroeder DR. Statistics: detecting a rare adverse drug reaction using spontaneous reports. Reg Anesth Pain Med 1998; 23:183–189.
2 Moen V, Dahlgren N, Irestedt L. Severe neurological complications after central neuraxial blockades in Sweden 1990–1999. Anesthesiology
2004; 101:950–959.
Слайд 62Когда начинать тромбопрофилактику?
Послеоперационная профилактики
ДО
После
Кровотечение
Тромбоз
Снижение риска:
Спинальной / эпидуральной гематомы
Хирургического кровотечения
Исключения:
Пациенты с высоким
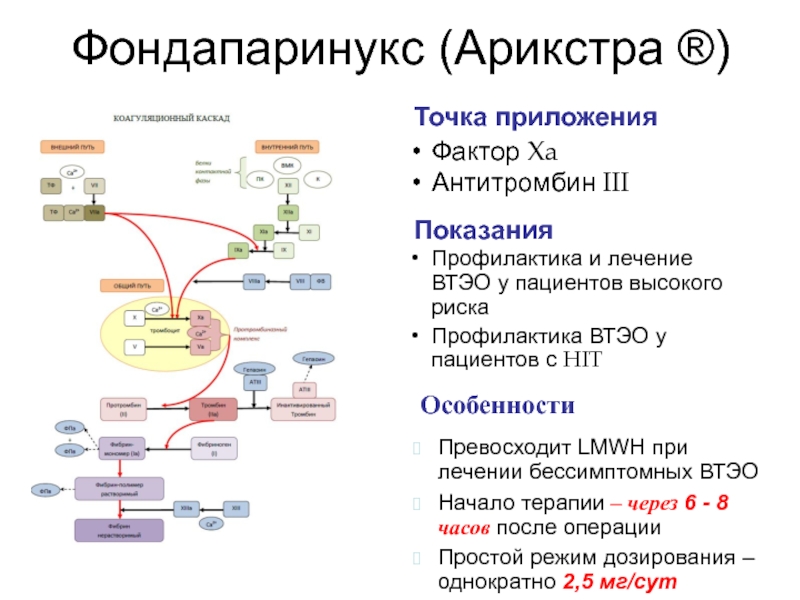
Слайд 63Фондапаринукс (Арикстра ®)
Показания
Точка приложения
Профилактика и лечение ВТЭО у пациентов высокого риска
Профилактика
Фактор Xa
Антитромбин III
Особенности
Превосходит LMWH при лечении бессимптомных ВТЭО
Начало терапии – через 6 - 8 часов после операции
Простой режим дозирования – однократно 2,5 мг/сут
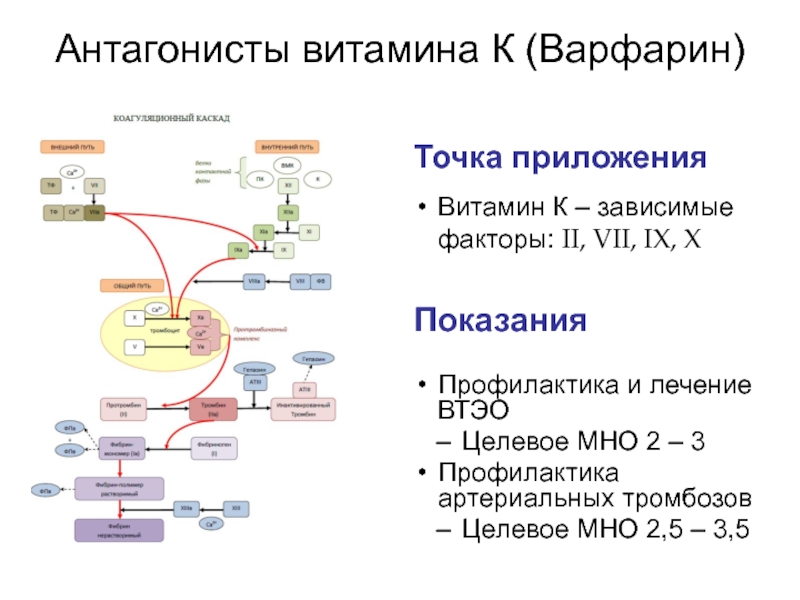
Слайд 64Антагонисты витамина К (Варфарин)
Показания
Точка приложения
Профилактика и лечение ВТЭО
Целевое МНО 2
Профилактика артериальных тромбозов
Целевое МНО 2,5 – 3,5
Витамин К – зависимые факторы: II, VII, IX, X
Слайд 70МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ПРИКАЗ
N 233
ОБ УТВЕРЖДЕНИИ ОТРАСЛЕВОГО СТАНДАРТА
"ПРОТОКОЛ ВЕДЕНИЯ БОЛЬНЫХ. ПРОФИЛАКТИКА ТРОМБОЭМБОЛИИ
ЛЕГОЧНОЙ АРТЕРИИ ПРИ ХИРУРГИЧЕСКИХ И ИНЫХ ИНВАЗИВНЫХ
ВМЕШАТЕЛЬСТВАХ"
В целях развития системы стандартизации в здравоохранении
Российской Федерации и управления качеством медицинской помощи
ПРИКАЗЫВАЮ:
Утвердить отраслевой стандарт "Протокол ведения больных.
Профилактика тромбоэмболии легочной артерии при хирургических и
иных инвазивных вмешательствах" (ОСТ 91500.11.0007-2003)
(приложение).
Министр
Ю.Л.ШЕВЧЕНКО