- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Травматические повреждения челюстно-лицевой области презентация
Содержание
- 1. Травматические повреждения челюстно-лицевой области
- 2. КЛАССИФИКАЦИЯ ТРАВМАТИЧЕСКИХ ПОВРЕЖДЕНИЙ ЧЛО Механические
- 3. Повреждения лица Изолированные одиночные
- 4. СОЧЕТАННАЯ ТРАВМА КОМБИНИРОВАННАЯ ТРАВМА - повреждение не
- 5. Перелом – это частичное или полное нарушение
- 6. По происхождению различают: Производственную (промышленная, сельскохозяйственная) Непроизводственную (бытовая, уличная, транспортная, спортивная)
- 7. Вывихи и переломы зубов Переломы альвеолярного отростка
- 8. ВЫВИХИ И ПЕРЕЛОМЫ ЗУБОВ Вывих. Сопровождается
- 10. Вколоченный вывих: разновидность полного вывиха, корень, перфорируя
- 11. Полный вывих: сопровождается разрывом периодонта на протяжении
- 12. По данным В.А.Козлова (1964), возможны три типа
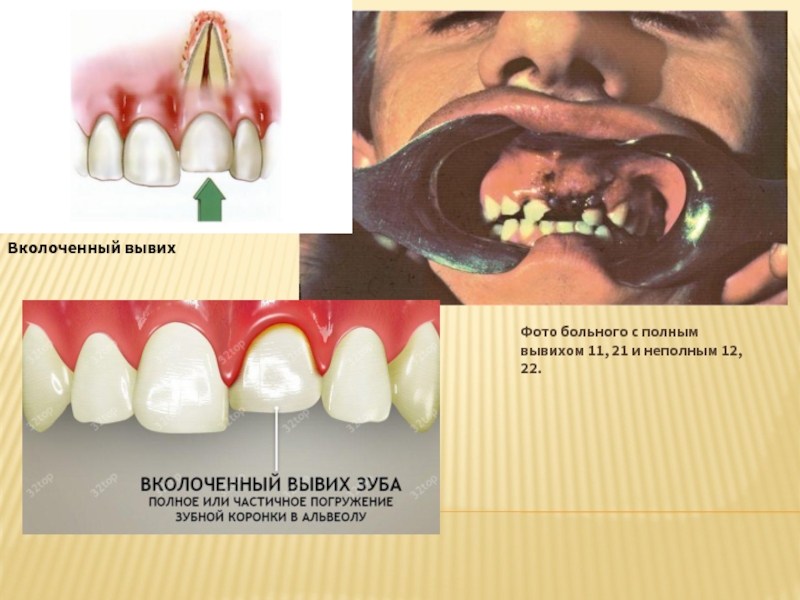
- 13. Фото больного с полным вывихом 11, 21 и неполным 12, 22. Вколоченный вывих
- 14. Внутриротовая рентгенограмма альвеолярного отростка верхней челюсти во
- 15. ЛЕЧЕНИЕ НЕПОЛНОГО ВЫВИХА Для иммобилизации вывихнутого зуба
- 16. ЛЕЧЕНИЕ ПОЛНОГО ВЫВИХА Рис. 14. Иммобилизация зубов
- 17. ПЕРЕЛОМЫ ЗУБОВ. Перелом зуба может быть продольным
- 18. Перелом (поперечный, косой, продольный): а) коронки в
- 19. В случае отлома части коронки без вскрытия полости зуба
- 20. Перелом зуба на уровне шейки встречается достаточно часто. Плоскость
- 21. Коронково-корневой перелом является продольным, при этом щель
- 23. ЛЕЧЕНИЕ Лечение больных с переломом коронки зуба проводят по
- 24. Перелом коронки зуба без вскрытия nолости: сошлифовыванию
- 25. ПЕРЕЛОМЫ АЛЬВЕОЛЯРНОГО ОТРОСТКА Изолированные переломы альвеолярного отростка
- 26. Альвеолярный отросток верхней челюсти чаще подвержен перелому
- 27. Линия излома чаще имеет аркообразную форму, особенно на верхней
- 28. ЖАЛОБЫ: ВНЕШНИЙ ОСМОТР на самопроизвольные боли в
- 29. Осмотр полости рта. на слизистой оболочке губ
- 30. Перкуссия зубов, между которыми проходит линия перелома,
- 31. ЛЕЧЕНИЕ 1. Репозиция 2. Иммобилизация (гладкой шиной-скобой
- 32. При переломах альвеолярного отростка верхней или нижней
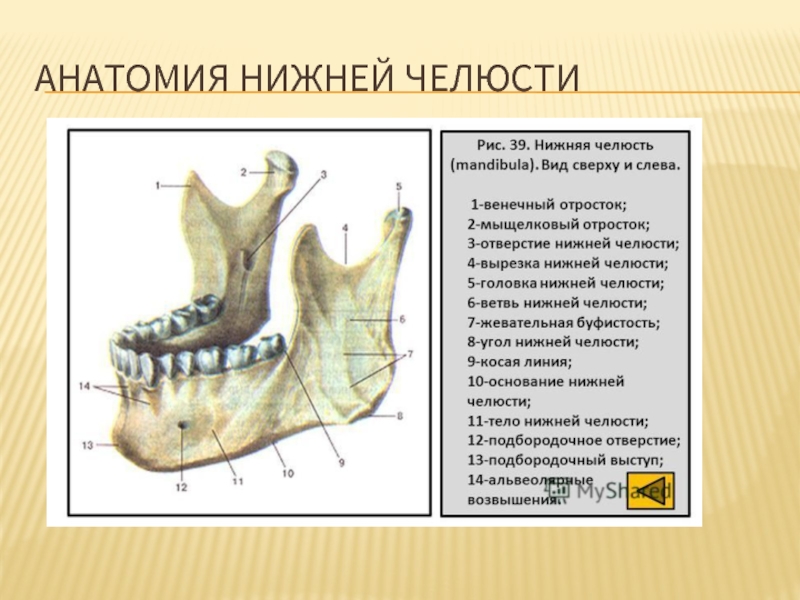
- 33. АНАТОМИЯ НИЖНЕЙ ЧЕЛЮСТИ
- 34. Рис. 1-13. Строение нижней челюсти, наружная поверхность (схема
- 35. Строение нижней челюсти А - вид сверху: 1
- 36. Строение нижней челюсти. В - вид изнутри: 1
- 37. МЫШЦЫ, УЧАСТВУЮЩИЕ В ДВИЖЕНИИ НИЖНЕЙ ЧЕЛЮСТИ
- 38. 1 - скуловая кость, 2 - верхнечелюстная
- 39. Жевательная мышца (m. masseter) имеет поверхностную и глубокую
- 40. Височная мышца (m. temporalis) начинается на поверхности височной
- 41. Медиальная крыловидная мышца (m. pterygoideus medialis) начинается в
- 42. Рис. 148 А. Медиальная и латеральная крыловидные
- 43. Латеральная крыловидная мышца (m. pterygoideus lateralis) имеет две
- 44. Двубрюшная мышца: переднее брюшко начинается от двубрюшной
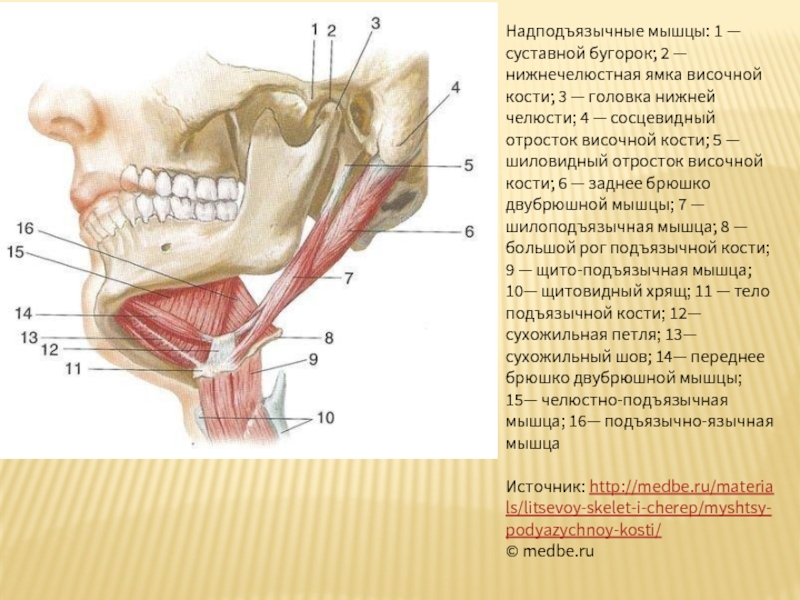
- 46. Надподъязычные мышцы: 1 — суставной бугорок; 2
- 47. ПЕРЕЛОМЫ НИЖНЕЙ ЧЕЛЮСТИ Классификация. Различают: односторонние, двусторонние,
- 49. Переломы нижней челюсти в пределах зубного ряда,
- 50. МЕХАНИЗМ ПЕРЕЛОМА НИЖНЕЙ ЧЕЛЮСТИ Перелом нижней челюсти
- 51. МОГУТ БЫТЬ РАЗЛИЧНЫЕ КЛИНИЧЕСКИЕ ВАРИАНТЫ ПЕРЕЛОМОВ НИЖНЕЙ
- 52. МОГУТ БЫТЬ РАЗЛИЧНЫЕ КЛИНИЧЕСКИЕ ВАРИАНТЫ ПЕРЕЛОМОВ НИЖНЕЙ
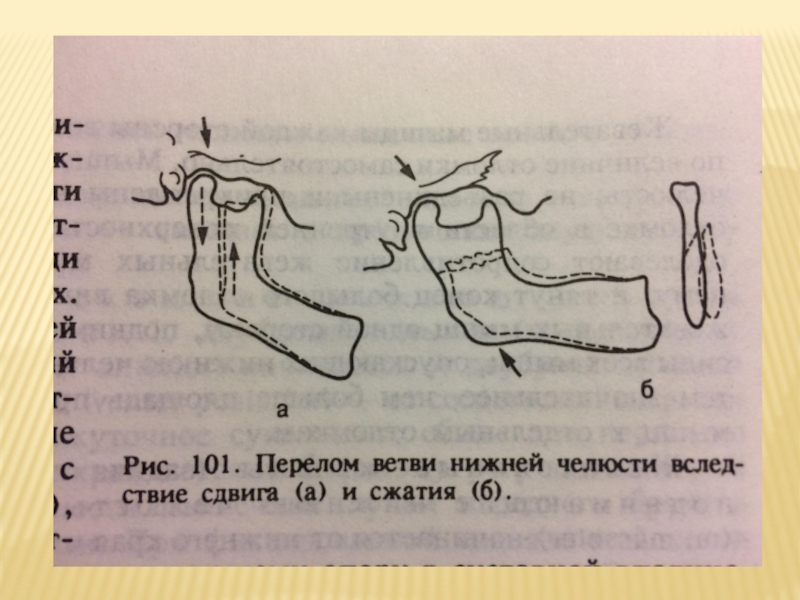
- 53. МЕХАНИЗМ СДВИГА Этот механизм может быть прослежен
- 54. МЕХАНИЗМ СЖАТИЯ Если две силы действуют навстречу
- 56. МЕХАНИЗМ ОТРЫВА Им можно объяснить перелом венечного
- 57. КЛИНИКА ПЕРЕЛОМОВ НИЖНЕЙ ЧЕЛЮСТИ ЖАЛОБЫ АНАМНЕЗ Могут
- 58. ВНЕШНИЙ ОСМОТР ОБСЛЕДОВАНИЕ НИЖНЕЙ ЧЕЛЮСТИ Следует обратить
- 59. ОБСЛЕДОВАНИЕ НИЖНЕЙ ЧЕЛЮСТИ Нарушение непрерывности (целостности) костной
- 61. Изменение прикуса (нарушение, неправильное смыкание) Смещение
- 62. При срединном переломе нарушений прикуса может не
- 63. Перелом подбородочного отдела: при отклонении линии перелома
- 64. ПОЛОСТЬ РТА Разрыв слизистой оболочки альвеолярного отростка
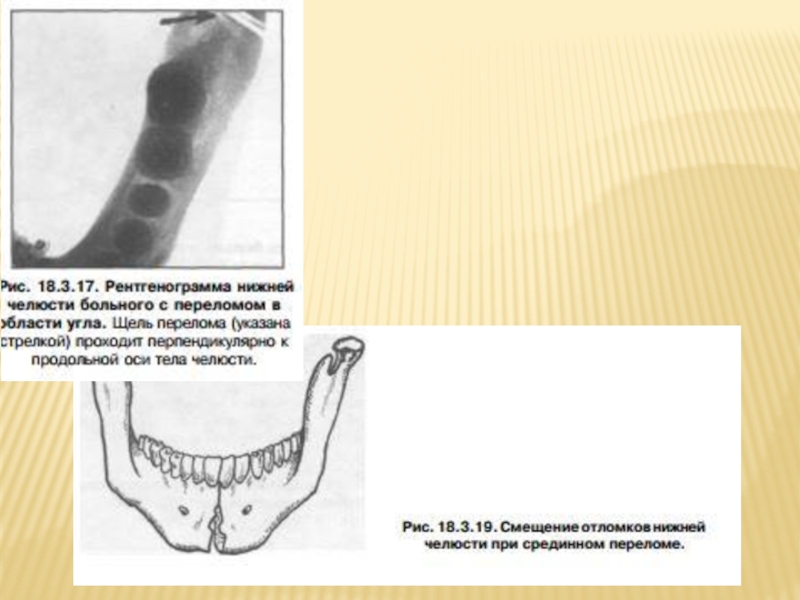
- 65. МЕТОДЫ ДИАГНОСТИКИ РЕНТГЕНОГРАФИЯ НИЖНЕЙ ЧЕЛЮСТИ Рентгенография нижней
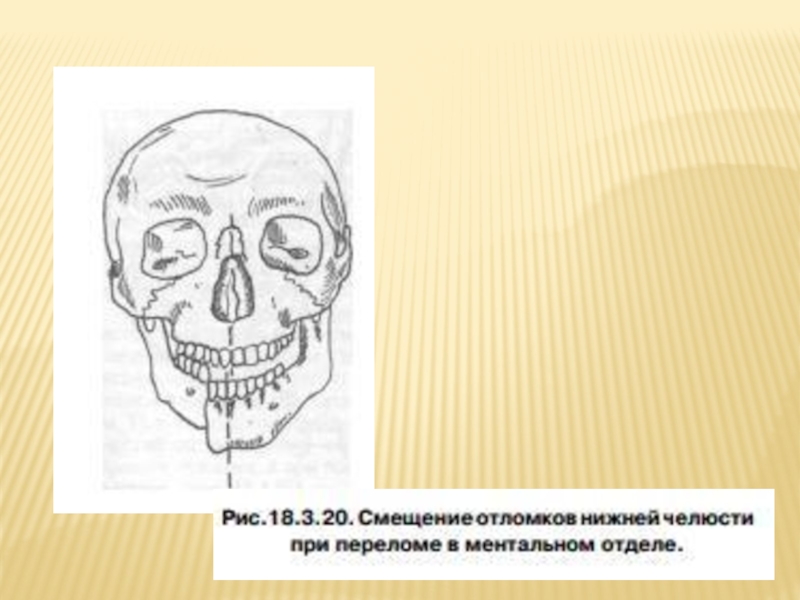
- 66. При переломе нижней челюсти в ментальном отделе
- 67. Обзорная рентгенография Рентгенография в носо-лобной проекции Рентгенография в боковой проекции Внутриротовая прицельная рентгенография Ортопантомография
- 69. ОРТОПАНТОМОГРАФИЯ Ортопантомография нижней челюсти позволяет на одном
- 70. При переломах мыщелкового отростка требуется проведение укладок
- 75. Рентгенографическое исследование височно-нижнечелюстного сустава по Шюллеру проводят на
- 76. СМЕЩЕНИЕ ОТЛОМКОВ НИЖНЕЙ ЧЕЛЮСТИ (РИСУНКИ ИЗ КНИГИ
- 78. ЛЕЧЕНИЕ Цель: создание условий для сращения отломков
- 79. УДАЛЕНИЕ ЗУБОВ. ПОКАЗАНИЯ Подлежат удалению: •
- 80. В дальнейшем проводится первичная хирургическая обработка раны
- 82. ВРЕМЕННАЯ ИММОБИЛИЗАЦИЯ ОТЛОМКОВ. Осуществляется на месте происшествия,
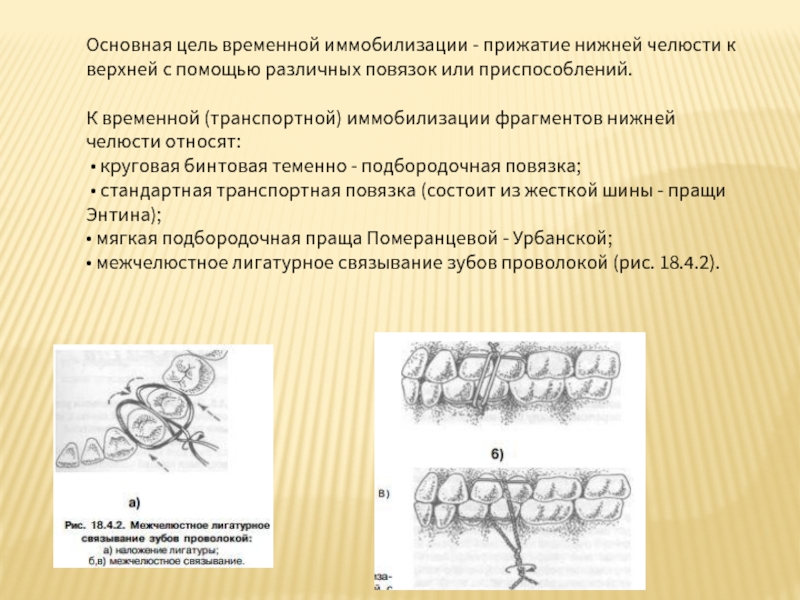
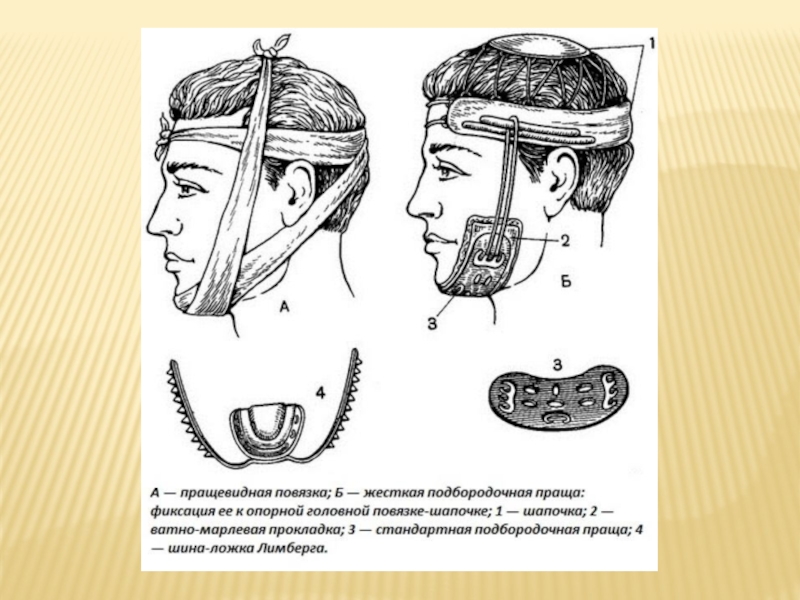
- 83. Основная цель временной иммобилизации - прижатие нижней
- 84. Круговая бинтовая теменно - подбородочная повязка
- 86. ПОСТОЯННАЯ ИММОБИЛИЗАЦИЯ ОТЛОМКОВ Для иммобилизации отломков нижней
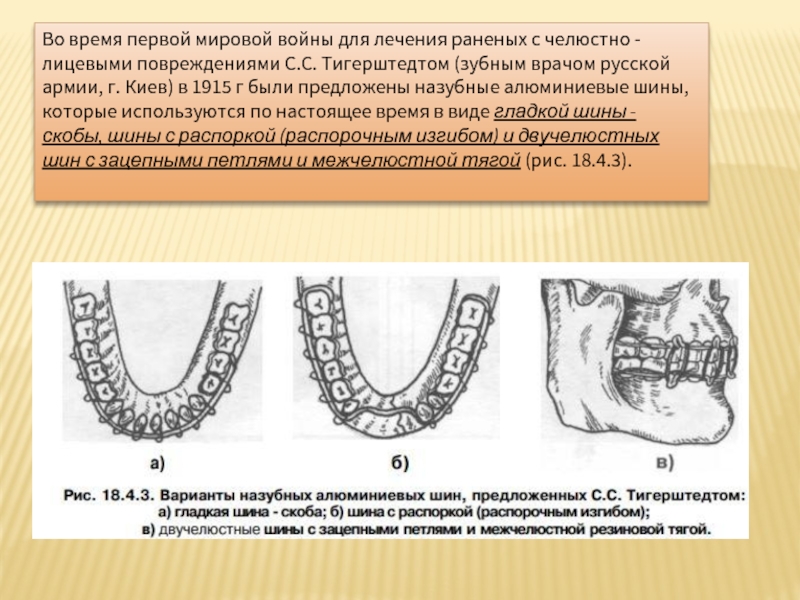
- 87. Во время первой мировой войны для лечения
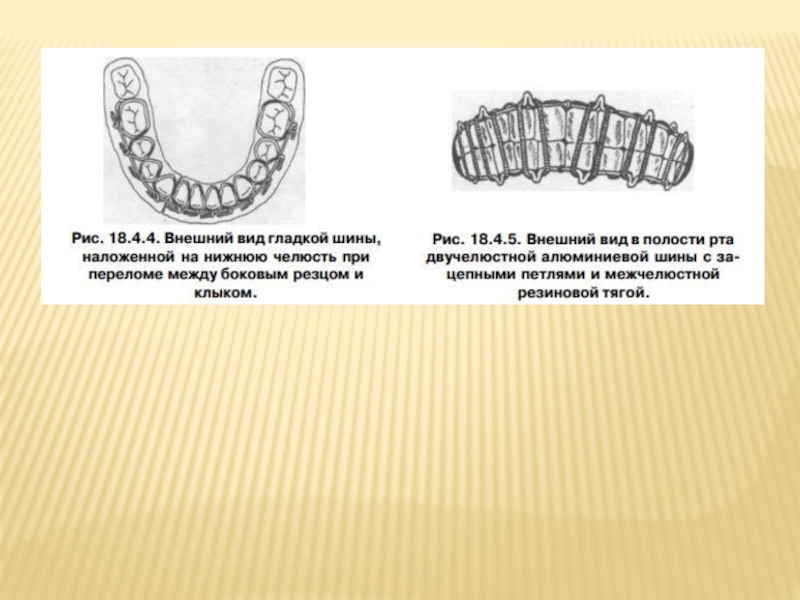
- 88. ВИДЫ ШИН Гладкая шина - скоба используется
- 89. Шина с зацепными петлями (рис. 18.4.5) накладывается
- 91. Стандартные назубные ленточные шины из нержавеющей
- 93. Шина Порта (надесневая шина) применяется при переломе
- 95. ОСТЕОСИНТЕЗ Остеосинтез - хирургический метод соединения костных
- 96. КЛАССИФИКАЦИЯ. 1.1. Внутрикостный прямой остеосинтез: С
- 97. 1.3. Внутрикостно - накостный прямой остеосинтез:
- 98. 2.2. Накостный непрямой остеосинтез: Подвешиванием фрагментов
- 99. Оперативное вмешательство может осуществляться внеротовым и внутриротовым
- 100. КОСТНЫЙ ШОВ Впервые в мире Rodgers в
- 101. УСЛОВИЯ ДЛЯ НАЛОЖЕНИЯ КОСТНОГО ШВА 1) отверстия
- 103. Разрежение костной ткани в области отверстий не
- 104. Внутрикостное введение металлических спиц (спицы Киршнера) для
- 105. Заслуживают внимания методы применения стальных спиц для
- 106. Техника операции ПРИ чрезкожном остеосинтезе заключается в
- 107. При проведении остеосинтеза может оказаться, что нижнечелюстной
- 108. ВНУТРИКОСТНЫЕ ВИНТЫ Введение внутрикостных винтов также используется
- 109. Методика наложения устройства следующая. Под мандибулярной анестезией
- 111. НАКОСТНЫЙ ОСТЕОСИНТЕЗ МЕТАЛЛИЧЕСКИМИ ПЛАСТИНКАМИ применение черепно
- 115. ОКРУЖАЮЩИЙ ШОВ Окружающий шов из тонкой металлической
- 117. НАКОСТНАЯ ИММОБИЛИЗАЦИЯ ОТЛОМКОВ НИЖНЕЙ ЧЕЛЮСТИ Показания -
- 118. ФИКСИРУЮЩИЙ АППАРАТ В.Ф. РУДЬКО. Состоит из: крючков
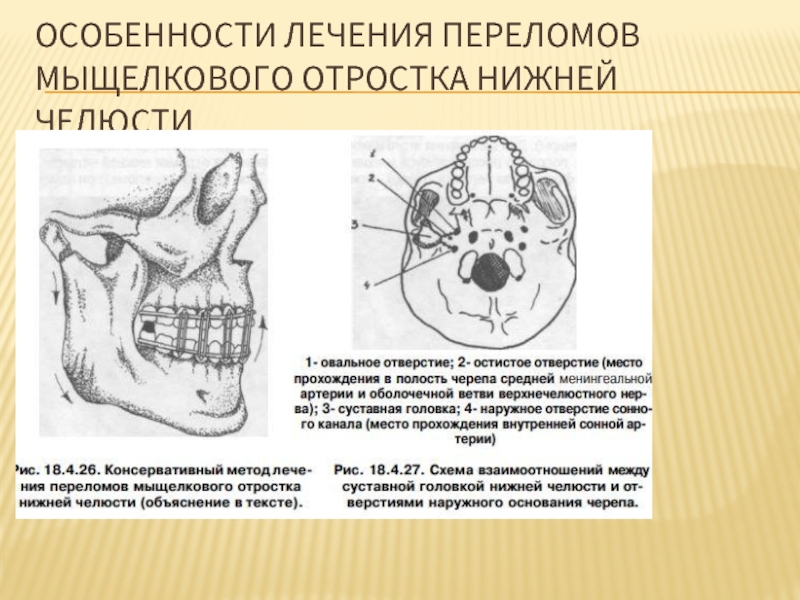
- 120. ОСОБЕННОСТИ ЛЕЧЕНИЯ ПЕРЕЛОМОВ МЫЩЕЛКОВОГО ОТРОСТКА НИЖНЕЙ ЧЕЛЮСТИ
- 121. При консервативном лечении одностороннего перелома мыщелкового отростка
- 122. Тяжелым осложнением перелома мыщелкового отростка с вывихом
- 123. ПОКАЗАНИЯ ДЛЯ ОПЕРАТИВНОГО МЕТОДА ЛЕЧЕНИ ПЕРЕЛОМОВ МЫЩЕЛКОВОГО
- 124. Операцию желательно проводить не ранее, чем через
- 125. Остеосинтез мыщелкового отростка может быть выполнен с
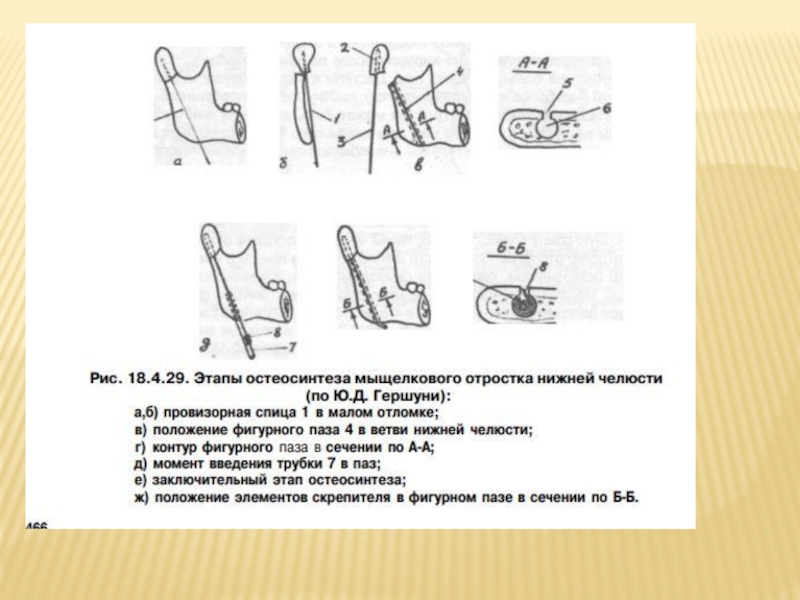
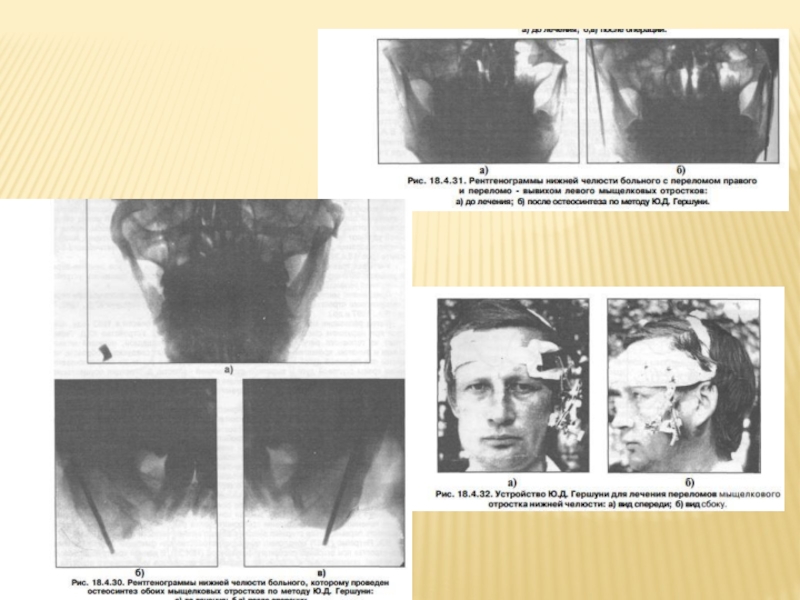
- 126. В 1980 г. Ю.Д. Гершуни предложил метод
- 129. РЕПАРАТИВНЫЙ ОСТЕОГЕНЕЗ . Репаративная регенерация - восстановление
- 130. I стадия - это первичная реакция на
- 131. II стадия - это пролиферация и дифференцировка
- 132. III стадия - появление первичных костных структур.
- 133. Морфологически регенерацию костной ткани в линии перелома
- 134. Таким образом, в регенерате в течение первых
- 135. 1 стадия репаративного остеогенеза : для уменьшения
- 136. С целью профилактики развития посттравматических воспалительных осложнений
- 137. С первых дней лечения больного можно назначить
- 138. 2 стадия репаративного остеогенеза: продолжают профилактику развития
- 139. В третьей стадии заживления перелома все лечебные
- 140. В этот период больным назначают электрофорез кальция
- 141. Целью лечения переломов нижней челюсти является не
- 142. Больным с челюстно - лицевыми повреждениями можно
- 143. После завершения лечения, т.е. при наступлении консолидации
- 144. Средние сроки фиксации шин для консолидации отломков
Слайд 1ТРАВМАТИЧЕСКИЕ ПОВРЕЖДЕНИЯ ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ
Московский Государственный Медико-Стоматологический Университет им. А.И. Евдокимова
Слайд 2КЛАССИФИКАЦИЯ ТРАВМАТИЧЕСКИХ ПОВРЕЖДЕНИЙ ЧЛО
Механические
1. По локализации:
-травмы мягких
-травмы костей: нижней челюсти, верхней челюсти, скуловых костей, костей носа, двух костей и более;
2. По характеру ранения:
Сквозные
Слепые
Касательные
Проникающие в полость рта
Проникающие в верхнечелюстные пазухи и полость носа
3. По механизму повреждения:
Огнестрельные (пулевые, осколочные, шариковые, стреловидными элементами)
Неогнестрельные (открытые и закрытые).
II. Комбинированные
III. Ожоги
IV. Отморожения
Слайд 3
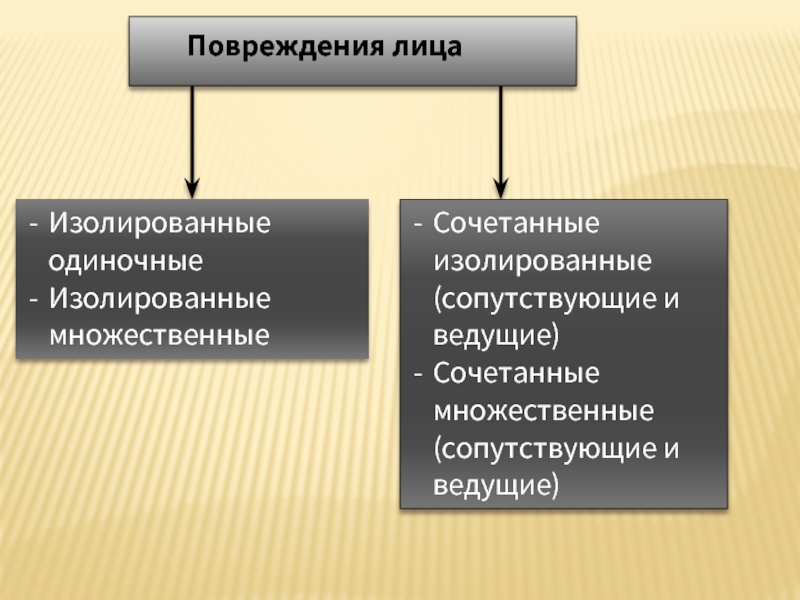
Повреждения лица
Изолированные одиночные
Изолированные множественные
Сочетанные изолированные (сопутствующие и ведущие)
Сочетанные множественные
Слайд 4СОЧЕТАННАЯ ТРАВМА
КОМБИНИРОВАННАЯ ТРАВМА
- повреждение не менее двух анатомических областей одним или
- повреждение, возникшее вследствие воздействия различных травмирующих факторов (например, механическая травма и термический ожог)
Слайд 5Перелом – это частичное или полное нарушение непрерывности (целостности) кости.
Различают:
Травматические переломы
Патологический (прочность костной ткани снижена в связи с различными патологическими процессами (хронические остеомиелит, кистозные новообразования, доброкачественные и злокачественные опухоли, дисплазия); при незначительном механическом воздействии кость может сломаться).
Перелом бывает:
Прямой ( в месте механического воздействия)
Непрямой ( на некотором отдалении от места механического воздействия)
Открытый
Закрытый
Слайд 6По происхождению различают:
Производственную (промышленная, сельскохозяйственная)
Непроизводственную (бытовая, уличная, транспортная, спортивная)
Слайд 7Вывихи и переломы зубов
Переломы альвеолярного отростка
Переломы нижней челюсти
Переломы верхней челюсти
Методы иммобилизации
Переломы скуловой кости и дуги
Переломы костей носа
Повреждения мягких тканей лица
НЕОГНЕСТРЕЛЬНЫЕ ПОВРЕЖДЕНИЯ
Слайд 8ВЫВИХИ И ПЕРЕЛОМЫ ЗУБОВ
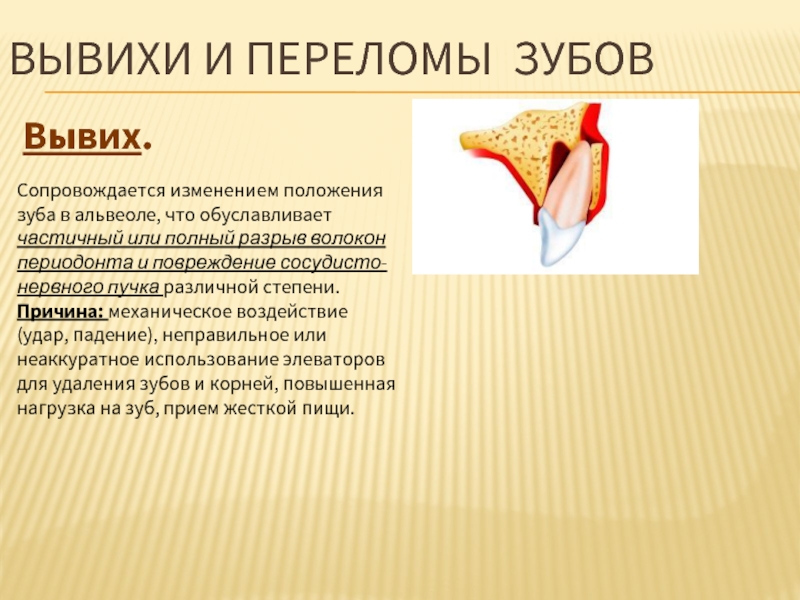
Вывих.
Сопровождается изменением положения зуба в альвеоле, что
Причина: механическое воздействие (удар, падение), неправильное или неаккуратное использование элеваторов для удаления зубов и корней, повышенная нагрузка на зуб, прием жесткой пищи.
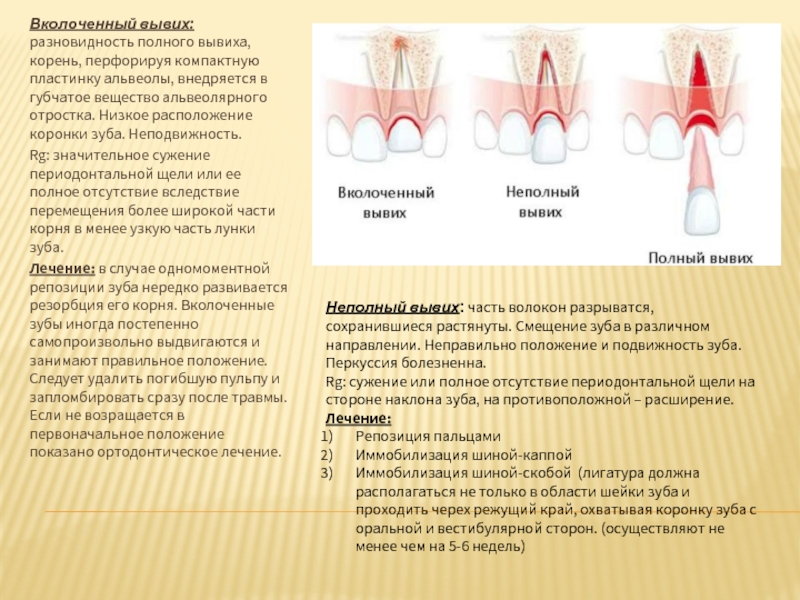
Слайд 10Вколоченный вывих: разновидность полного вывиха, корень, перфорируя компактную пластинку альвеолы, внедряется
Rg: значительное сужение периодонтальной щели или ее полное отсутствие вследствие перемещения более широкой части корня в менее узкую часть лунки зуба.
Лечение: в случае одномоментной репозиции зуба нередко развивается резорбция его корня. Вколоченные зубы иногда постепенно самопроизвольно выдвигаются и занимают правильное положение. Следует удалить погибшую пульпу и запломбировать сразу после травмы. Если не возращается в первоначальное положение показано ортодонтическое лечение.
Неполный вывих: часть волокон разрыватся, сохранившиеся растянуты. Смещение зуба в различном направлении. Неправильно положение и подвижность зуба. Перкуссия болезненна.
Rg: сужение или полное отсутствие периодонтальной щели на стороне наклона зуба, на противоположной – расширение.
Лечение:
Репозиция пальцами
Иммобилизация шиной-каппой
Иммобилизация шиной-скобой (лигатура должна располагаться не только в области шейки зуба и проходить черех режущий край, охватывая коронку зуба с оральной и вестибулярной сторон. (осуществляют не менее чем на 5-6 недель)
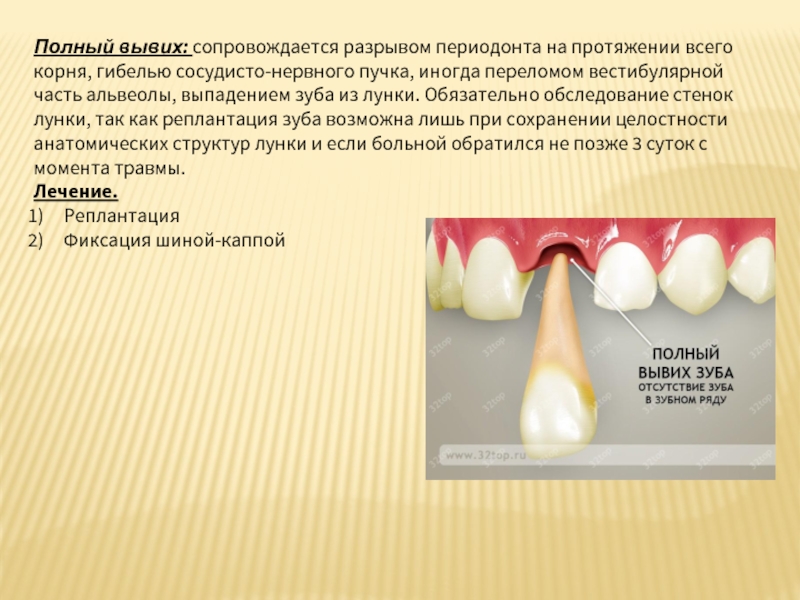
Слайд 11Полный вывих: сопровождается разрывом периодонта на протяжении всего корня, гибелью сосудисто-нервного
Лечение.
Реплантация
Фиксация шиной-каппой
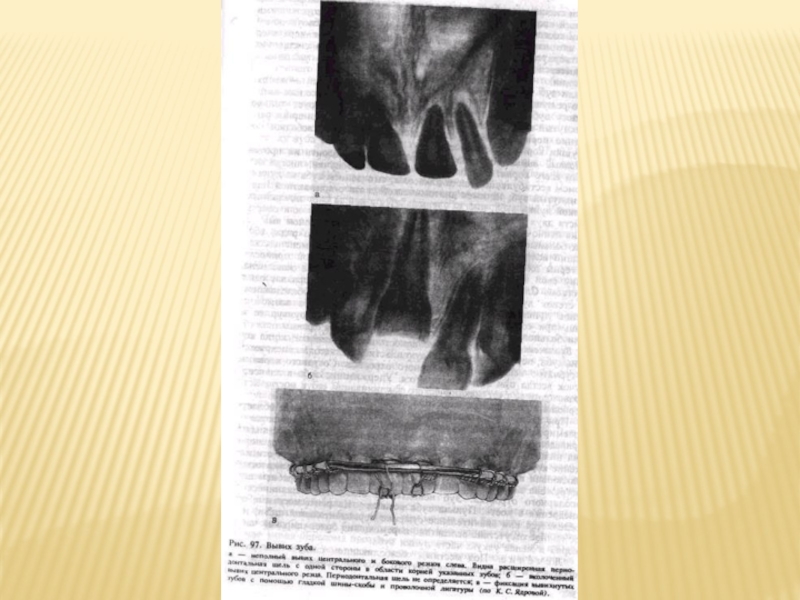
Слайд 12По данным В.А.Козлова (1964), возможны три типа сращения стенок альвеолы с
Периодонтальный тип может быть в случае достаточного количества функционально полноценных волокон периодонта на корне зуба и стенок альвеолы. На рентгенограмме определяется (после приживления зуба) периодонтальная щель и четко видна граница кортикальной пластинки альвеолы.
Периодонтально-фиброзный тип сращения возникает, если периодонт сохранен лишь на корне или стенке альвеолы. На рентгенограмме периодонтальная щель имеет неравномерную ширину с участками полного ее отсутствия.
Остеоидный тип сращения возникает тогда, когда периодонтальные волокна отсутствуют и на корне, и на стенках альвеолы. На рентгенограмме периодонтальная щель не определяется. Наиболее оптимальным является периодонтальный тип сращения реплантированного зуба.
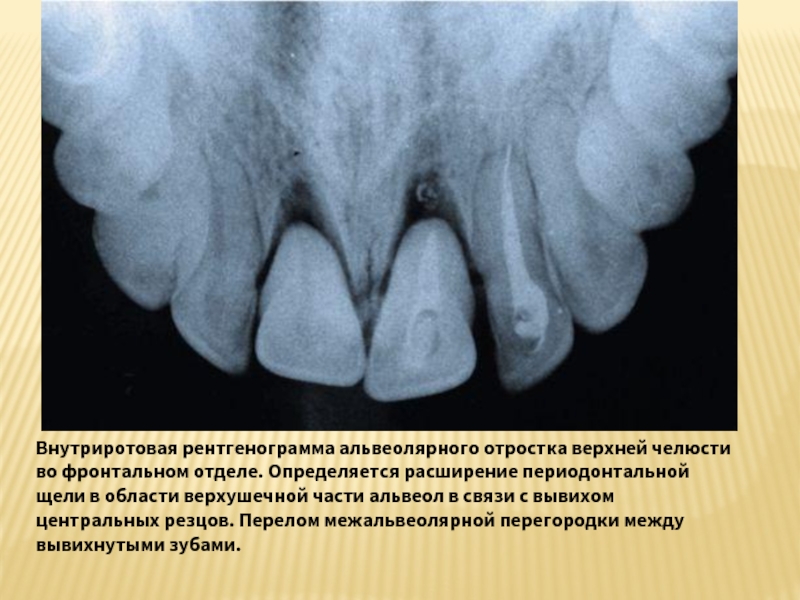
Слайд 14Внутриротовая рентгенограмма альвеолярного отростка верхней челюсти во фронтальном отделе. Определяется расширение
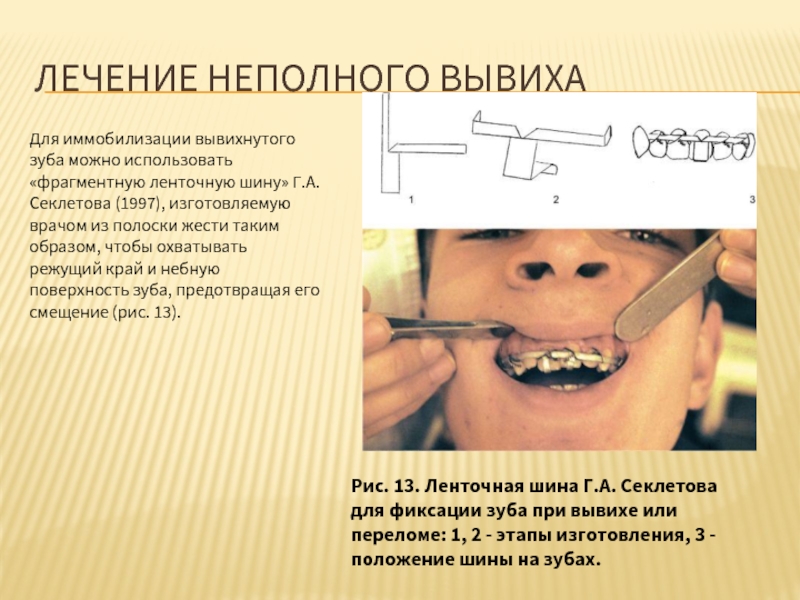
Слайд 15ЛЕЧЕНИЕ НЕПОЛНОГО ВЫВИХА
Для иммобилизации вывихнутого зуба можно использовать «фрагментную ленточную шину»
Рис. 13. Ленточная шина Г.А. Секлетова для фиксации зуба при вывихе или переломе: 1, 2 - этапы изготовления, 3 - положение шины на зубах.
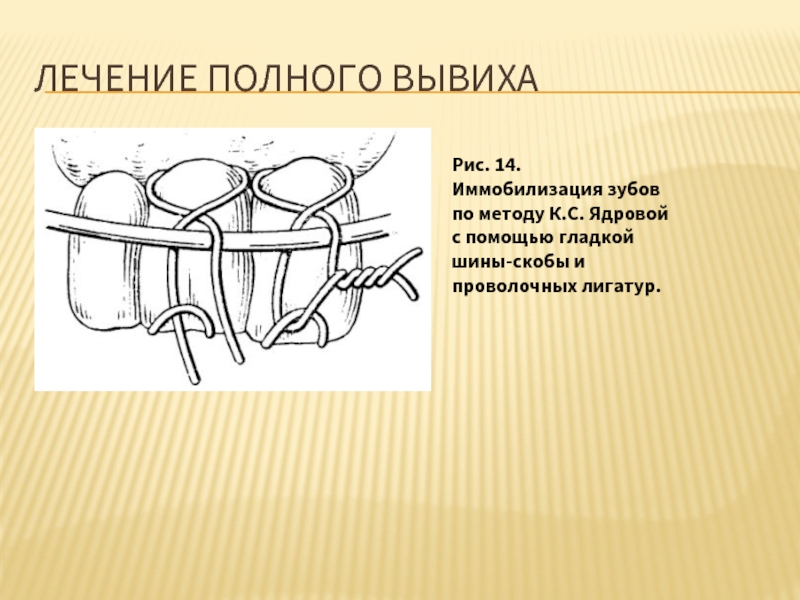
Слайд 16ЛЕЧЕНИЕ ПОЛНОГО ВЫВИХА
Рис. 14. Иммобилизация зубов по методу К.С. Ядровой с
Слайд 17ПЕРЕЛОМЫ ЗУБОВ.
Перелом зуба может быть продольным или поперечным. В первом случае
Схематическое изображение отдельных видов перелома зуба. а - на уровне эмали и дентина без и со вскрытием полости зуба, б - на уровне шейки зуба, в - поперечный, на уровне верхней трети корня, г - продольный, д - поперечный, на уровне средней трети корня
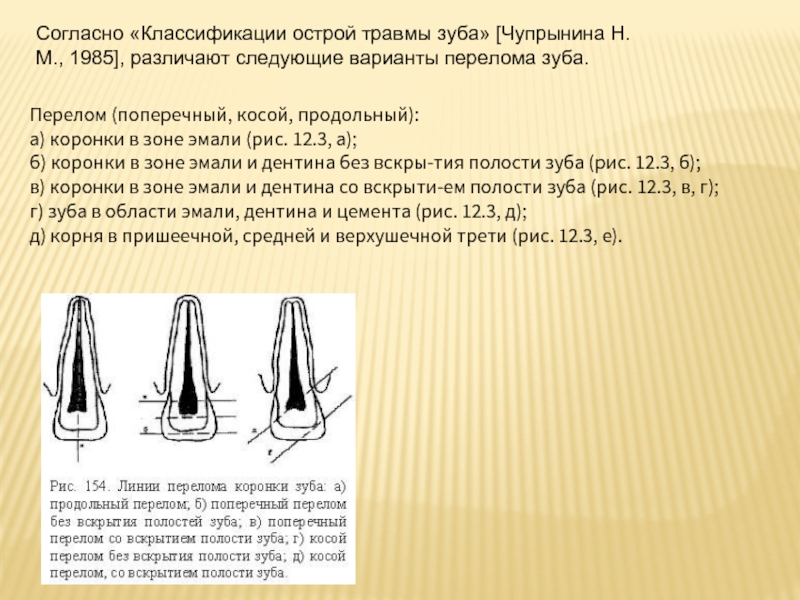
Слайд 18Перелом (поперечный, косой, продольный):
а) коронки в зоне эмали (рис. 12.3, а);
б)
в) коронки в зоне эмали и дентина со вскрытием полости зуба (рис. 12.3, в, г);
г) зуба в области эмали, дентина и цемента (рис. 12.3, д);
д) корня в пришеечной, средней и верхушечной трети (рис. 12.3, е).
Согласно «Классификации острой травмы зуба» [Чупрынина Н.М., 1985], различают следующие варианты перелома зуба.
Слайд 19В случае отлома части коронки без вскрытия полости зуба больные жалуются на боль
В случае вскрытия полости зуба и обнажения пульпы возникает резкая боль, усиливающаяся от температурного, химического или механического раздражения, что заставляет больного обращаться к врачу в ранние сроки после травмы. На поверхности излома коронки видна пульпа ярко-красного цвета.
Слайд 20Перелом зуба на уровне шейки встречается достаточно часто. Плоскость перелома нередко имеет косое
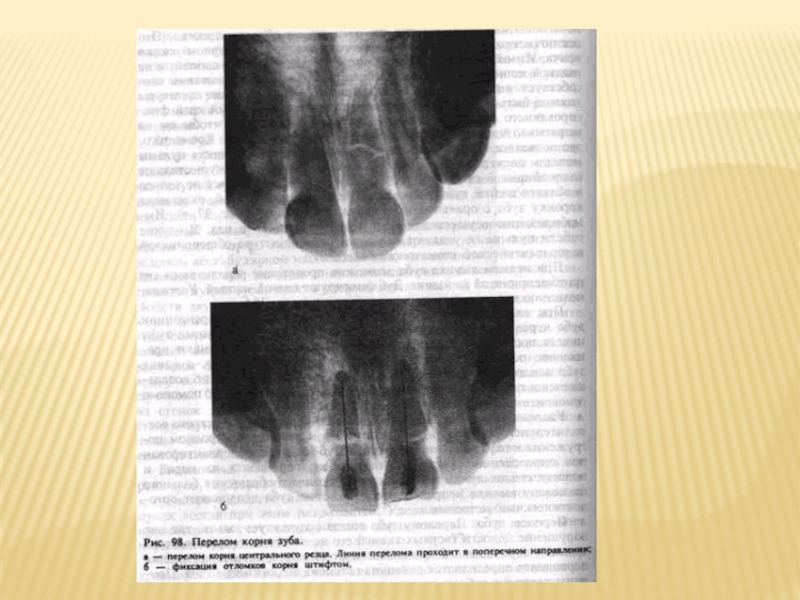
При отломе коронки зуба всегда разрывается пульпа, что проявляется соответствующими клиническими признаками травматического пульпита. Над поверхностью корня может выступать участок пульпы в виде розового или синюшно-красного резко болезненного комочка. Слизистая оболочка по краям лунки нередко разорвана. При оказании помощи и лечении больного не следует торопиться с удалением корня зуба, так как довольно часто его можно использовать для изготовления штифтового зуба, культевой вкладки.
Слайд 21
Коронково-корневой перелом является продольным, при этом щель перелома проходит вдоль оси зуба,
При продольном переломе зуб подлежит удалению.!!!
Слайд 23ЛЕЧЕНИЕ
Лечение больных с переломом коронки зуба проводят по правилам, принятым в терапевтической и
Слайд 24Перелом коронки зуба без вскрытия nолости: сошлифовыванию острых краев и устранению
При полном отломе коронки не всегда показано удаление корня , так как его можно использовать для штифтового зуба или культевой вкладки.
Депульпирование зуба (если пульпа погибла) при переломе корня в участке, прилежащему к верхушке зуба, пломбирование канал и резекция верхушки. Если пульпа не погибла, а зуб подвижен – иммобилизация шиной-каппой без экстирпации.
Если перелом корня зуба произошел в средней части его и целость сосудисто-нервного пучка не нарушена, возможно сращение корня и образование мозоли в области цемента и дентина за счет пластической функции цементо- и одонтобластов . После установления жизнеспособности пульпы ( методом электроодонтометрии) следует произвести эффективную иммобилизацию зуба шиной-каппой не менее чем на 4-5 нед.
Шина-скоба не всегда позволяет обеспечить надежную иммобилизацю отломков корня зуба. Если nроизошел разрыв сосудисто-нервного пучка, то пульпу удаляют, а отломки скрепляют стальным штифтом из кламмерной или ортодонтической проволоки, а также эндодонтальными стабилизаторами.
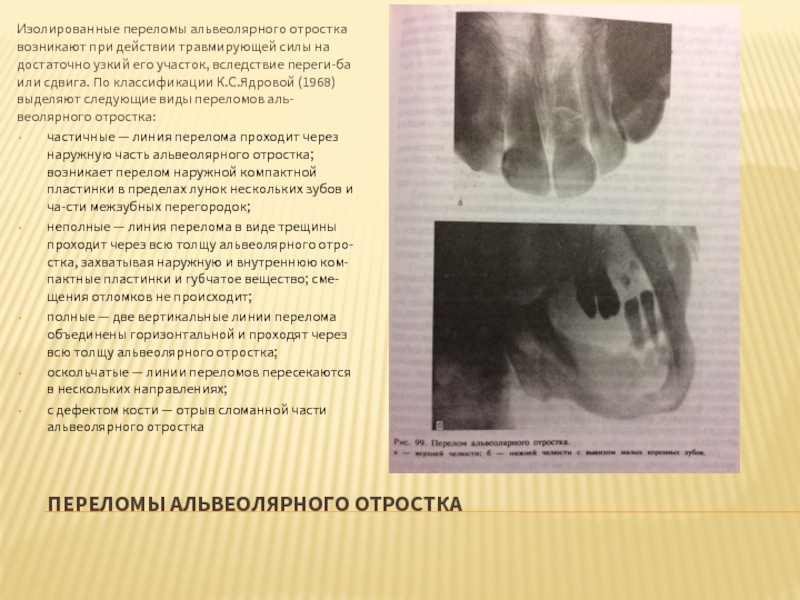
Слайд 25ПЕРЕЛОМЫ АЛЬВЕОЛЯРНОГО ОТРОСТКА
Изолированные переломы альвеолярного отростка возникают при действии травмирующей силы
частичные — линия перелома проходит через наружную часть альвеолярного отростка; возникает перелом наружной компактной пластинки в пределах лунок нескольких зубов и части межзубных перегородок;
неполные — линия перелома в виде трещины проходит через всю толщу альвеолярного отростка, захватывая наружную и внутреннюю компактные пластинки и губчатое вещество; смещения отломков не происходит;
полные — две вертикальные линии перелома объединены горизонтальной и проходят через всю толщу альвеолярного отростка;
оскольчатые — линии переломов пересекаются в нескольких направлениях;
с дефектом кости — отрыв сломанной части альвеолярного отростка
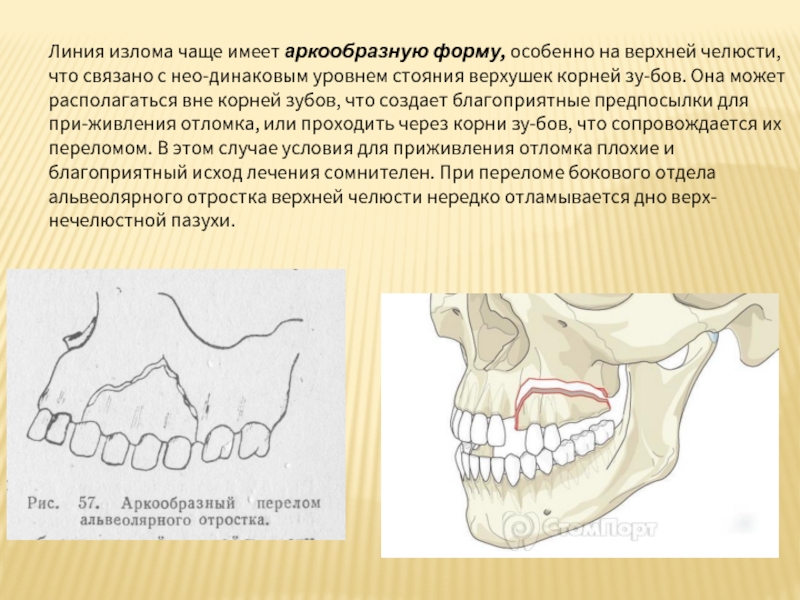
Слайд 26Альвеолярный отросток верхней челюсти чаще подвержен перелому по сравнению с альвеолярной
Верхняя челюсть, как правило, несколько перекрывает нижнюю, альвеолярный отросток ее длиннее и тоньше.
Передний отдел альвеолярного отростка верхней челюсти ничем не защищен, кроме эластичного хрящевого отдела носа. Боковые отделы его прикрыты скуловой дугой.
Фронтальный участок альвеолярной части нижней челюсти достаточно надежно защищен выступающим кпереди верхним альвеолярным отростком и зубами, подбородком, боковые отделы его — соответствующим участком тела нижней челюсти и скуловой дугой.
Отломок альвеолярного отростка смещается в полость рта под влиянием продолжающегося действия приложенной силы: кзади — во фронтальном участке и вовнутрь — в боковом. Смещение иногда столь значительно, что сломанный фрагмент может лежать на твердом небе. На верхней челюсти он может сместиться кнаружи, когда воз-действие на альвеолярный отросток опосредованно через зубы нижней челюсти. Это сочетается, как правило, с ее переломом.
Линия перелома чаще проходит через всю толщу альвеолярного отростка, крайне редко — только через наружную компактную пластинку и губчатое вещество без повреждения внутренней пластинки. Отломанный участок чаще сохраняет связь с надкостницей и слизистой оболочкой полости рта, реже происходит отрыв его. Перелом альвеолярной части нижней челюсти нередко сопровождается переломом или вывихом зубов
Слайд 27Линия излома чаще имеет аркообразную форму, особенно на верхней челюсти, что связано с
Слайд 28ЖАЛОБЫ:
ВНЕШНИЙ ОСМОТР
на самопроизвольные боли в области верхней или нижней челюсти, усиливающиеся
отмечаются выраженный отек мягких тканей приротовой области или щек, наличие кровоподтеков, ссадин, ран, что является признаком предшествовавшей травмы. Рот полуоткрыт.
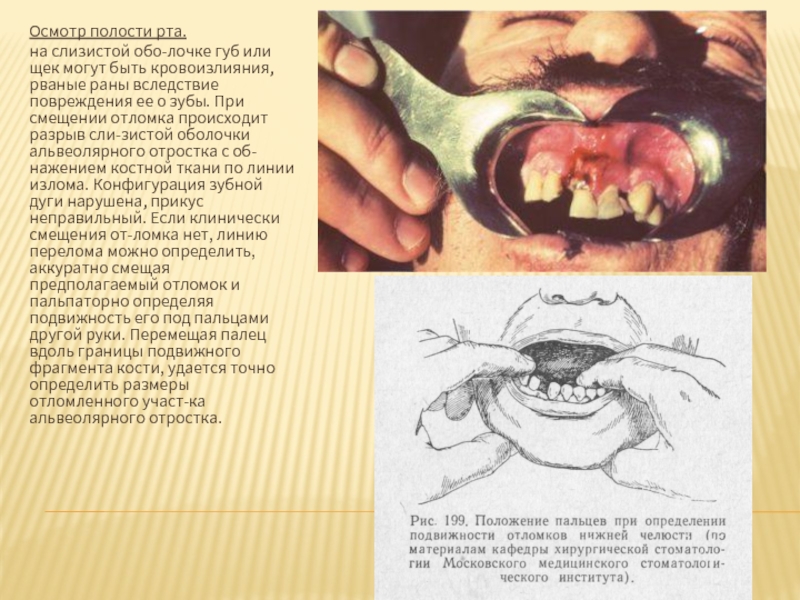
Слайд 29Осмотр полости рта.
на слизистой оболочке губ или щек могут быть кровоизлияния,
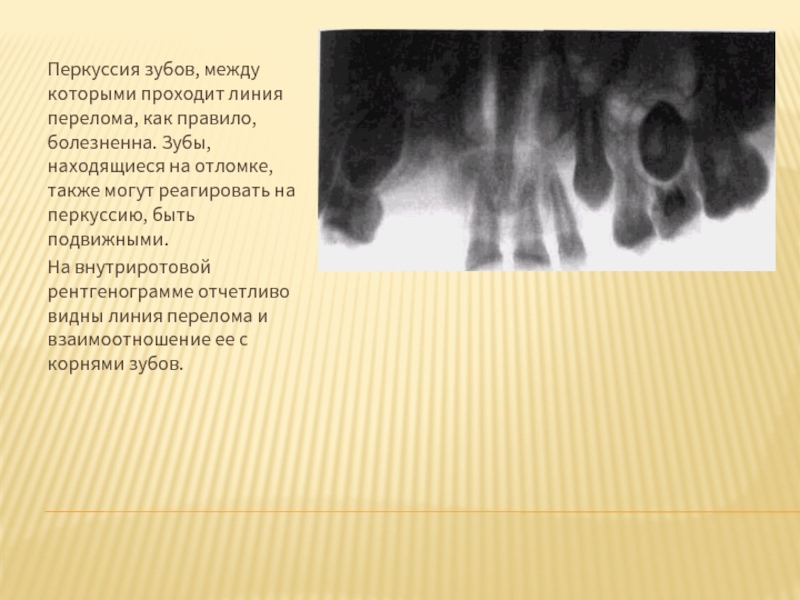
Слайд 30Перкуссия зубов, между которыми проходит линия перелома, как правило, болезненна. Зубы,
На внутриротовой рентгенограмме отчетливо видны линия перелома и взаимоотношение ее с корнями зубов.
Слайд 31ЛЕЧЕНИЕ
1. Репозиция
2. Иммобилизация (гладкой шиной-скобой при наличии достаточного количества устойчивых зубов:
Шина-каппа при смещении отломка верхней челюсти книзу
Контроль жизнеспособности пульпы (электрометрия)
Зубодесневая (наддесневая) шина – фиксация из полиамидной нити к неповрежденному участку альвеолярного отростка
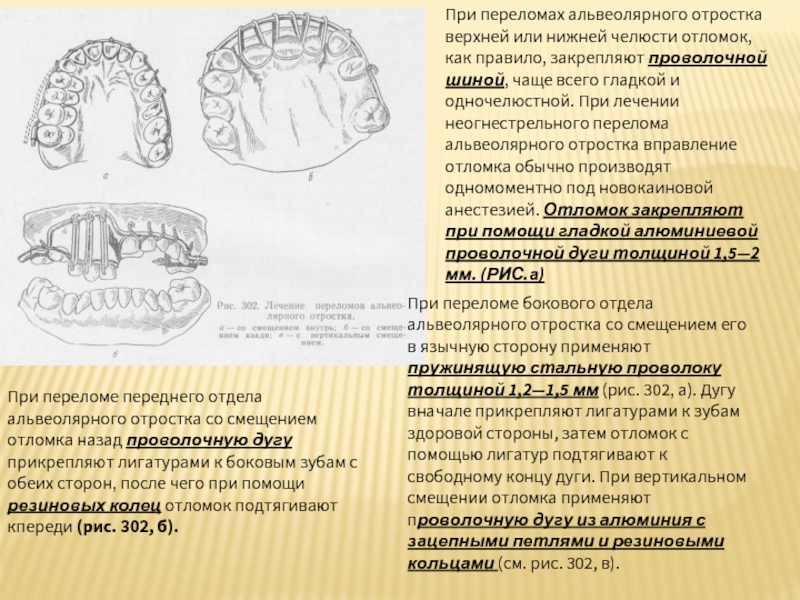
Слайд 32При переломах альвеолярного отростка верхней или нижней челюсти отломок, как правило,
При переломе переднего отдела альвеолярного отростка со смещением отломка назад проволочную дугу прикрепляют лигатурами к боковым зубам с обеих сторон, после чего при помощи резиновых колец отломок подтягивают кпереди (рис. 302, б).
При переломе бокового отдела альвеолярного отростка со смещением его в язычную сторону применяют пружинящую стальную проволоку толщиной 1,2—1,5 мм (рис. 302, а). Дугу вначале прикрепляют лигатурами к зубам здоровой стороны, затем отломок с помощью лигатур подтягивают к свободному концу дуги. При вертикальном смещении отломка применяют проволочную дугу из алюминия с зацепными петлями и резиновыми кольцами (см. рис. 302, в).
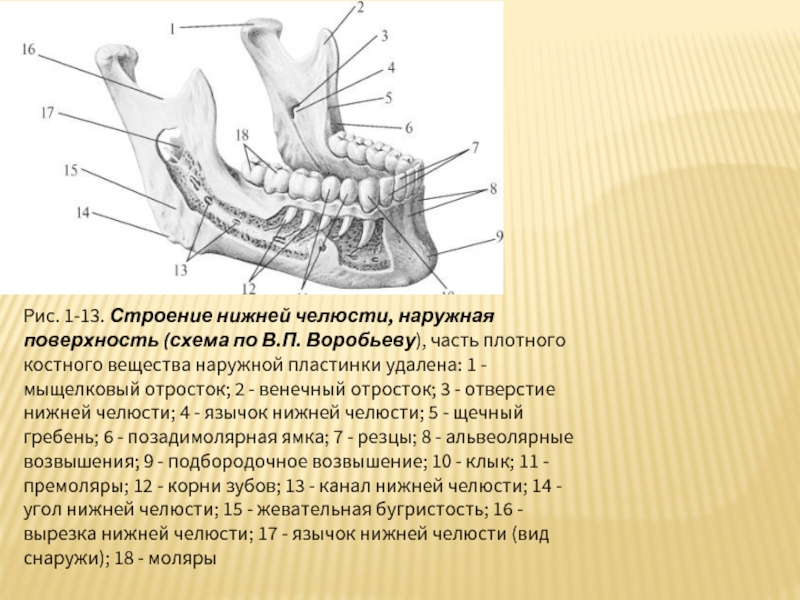
Слайд 34Рис. 1-13. Строение нижней челюсти, наружная поверхность (схема по В.П. Воробьеву), часть
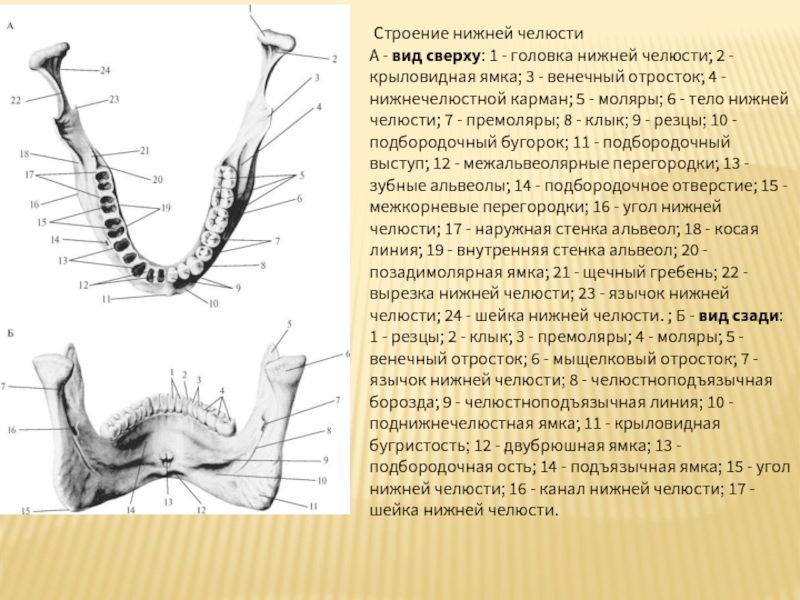
Слайд 35 Строение нижней челюсти
А - вид сверху: 1 - головка нижней челюсти; 2
Слайд 36Строение нижней челюсти. В - вид изнутри: 1 - щечный гребень; 2
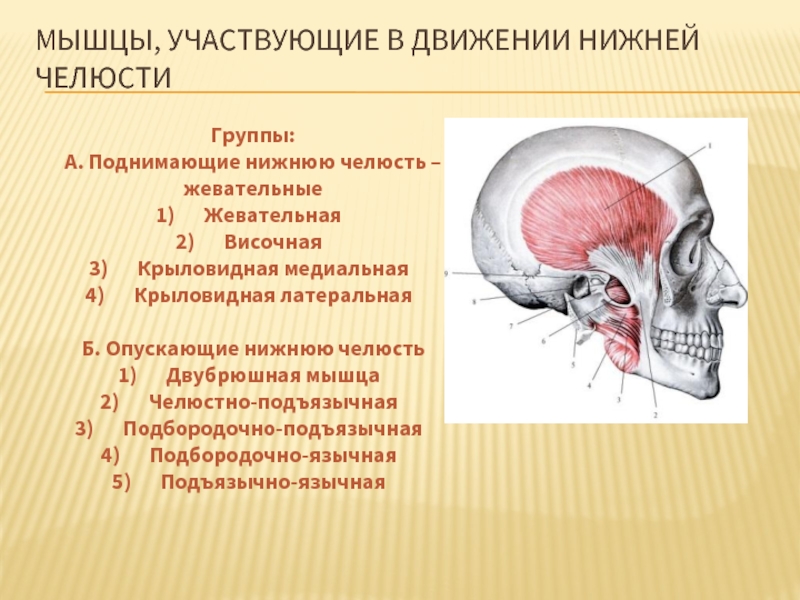
Слайд 37МЫШЦЫ, УЧАСТВУЮЩИЕ В ДВИЖЕНИИ НИЖНЕЙ ЧЕЛЮСТИ
Группы:
А. Поднимающие нижнюю челюсть – жевательные
Жевательная
Височная
Крыловидная
Крыловидная латеральная
Б. Опускающие нижнюю челюсть
Двубрюшная мышца
Челюстно-подъязычная
Подбородочно-подъязычная
Подбородочно-язычная
Подъязычно-язычная
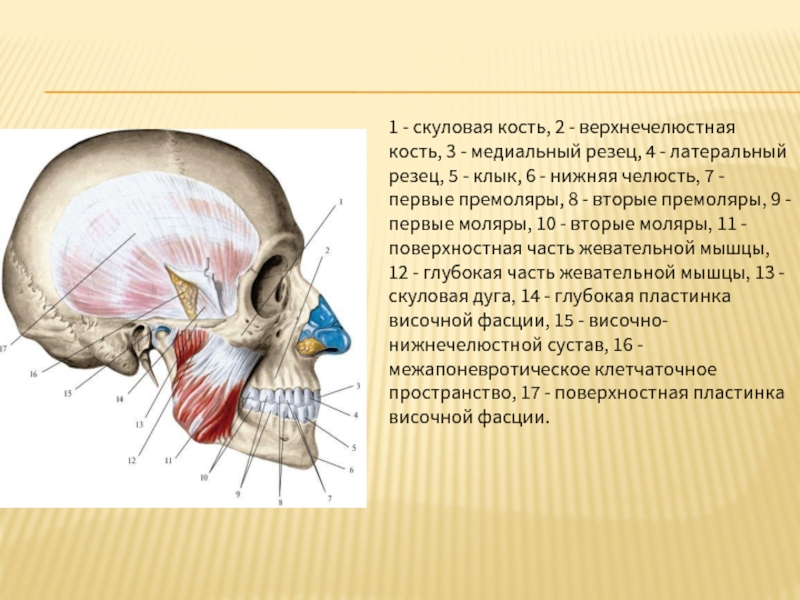
Слайд 381 - скуловая кость, 2 - верхнечелюстная кость, 3 - медиальный
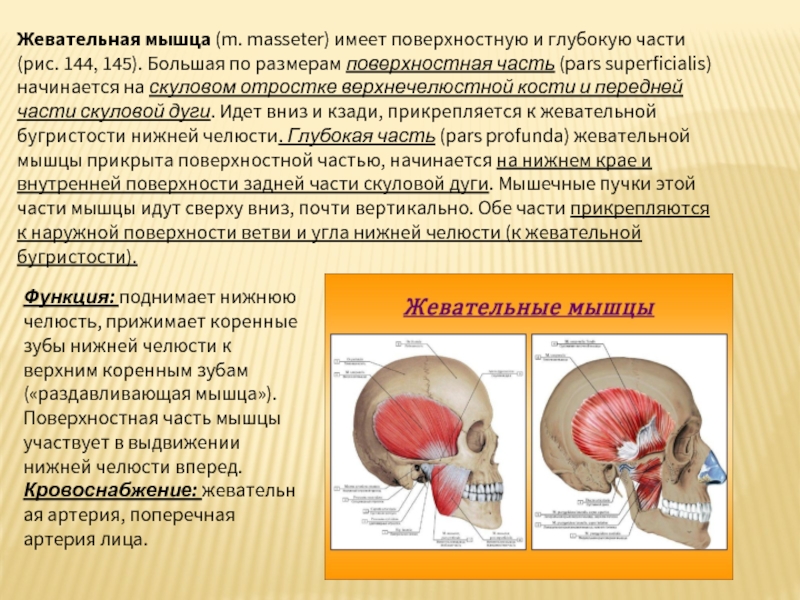
Слайд 39Жевательная мышца (m. masseter) имеет поверхностную и глубокую части (рис. 144, 145).
Функция: поднимает нижнюю челюсть, прижимает коренные зубы нижней челюсти к верхним коренным зубам («раздавливающая мышца»). Поверхностная часть мышцы участвует в выдвижении нижней челюсти вперед.
Кровоснабжение: жевательная артерия, поперечная артерия лица.
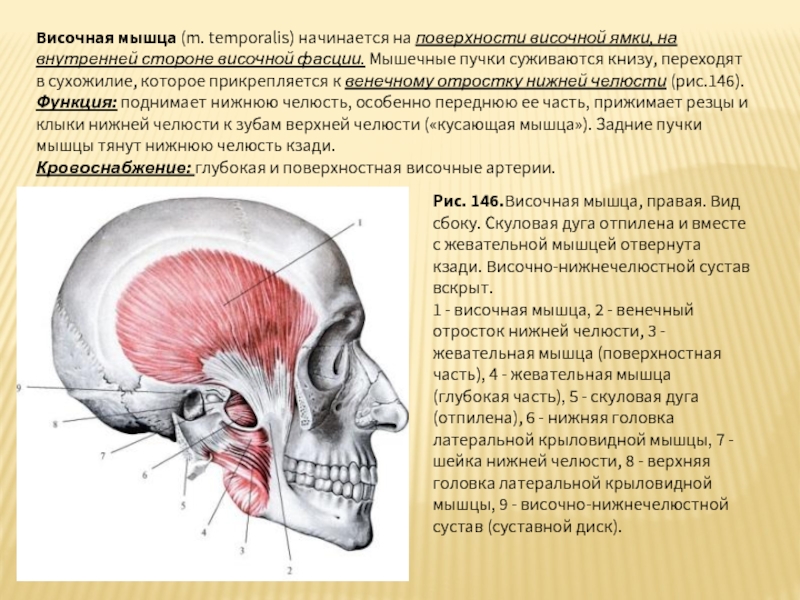
Слайд 40Височная мышца (m. temporalis) начинается на поверхности височной ямки, на внутренней стороне
Кровоснабжение: глубокая и поверхностная височные артерии.
Рис. 146.Височная мышца, правая. Вид сбоку. Скуловая дуга отпилена и вместе с жевательной мышцей отвернута кзади. Височно-нижнечелюстной сустав вскрыт.
1 - височная мышца, 2 - венечный отросток нижней челюсти, 3 - жевательная мышца (поверхностная часть), 4 - жевательная мышца (глубокая часть), 5 - скуловая дуга (отпилена), 6 - нижняя головка латеральной крыловидной мышцы, 7 - шейка нижней челюсти, 8 - верхняя головка латеральной крыловидной мышцы, 9 - височно-нижнечелюстной сустав (суставной диск).
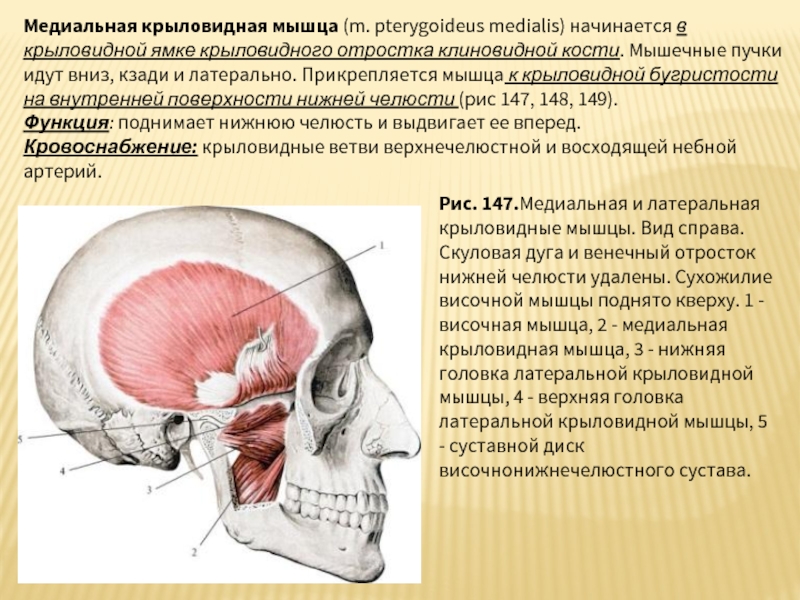
Слайд 41Медиальная крыловидная мышца (m. pterygoideus medialis) начинается в крыловидной ямке крыловидного отростка
Функция: поднимает нижнюю челюсть и выдвигает ее вперед.
Кровоснабжение: крыловидные ветви верхнечелюстной и восходящей небной артерий.
Рис. 147.Медиальная и латеральная крыловидные мышцы. Вид справа. Скуловая дуга и венечный отросток нижней челюсти удалены. Сухожилие височной мышцы поднято кверху. 1 - височная мышца, 2 - медиальная крыловидная мышца, 3 - нижняя головка латеральной крыловидной мышцы, 4 - верхняя головка латеральной крыловидной мышцы, 5 - суставной диск височнонижнечелюстного сустава.
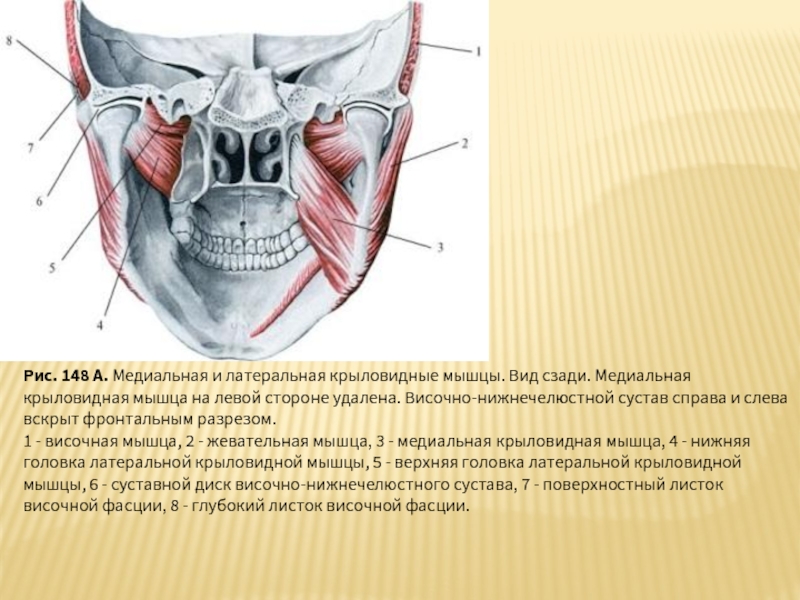
Слайд 42Рис. 148 А. Медиальная и латеральная крыловидные мышцы. Вид сзади. Медиальная
1 - височная мышца, 2 - жевательная мышца, 3 - медиальная крыловидная мышца, 4 - нижняя головка латеральной крыловидной мышцы, 5 - верхняя головка латеральной крыловидной мышцы, 6 - суставной диск височно-нижнечелюстного сустава, 7 - поверхностный листок височной фасции, 8 - глубокий листок височной фасции.
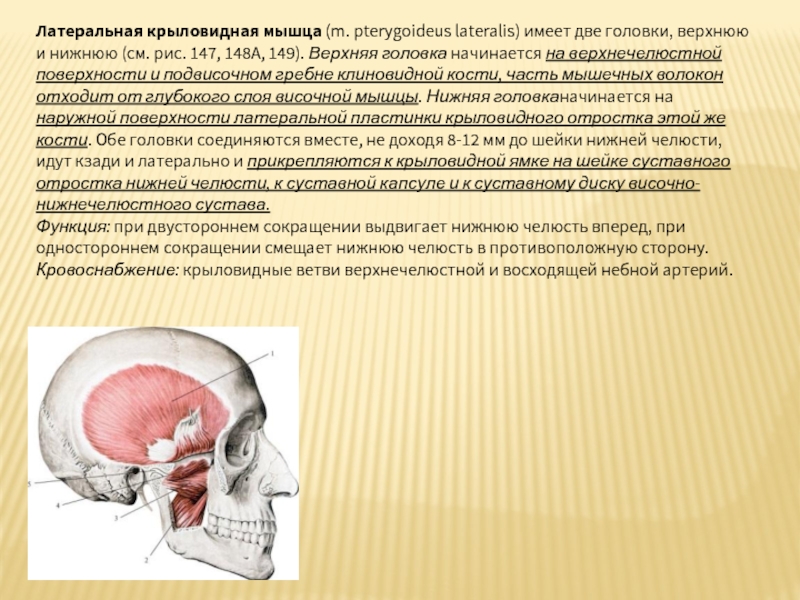
Слайд 43Латеральная крыловидная мышца (m. pterygoideus lateralis) имеет две головки, верхнюю и нижнюю
Функция: при двустороннем сокращении выдвигает нижнюю челюсть вперед, при одностороннем сокращении смещает нижнюю челюсть в противоположную сторону.
Кровоснабжение: крыловидные ветви верхнечелюстной и восходящей небной артерий.
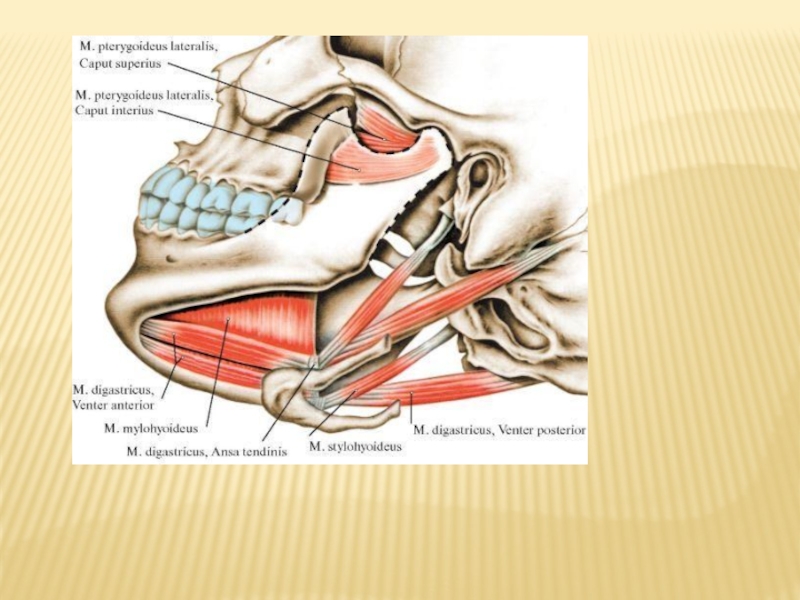
Слайд 44Двубрюшная мышца: переднее брюшко начинается от двубрюшной ямки НЧ, заднее –
Подбородочно-подъязычная мышца, m.geniohyoideus, располагается над m.mylohyoideus, т.е. под мышцами языка. Начинается от spina mentalis нижней челюсти и прикрепляется к телу подъязычной кости. При сокращении мышц нижняя челюсть опускается и смещается кзади.
Подбородочно-язычная мышца, m.genioglossus, начинается от spina mentalis нижней челюсти и расходясь веерообразно прикрепляется к телу подъязычной кости и вплетается в толщу языка . Сокращаясь эта мышца смещает нижнюю челюсть книзу и кзади.
Подъязычно-язычная мышца начинается от больших рогов и верхнебоковых отделов подъязычной кости. Направляется вперед и кверху и вплетается в толщу языка, прикрепляясь к язычной фасции по краям языка и его спинки. Мышца тянет язык вниз и ксзади
Слайд 46Надподъязычные мышцы: 1 — суставной бугорок; 2 — нижнечелюстная ямка височной
Слайд 47ПЕРЕЛОМЫ НИЖНЕЙ ЧЕЛЮСТИ
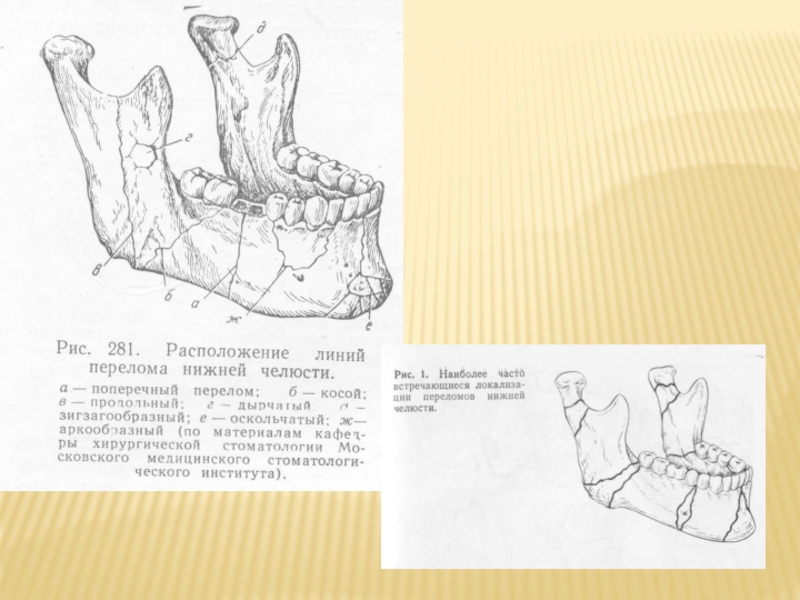
Классификация.
Различают: односторонние, двусторонние, одиночные (переломы ветви мыщелкового и венечного
В зависимости от направления щели:
Поперечные
Продольные
Косые
Зигзагообразные
Аркообразные
Перелом может быть полным (проходящий через всю толщину костной ткани) и неполный (трещина).
Отделы:
Подбородочный (между лунками от клыка до клыка)
Боковой (между лунками 87.78. и лункой 88)
Слайд 49Переломы нижней челюсти в пределах зубного ряда, как правило, открытые, так
Переломы за зубным рядом чаще всего закрытые, но могут быть открытыми в случае разрыва окружающих мягких тканей.
Слайд 50МЕХАНИЗМ ПЕРЕЛОМА НИЖНЕЙ ЧЕЛЮСТИ
Перелом нижней челюсти возникает вследствие перегиба, реже —
Нижняя челюсть имеет дугообразную форму. Действующая на нее сила вызывает выраженное напряжение костной ткани в наиболее изогнутых ее участках (подбородочный отдел, угол челюсти, область подбородочного отверстия и лунки клыка) и в тонких местах, т.е. наиболее вероятного изгиба ее (шейка нижней челюсти). Именно в этих наиболее «слабых» участках ломается нижняя челюсть вследствие перегиба.
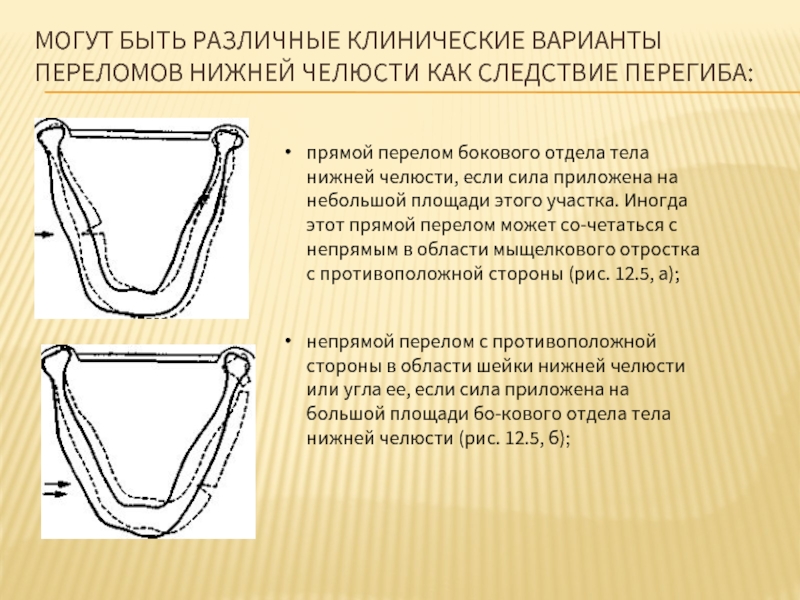
Слайд 51МОГУТ БЫТЬ РАЗЛИЧНЫЕ КЛИНИЧЕСКИЕ ВАРИАНТЫ ПЕРЕЛОМОВ НИЖНЕЙ ЧЕЛЮСТИ КАК СЛЕДСТВИЕ ПЕРЕГИБА:
прямой
непрямой перелом с противоположной стороны в области шейки нижней челюсти или угла ее, если сила приложена на большой площади бокового отдела тела нижней челюсти (рис. 12.5, б);
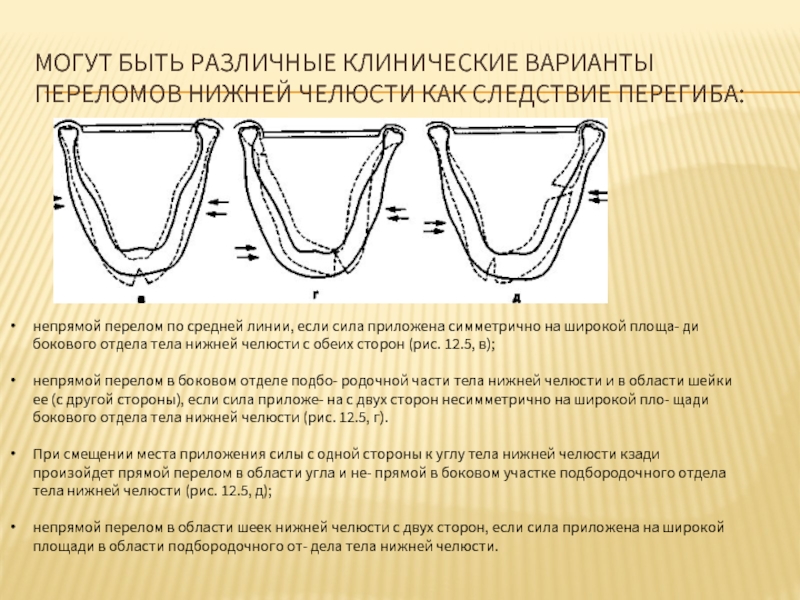
Слайд 52МОГУТ БЫТЬ РАЗЛИЧНЫЕ КЛИНИЧЕСКИЕ ВАРИАНТЫ ПЕРЕЛОМОВ НИЖНЕЙ ЧЕЛЮСТИ КАК СЛЕДСТВИЕ ПЕРЕГИБА:
непрямой
непрямой перелом в боковом отделе подбо родочной части тела нижней челюсти и в области шейки ее (с другой стороны), если сила приложе на с двух сторон несимметрично на широкой пло щади бокового отдела тела нижней челюсти (рис. 12.5, г).
При смещении места приложения силы с одной стороны к углу тела нижней челюсти кзади произойдет прямой перелом в области угла и не прямой в боковом участке подбородочного отдела тела нижней челюсти (рис. 12.5, д);
непрямой перелом в области шеек нижней челюсти с двух сторон, если сила приложена на широкой площади в области подбородочного от дела тела нижней челюсти.
Слайд 53МЕХАНИЗМ СДВИГА
Этот механизм может быть прослежен тогда, когда участок кости, подвергшийся
Нижняя челюсть перемещается под воздействием двух групп мышц: поднимающих (задняя группа) и опускающих (передняя группа) нижнюю челюсть. Все мышцы парные и прикрепляются в симметричных точках. Они действуют на всю нижнюю челюсть и усиливают действие друг друга.
Такой перелом более вероятен при отсутствии больших и малых коренных зубов на нижней челюсти или их антагонистов на стороне повреждения, при полном отсутствии зубов на нижней и верхней челюстях или если в момент нанесения травмы у пострадавшего был полуоткрыт рот
Слайд 54МЕХАНИЗМ СЖАТИЯ
Если две силы действуют навстречу друг другу и приложены на
Слайд 56МЕХАНИЗМ ОТРЫВА
Им можно объяснить перелом венечного отростка нижней челюсти, когда сила
Слайд 57КЛИНИКА ПЕРЕЛОМОВ НИЖНЕЙ ЧЕЛЮСТИ
ЖАЛОБЫ
АНАМНЕЗ
Могут быть разнообразными в зависимости от локализации перелома
Боли в определенном участке, усиливающиеся при ее движении;
Болезненное откусывание и пережевывание пищи, иногда невозможность пережевывания
Некоторые отмечают онемение кожи подбородка и нижней губы;
Кровотечение из полости рта;
Нарушение смыкания зубов;
Общие жалобы: головокружение, головная боль, тошнота
Выяснение места, времени, причин возникновения травмы;
Определение характера травмы
Слайд 58ВНЕШНИЙ ОСМОТР
ОБСЛЕДОВАНИЕ НИЖНЕЙ ЧЕЛЮСТИ
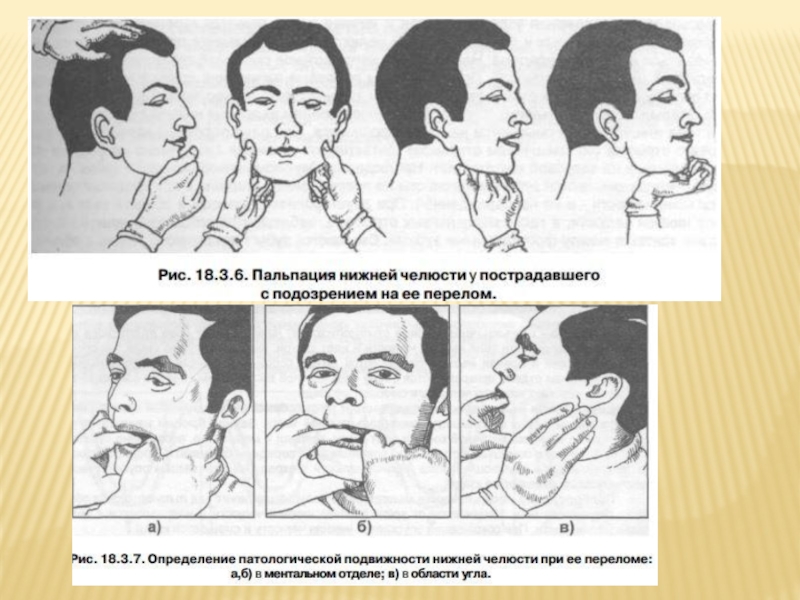
Следует обратить внимание на наличие ассиметрии лица на
нужно начинать с неповрежденной и заканчивать повре- жденной стороной, передвигая кончики пальцев по заднему краю ветви и нижнему краю тела челюсти или наоборот
Выявляем неровности рельефа (костные выступы или дефекты кости) пальпируемых краев и места их наибольшей болезненности. Вводя кончики пальцев в наружный слуховой проход врач определяет амплитуду движения головки мыщелкового отростка в суставной впадине.
Слайд 59ОБСЛЕДОВАНИЕ НИЖНЕЙ ЧЕЛЮСТИ
Нарушение непрерывности (целостности) костной ткани нижней челюсти можно определить
Симптом шпателя - деревянный шпатель укладывают между зубами, смыкают зубы, небольшой удар пальцами по выступающей части шпателя вызывает боль в месте перелома челюсти (верхней или нижней).
При подозрении на перелом подбородочного отдела челюсти следует одновременно надавливать на углы челюсти, как бы пытаясь сблизить их. Может определяться нарушение болевой и тактильной чувствительности кожи нижней губы и подбородка (при повреждении нижнечелюстного нерва)
Слайд 61
Изменение прикуса (нарушение, неправильное смыкание)
Смещение средней линии в сторону перелома
Ограничение
При открывании рта подбородок может смещаться в сторону перелома
Слайд 62При срединном переломе нарушений прикуса может не быть, но если будет
При одностороннем переломе нижней челюсти в области тела или угла зубы смыкаются на малом фрагменте.
При одностороннем переломе мыщелкового отростка (со смещением отломков) контактируют коренные зубы только на стороне повреждения, а на здоровой контакта нет.
Наблюдается двухмоментное смыкание зубов - в первую очередь смыкаются зубы - антагонисты на поврежденной стороне, а при продолжающемся подъеме челюсти - и на неповрежденной.
При двустороннем переломе в области тела или углов нижней челюсти, а также мыщелковых отростков, наблюдается открытый прикус - отсутствие контакта между фронтальными зубами. Смыкаются зубы - антагонисты только в области моляров с обеих сторон.
Слайд 63Перелом подбородочного отдела: при отклонении линии перелома в сторону от подбородочного
Одиночный перелом бокового отдела тела НЧ: меньший отломок вверх до контакта с зубами-антагонистами и несколько внутрь под действием латеральной крыловидной мышцы. Большой отломок вниз и в сторону перелома. Отломки могут сместиться по длине.
Одиночный перелом НЧ в области угла: чаще через лунку третьего большого моляра. Меньший смещается вверх, внутрь и поворачивается по оси: основание угла кнаружи, передний край ветви внутрь.
Двусторонний перелом НЧ в боковом отделе: 3 отломка. Средний отломок смещается вниз и кзади, фронтальные зубы наклоняются вперед. Боковые отломки смещаются кверху и внутрь.
Одиночные переломы ветви НЧ: продольные и поперечные.
Перелом венечного отростка (при переломе скуловой дуги): Если линия перелома проходит у основания венечного отростка, отломок сместиться вверх по направлению к височной области.
Перелом мыщелкового отростка: у основания, в области шейки, в области суставной головки.
Слайд 64ПОЛОСТЬ РТА
Разрыв слизистой оболочки альвеолярного отростка (кровоточивость, покрыта налетом фибрина, и
При травматическом удалении зуба из щели перелома лунка будет выполнена кровяным сгустком или пустой, по- крытой налетом фибрина. Может наблюдаться перелом зуба
Пальпаторно определяются острые костные края под слизистой оболочкой и наличие патологической подвижности челюсти.
При смещении от- ломков челюсти иногда можно увидеть обнаженную шейку или корень зуба, который находится в щели перелома
Симптом подвижности отломков нижней челюсти определяется как по верти- кали (вверх - вниз), так и по горизонтали (вперед - назад) и "на излом". П
Слайд 65МЕТОДЫ ДИАГНОСТИКИ
РЕНТГЕНОГРАФИЯ НИЖНЕЙ ЧЕЛЮСТИ
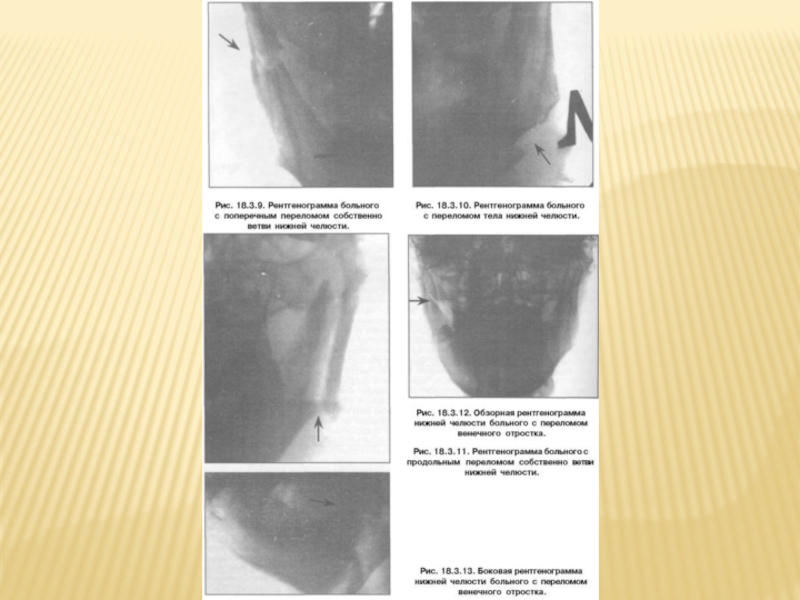
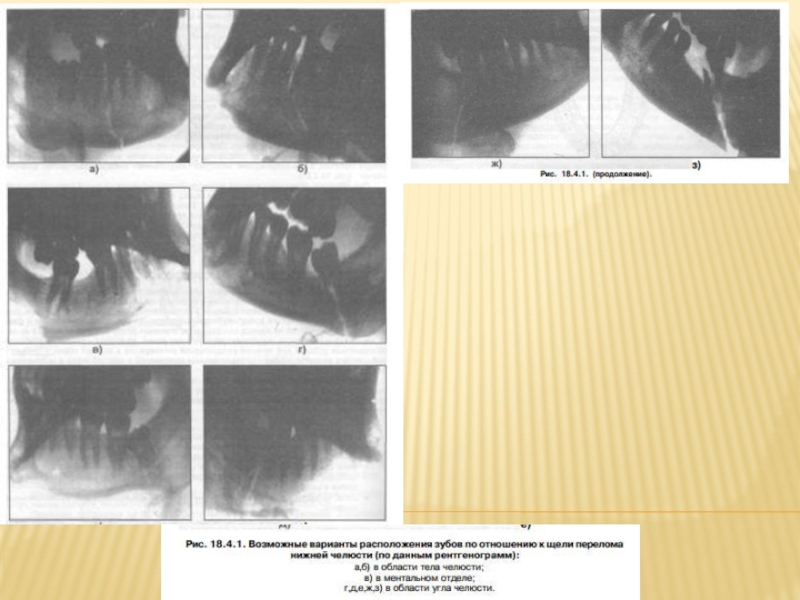
Рентгенография нижней челюсти: чтобы уточнить локализацию и характер
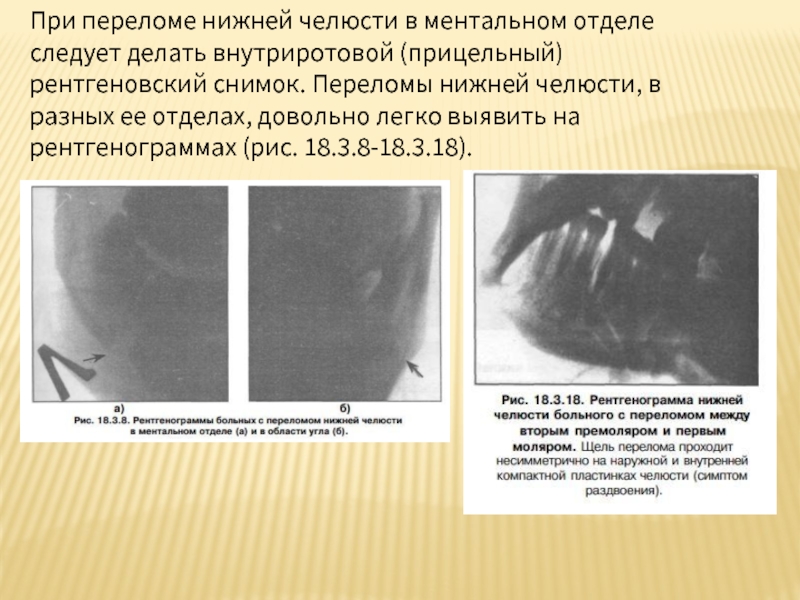
При переломе тела нижней челюсти на рентгенограмме, сделанной в боковой проекции, щель перелома проходит несимметрично на наружной и внутренней компактной пластинках челюсти, т.е. линии повреждения (нарушения целостности) кости не совпадают. Этот симптом называется "симптомом раздвоения". Это создает ложное впечатление о наличии оскольчатого перелома тела нижней челюсти.
Слайд 66При переломе нижней челюсти в ментальном отделе следует делать внутриротовой (прицельный)
Слайд 67Обзорная рентгенография
Рентгенография в носо-лобной проекции
Рентгенография в боковой проекции
Внутриротовая прицельная рентгенография
Ортопантомография
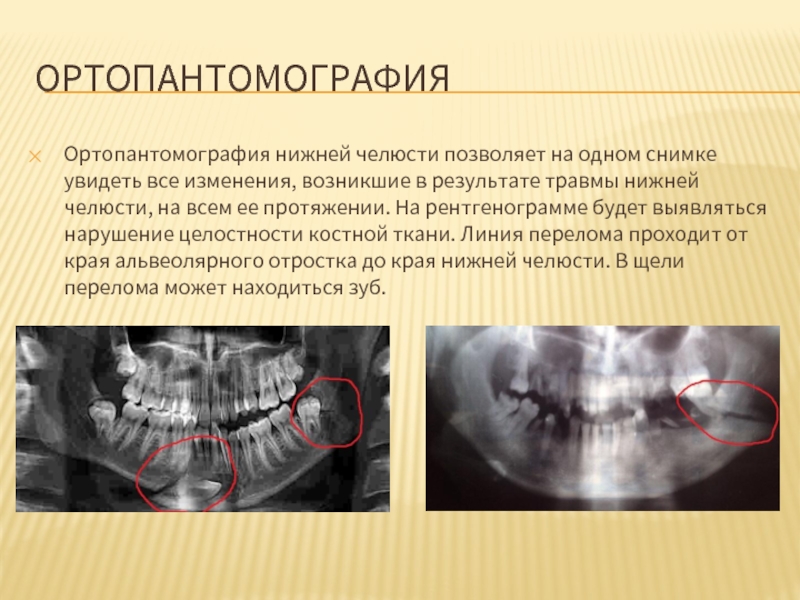
Слайд 69ОРТОПАНТОМОГРАФИЯ
Ортопантомография нижней челюсти позволяет на одном снимке увидеть все изменения, возникшие
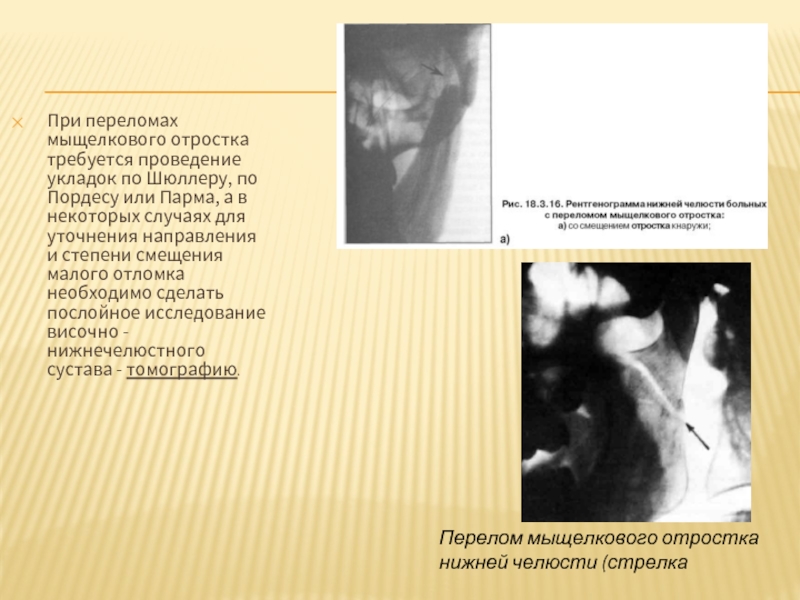
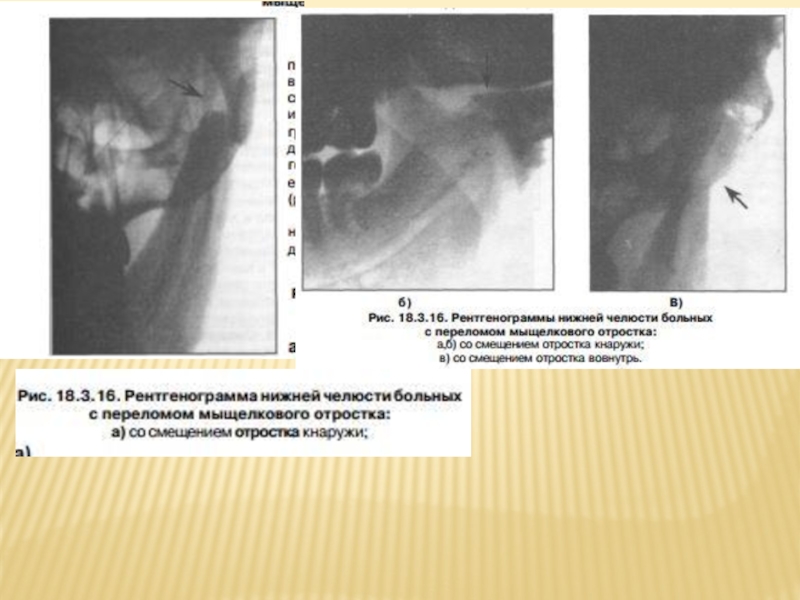
Слайд 70При переломах мыщелкового отростка требуется проведение укладок по Шюллеру, по Пордесу
Перелом мыщелкового отростка нижней челюсти (стрелка
Слайд 75Рентгенографическое исследование височно-нижнечелюстного сустава по Шюллеру проводят на стационарных рентгеновских аппаратах в
Рентгенография по Пордесу производится в положении сидя на дентальном аппарате. Кассета фиксируется рукой больного на стороне исследуемого сустава. Центральный луч направляется перпендикулярно к кассете с противоположной стороны на 3 см. впереди от козелка уха.
Модификация Парма заключается в том, что он предложил максимально уменьшить расстояние от анода трубки до кожи путем подведения трубки как возможно ближе к суставу противоположной стороны, что создает значительное проекционное увеличение элементов исследуемого сустава. Рентгенограммы по Парма и в модификациях можно проводить в положении "максимально открытый рот". Для исследования сустава в прямой позиции необходимо использовать рентгенснимок черепа в прямой передней лобно- носовой проекции.
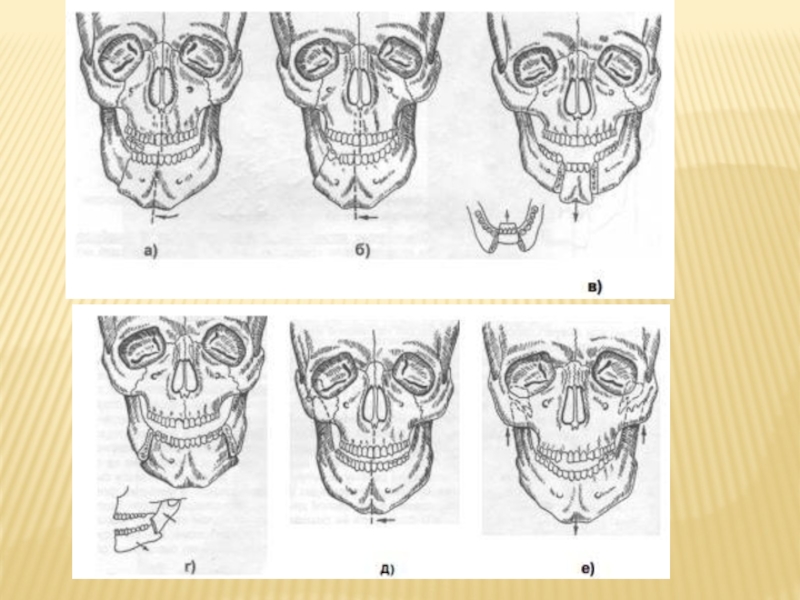
Слайд 76СМЕЩЕНИЕ ОТЛОМКОВ НИЖНЕЙ ЧЕЛЮСТИ (РИСУНКИ ИЗ КНИГИ Н.Н. БАЖАНОВА, 1984):
а) при
б) при переломе в области угла;
в) при двойном переломе в области подбородка;
г) при двустороннем переломе в области углов;
д) при одностороннем переломе шейки мыщелкового отростка;
е) при двустороннем переломе мыщелковых отростков
Слайд 78ЛЕЧЕНИЕ
Цель: создание условий для сращения отломков в правильном положении в возможно
Репозиция и фиксация отломков челюстей на период консолидации отломков (включает удаление зуба из линии перелома и первичную хирургическую обработку раны);
Иммобилизация отломков;
Создание наиболее благоприятных условий для течения репаративной регенерации в костной ткани;
Профилактика развития гнойно - воспалительных осложнений в костной ткани и окружающих мягких тканях.
Слайд 79УДАЛЕНИЕ ЗУБОВ. ПОКАЗАНИЯ
Подлежат удалению:
• переломанные корни и зубы или полностью
• периодонтитные зубы с периапикальными хроническими воспалительными очагами;
• зубы с явлениями пародонтита или пародонтоза средней и тяжелой степени течения;
• если обнаженный корень находится в щели перелома или ретенированный зуб, мешающий плотному (правильному) сопоставлению фрагментов челюсти (зуб, вклинившийся в щель перелома);
• зубы, неподдающиеся консервативному лечению и поддерживающие воспалительные явления.
Слайд 80В дальнейшем проводится первичная хирургическая обработка раны т.е. отграничивают костную рану
Слайд 82ВРЕМЕННАЯ ИММОБИЛИЗАЦИЯ ОТЛОМКОВ.
Осуществляется на месте происшествия, в автомобиле скорой помощи, в
Проводится временная иммобилизация отломков нижней челюсти на минимальный срок (желательно не более, чем на несколько часов, иногда до суток) до поступления пострадавшего в специализированное лечебное учреждение.
Слайд 83Основная цель временной иммобилизации - прижатие нижней челюсти к верхней с
К временной (транспортной) иммобилизации фрагментов нижней челюсти относят:
• круговая бинтовая теменно - подбородочная повязка;
• стандартная транспортная повязка (состоит из жесткой шины - пращи Энтина);
• мягкая подбородочная праща Померанцевой - Урбанской;
• межчелюстное лигатурное связывание зубов проволокой (рис. 18.4.2).
Слайд 86ПОСТОЯННАЯ ИММОБИЛИЗАЦИЯ ОТЛОМКОВ
Для иммобилизации отломков нижней челюсти используются консервативные (ортопедические) и
Чаще всего для постоянной фиксации отломков нижней челюсти при ее переломе применяются назубные проволочные шины (консервативный метод иммобилизации)
Слайд 87Во время первой мировой войны для лечения раненых с челюстно -
Слайд 88ВИДЫ ШИН
Гладкая шина - скоба используется при линейных переломах нижней челюсти,
Шину с распоркой (рис. 18.4.3-6) изготавливают в тех же случаях, что и гладкую шину. Показанием для ее изготовления является отсутствие одного или нескольких зубов в месте пе- релома или при имеющемся дефекте костной ткани. Распорочный изгиб располагается все- гда только в участке перелома челюсти. Края распорочного изгиба упираются в соседние зу- бы (во избежание смещения отломков), а глубина его должна соответствовать ширине боковой поверхности зуба, расположенного по краю дефекта
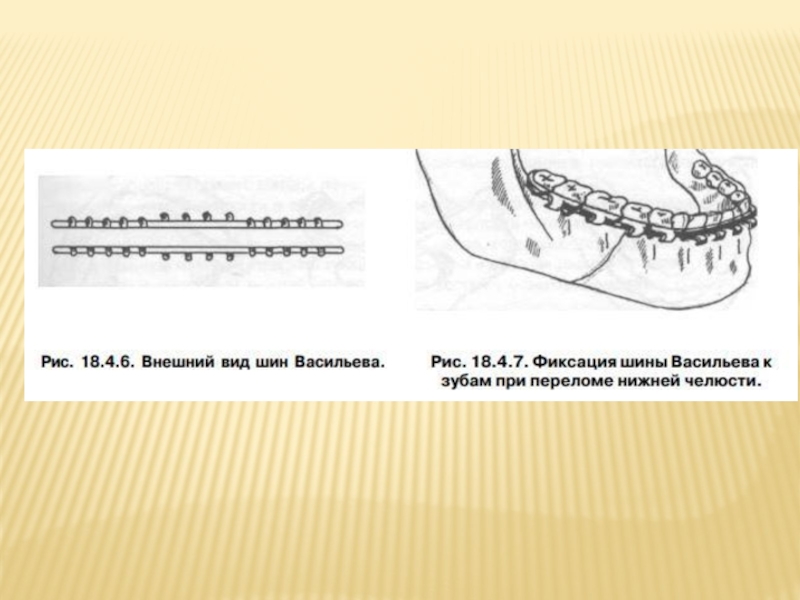
Слайд 89Шина с зацепными петлями (рис. 18.4.5) накладывается на обе челюсти. Показанием
Слайд 91
Стандартные назубные ленточные шины из нержавеющей стали с готовыми зацепными петлями
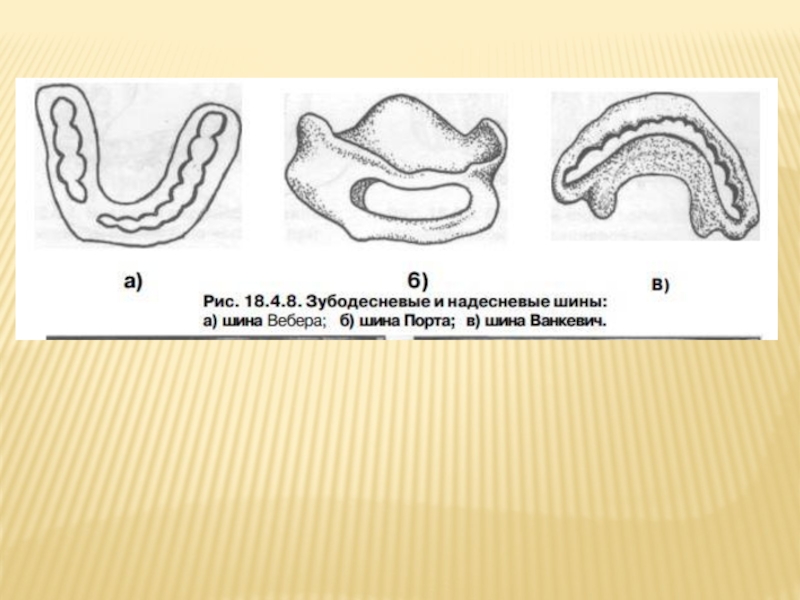
Слайд 93Шина Порта (надесневая шина) применяется при переломе нижней челюсти у больных
Шину Ванкевич необходимо применять у больных с переломом нижней челюсти с дефектом костной ткани и отсутствием зубов на отломках. Шина фиксируется на зубах верхней челюсти, а боковые крылья - пилоты (отростки) опущены вниз и упираются во внутренние поверхности поломанных фрагментов, что удерживает их в правильном положении (рис.18.4.8-в). Основой для шины Ванкевич является пластмассовый нёбный базис, а для шины Ванкевич - Степанова - стальная дуга.
При недостаточном количестве зубов на нижней челюсти или их отсутствии изготавливают (в лабораторных условиях) зубодесневые и надесневые шины. Наиболее часто применяется шина Вебера. Пластмассовая шина охватывает зубы, плотно прилежит к десневому краю. Лечение больных с переломами нижней челюсти альвеолярного отростка и опирается на последний. Жевательные поверхности и режущие края зубов шиной не перекрываются. Показанием для ее использования являются переломы, прохо- дящие в пределах зубного ряда и на каждом фрагменте челюсти имеется по несколько устойчивых зубов (рис 18.4.8-а).
Слайд 95ОСТЕОСИНТЕЗ
Остеосинтез - хирургический метод соединения костных отломков и устранения их подвижности
Показания к остеосинтезу:
• недостаточное количество зубов для наложения шин или отсутствие зубов на нижней и верх- ней челюстях;
• наличие подвижных зубов у больных с заболеваниями пародонта, препятствующих использованию консервативного метода лечения;
• переломы нижней челюсти в области шейки мыщелкового отростка с невправимым отломком, при вывихе или подвывихе (неполном вывихе) головки челюсти;
• интерпозиция - внедрение тканей (мышцы, сухожилия, костных осколков) между фрагмента- ми поломанной челюсти, препятствующая репозиции и консолидации отломков;
• оскольчатые переломы нижней челюсти, если костный осколок не удается сопоставить в правильное положение;
• несопоставляемые, в результате смещения, костные фрагменты нижней челюсти
Слайд 96КЛАССИФИКАЦИЯ.
1.1. Внутрикостный прямой остеосинтез:
С одновременным введением скрепителей (спиц, стержней, штифтов,
С одновременным введением скрепителей в оба отломка, но с использованием компрессионных приспособлений.
С предварительным закреплением скрепителей (спиц, стержней, штифтов, винтов) в одном из отломков.
С предварительным закреплением скрепителей в одном из отломков, но с использованием компрессионных приспособлений.
Прочие виды внутрикостного прямого остеосинтеза.
1.2. Накостный прямой остеосинтез:
Склеивание отломков.
Окружающий (обвивной) шов.
Прочие виды накостного прямого остеосинтеза.
Слайд 971.3. Внутрикостно - накостный прямой остеосинтез:
Костный шов, накладываемый экстра- или
Костный шов в сочетании с внутрикостными спицами, стержнями, штифтами, винтами, крючками.
Костный шов в сочетании с накостными спицами, стержнями, штифтами, пластинами, сетками и т.п.
Рамки, пластины, сетки, желоба, балки, закрепляемые на кости шурупами и прочими фиксирующими элементами, внедряемыми в кость.
Скобки различной формы, вводимые в кость с помощью аппаратов для механического остеосинтеза или без них.
"Химический" остеосинтез с применением пластических масс.
Остеосинтез с использованием пластических масс в сочетании с другими материалами, например спицами, штифтами, стержнями и др..
Ультразвуковая сварка кости.
Прочие виды внутрикостно - накостного прямого остеосинтеза.
2.1. Внутрикостный непрямой остеосинтез:
Спицей Киршнера.
Штифтовыми, стержневыми, винтовыми аппаратами.
Штифтовыми, стержневыми, винтовыми аппаратами, но с компрессионно- дистракционными приспособлениями.
Устройствами и аппаратами, использующими в качестве базовой опоры головной бандаж, кости лицевого и мозгового черепа с вводимыми в отломки спицами, стержнями, штифтами, костными винтами или шурупами. Прочие виды внутрикостного непрямого остеосинтеза.
Слайд 982.2. Накостный непрямой остеосинтез:
Подвешиванием фрагментов нижней челюсти к костям лицевого,
Окружающим швом с надесневыми шинами, протезами (по Black).
Аппаратами с использованием в качестве фиксирующих отломки элементов накостных зажимов (костных клемм) с компрессионно - дистракционными приспособлениями и без них.
Устройствами и аппаратами, использующими в качестве базовой опоры для фиксации фрагментов нижней челюсти головной бандаж, кости лицевого и мозгового черепа, фиксация и репозиция отломков в которых осуществляется с помощью клемм, стержней, штифтов, винтов.
Прочие виды накостного непрямого остеосинтеза.
2.3. Внутрикостно - внекостно - назубный непрямой остеосинтез:
Штифтами, спицами, винтами, крючками.
Штифтами, спицами, винтами, крючками, вводимыми в один из фрагментов и фиксируемыми с помощью промежуточных репонирующе-фиксирующих узлов к на- зубным шинам или непосредственно к зубам.
Прочие виды внутрикостно - внекостно - назубного непрямого остеосинтеза.
Слайд 99Оперативное вмешательство может осуществляться внеротовым и внутриротовым доступом. Операция проводится под
При внеротовом доступе разрез делают в поднижнечелюстной области, отступя 1,5-2 см от края нижней челюсти. Послойно рассекают мягкие ткани и обнажают концы отломков. После удаления свободнолежащих костных осколков секвестральными щипцами осуществляют репозицию отломков и проводят остеосинтез.
При внутриротовом доступе под местной анестезией проводят трапециевидный разрез через вершину альвеолярного гребня. Отслаивают слизисто - надкостничный лоскут и после сопоставления отломков в правильное положения проводят остеосинтез.
Слайд 100КОСТНЫЙ ШОВ
Впервые в мире Rodgers в 1825 г. при помощи серебряной
В России Ю.К. Шимановский (1863) впервые успешно применил костный шов. В течение десятилетий костный шов с успехом использовался для соединения отломков нижней челюсти.
Материал: проволока из нержавеющей стали, а в последние годы - нихром, тантал, титан и другие материалы.
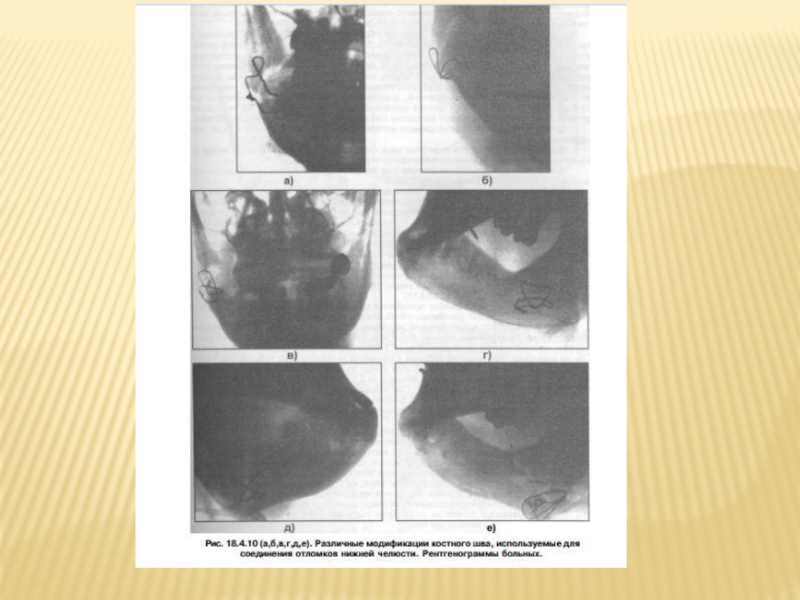
В зависимости от локализации и характера перелома, костный шов используется в разных модификациях - восьмеркообразный, петлеобразный, крестообразный, двойной, трапециевидный (рис. 18.4.10). Возможно их сочетание. Для его наложения используют как внеротовой, так и внутриротовой.
Слайд 101УСЛОВИЯ ДЛЯ НАЛОЖЕНИЯ КОСТНОГО ШВА
1) отверстия для проведения шовного материала нужно
2) желательно, чтобы шов пересекал щель перелома посередине расстояния между краем нижней челюсти и основанием альвеолярного отростка;
3) отверстия для проведения костного шва следует делать в зонах, исключающих повреждение нижнечелюстного канала и корней зубов.
Слайд 103Разрежение костной ткани в области отверстий не обеспечивает жесткой фиксации фрагментов,
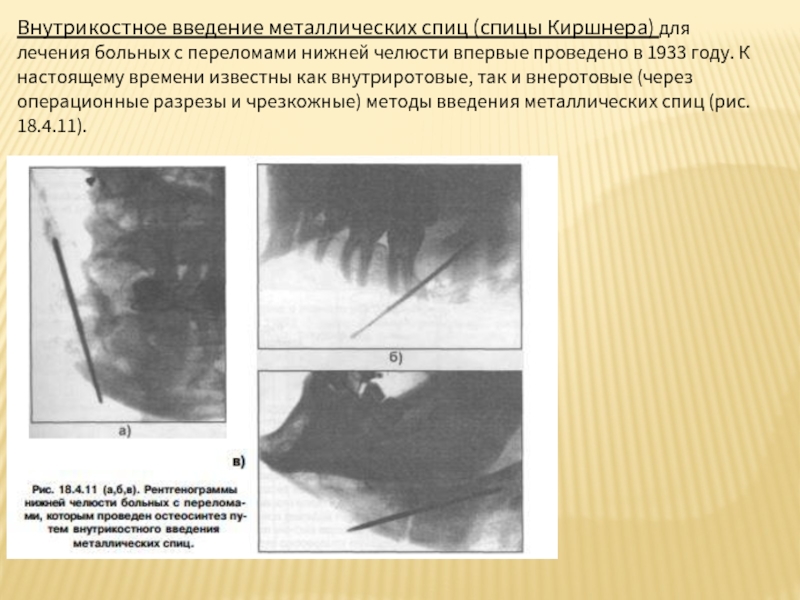
Слайд 104Внутрикостное введение металлических спиц (спицы Киршнера) для лечения больных с переломами
Слайд 105Заслуживают внимания методы применения стальных спиц для лечения ангулярных переломов, предложенные
Этапы.
Обезболивание
Указательным пальцем левой руки пальпируется передний край ветви нижней челюсти, который обычно обнаруживается на 1,5-2 см латеральнее крылочелюстной складки.
Спицей прокалывается слизистая оболочка у основания ретромолярного треугольника и достигается передняя граница ветви челюсти. Ось спицы должна быть направлена на третий зуб противоположной стороны.
Включается бормашина и спица вводится на глубину 1,5-2 см.
Затем спица отсоединяется от наконечника. При помощи спицы вручную сопоставляются отломки и выступающий в полость рта конец спицы фиксируется к шине.
При нанесении на острый конец спицы винтовой нарезки фиксация спицы в кости существенно улучшается
Слайд 106Техника операции ПРИ чрезкожном остеосинтезе заключается в следующем:
Вручную сопоставляются отломки
Выбирается на- правление спицы и последней прокалываются мягкие ткани до упора с костью. Можно вводить спицу как из медиального фрагмента в дистальный, так и наоборот. Важно, чтобы спица вошла не менее, чем на 2 см в каждый фрагмент.
После того, как спица уперлась в кость, включается реостат бормашины. Вращаясь спица проходит через костную ткань. Момент прохождения спи- цы через щель перелома ощущается, как "легкое продавливание", после чего спица входит в другой фрагмент.
Выключается бормашина, со спицы снимаются фиксирующие устройства.
Конец спицы скусывается и остаток ее погружается под кожу. Для большей стабильности и исключения ротации можно вводить две спицы.
Послеоперационное лечение проводится по общепринятой схеме. Спицы удаляются через 1,5-2 месяца в амбулаторных условиях через небольшой прокол кожи.
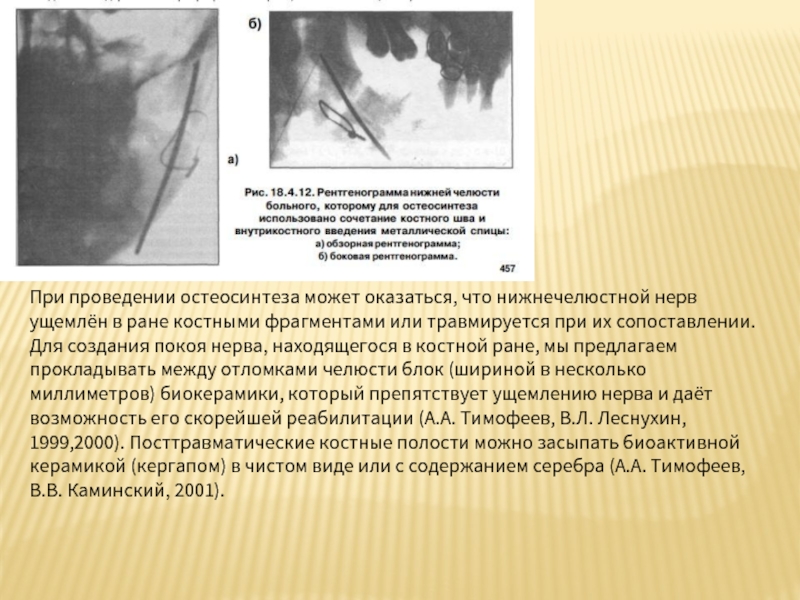
Осложнения: нагноение послеоперационной раны, травма соседних органов тканей, повреждение сосудисто-нервного пучка, ожог кости (при быстром вращении спицы), ненадежная фиксация отломков при применении одной спицы, появление гальванических токов (Возможно сочетание костного шва и внутрикостной металлической спицы (рис. 18.4.12), но только из однородного металла)
Слайд 107При проведении остеосинтеза может оказаться, что нижнечелюстной нерв ущемлён в ране
Слайд 108ВНУТРИКОСТНЫЕ ВИНТЫ
Введение внутрикостных винтов также используется для лечения больных с переломами
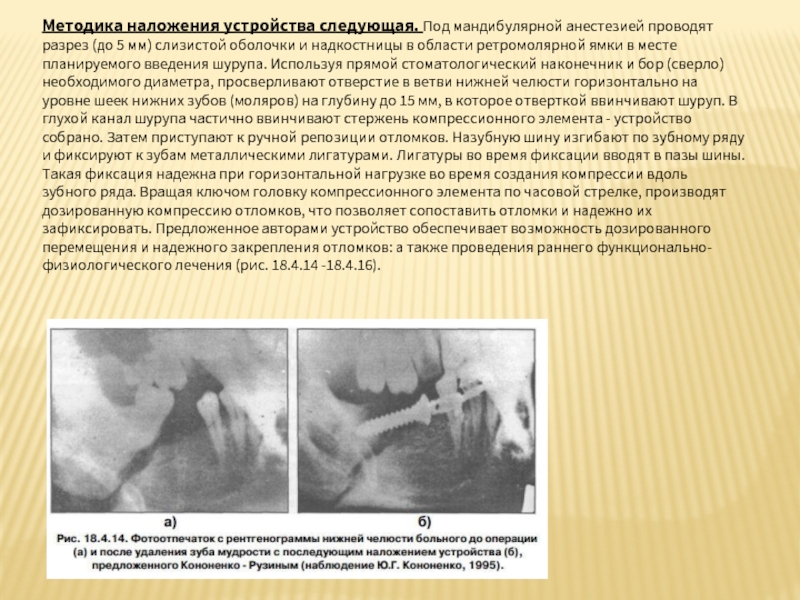
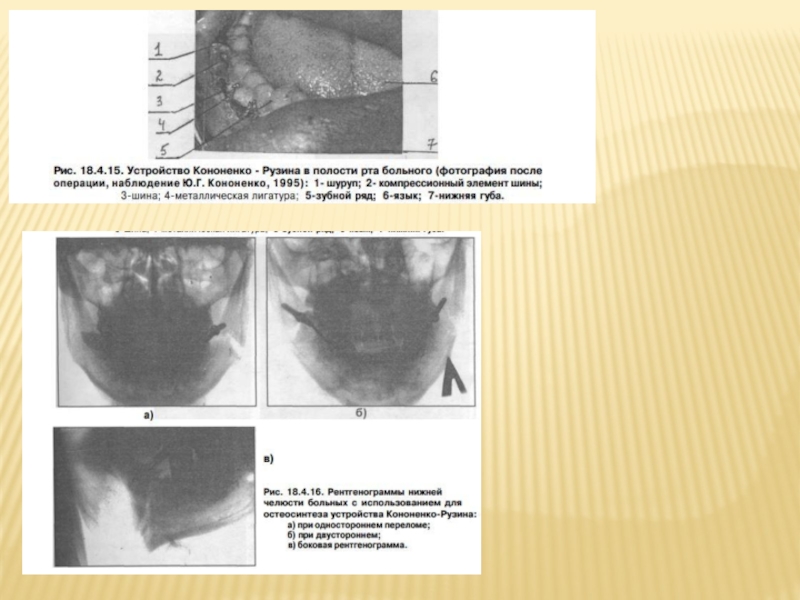
Слайд 109Методика наложения устройства следующая. Под мандибулярной анестезией проводят разрез (до 5
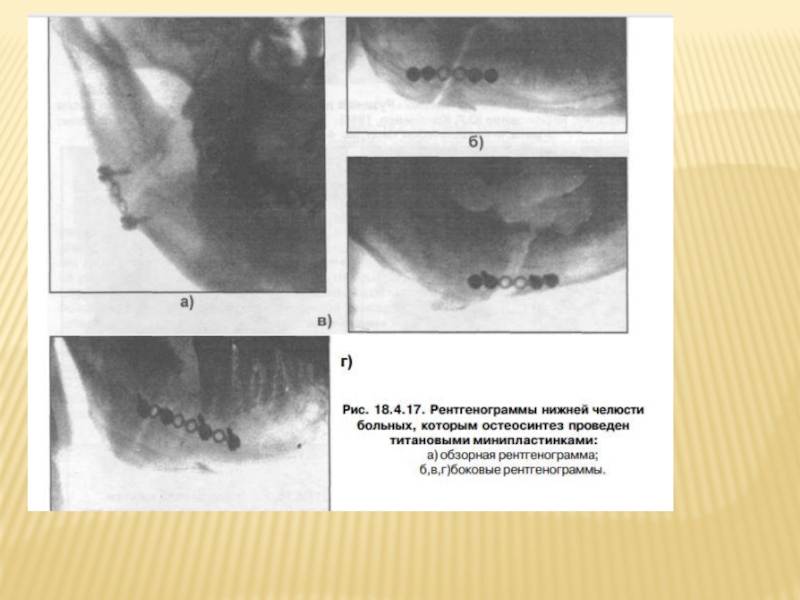
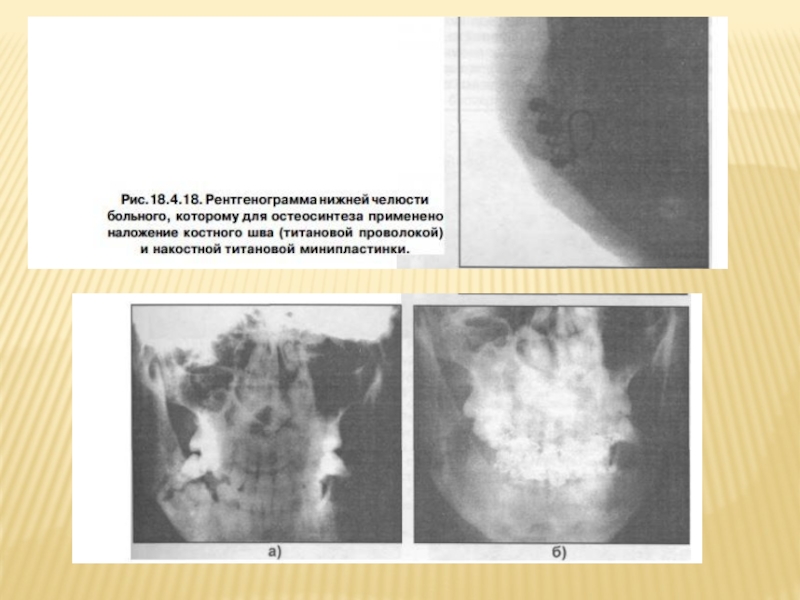
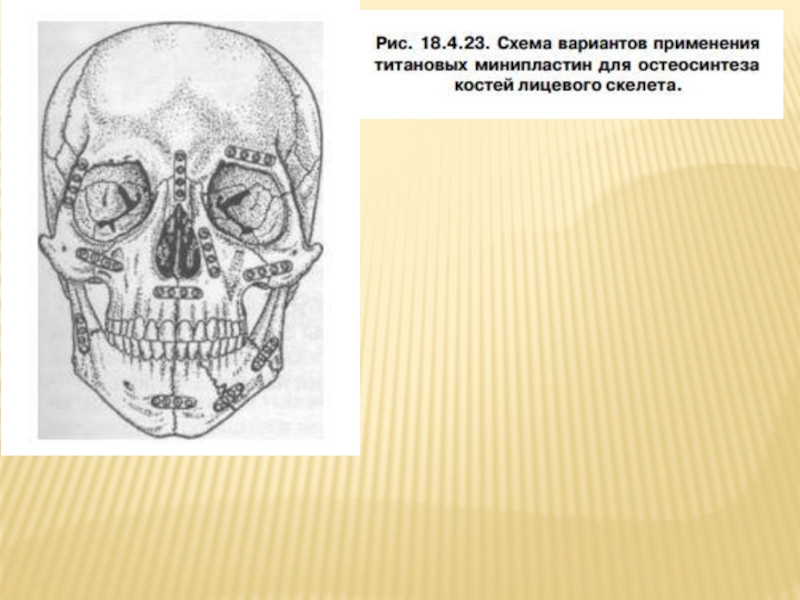
Слайд 111НАКОСТНЫЙ ОСТЕОСИНТЕЗ МЕТАЛЛИЧЕСКИМИ ПЛАСТИНКАМИ
применение черепно - челюстно - лицевых титановых
Набор включает в себя: минипластинки толщиной 0,6 мм, дли- ной от 13 до 72 мм и шириной 4 мм, различной формы (I, L, Т, X, Y, С - формы и др.) с 4-16 от- верстиями под шурупы на каждой пластинке, а также минишурупы диаметром 2 мм и длиной 3- 9 мм, изготовленные из титана и его сплавов, разрешенных к применению Минздравом.
Слайд 115ОКРУЖАЮЩИЙ ШОВ
Окружающий шов из тонкой металлической проволоки или полиамидной нити может
Слайд 117НАКОСТНАЯ ИММОБИЛИЗАЦИЯ ОТЛОМКОВ НИЖНЕЙ ЧЕЛЮСТИ
Показания - дефект костной ткани или отсутствие
Для накостной иммобилизации отломков нижней челюсти предложен ряд аппаратов: В.Ф. Рудько, В.М. Уварова, Я.М. Збаржа, В.П. Панчохи, Ю.И. Вернадского, И.И. Ермолаева и СИ. Кулагова, М.М. Соловьева и Е.М. Магарилла, Н.Г. Бадзошвили, О.П. Чудакова, А.А. Скагера и многие другие.
Различают:фиксирующие, репонирующие, компрессирующие, дистрагирующие и универсальные накостные аппараты
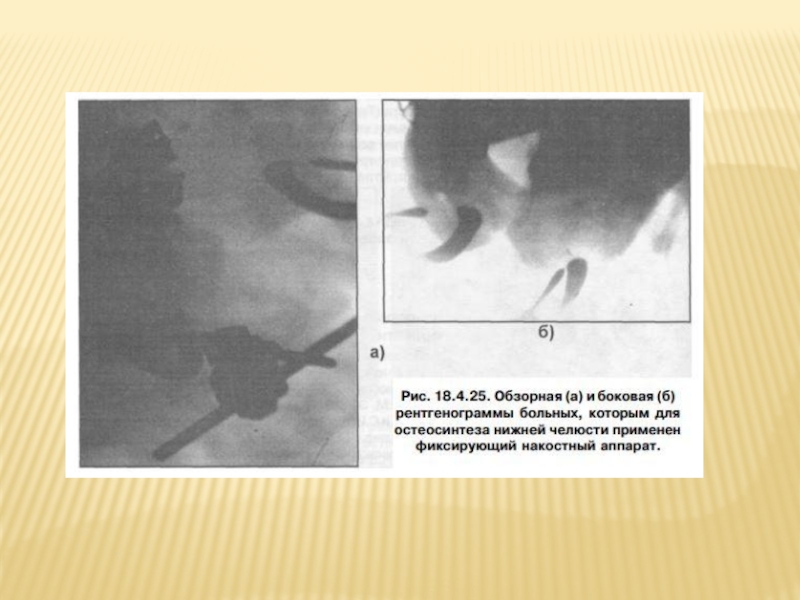
Слайд 118ФИКСИРУЮЩИЙ АППАРАТ В.Ф. РУДЬКО.
Состоит из: крючков - зажимов с шипами, стержнем
Для наложения этого накостного аппарата делается разрез в поднижнечелюстной области, послойно расслаиваются мягкие ткани и обнажаются отломки нижней челюсти, фиксируются на фрагментах челюсти крючки - зажимы (отступя 2 см от щели перелома) при помощи винтов.
На стержень одевают муфты - шарниры и устанавливают отломки в правильное положение.
В муфты-шарниры вставляют металлический стержень и закрепляют его.
Рану послойно зашивают наглухо.
Винт один раз в неделю необходимо подкручивать, т.к. в месте захвата крючков- зажимов возникает разрежение кости (остеопороз) и фиксация отломков ослабевает.
Аппарат снимают через 1-1,5 месяца после его наложения. Для снятия аппарата необходимо рассечь мягкие ткани (рис. 18.4.24-18.4.251
Слайд 121При консервативном лечении одностороннего перелома мыщелкового отростка больному накладывают назубные проволочные
Толщина прокладок обычно не должна быть меньше 1-1,5 см (рис. 18.4.26). При отсутствии зубов и наличии съемных протезов можно воспользоваться последними в сочетании с головной шапочкой и подбородочной пращей с внеротовой резиновой тягой. Через 10-14 дней фиксации межзубной прокладки на 20-30 минут снимают резиновые тяги и оценивают результат лечения.
При переломе нижней челюсти в области мыщелкового отростка с вывихом головки ортопедическими методами лечения нельзя достигнуть успеха. При невозможности вправить головку показано хирургическое лечение.
Слайд 122Тяжелым осложнением перелома мыщелкового отростка с вывихом головки вовнутрь является возможность
Слайд 123ПОКАЗАНИЯ ДЛЯ ОПЕРАТИВНОГО МЕТОДА ЛЕЧЕНИ ПЕРЕЛОМОВ МЫЩЕЛКОВОГО ОТРОСТКА НЧ
В.А. Козлов и
• при одно- и двусторонних переломах со смещением отломка, когда ортопедические методы лечения оказываются несостоятельными;
• при внутрисуставных переломах головки нижней челюсти, когда ортопедическое лечение не обеспечивает желаемых результатов;
• при всех переломах, сопровождающихся вывихом головки нижней челюсти
Большинство отечественных и зарубежных челюстно-лицевых хирургов считают следующими показаниями к оперативному лечению мыщелкового отростка:
вывих и подвывих головки нижней челюсти;
• смещение отломков неустраняемые ортопедическим путем;
• интерпозиция мягких тканей между отломками;
• неправильно сросшиеся переломы со значительным нарушением прикуса;
• множественные переломы нижней челюсти;
• невозможность применения ортопедических методов лечения (адентия, психическое состоя- ние больного, склонность к рвоте, воспаление легких, бронхиальная астма и др.).
Слайд 124Операцию желательно проводить не ранее, чем через неделю после травмы (за
Слайд 125Остеосинтез мыщелкового отростка может быть выполнен с помощью металлической проволоки путем
Слайд 126В 1980 г. Ю.Д. Гершуни предложил метод остеосинтеза, заключающийся во введении
После этого малому отломку придают положение, которое он будет занимать после остеосинтеза, располагая свободный конец провизорной спицы на наружной поверхности ветви.
Слайд 129РЕПАРАТИВНЫЙ ОСТЕОГЕНЕЗ
. Репаративная регенерация - восстановление тканей, утраченных (погибших) в результате
Выделяют четыре стадии течения репаративных процессов в кости. А.А. Корж и соавт. (1972) выделяют 4 фазы (стадии) репаративной регенерации:
• I фаза - разрушение клеточных элементов и структур, входящих в состав кости;
• II фаза - пролиферации и дифференцировки клеточных элементов;
• III фаза - появление первичной костной структуры;
• IV фаза - образование пластинчатой костной ткани
Слайд 130I стадия - это первичная реакция на травму и характеризуется процессами
Между отломками скапливается кровь, а по периферии поврежденного очага образуется перифокальный экссудат, который формируется как компонент острой воспалительной реакции на повреждение ткани.
Фиброзная, жировая и гемопоэтичная ткани гибнут в результате прямого воздействия травмирующего фактора и в результате нарушения кровоснабжения.
Края костных отломков некротизируются. В месте перелома наблюдается острое воспаление, которое сопровождается экссудацией и эмиграцией клеточных элементов крови.
Продолжительность этого периода - до трех дней.
Слайд 131II стадия - это пролиферация и дифференцировка клеточных элементов.
Продолжается 8
Происходит формирование грануляционной ткани, пролиферация остеогенных и соединительнотканных клеток, врастание фибробластов вместе с ростом мелких сосудов.
Между фибробластами образуются тонкие тяжи, соединяющие одну клетку с другой. Таким образом формируется фибробластический синцитий.
Новообразованные сосуды врастают в фибробластические слои. Так возникает юная соединительная ткань (грануляционная ткань), которая постепенно заполняет раневой дефект.
Слайд 132III стадия - появление первичных костных структур.
В этот период происходит
Преобразование грануляционной ткани в грубоволокнистую означает образование первичной костной мозоли.
Начинается период с 9-10 дня после травмы.
Фиброзное сращение продолжается в среднем от 20 до 30 дней.
IV стадия - наблюдается резорбция провизорной кости и образование пластинчатой костной ткани.
Формируется вторичная костная мозоль. Весь цикл перестройки костной ткани, начиная с рассасывания кости и заканчивая образованием новой костной ткани, занимает около 100 дней (Bleicher, 1988).
Процесс перестройки костной ткани обеспечивается двумя типами клеток: остеобластами и остеокластами. Остеобласты вырабатывают вещества, обеспечивающие построение кости и после выполнения своей функции они гибнут. Остеокласты принадлежат к классу макрофагов, которые рассасывают костную ткань, т.е. утилизируют гидроксиапатиты (минеральный компонент кости). Разрушая старую кость, остеокласты способствуют построению новой костной ткани, которая осуществляется остеобластами
Слайд 133Морфологически регенерацию костной ткани в линии перелома Воронович И.Р. и соавт.
• до 15 дня после травмы - отмечено рассасывание концов костных отломков (к 10-м суткам место перелома заполняет остеобластическая, а местами и хондроидно - хрящевая ткань);
• на 15-30 сутки после перелома концы костных отломков соединились между собой молодой губчатой костной тканью, а костные балки регенерата переходили без резких границ в костную ткань отломков;
• с 30 по 45 день - губчатая кость тесно переплетается с тканью концов отломков и в костной ткани отломков отмечались явления перестройки (могут сохраняться участки фиброзной и хондроидной ткани);
• с 45 по 60-е сутки участки фиброзной и хондроидной ткани исчезали и замещались костными балками;
• с 60-х суток регенерат состоял из костных балок и охватывал кость периостально в месте перелома в виде муфты
Слайд 134Таким образом, в регенерате в течение первых 20 суток преобладает фиброзная
Слайд 1351 стадия репаративного остеогенеза :
для уменьшения боли и снятия эмоционального напряжения
проводниковое обезболивание.
по показаниям удаляют зуб из щели перелома и переводят открытые переломы в закрытые (проводят хирургическую обработку послеопераци-онной раны).
осуществляют репозицию и фиксацию отломков челюстей, надевают резиновую тягу.
Для профилактики развития посттравматических воспалительных осложнений назначают антибактериальные препараты (сульфаниламиды, антибиотики и др.).
Проводится тщательное соблюдение гигиены полости рта (частые полоскания полости рта растворами антисептиков, чистка зубов и шин зубными щетками). Больным назначают челюстной стол.
Слайд 136С целью профилактики развития посттравматических воспалительных осложнений в щели перелома и
Слайд 137С первых дней лечения больного можно назначить следующие физиотерапевтические методы:
микроволновую
облучение ультрафиолетовыми лу-чами (при нарушении целостности кожи или слизистой оболочки полости рта);
электрофорез анестетиков (при болях).
Такие физиотерапевтические процедуры снимают боль, улучшают лимфо- и кровообращение, способствуя рассасыванию гематомы и отека. Весова Е.П. (1994) рекомендует применять бишофит на область посттравматической гематомы, что способствует быстрому рассасыванию последней.
Слайд 1382 стадия репаративного остеогенеза: продолжают профилактику развития воспалительных процессов, поэтому рекомендовано
Для стимуляции иммуногенеза и повышения неспецифической резистентности организма больным назначают пиримидиновые производные (метилурацил, пентоксил) или анаболические препараты стеро- идной (ретаболил, метандростенолон) и нестероидной (оротат калия) структуры.
Из Физиотерапевтических процедур в этот период можно назначить олиготермические дозы УВЧ, инфракрасное и ультрафиолетовое облучение, парафинотерапию, лазерное облучение.
Слайд 139В третьей стадии заживления перелома все лечебные мероприятия должны быть направлены
В этот период больным продолжают применение лекарств, направленных на повышение неспецифической резистентности организма, назначают поливитамины с минеральными веществами. Ежедневно контролируют состояние шин и следят за соблюдением гигиены полости рта.
Слайд 140В этот период больным назначают электрофорез кальция и фосфора на период
Слайд 141Целью лечения переломов нижней челюсти является не только восстановление дефекта и
Задачами лечебной физкультуры (ЛФК) в период формирования первичной костной мозоли будут:
стимуляция процессов консолидации отломков поврежденной кости;
улучшение общего состояния организма; профилактика осложнений, связанных с отсутствием движений в височно-нижнечелюстном суставе (в связи с иммобилизацией нижней челюсти) и гиподинамией жевательных мышц
Слайд 142Больным с челюстно - лицевыми повреждениями можно назначать три физиологически полноценных
первый челюстной стол (Ч-l) - зондовый - пищу доводят до консистенции сливок, назначают больным на весь период лечения, если иммобилизация осуществляется назубными шинами с межчелюстной резиновой тягой (когда у больных не только утра- чена функция жевания, но и нарушена функция глотания);
второй челюстной стол (Ч-И) - пища доведена до консистенции жидкой сметаны (кашицеобразная), назначается больным, у которых утрачена или нарушена функция жевания, но сохранена функция глотания;
общий стол (№15) - получают больные у которых наступила консолидация отломков челюсти. По химическому составу пища челюстных столов одинакова, различие заключается только в ее консистенции.
Слайд 143После завершения лечения, т.е. при наступлении консолидации отломков, больным снимают межчелюстную
Рентгенографию места перелома нижней челюсти (после снятия шин) выполняют в том случае, когда есть соответствующая клиническая симптоматика (воспалительные явления, боли, наличие неудаленного зуба и др.). Объективная оценка консолидации отломков нижней челюсти складывается из данных клинического обследования и рентгенографии.
Клинически определяем отсутствие подвижности отломков, а также воспалительной гиперемии и инфильтрации слизистой оболочки альвеолярного отростка (при переломах в пределах зубного ряда), отсутствие воспалительных изменений со стороны кожи, наличие безболезненного муфтообразного утолщения (первичной костной мозоли) в области перелома. Данные рентгенографии свидетельствуют о нормальном течении репаративных процессов