- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Сердечно-легочная и церебральная реанимация догоспитальная и госпитальная (специализированная) презентация
Содержание
- 1. Сердечно-легочная и церебральная реанимация догоспитальная и госпитальная (специализированная)
- 2. Сердечно-легочная и церебральная реанимация История оживления насчитывает
- 3. Сердечно-легочная и церебральная реанимация Комплекс мероприятий, именуемый
- 4. После обращения В.А. Неговского в Наркомздрав СССР
- 5. Реаниматология и реанимация Реаниматология (лат. re
- 6. Классификация терминальных состояний ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ – (
- 7. Предагональное состояние, терминальная пауза и агональное состояние
- 8. Клиническая смерть – потенциально обратимое состояние, начинающееся
- 9. Что влияет на продолжительность клинической смерти? Состояние
- 10. Критерии смерти Клиническую смерть констатируют
- 11. Классификация терминальных состояний К терминальным состояниям относят
- 12. Критерии смерти МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ ПРИКАЗ
- 13. МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ ПРИКАЗ от 25
- 14. Смерть мозга человека развивается в результате:
- 15. Диагноз смерти мозга человека устанавливается консилиумом врачей
- 16. Состав консилиума врачей Врач-анестезиолог-реаниматолог и врач-невролог,
- 17. Для проведения электроэнцефалографического исследования (ЭЭГ-исследование), контрастной
- 18. ЭЭГ
- 19. Контрастная цифровая субтракционная панангиография четырех магистральных сосудов головы (общие сонные и позвоночные артерии)
- 20. Контрастная цифровая субтракционная панангиография четырех магистральных сосудов головы (общие сонные и позвоночные артерии)
- 21. Диагноз смерти мозга человека устанавливается при соблюдении
- 22. Диагноз смерти мозга человека устанавливается при соблюдении
- 23. В целях установления диагноза смерти мозга человека
- 24. В целях установления диагноза смерти мозга человека
- 25. В целях установления диагноза смерти мозга человека
- 26. В целях установления диагноза смерти мозга человека
- 27. В целях установления диагноза смерти мозга человека
- 28. В целях установления диагноза смерти мозга человека
- 29. В целях установления диагноза смерти мозга человека
- 30. В целях установления диагноза смерти мозга человека
- 31. В целях установления диагноза смерти мозга человека
- 32. В целях установления диагноза смерти мозга человека
- 33. Критерии смерти
- 34. при наступлении состояния клинической смерти на фоне
- 35. Патофизиология терминальных состояний Остановка кровообращения: это внезапное
- 36. Патофизиология терминальных состояний Остановка кровообращения всегда тесно
- 37. Патофизиология терминальных состояний Различают следующие виды остановки
- 38. Также ОК развивается при желудочковой тахикардии (ЖТ)
- 39. Варианты ОК по патогенезу Фибрилляция желудочков (ФЖ)-хаотичное
- 41. Асистолия – вариант ОК, при котором отсутствует
- 42. Электромеханическая диссоциация (ЭМД)-вариант ОК при наличии организованной
- 43. ПРИЧИНЫ ЭМД: Тяжелая гипоксия; Гиповолемия; Ацидоз; Гипо-/гиперкалиемия;
- 44. При отсутствии своевременного лечения описанные механизмы ОК
- 45. ПРИЧИНЫ ВНЕЗАПНОЙ СМЕРТИ*
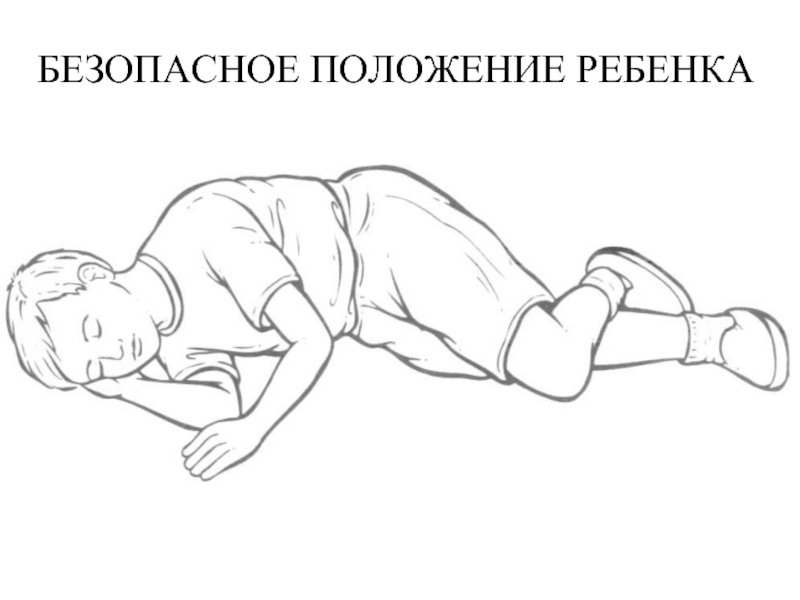
- 46. Обоснование важности ранних реанимационных мероприятий Независимо от
- 47. Питер Сафар (12.04.1924 – 03.08.2003) родился
- 48. Приемы и этапы СЛР Сердечно-легочная реанимация включает
- 49. Приемы и этапы СЛР Фазы сердечно-легочной реанимации
- 50. Приемы и этапы СЛР (Basic Life Support — BLS) Базовые
- 51. Приемы и этапы СЛР Необходимо выполнить определённую
- 52. Приемы и этапы СЛР Если пациент реагирует
- 54. Приемы и этапы СЛР 4. Обеспечить проходимость
- 55. Приемы и этапы СЛР
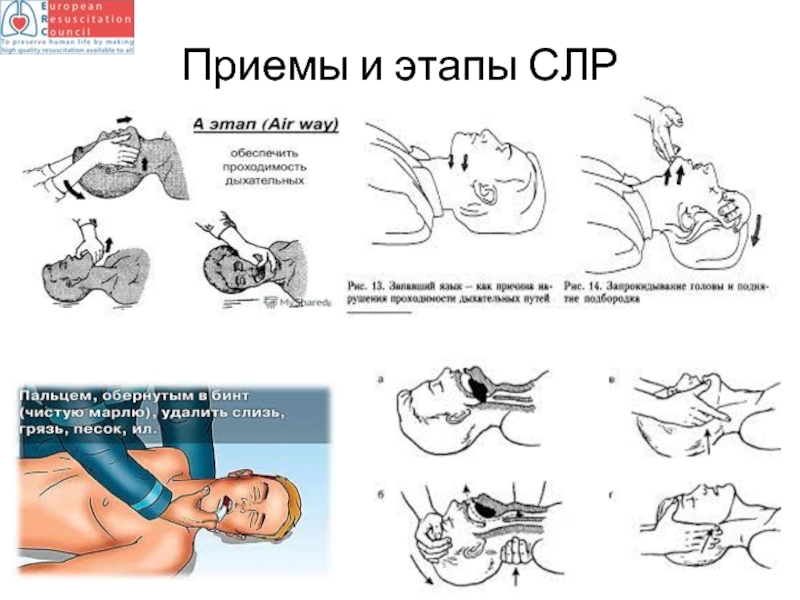
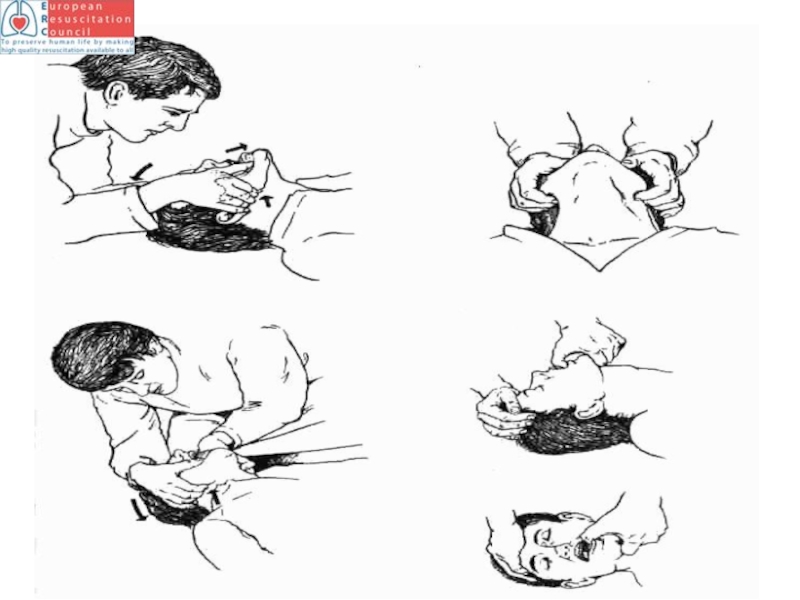
- 56. Тройной прием Сафара
- 57. Приемы и этапы СЛР
- 58. Приемы и этапы СЛР 6.
- 59. Для определения пульса нащупайте сонную артерию на
- 60. Приемы и этапы СЛР
- 61. Приемы и этапы СЛР
- 62. Правила проведения непрямого массажа сердца 1. Больной
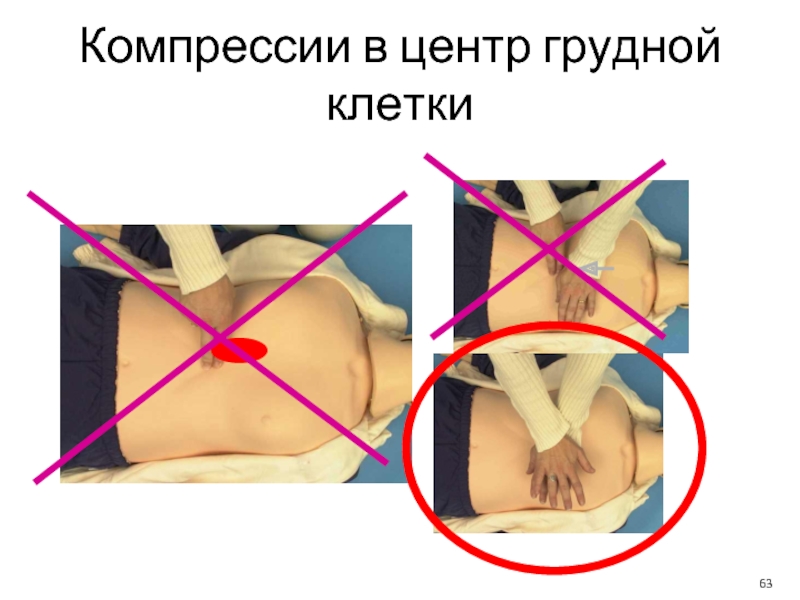
- 63. Компрессии в центр грудной клетки
- 64. Правила проведения непрямого массажа сердца 4. Сдавления
- 65. Массаж сердца Надавливайте на грудину (100 раз в минуту, меняясь каждые две минуты)
- 66. Правила проведения непрямого массажа сердца 7. При
- 67. Декомпрессия грудной клетки и сердечный выброс
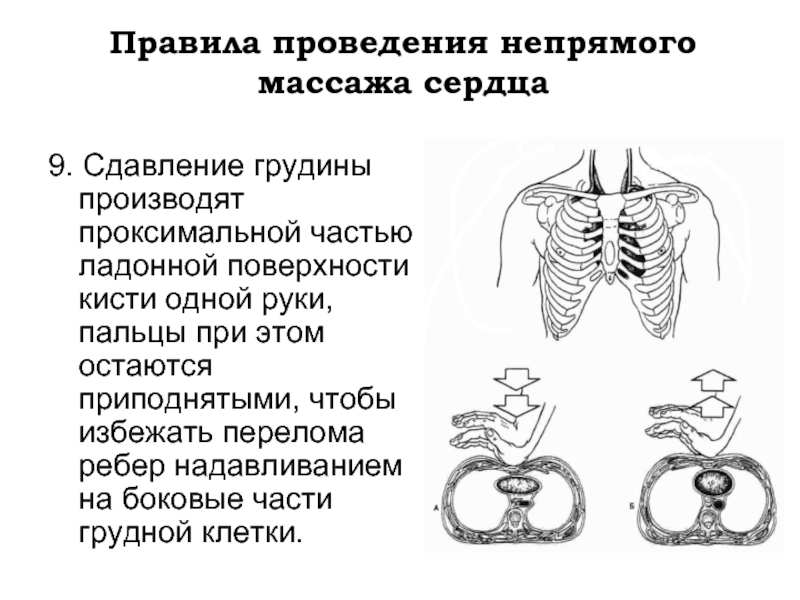
- 68. Правила проведения непрямого массажа сердца 9.
- 69. Частые ошибки при проведении непрямого массажа сердца:
- 70. Заключение экспертов Во время
- 71. Обеспечить безопасность
- 72. Заключение экспертов Во
- 73. Заключение экспертов Таким образом: в первые
- 75. Как пророк Илия (Елисей) оживлял мертвого ребенка:
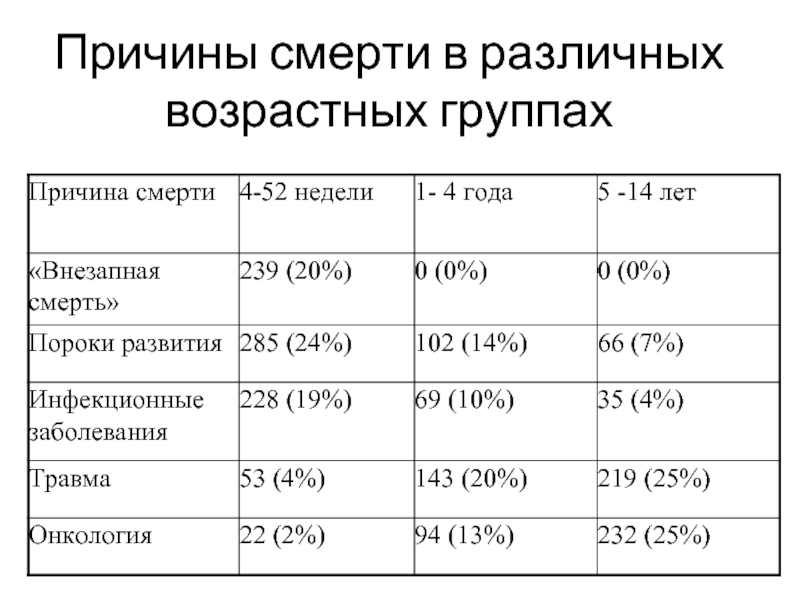
- 76. Причины смерти в различных возрастных группах
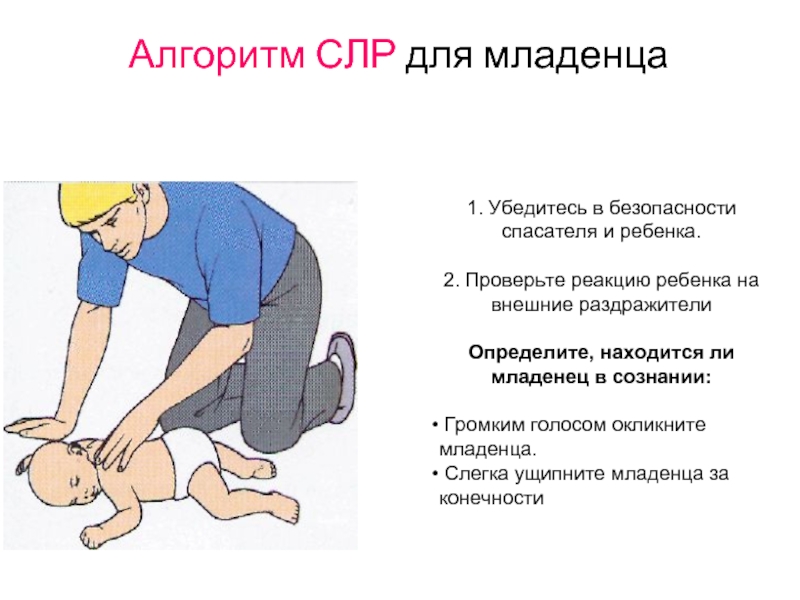
- 77. Алгоритм СЛР для младенца 1. Убедитесь
- 78. СЛР в педиатрии 3. А. если
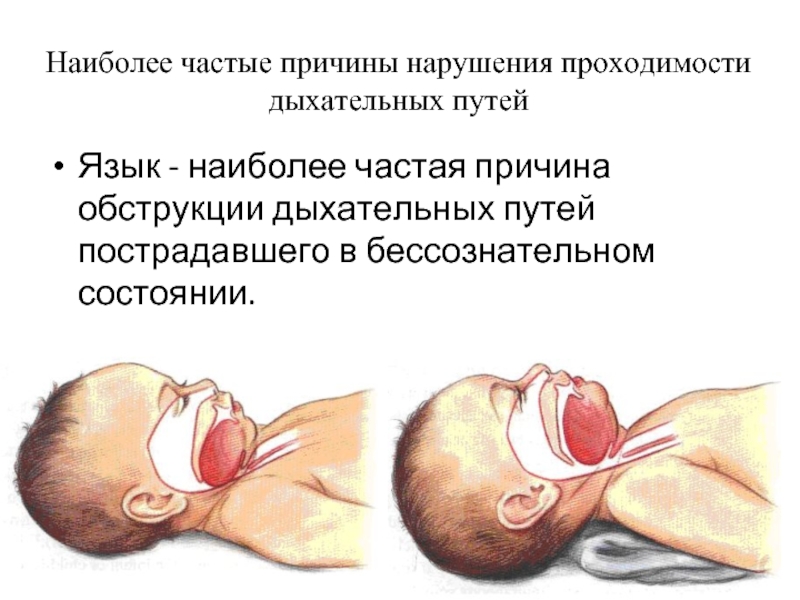
- 79. Наиболее частые причины нарушения проходимости дыхательных путей
- 80. СЛР в педиатрии 5. А. Если ребенок
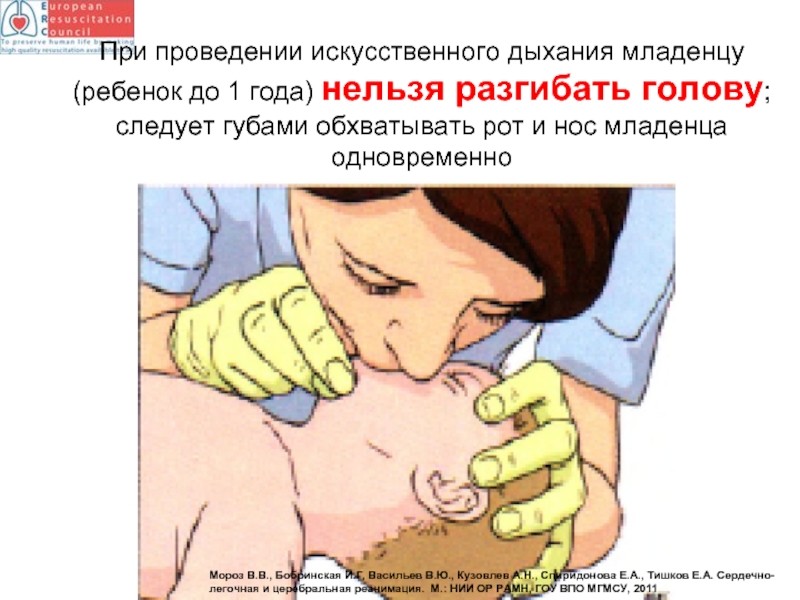
- 81. При проведении искусственного дыхания младенцу (ребенок до
- 82. СЛР в педиатрии Искусственное
- 83. СЛР в педиатрии Искусственное дыхание у детей
- 84. После проведения 5-и начальных искусственных вдохов проверить
- 85. Определение пульса на плечевой артерии у ребенка до 1 года СЛР в педиатрии
- 86. При выявлении признаков восстановления спонтанного кровообращения следует
- 87. СЛР в педиатрии 6. Оценка кровообращения ребенка
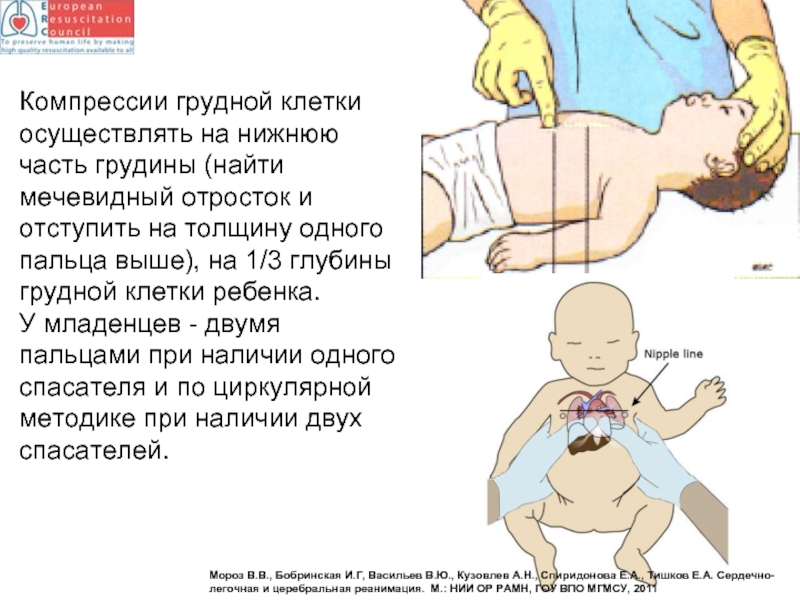
- 88. Компрессии грудной клетки осуществлять на нижнюю часть
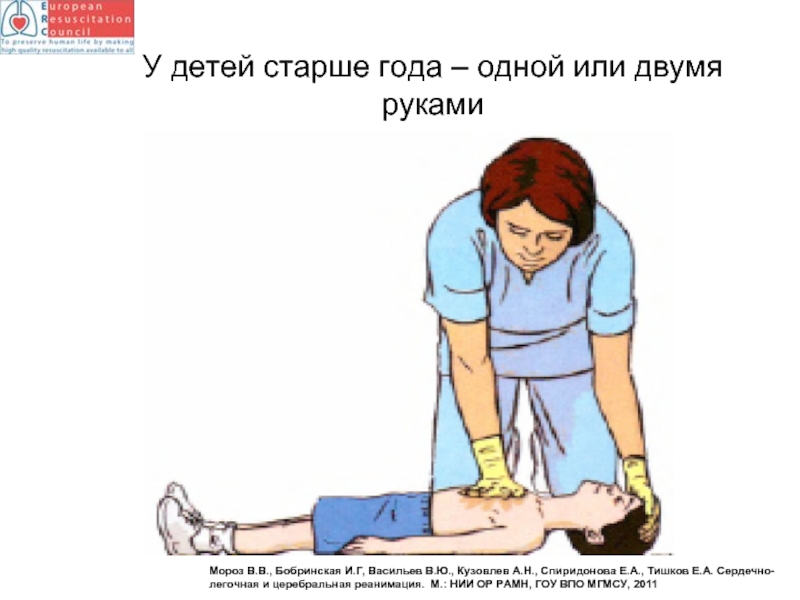
- 89. У детей старше года – одной или
- 90. Соотношение компрессий и частоты дыхания у детей
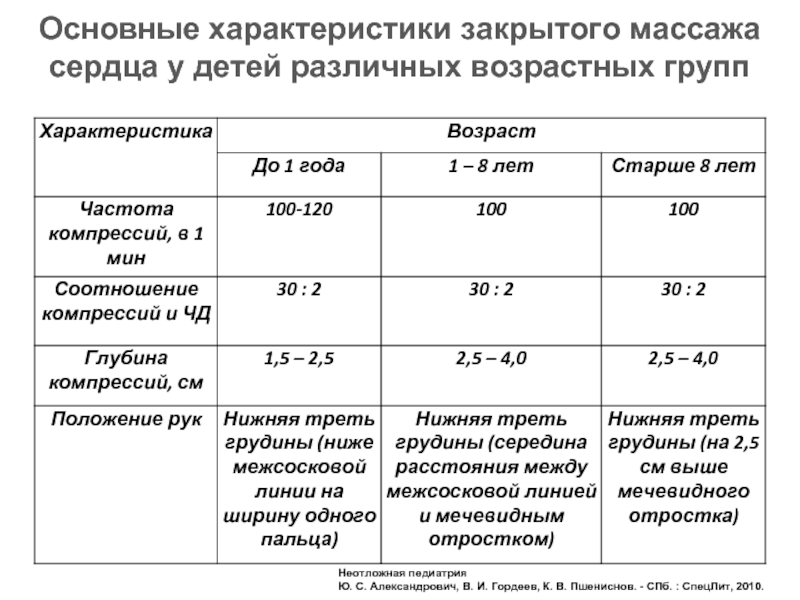
- 91. Основные характеристики закрытого массажа сердца у детей
- 92. СЛР в педиатрии Компрессии грудной клетки у
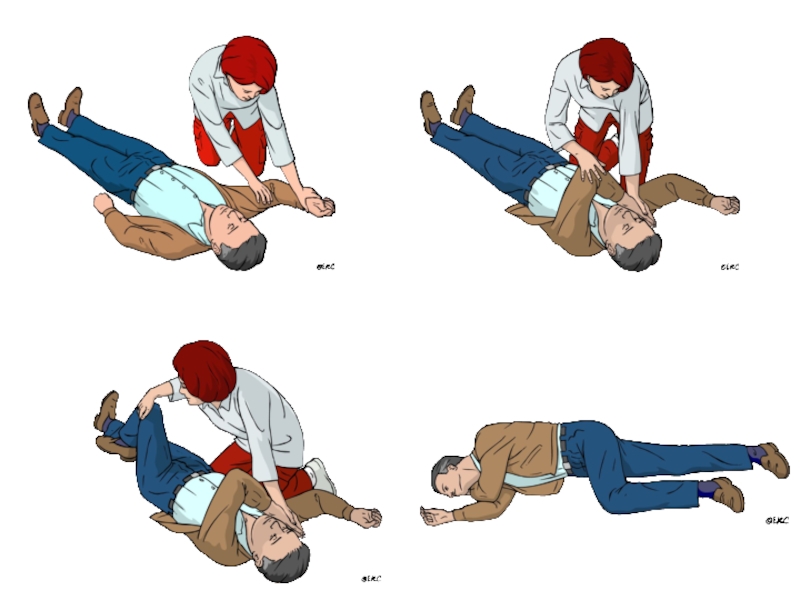
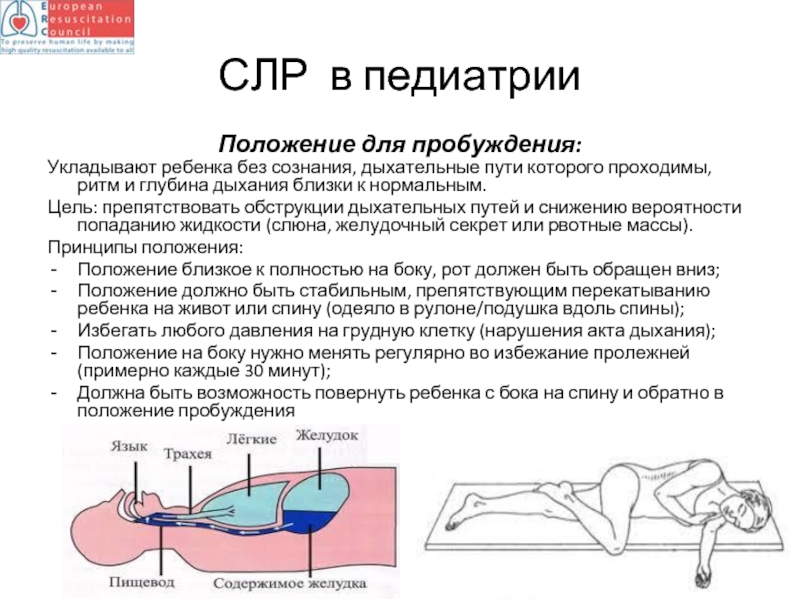
- 93. СЛР в педиатрии Положение для пробуждения: Укладывают
- 94. При подозрении на обструкцию дыхательных путей инородным
- 95. ОБСТРУКЦИЯ ДП ИНОРОДНЫМ ТЕЛОМ пострадавший без сознания
- 96. При оказании помощи по поводу обструкции дыхательных
- 97. Техника выполнения ударов по спине у младенцев:
- 98. - Положить ребенка на спину таким
- 99. Освобождение верхних дыхательных путей у детей до года
- 100. Техника выполнения ударов по спине у детей
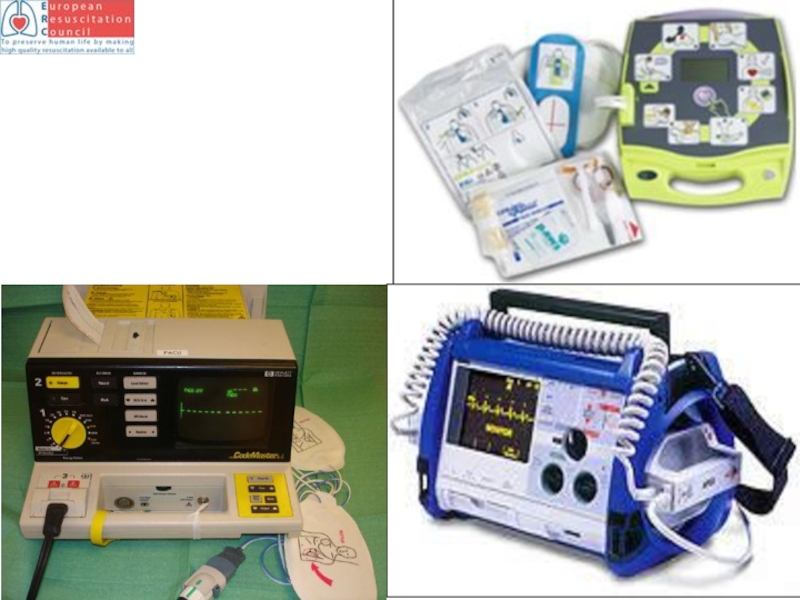
- 101. Концепция ранней дефибрилляции с использованием «общедоступного дефибриллятора-монитора»
- 102. Дефибрилляция Механическая (прекардиальный удар);
- 103. Прекардиальный удар проводится в том
- 104. 16 июля 1774 года из окна первого
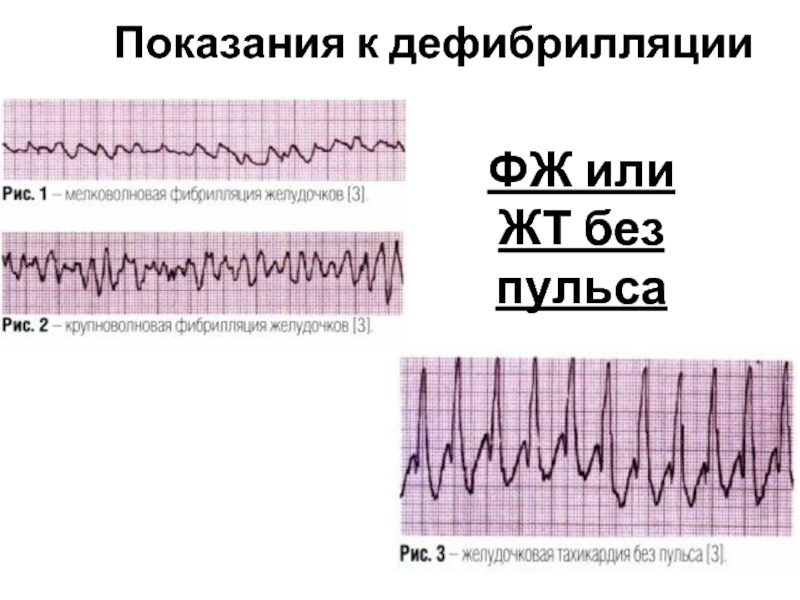
- 105. Показания к дефибрилляции ФЖ или ЖТ без пульса
- 106. РЕКОМЕНДАЦИИ ECC Guidelines 2011г. СОХРАНЯЕТСЯ ДВЕ СХЕМЫ
- 107. ПРАВИЛА ПРИ РЕАНИМАЦИОННЫХ МЕРОПРИЯТИЯХ Эффективные механические сокращения
- 110. Дефибрилляция: размер электродов: 4,5 см в
- 112. - Питание включается автоматически при открывании футляра
- 113. Причины неэффективности дефибрилляции Гипокалиемия (ввести калия хлорид);
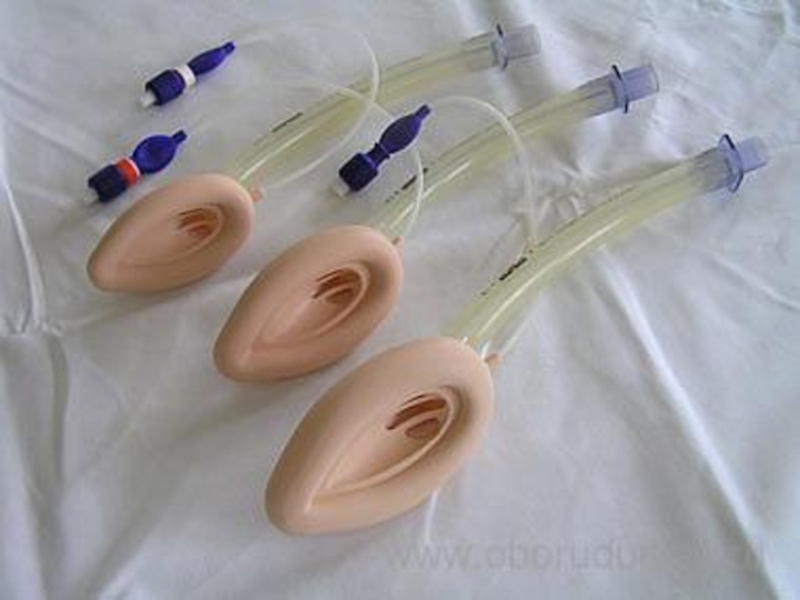
- 114. Дыхательный мешок с маской Эндотрахеальная трубка Ларингеальная маска “НЕДОСТАЮЩЕЕ ЗВЕНО”
- 115. Госпитальная СЛР лечение недостаточности дыхания и кровообращения
- 119. Мешок Амбу Поддержание проходимости дыхательных путей; Герметичное
- 120. Лицевые маски Возможность использования О2 с воздуховодом и без. Но угроза аспирации!
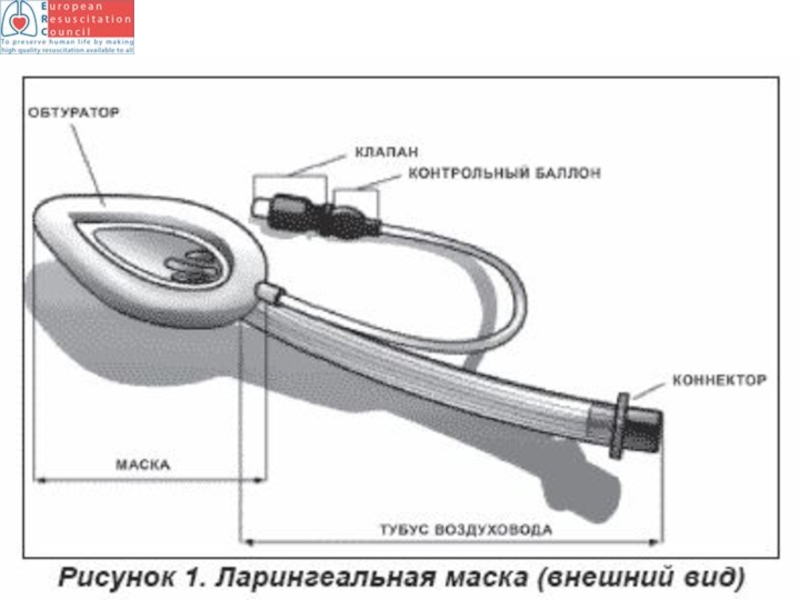
- 121. Ларингеальная маска
- 122. Лучшая проходимость дыхательных путей Легче получить герметичное
- 124. Не требуется ларингоскопия. При установке голова &
- 125. Первичное устройство для вентиляции Для начала реанимации
- 126. ПРОТИВОПОКАЗАНИЯ
- 127. “Эндотрахеальная трубка с манжеткой в обеспечении проходимости
- 128. Госпитальная СЛР лечение недостаточности дыхания и кровообращения
- 129. Недостаток подготовленных анестезиологов в этой среде. Необходимость
- 130. СЛР в педиатрии В настоящее время нет
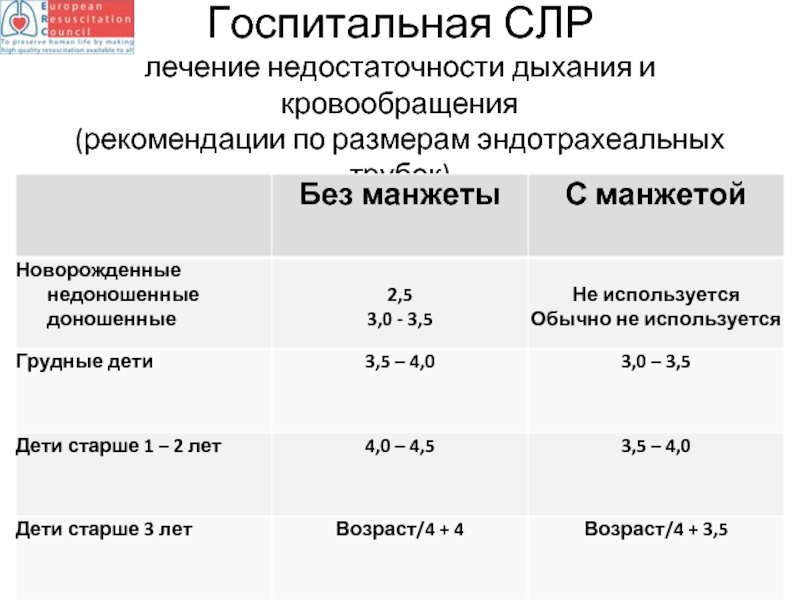
- 131. Госпитальная СЛР лечение недостаточности дыхания и кровообращения (рекомендации по размерам эндотрахеальных трубок)
- 133. Госпитальная СЛР лечение недостаточности дыхания и кровообращения
- 134. Госпитальная СЛР лечение недостаточности дыхания и кровообращения
- 135. Обструкция эндотрахеальной трубки
- 136. ТРАНСПОРТИРОВКА ПОСТРАДАВШИХ Должна быть по возможности быстрой,
- 137. ТРАНСПОРТИРОВКА ПОСТРАДАВШИХ При транспортировке на
- 138. Правильные положения пострадавших при транспортировке: положение
- 139. Правильные положения пострадавших при транспортировке: положение
- 140. Правильные положения пострадавших при транспортировке: "полусидячее
- 141. Благодарю за Внимание!
- 143. БЕЗОПАСНОЕ ПОЛОЖЕНИЕ РЕБЕНКА
Слайд 1 Сердечно-легочная и церебральная реанимация догоспитальная (basic life support) и госпитальная
Слайд 2Сердечно-легочная и церебральная реанимация
История оживления насчитывает много столетий. Указывается проведение в
В XVI веке Везалий описывал ИВЛ с перемежающимся в критических ситуациях положительным давлением.
1780 г. - проба реанимации новорожденных методом надувания в легкие (Шосье).
1874 г. - исследовательский прямой массаж сердца (Шифф).
1901 г. -первый успешный прямой массаж сердца в клинике (Кристан, Ингельсруд).
1946 г. - закрытый массаж сердца и дефибрилляция иссле-довательским методом.(Гурвич, Юнев).
1960 г. - непрямой массаж сердца (Никербокер, Кувенговен, Роремс). "Начать кардиореанимационные мероприятия теперь может кто угодно и где угодно. Все, что вам необходимо - это две руки".
Слайд 3Сердечно-легочная и церебральная реанимация
Комплекс мероприятий, именуемый сейчас СЛР, сформировался в середине
СЛР – является начальным этапом оживления.
Цель данного этапа – в кратчайший срок восстановить сердечную деятельность и дыхательную функцию.
Ресусцитация – появление признаков жизни без восстановления сознания (характеристика начального этапа реанимации).
СЛР и церебральная реанимация заключается в выполнении всего комплекса реанимационных мероприятий, направленных на оживление организма и восстановление всех его функций, в том числе высшей нервной деятельности.
Слайд 4После обращения В.А. Неговского в Наркомздрав СССР издается Приказ № 118
«padre reanimatione» сердечно-легочной реанимации.
В 1964 году предложил всем известный термин «реанимация».
Слайд 5Реаниматология и реанимация
Реаниматология
(лат. re – вновь; animare – оживлять) -
Реанимация – практические мероприятия по оживлению организма.
Слайд 6Классификация терминальных состояний
ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ – ( от лат. terminalis относящийся к
Предагония – состояние, характеризующееся отсутствием пульса на периферических артериях, нарушением дыхания, цианозом или бледностью, угнетением сознания.
Терминальная пауза – состояние, продолжающееся 1-4 минуты: дыхание прекращается, развивается брадикардия, иногда асистолия, исчезают реакции зрачка на свет, корнеальный и другие стволовые рефлексы, зрачки расширяются.
Агония – состояние, характеризующееся отсутствием сознания и рефлексов, невозможностью определения АД, ослаблением пульса на крупных артериях, нарушением сердечного ритма. Признаки гипоксии и нарушения ритма (ЭКГ).
Клиническая смерть – состояние, характеризующееся отсутствием пульса и сердечных сокращений, прекращением биоэлектрической активности сердца или наличием мелковолновых фибриллярных осцилляций по данным ЭКГ; прекращением дыхания; угнетением сознания и спонтанных движений или реакций на звуковые, болевые и проприоцептивные раздражения. Роговичные рефлексы и реакции зрачков на свет отсутствуют. Отмечают мидриаз (расширение зрачков).
Слайд 7Предагональное состояние, терминальная пауза и агональное состояние – проявляются не всегда
Слайд 8Клиническая смерть
– потенциально обратимое состояние, начинающееся с момента остановки кровообращения и
Классификация терминальных состояний
Слайд 9Что влияет на продолжительность клинической смерти?
Состояние организма
причина смерти
длительность умирания
возраст
Факторы внешней среды
Температура
насыщение организма кислородом
наличие альтернативных источников энергии и защита мозга от гипоксии
Своевременно и правильно проводимая реанимация (СЛЦР)
Слайд 10Критерии смерти
Клиническую смерть констатируют в момент полной остановки кровообращения,
В терминальной стадии любой неизлечимой болезни реанимация бесперспективна и применяться не должна. Абсолютное противопоказание к оживлению – выраженные гипостатические пятна в отлогих частях тела как достоверный признак биологической смерти.
Слайд 11Классификация терминальных состояний
К терминальным состояниям относят также «состояние оживленного организма после
Существуют такие понятия, как «мозговая» и «биологическая» смерть.
«Мозговую смерть» как диагноз регистрируют при необратимом повреждении коры больших полушарий головного мозга (декортикация) при работающем сердце и искусственной вентиляции лёгких. Однако в ранние сроки (первые часы и сутки после клинической смерти) установить этот диагноз нелегко.
«Биологическая смерть» - необратимое состояние, при котором всякие попытки оживления оказываются безуспешными. Существуют достоверные признаки:
Трупные пятна - начинают формироваться через 2-4 часа после остановки сердца.
Трупное окоченение - проявляется через 2-4 часа после остановки кровообращения, достигает максимума к концу первых суток и самопроизвольно проходит на 3-4 сутки.
Слайд 12Критерии смерти
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ПРИКАЗ
от 25 декабря 2014 г. N 908н
О
В соответствии с пунктом 4 Правил определения момента смерти человека, в том числе критериев и процедуры установления смерти человека, утвержденных постановлением Правительства Российской Федерации от 20 сентября 2012 г. N 950 (Собрание законодательства Российской Федерации, 2012, N 39, ст. 5289), приказываю:
1. Утвердить:
Порядок установления диагноза смерти мозга человека согласно приложению N 1;
форму протокола установления диагноза смерти мозга человека согласно приложению N 2.
2. Признать утратившим силу приказ Министерства здравоохранения Российской Федерации от 20 декабря 2001 г. N 460 "Об утверждении Инструкции по констатации смерти человека на основании диагноза смерти мозга" (зарегистрирован Министерством юстиции Российской Федерации 17 января 2002 г., регистрационный N 3170).
3. Настоящий приказ вступил в силу с 1 января 2016 года.
Министр В.И.СКВОРЦОВА
Слайд 13МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ ПРИКАЗ от 25 декабря 2014 г. N 908н О ПОРЯДКЕ
Смерть мозга человека наступает при полном и необратимом прекращении всех функций головного мозга, регистрируемом при работающем сердце и искусственной вентиляции легких. Момент смерти мозга человека является моментом смерти человека.
Часть 2 статьи 66 Федерального закона от 21.11.2011 N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации" (Собрание законодательства Российской Федерации, 2011, N 48, ст. 6724; 2013, N 48, ст. 6165).
Слайд 14
Смерть мозга человека развивается в результате:
Первичного повреждения вследствие его прямого повреждения,
Вторичное повреждение мозга человека возникает в результате его опосредованного повреждения при гипоксии различного генеза, в том числе при прекращении или ухудшении системного кровообращения.
Слайд 15Диагноз смерти мозга человека устанавливается консилиумом врачей в медицинской организации, в
Консилиум врачей созывается лечащим врачом, назначаемым руководителем структурного подразделения медицинской организации (во время его отсутствия - лицом, его замещающим), оказывающего медицинскую помощь по профилю "анестезиология и реаниматология" в круглосуточном режиме (отделение (центр) анестезиологии-реанимации, отделение реанимации и интенсивной терапии)
Слайд 16Состав консилиума врачей
Врач-анестезиолог-реаниматолог и врач-невролог, имеющие опыт работы по специальности
Слайд 17
Для проведения электроэнцефалографического исследования (ЭЭГ-исследование), контрастной цифровой субтракционной панангиографии четырех магистральных
В состав консилиума врачей не могут быть включены специалисты, принимающие участие в изъятии и трансплантации (пересадке) органов и (или) тканей .
Часть 3 статьи 66 Федерального закона от 21.11.2011 N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации".
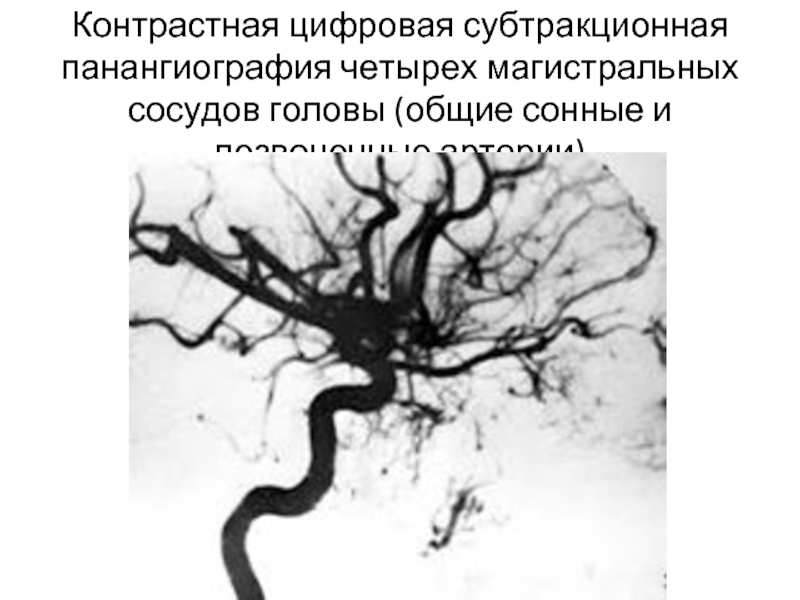
Слайд 19Контрастная цифровая субтракционная панангиография четырех магистральных сосудов головы (общие сонные и
Слайд 20Контрастная цифровая субтракционная панангиография четырех магистральных сосудов головы (общие сонные и
Слайд 21Диагноз смерти мозга человека устанавливается при соблюдении одновременно следующих условий:
- об интоксикациях, включая лекарственные. При наличии интоксикации процедура установления диагноза смерти мозга человека начинается по истечении четырех периодов полувыведения лекарственного препарата или иного вещества, вызвавшего интоксикацию;
- о первичной гипотермии;
- о гиповолемическом шоке;
- о метаболических и эндокринных комах;
- о применении лекарственных препаратов для анестезии, анальгетиков, наркотических средств, психотропных веществ, миорелаксантов, иных лекарственных препаратов, угнетающих центральную нервную систему и нервно-мышечную передачу, а также лекарственных препаратов, расширяющих зрачки. При предшествующем использовании данных лекарственных препаратов в лечебных целях процедура установления диагноза смерти мозга человека начинается по истечении не менее одного периода полувыведения от момента последнего их введения;
- об инфекционных поражениях мозга;
Слайд 22Диагноз смерти мозга человека устанавливается при соблюдении одновременно следующих условий:
от 1 до 3 лет - не ниже 75 мм рт. ст.
от 4 до 10 лет - не ниже 85 мм рт. ст.
от 11 до 18 лет - не ниже 90 мм рт. ст.
Сведения об отсутствии признаков и данных, указанных в подпункте 1Сведения об отсутствии признаков и данных, указанных в подпункте 1 настоящего пункта, а также о значениях ректальной температуры и систолического артериального давления вносятся в Протокол установления диагноза смерти мозга, оформляемый в соответствии с приложением N 2 к настоящему приказу (далее - Протокол).
Слайд 23В целях установления диагноза смерти мозга человека консилиумом врачей осуществляется определение
1) полное и устойчивое отсутствие сознания (кома);
2) атония всех мышц (наличие спинальных автоматизмов не является признаком отсутствия атонии мышц);
3) отсутствие реакции на сильные болевые раздражения в области тригеминальных точек и любых других рефлексов, замыкающихся выше шейного отдела спинного мозга;
4) неподвижность глазных яблок, отсутствие реакции максимально расширенных зрачков (для взрослых диаметр зрачков более 5 мм, для детей - более 4 мм) на прямой яркий свет.
При отсутствии возможности оценить состояние глазных яблок и зрачков с обеих сторон вследствие травмы лица, травмы одного или обоих глазных яблок, данный клинический критерий не определяется, при этом в случае одностороннего повреждения обязательным является определение неподвижности глазного яблока и отсутствие реакции максимально расширенного зрачка (для взрослых диаметр зрачков более 5 мм, для детей - более 4 мм) на прямой яркий свет на неповрежденной стороне;
Слайд 24В целях установления диагноза смерти мозга человека консилиумом врачей осуществляется определение
5) отсутствие корнеальных рефлексов.
При отсутствии возможности исследовать корнеальные рефлексы с обеих сторон вследствие травмы лица, травмы одного или обоих глазных яблок данный клинический критерий не определяется, при этом в случае одностороннего повреждения обязательным является определение отсутствия корнеального рефлекса на неповрежденной стороне;
6) отсутствие окулоцефалических рефлексов, подтвержденное путем применения следующей методики: для вызывания окулоцефалических рефлексов врач занимает положение у изголовья пациента так, чтобы голова пациента удерживалась между двумя кистями рук врача, а большие пальцы рук приподнимали веки. Голова пациента поворачивается на 90 градусов в одну сторону и удерживается в этом положении 3 - 4 секунды, затем - в противоположную сторону на то же время. Если при поворотах головы пациента движений глаз не происходит, и они стойко сохраняют срединное положение, то это свидетельствует об отсутствии окулоцефалических рефлексов.
Слайд 25В целях установления диагноза смерти мозга человека консилиумом врачей осуществляется определение
Окулоцефалические рефлексы не исследуются и их отсутствие не определяется при наличии травматического повреждения шейного отдела позвоночника.
При отсутствии возможности исследовать окулоцефалические рефлексы с обеих сторон вследствие травмы лица, травмы одного или обоих глазных яблок отсутствие окулоцефалических рефлексов не определяется, при этом в случае одностороннего повреждения обязательным является определение отсутствия окулоцефалического рефлекса на неповрежденной стороне;
7) отсутствие окуловестибулярных рефлексов, подтвержденное путем проведения двусторонней калорической пробы.
Слайд 26В целях установления диагноза смерти мозга человека консилиумом врачей осуществляется определение
До проведения указанной пробы необходимо убедиться в отсутствии перфорации барабанных перепонок. Голову пациента поднимают на 30 градусов выше горизонтального уровня, в наружный слуховой проход вводится катетер, свободно входящий в него, и производится медленное орошение наружного слухового прохода водой температурой от 0 °C до +5 °C, в объеме 2 - 3 мл/кг веса (у взрослых до 100 мл) в течение 10 секунд. При сохранной функции ствола головного мозга через 20 - 25 секунд появляется нистагм или отклонение глазных яблок в сторону медленного компонента нистагма. Отсутствие нистагма или отклонения глазных яблок при проведении двусторонней калорической пробы свидетельствует об отсутствии окуловестибулярных рефлексов.
При отсутствии возможности провести двустороннюю калорическую пробу вследствие перфорации одной или обеих барабанных перепонок, травмы лица, травмы одного или обоих глазных яблок, отсутствие окуловестибулярных рефлексов не определяется, при этом при одностороннем повреждении обязательным является проведение калорической пробы на неповрежденной стороне;
Слайд 27В целях установления диагноза смерти мозга человека консилиумом врачей осуществляется определение
8) отсутствие фарингеальных и трахеальных рефлексов при движении эндотрахеальной трубки в трахее и верхних дыхательных путях, а также при продвижении санационного катетера при санации трахеи и верхних дыхательных путей;
9) отсутствие самостоятельного дыхания, подтвержденное положительным тестом апноэтической оксигенации. Регистрация отсутствия самостоятельного дыхания не допускается простым отключением от аппарата искусственной вентиляции легких (далее - ИВЛ).
Тест апноэтической оксигенации состоит из трех этапов и выполняется врачом-анестезиологом-реаниматологом.
На первом этапе теста апноэтической оксигенации производится катетеризация одной из артерий пациента в целях подготовки к оценке и мониторингу газового состава крови ( PaO2 и PaCO2).
Слайд 28В целях установления диагноза смерти мозга человека консилиумом врачей осуществляется определение
Второй этап теста апноэтической оксигенации заключается в проведении ИВЛ, обеспечивающей исходную гипероксию (РаО2 не менее 200 мм рт. ст.) и исходную нормокапнию ( РаСО2 - 35 - 45 мм рт. ст.), для чего проводится ИВЛ с FiO2 = 1,0 (т.е. 100% кислород) с подобранной минутной вентиляцией легких (VE) в соответствии с массой тела, возрастом и оптимальным положительным давлением в конце выдоха (ПДКВ). У пациентов с хронической обструктивной бронхолегочной патологией допускается исходное значение РаСО2 более 45 мм рт. ст.
Слайд 29В целях установления диагноза смерти мозга человека консилиумом врачей осуществляется определение
Третий этап теста апноэтической оксигенации начинается с отсоединения пациента от аппарата ИВЛ и заключается в струйной непрерывной подаче пациенту, отсоединенному от аппарата ИВЛ, увлажненного 100% кислорода через эндотрахеальную или трахеостомическую трубку (для взрослых пациентов в объеме около 6 л/мин., для детей - в объеме, равном 60% от долженствующей весу и возрасту величины минутного объема дыхания). Во время проведения третьего этапа теста апноэтической оксигенации происходит накопление эндогенной углекислоты, контролируемое путем проведения исследования проб артериальной крови.
Слайд 30В целях установления диагноза смерти мозга человека консилиумом врачей осуществляется определение
Контроль газов крови проводится:
на первом этапе теста апноэтической оксигенации в условиях ИВЛ;
на втором этапе теста апноэтической оксигенации для контроля достижения исходных значений РаО2 и РаСО2;
в начале третьего этапа теста апноэтической оксигенации сразу после отсоединения пациента от аппарата ИВЛ и далее через каждые 10 минут у взрослых пациентов и через каждые 5 минут у детей, пока РаСО2 не достигнет 60 мм рт. ст., либо у пациентов с хронической обструктивной бронхолегочной патологией - сразу после отсоединения пациента от аппарата ИВЛ и далее через каждые 10 минут, пока РаСО2 не увеличится на 20 мм рт. ст. от исходного уровня, после чего тест прекращают и возобновляют ИВЛ.
Слайд 31В целях установления диагноза смерти мозга человека консилиумом врачей осуществляется определение
Тест апноэтической оксигенации считается положительным и свидетельствует об отсутствии функциональной активности (жизнедеятельности) дыхательного центра ствола головного мозга в случае, если у взрослых пациентов и детей - при достижении РаСО2 60 мм рт. ст. и более, либо у пациентов с хронической обструктивной бронхолегочной патологией при увеличении РаСО2 на 20 мм рт. ст. от исходного уровня спонтанные дыхательные движения не восстанавливаются.
Тест апноэтической оксигенации считается отрицательным, его проведение немедленно прекращается и возобновляется ИВЛ в следующих случаях: в ходе выполнения теста апноэтической оксигенации появляются дыхательные движения;
у взрослых пациентов и детей по истечении 30 минут от начала третьего этапа уровень РаСО2 не достигает 60 мм рт. ст.;
у пациентов с хронической обструктивной бронхолегочной патологией по истечении 30 минут от начала третьего этапа уровень РаСО2 не увеличивается на 20 мм рт. ст. от исходного уровня.
Слайд 32В целях установления диагноза смерти мозга человека консилиумом врачей осуществляется определение
7. Сведения о подтверждении наличия клинических критериев смерти мозга человека, о наличии или отсутствии травм лица, одного или обоих глазных яблок, шейного отдела позвоночника, перфорации одной или обеих барабанных перепонок, хронической обструктивной бронхолегочной патологии, влияющих на определение клинических критериев смерти мозга человека, а также иные сведения, связанные с проведением процедуры диагностики смерти мозга человека, вносятся консилиумом врачей в Протокол.
Определение клинических критериев смерти мозга человека прекращается в случае неподтверждения наличия любого клинического критерия, в том числе при одностороннем его определении в соответствии настоящего Порядка.
Слайд 33Критерии смерти
1. Диагноз смерти человека и мозга устанавливается врачом в составе консилиума на основании совокупности клинических признаков (основные: отсутствие пульса на сонной или бедренной артерии, остановка дыхания, отсутствие сознания; дополнительные: изменение цвета кожных покровов (очень бледный или цианотичный), расширение зрачков, свидетельствующих о прекращении функционирования головного мозга.
2. Диагноз должен быть подтвержден данными ЭЭГ.
3. Выявление отсутствия заполнения внутримозговых артерий контрастным веществом по результатам двукратной контрастной цифровой субтракционной панангиографии 4-х магистральных сосудов головы (общие сонные и позвоночные артерии) подтверждает диагноз.
4. Лечебные мероприятия прекращают только после констатации смерти мозга и оформления соответствующей записи (Протокол).
5. Исключительно важное значение имеет беседа с родственниками.
Слайд 34при наступлении состояния клинической смерти на фоне прогрессирования достоверно установленных неизлечимых
если имеется документированный отказ больного от проведения сердечно-легочной реанимации
(ст. 33 «Основы законодательства Российской Федерации об охране здоровья граждан»).
Реанимационные мероприятия не проводятся
- при наличии признаков биологической смерти;
Слайд 35Патофизиология терминальных состояний
Остановка кровообращения:
это внезапное прекращение сердечной деятельности. (ФЖ до 76%)
Первичная
Вторичная - развивается вследствие экстракардиальных причин. (У детей чаще из-за дыхательной недостаточности )
Слайд 36Патофизиология терминальных состояний
Остановка кровообращения всегда тесно связана с остановкой дыхания
Прогрессирование дыхательной
Прогрессирование сердечно-сосудистой недостаточности (острой, хронической) при определенных причинах (первичные, вторичные состояния) ведет к гипоксии, гиперкапнии, ацидозу, гипоперфузии тканей, депрессии дыхательного центра, угнетению ЦНС, расстройствам электролитного состава и КОС, к остановке сердечно-сосудистой деятельности. От момента остановки сердца через 20-30 секунд происходит прекращение дыхания, а через 40-60 секунд возникает отсутствие реакции зрачков на свет и последующее их расширение (мидриаз).
Слайд 37Патофизиология терминальных состояний
Различают следующие виды остановки кровообращения:
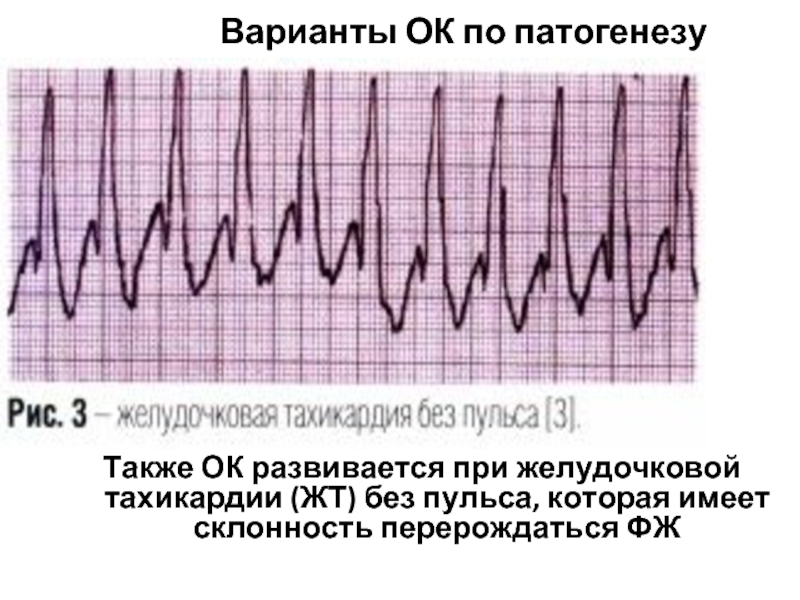
Желудочковая тахикардия (ЖТ) без пульса
Фибрилляция желудочков (ФЖ)- хаотичное асинхронное возбуждение отдельных мышечных волокон с остановкой сердца и прекращением кровообращения;
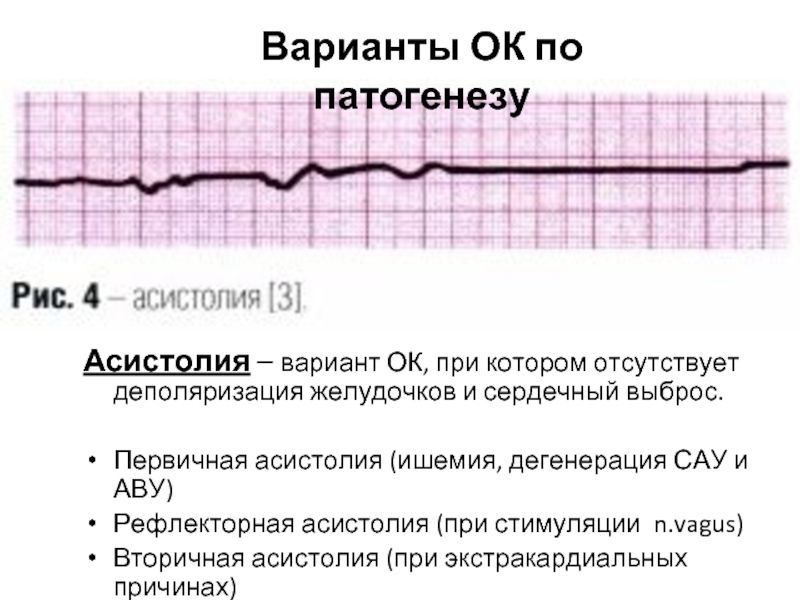
Асистолия - вариант ОК, при котором отсутствует деполяризация желудочков и сердечный выброс (Первичная асистолия (ишемия, дегенерация САУ и АВУ); Рефлекторная асистолия (при стимуляции n.vagus); Вторичная асистолия (при экстракардиальных причинах)
Беспульсовая электрическая активность, или Электромеханическая диссоциация (ЭМД) - развивается вследствие неспособности миокарда сократиться в ответ на электрическую деполяризацию.
Слайд 38Также ОК развивается при желудочковой тахикардии (ЖТ) без пульса, которая имеет
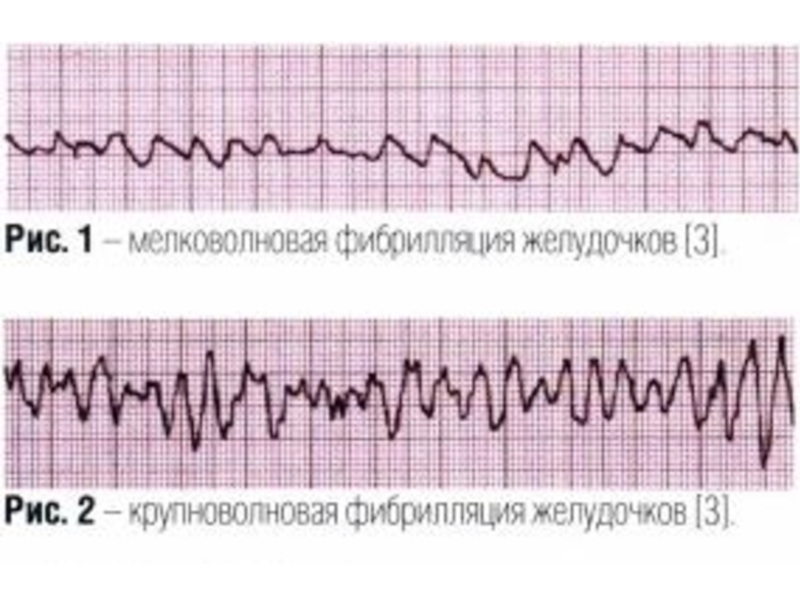
Варианты ОК по патогенезу
Слайд 39Варианты ОК по патогенезу
Фибрилляция желудочков (ФЖ)-хаотичное асинхронное возбуждение отдельных мышечных волокон
На ЭКГ – непрерывные волны различной формы и амплитуды с частотой 400-600/мин – мековолновая или более крупные и редкие волны с частотой 150-300/мин – крупноволновая.
Слайд 41Асистолия – вариант ОК, при котором отсутствует деполяризация желудочков и сердечный
Первичная асистолия (ишемия, дегенерация САУ и АВУ)
Рефлекторная асистолия (при стимуляции n.vagus)
Вторичная асистолия (при экстракардиальных причинах)
Варианты ОК по патогенезу
Слайд 42Электромеханическая диссоциация (ЭМД)-вариант ОК при наличии организованной электрической активности сердца.
На
ЭМД развивается вследствие неспособности миокарда сократиться в ответ на электрическую деполяризацию. Иногда сокращения отмечаются, но слишком слабые для обеспечения эффективного кровообращения.
Варианты ОК по патогенезу
Слайд 43ПРИЧИНЫ ЭМД:
Тяжелая гипоксия;
Гиповолемия;
Ацидоз;
Гипо-/гиперкалиемия;
Гипогликемия;
Гипотермия;
Интоксикация;
Тампонада сердца;
Напряженный пневмоторакс;
ТЭЛА;
Травма.
Варианты ОК по патогенезу
Слайд 44При отсутствии своевременного лечения описанные механизмы ОК часто последовательно сменяют друг
ЖТ без пульса ФЖ ЭМД
асистолия
Исходы при ОК по механизму асистолии или ЭМД значительно хуже, чем при ФЖ
Варианты ОК по патогенезу
Слайд 46Обоснование важности ранних реанимационных мероприятий
Независимо от причины ОК, реанимационные мероприятия должны
5 мин от ОК
во избежание необратимых изменений
в головном мозге.
Среднее время от звонка до прибытия 5 – 8 минут или 8 – 11 минут до 1 разряда
Слайд 47
Питер Сафар (12.04.1924 – 03.08.2003) родился в Чехословакии и окончил Венский
С 1961 года работал в Питсбургском университете, где создал крупное отделение анестезиологии и ввёл первую в мире программу обучения интенсивной терапии. Разработал американские стандарты обучения персонала скорой помощи. Именем Сафара назван реанимационный медицинско-исследовательский центр Питсбургского университета (Safar Center for Resuscitation Research).
Слайд 48Приемы и этапы СЛР
Сердечно-легочная реанимация включает основные догоспитальные и специализированные реанимационные
В 1961 г. П. Сафар предложил выделить 3 фазы и 9 этапов СЛР.
Во всем мире при оказании неотложной помощи используют алгоритм АВС – «азбуку сердечно-легочной реанимации» (по П. Сафару).
A – Airways (восстановление проходимости дыхательных путей).
B – Breathing (искусственное дыхание, ИВЛ).
C – Circulation (восстановление кровообращения).
D –Drugs (введение лекарственных средств).
E – ECG (ЭКГ – дифференциальная диагностика аритмий).
F – Fibrillation (лечение фибрилляции).
! Слагаемые успеха — это: раннее распознавание клинической смерти, раннее начало сердечно-легочной реанимации и раннее проведение дефибрилляции.
Слайд 49Приемы и этапы СЛР
Фазы сердечно-легочной реанимации
Фаза I – элементарное поддержание жизни,
Восстановление проходимости дыхательных путей;
Искусственное дыхание;
Искусственное кровообращение (массаж сердца).
Фаза II –восстановление самостоятельного кровообращения.
Регистрация электрокардиограммы (ЭКГ);
Введение фармакологических сред и инфузионных растворов;
Дефибрилляция.
Фаза III – реанимация головного мозга и интенсивная терапия после реанимации.
Выяснение причины остановки кровообращения и ее устранение;
Мероприятия по восстановлению функций головного мозга;
Интенсивная терапия в постреанимационном периоде.
Слайд 50Приемы и этапы СЛР
(Basic Life Support — BLS)
Базовые реанимационные мероприятия включают в себя следующий
обеспечение проходимости дыхательных путей,
непрямой массаж сердца,
искусственная вентиляция лёгких (ИВЛ) без использования специальных устройств за исключением защитных приспособлений;
применение автоматического наружного дефибриллятора (до 2000 года относилось к специализированным реанимационным мероприятиям).
Прежде чем приступать к оказанию помощи пострадавшему убедитесь в отсутствии угрозы для вашего здоровья и жизни (безопасность): отсутствие взрывоопасных веществ, радиации, электрического напряжения, нестабильных объектов. Вызовите скорую медицинскую помощь. Примите меры по предотвращению заражения инфекционными заболеваниями. В случае пожара вызовите пожарную бригаду.
Слайд 51Приемы и этапы СЛР
Необходимо выполнить определённую последовательность действий:
1. Подумать о собственной
2. Громким криком позвать на помощь.
3. Оценить реакцию на внешние раздражители и попытку речевого контакта:
Зафиксировав голову пострадавшего рукой, легко встряхнуть его за плечи и громко окликнуть «Вы в порядке?» или «Что случилось?».
Не следует встряхивать голову и шею, если не исключена их травма.
Существует три способа проверки болевой реакции:
Надавливание на грудину;
Сжатие мочки уха;
Сдавливание трапециевидной мышцы между большим и указательными пальцами.
Слайд 52Приемы и этапы СЛР
Если пациент реагирует на внешние раздражители, то необходимо
Если пациент не реагирует на внешние раздражители констатировать отсутствие реакции на внешние раздражители и перейти к пункту 4.
Слайд 54Приемы и этапы СЛР
4. Обеспечить проходимость дыхательных путей. Пациента следует положить
запрокидывание головы — одна рука размещается на лбу и мягко отклоняет голову назад; кончики пальцев другой руки размещаются под подбородком или под шеей и мягко тянут вверх;
выдвижение вперёд и вверх нижней челюсти — четыре пальца помещаются позади угла нижней челюсти и давление прикладывается вверх и вперёд; используя большие пальцы, приоткрывается рот небольшим смещением подбородка.
Каждый раз, запрокидывая голову пострадавшему, следует одновременно осмотреть его рот и, увидев инородное тело (например, обломки зубов или выпавший зубной протез), удалить его. Приём очищения ротовой полости пальцами вслепую больше не применяется. Съёмные зубные протезы, которые держатся на месте, не удалять, т.к. они формируют контуры рта, облегчая герметизацию при вентиляции.
У пациента с подозрением на травму шейного отдела позвоночника используется только выдвижение нижней челюсти (без запрокидывания головы). Но, если не удаётся обеспечить свободную проходимость дыхательных путей при помощи этого приёма, то следует выполнить запрокидывание головы, не взирая травму (введено в 2005 году), поскольку достижение адекватной вентиляции лёгких является приоритетным действием при реанимации травмированных пациентов.
Слайд 57Приемы и этапы СЛР
5. Проверить адекватность дыхания. Необходимо потратить не более
В первые несколько минут после потери сознания при внезапной остановке сердца у взрослых может отмечаться агональное дыхание (редкие слабые вздохи или редкое шумное затруднённое дыхание), которое можно ошибочно принять за наличие дыхания. Поэтому ориентироваться надо на наличие/отсутствие именно нормального дыхания. Не следует дожидаться полной остановки дыхания у взрослых; если есть какие-то сомнения, действовать надо так, как будто дыхание неадекватное (показание к искусственному дыханию). Следует связаться по громкой связи с диспетчером экстренной службы!
Слайд 58Приемы и этапы СЛР
6. Проверить пульс на сонной артерии.
Если дыхание отсутствует (см. пункт 5), но есть пульс на сонной артерии, то необходимо начать искусственное дыхание с частотой 10 вдуваний воздуха в минуту и повторно проверять пульс через каждые 10 вдуваний.
Констатация остановки дыхания и кровообращения должна проводиться достаточно быстро. Вся диагностика клинической смерти (пункты 5 и 6) не должна занимать более 10 секунд.
Задержка с распознаванием клинической смерти и промедление с началом реанимации неблагоприятно сказываются на выживании и должны быть устранены. Для этого требуется предварительная отработка навыков обеспечения проходимости дыхательных путей, определения пульса на сонной артерии и пр.
Отправьте кого-нибудь найти и принести АНД, не оставляйте пострадавшего.
Слайд 59Для определения пульса нащупайте сонную артерию на шее пострадавшего со стороны,
Слайд 60Приемы и этапы СЛР
7. Дальнейшие действия зависят
Если на крик о помощи никто не прибыл, и после связи по телефону со службой неотложной помощи, приступаете к реанимации. В подавляющем большинстве случаев внезапная смерть у взрослых наступает из-за фатальных нарушений сердечного ритма (фибрилляция желудочков, желудочковая тахикардия), а не из-за остановки дыхания (дети). Старт: 30 компрессий грудной клетки ЧСС 100-120/мин.
Существуют ситуации, когда восстановление проходимости дыхательных путей важнее, чем вызов реанимационной бригады. Если предполагается асфиксическая остановка сердца (утопление, травма, отравление и др.), то в начале необходимо выполнить 5 циклов сердечно-легочной реанимации (1 цикл = 30 надавливаний и 2 вдувания воздуха), затем оставить пациента для вызова службы неотложной помощи и получения дефибриллятора, после чего продолжить реанимационные мероприятия. Глубина компрессий 4,5-5,5 см (1/3).
При наличии «под рукой» дефибриллятора (например, у бригады «скорой помощи») его следует применить немедленно, не тратя время на непрямой массаж сердца и искусственное дыхание, за исключением тех случаев, когда с момента прибытия к пациенту прошло более 4-5 минут. В этом случае перед дефибрилляцией следует необходимо выполнить 5 циклов сердечно-легочной реанимации (около 2 минут).
Слайд 61Приемы и этапы СЛР
8. Дальнейшие действия зависят от
Если обучен и способен. После 30 компрессий откройте дыхательные пути, используя разгибание головы и подъём подбородка.
Сожмите крылья носа большим и указательным пальцами вашей руки, расположенной на лбу пострадавшего. Откройте рот, удерживая подбородок поднятым.
Сделайте нормальный вдох, охватив губами его рот герметично. Делайте равномерное вдувание, одновременно наблюдая за экскурсией грудной клетки, потратив на него 1 секунду – как при нормальном дыхании (это эффективный искусственный вдох).
Удерживая открытые дыхательные пути следите за снижением грудной клетки, сделайте затем ещё 1 вдох (время 2 вдохов = 10 секундам). Затем 30 компрессий.
При наличии АНД: включают, прикрепляют электроды, анализируют ритм, если разряд показан его наносят (к пострадавшему не прикасаются!). Немедленно возобновляют СЛР 30:2 в соответствии с голосовыми и визуальными подсказками АНД. Паузы перед и после разряда менее 10 секунд.
Если АНД не доступен, продолжайте СЛР (30 минут, «+» результат, «-» результат)
Слайд 62Правила проведения непрямого массажа сердца
1. Больной должен находиться в горизонтальном положении
2. Больной должен находиться на твердой поверхности.
3. Давление надо производить точно на центр грудной клетки.
Слайд 64Правила проведения непрямого массажа сердца
4. Сдавления грудины должны быть регулярными, ровными
5. Руки реаниматора должны находиться в вертикальном положении с зафиксированными локтями.
6. При надавливании грудная клетка должна смещаться на 4—5 см, частота надавливаний — 100 мин–1.
Слайд 66Правила проведения непрямого массажа сердца
7. При проведении массажа у взрослых, чтобы
8. Между надавливаниями руки от грудины не отнимают, но давление прекращают полностью.
Слайд 67Декомпрессия грудной клетки и
сердечный выброс
Полная декомпрессия за
Увеличение
Сердечного выброса
и коронарного кровотока
Слайд 68Правила проведения непрямого массажа сердца
9. Сдавление грудины производят проксимальной частью ладонной
Слайд 69Частые ошибки при проведении непрямого массажа сердца:
Неправильное положение рук реаниматора или
Недостаточные по силе компрессии – неэффективный массаж.
Контроль эффективности массажа сердца - контролировать пульс, создаваемый массажем
Слайд 70 Заключение экспертов Во время базовой реанимации важно сократить время на
Универсальное соотношение
30 компрессий и затем 2 вдоха,
должно уменьшить число перерывов при
выполнении непрямого массажа сердца и
снизить вероятность гипервентиляции
*- у интубированных больных массаж сердца проводится без перерывов для вентиляции лёгких !
Слайд 71
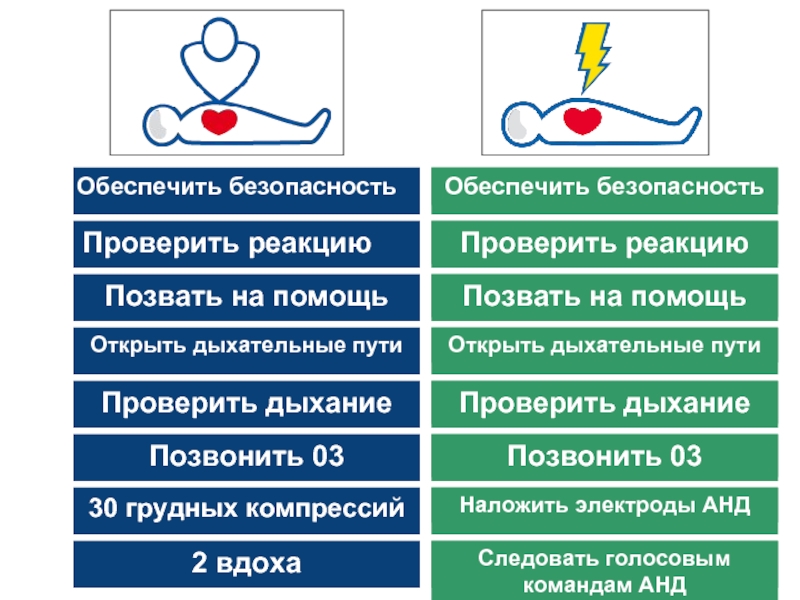
Обеспечить безопасность
Проверить реакцию
Позвать на помощь
Открыть дыхательные пути
Проверить дыхание
Позвонить 03
30 грудных компрессий
2
Обеспечить безопасность
Проверить реакцию
Позвать на помощь
Открыть дыхательные пути
Проверить дыхание
Позвонить 03
Наложить электроды АНД
Следовать голосовым командам АНД
Слайд 72
Заключение экспертов
Во время реанимации ограничение доставки кислорода к сердцу и головному
Слайд 73Заключение экспертов
Таким образом:
в первые минуты
внезапной остановки сердца
непрямой массаж
более важен,
чем
Слайд 75Как пророк Илия (Елисей) оживлял мертвого ребенка:
"И поднялся он и лег
Ветхий Завет. Книга 4-я
Слайд 77Алгоритм СЛР для младенца
1. Убедитесь в безопасности спасателя и ребенка.
2.
Определите, находится ли младенец в сознании:
Громким голосом окликните младенца.
Слегка ущипните младенца за конечности
Слайд 78СЛР в педиатрии
3. А. если ребенок реагирует ответом или движением,
оставьте его в том положении, в каком обнаружили,
вызовите 03 или бригаду реанимации в стационаре.
Б. вызовите помощь, переверните ребенка на спину,
откройте его дыхательные пути, разогнув голову и приподняв подбородок (положите свою руку ему на лоб и осторожно разогните, а кончиками пальцев под подбородком поднимаете подбородок, не надавливая на мягкие ткани ниже).
Если открытие дыхательных путей затруднено, попробуйте вывести нижнюю челюсть.
При травме шеи следует только выводить нижнюю челюсть, если это не помогает добавляют осторожное постепенное разгибание головы до момента открытия ВДП.
4. Сохраняя ВДП открытыми наблюдают, слушают и ощущают адекватность дыхания, приблизив лицо к лицу ребенка и глядя на грудную клетку (экскурсия, шумы, движения воздуха щекой). Агональные вздохи расцениваются как отсутствие.
Слайд 79Наиболее частые причины нарушения проходимости дыхательных путей
Язык - наиболее частая
Слайд 80СЛР в педиатрии
5. А. Если ребенок дышит нормально, поверните его на
5. Б. Если дыхание не нормальное или отсутствует:
устраните обструкцию дыхательных путей при наличии;
сделайте первых 5 искусственных вдохов;
Выполняя искусственные вдохи обратите внимание на рвотную или кашлевую реакцию – их наличие будет указывать на глубину угнетения ЦНС.
Слайд 81При проведении искусственного дыхания младенцу (ребенок до 1 года) нельзя разгибать
следует губами обхватывать рот и нос младенца
одновременно
Мороз В.В., Бобринская И.Г, Васильев В.Ю., Кузовлев А.Н., Спиридонова Е.А., Тишков Е.А. Сердечно-легочная и церебральная реанимация. М.: НИИ ОР РАМН, ГОУ ВПО МГМСУ, 2011
Слайд 82СЛР в педиатрии
Искусственное дыхание у детей младше 1
убедитесь в нейтральном положении головы и поднятом положении подбородка.
Сделайте вдох и накройте рот и нос ребенка своим ртом (герметично). У крупного ребенка можно герметизировать только нос или рот.
Произведите равномерное вдувание в рот и нос ребенка в течение 1 – 1,5 секунд, достаточное для видимого подъема грудной клетки.
Удерживая голову разогнутой, а подбородок поднятым, отнимите свой рот ото рота пострадавшего и наблюдайте за снижением грудной клетки.
Сделайте еще один нормальный вдох и повторите эту последовательность 5 раз. Убедитесь в эффективности, наблюдая за экскурсией.
Если адекватного дыхания добиться не удается – исключить обструкцию ВДП – откройте рот и удалите видимые причины обструкции.
Если разгибание головы и подъем подбородка не открывают ВДП, то выведите нижнюю челюсть.
Сделайте до 5 попыток эффективных вдохов, если не получилось – переходите к компрессиям грудной клетки.
Слайд 83СЛР в педиатрии
Искусственное дыхание у детей старше 1 года:
*
Сожмите мягкую часть носа большим и указательным пальцами вашей руки, лежащей у него на лбу.
Откройте рот ребенка, удерживая подбородок поднятым.
Сделайте нормальных вдох, охватите губами его рот (герметично!).
Сделайте равномерное вдувание, одновременно наблюдая за экскурсией грудной клетки, потратив на него приблизительно 1 – 1,5 секунды.
Удерживая голову разогнутой, а подбородок поднятым, отнимите свой рот ото рота пострадавшего и наблюдайте за снижением грудной клетки.
Сделайте еще один нормальный вдох и повторите эту последовательность 5 раз. Убедитесь в эффективности, наблюдая за экскурсией.
Слайд 84После проведения 5-и начальных искусственных вдохов проверить наличие:
признаков восстановления спонтанного кровообращения:
-
- кашель,
- нормальное дыхание;
Наличие пульса
- у младенцев - на плечевой артерии;
у детей старше - на сонной;
пульс на бедренной артерии - у обоих групп
потратив на это не более 10 сек.
Мороз В.В., Бобринская И.Г, Васильев В.Ю., Кузовлев А.Н., Спиридонова Е.А., Тишков Е.А. Сердечно-легочная и церебральная реанимация. М.: НИИ ОР РАМН, ГОУ ВПО МГМСУ, 2011
СЛР в педиатрии
Слайд 86При выявлении признаков восстановления
спонтанного кровообращения следует при необходимости продолжать искусственное
дыхание.
При
Мороз В.В., Бобринская И.Г, Васильев В.Ю., Кузовлев А.Н., Спиридонова Е.А., Тишков Е.А. Сердечно-легочная и церебральная реанимация. М.: НИИ ОР РАМН, ГОУ ВПО МГМСУ, 2011
СЛР в педиатрии
Слайд 87СЛР в педиатрии
6. Оценка кровообращения ребенка и признаков жизни (любые движения,
У детей старше 1 года пальпируют пульс на сонной артерии на шее.
У грудных детей пальпируйте пульс на плечевой артерии на внутренней поверхности верхней части предплечья
У детей грудного и младшего возраста также можно применять пальпацию пульса на бедренной артерии в паху, на середине расстояния между передней верхней подвздошной ости и симфизом.
7. А. Если вы уверены в выявленных признаках жизни в течение 10 секунд:
Продолжайте искусственное дыхание до тех пор пока ребенок не восстановит самостоятельное эффективное дыхание.
Поверните ребенка на бок, если он не приходит в сознание. Мониторинг.
7. Б. Если признаков жизни нет, если не уверены, что ощущаемый пульс чаще, чем 60 ударов в минуту в течение 10 секунд:
продолжайте компрессии грудной клетки;
чередуйте искусственное дыхание и компрессии грудной клетки.
Слайд 88Компрессии грудной клетки осуществлять на нижнюю часть грудины (найти мечевидный отросток
У младенцев - двумя пальцами при наличии одного спасателя и по циркулярной методике при наличии двух спасателей.
Мороз В.В., Бобринская И.Г, Васильев В.Ю., Кузовлев А.Н., Спиридонова Е.А., Тишков Е.А. Сердечно-легочная и церебральная реанимация. М.: НИИ ОР РАМН, ГОУ ВПО МГМСУ, 2011
Слайд 89У детей старше года – одной или двумя руками
Мороз В.В., Бобринская
Слайд 90Соотношение компрессий и частоты дыхания у детей различного возраста
Неотложная педиатрия
Ю.
СЛР в педиатрии
Слайд 91Основные характеристики закрытого массажа сердца у детей различных возрастных групп
Неотложная педиатрия
Ю. С. Александрович, В. И. Гордеев, К. В. Пшениснов. - СПб. : СпецЛит, 2010.
Слайд 92СЛР в педиатрии
Компрессии грудной клетки у детей старше 1 года.
Установите ладонь
Не прерывайте реанимацию до тех пор, пока не
появятся признаки жизни (ребенок начнет просыпаться, двигаться, открывать глаза и нормально дышать или появится отчетливый пульс > 60/мин);
прибудет квалифицированная помощь;
обессилит спасатель.
Слайд 93СЛР в педиатрии
Положение для пробуждения:
Укладывают ребенка без сознания, дыхательные пути которого
Цель: препятствовать обструкции дыхательных путей и снижению вероятности попаданию жидкости (слюна, желудочный секрет или рвотные массы).
Принципы положения:
Положение близкое к полностью на боку, рот должен быть обращен вниз;
Положение должно быть стабильным, препятствующим перекатыванию ребенка на живот или спину (одеяло в рулоне/подушка вдоль спины);
Избегать любого давления на грудную клетку (нарушения акта дыхания);
Положение на боку нужно менять регулярно во избежание пролежней (примерно каждые 30 минут);
Должна быть возможность повернуть ребенка с бока на спину и обратно в положение пробуждения
Слайд 94При подозрении на обструкцию дыхательных путей инородным телом
Если в сознании, инструктируйте
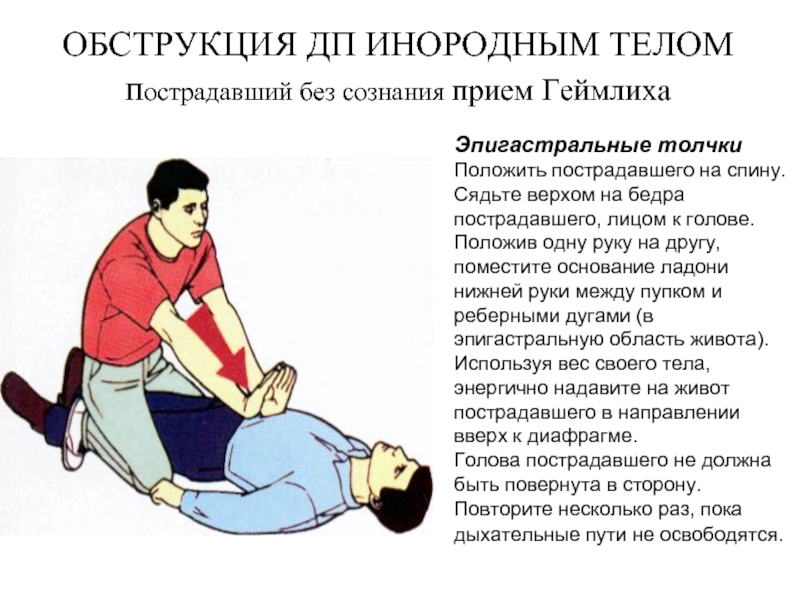
Слайд 95ОБСТРУКЦИЯ ДП ИНОРОДНЫМ ТЕЛОМ
пострадавший без сознания прием Геймлиха
Эпигастральные толчки
Положить пострадавшего
Положив одну руку на другу, поместите основание ладони нижней руки между пупком и реберными дугами (в эпигастральную область живота). Используя вес своего тела, энергично надавите на живот пострадавшего в направлении вверх к диафрагме.
Голова пострадавшего не должна быть повернута в сторону.
Повторите несколько раз, пока дыхательные пути не освободятся.
Слайд 96При оказании помощи по поводу обструкции дыхательных путей инородным телом
толчки
Мороз В.В., Бобринская И.Г, Васильев В.Ю., Кузовлев А.Н., Спиридонова Е.А., Тишков Е.А. Сердечно-легочная и церебральная реанимация. М.: НИИ ОР РАМН, ГОУ ВПО МГМСУ, 2011
Слайд 97Техника выполнения ударов по спине у младенцев:
удерживать ребенка в положении
на стуле спасатель должен удерживать младенца, поместив его на своих коленях; поддерживать голову младенца, расположив большой палец руки на угол нижней челюсти и один или два пальца той же руки на
другой стороне челюсти;
не сдавливать мягкие ткани под нижней челюстью;
основанием ладони нанести до пяти отрывистых ударов между лопатками, направляя силу ударов краниально.
Мороз В.В., Бобринская И.Г, Васильев В.Ю., Кузовлев А.Н., Спиридонова Е.А., Тишков Е.А. Сердечно-легочная и церебральная реанимация. М.: НИИ ОР РАМН, ГОУ ВПО МГМСУ, 2011
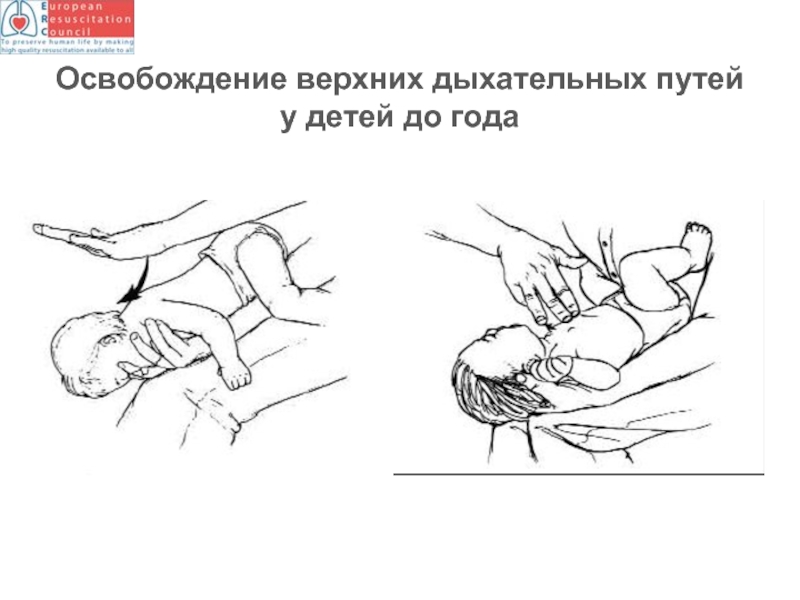
Слайд 98 - Положить ребенка на спину таким образом, чтобы голова была
- Это легко достигается расположением свободной руки вдоль спины ребенка, при этом пальцы охватывают затылок.
- Опустить руку, удерживающую ребенка, ниже своего колена (или перевалить через колено).
- Определить место, на которое будет оказываться давление (нижняя часть грудины, приблизительно на один палец выше мечевидного отростка).
- Выполнить пять толчков грудной клетки; прием напоминает непрямой массаж сердца, но выполняется более отрывисто, резко и в более медленном темпе.
Толчки в грудную клетку у детей старше 1 года - по обычной методике.
Толчки в грудную клетку у младенцев:
Мороз В.В., Бобринская И.Г, Васильев В.Ю., Кузовлев А.Н., Спиридонова Е.А., Тишков Е.А. Сердечно-легочная и церебральная реанимация. М.: НИИ ОР РАМН, ГОУ ВПО МГМСУ, 2011
Слайд 100Техника выполнения ударов по спине у детей старше 1 года:
Маленького ребенка можно положить выше колена согнутой ноги поперек, так же, как и грудного ребенка;
Если это невозможно, согнуть туловище ребенка вперед и выполнить удары по спине, стоя сзади;
при неэффективности ударов по спине следует перейти к выполнению толчков в грудную клетку.
Мороз В.В., Бобринская И.Г, Васильев В.Ю., Кузовлев А.Н., Спиридонова Е.А., Тишков Е.А. Сердечно-легочная и церебральная реанимация. М.: НИИ ОР РАМН, ГОУ ВПО МГМСУ, 2011
Слайд 101Концепция ранней дефибрилляции с использованием «общедоступного дефибриллятора-монитора»
Согласно этой концепции, должны стать
Слайд 102Дефибрилляция
Механическая (прекардиальный удар);
Электрическая. Создаёт длительный рефрактерный период, в течение
Фармакологическая. Препараты с антиаритмическим действием (амиодарон, лидокаин)
Слайд 103Прекардиальный удар
проводится в том случае, когда реаниматолог непосредственно наблюдает на
Поэтому, если в распоряжении врача имеется готовый к работе дефибриллятор, от прекардиального удара лучше воздержаться
Слайд 10416 июля 1774 года из окна первого этажа здания выпала трехлетняя
История дефибрилляции
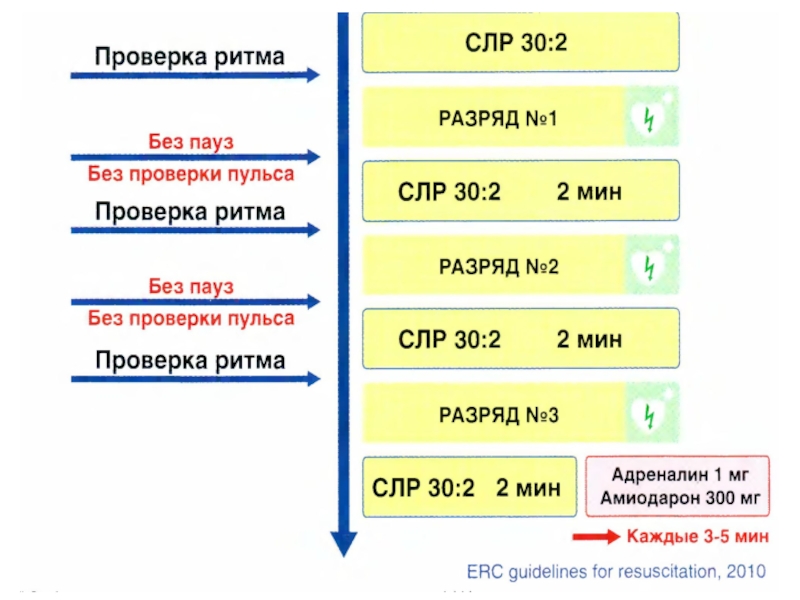
Слайд 106РЕКОМЕНДАЦИИ ECC Guidelines 2011г.
СОХРАНЯЕТСЯ ДВЕ СХЕМЫ
ДЕФИБРИЛЛЯЦИИ:
схема стабильных
схема возрастающих доз
200; 300; 360 Дж
После проведения первичного разряда в течение 2 минут
Проводится СЛР, начиная (!!!) с массажа сердца (30:2)
Анализ ритма/пульса сразу после разряда не проводится !!!
Слайд 107ПРАВИЛА ПРИ РЕАНИМАЦИОННЫХ МЕРОПРИЯТИЯХ
Эффективные механические сокращения миокарда при успешной дефибрилляции появляются
Все это время кровообращение поддерживается массажем сердца
Только через 2 минуты СЛР контроль ритма!
ВАЖНО!!!!!!!!!!
Если первичная дефибрилляция не привела к успеху и продолжается ФЖ/ЖТ – набор заряда, разряд – немедленное продолжение СЛЦР 30:2, начиная с массажа
Слайд 109 МЕЖДУНАРОДНЫЙ СТАНДАРТ
Эффективность СЛР в большей степени зависит от правильности техники и ранней дефибрилляции,
чем от набора медикаментов и их использования
Слайд 110Дефибрилляция:
размер электродов: 4,5 см в диаметре для грудных детей и детей
если при стандартном расположении электродов они перекрывают друг друга, следует электроды расположить в передне-заднем положении; мощность разряда - 3-4 Дж/кг;
АНД - у детей до 8 лет рекомендуется использование устройств, снижающих величину разряда.
У детей старше 8 лет возможно работать с АНД для взрослых.
Мороз В.В., Бобринская И.Г, Васильев В.Ю., Кузовлев А.Н., Спиридонова Е.А., Тишков Е.А. Сердечно-легочная и церебральная реанимация. М.: НИИ ОР РАМН, ГОУ ВПО МГМСУ, 2011
Слайд 112- Питание включается автоматически при открывании футляра для переноски Philips HeartStart
- Заранее подсоединенные электроды SMART Pads III без пластин из фольги ускоряют процесс.
- Функция Quick Shock (быстрый разряд) позволяет сократить время между сердечно-легочной реанимацией (СЛР) и разрядом.
- Универсальные электроды SMART Pads III для взрослых и детей — экономят время при оказании помощи детям.
- Ключ «Грудные дети/дети» автоматически снижает энергию разряда и вводит в действие протоколы сердечно-легочной реанимации, применяемые в педиатрии.
Слайд 113Причины неэффективности дефибрилляции
Гипокалиемия (ввести калия хлорид);
Истощение энергетического баланса миокарда;
Нарушения кислотно-основного состояния:
Гипомагниемия (ввести магния сульфат);
Чрезмерная симпатическая стимуляция (ввести пропранолол);
Чрезмерная парасимпатическая стимуляция (ввести атропин);
Частые необоснованные дефибрилляции.
Слайд 115Госпитальная СЛР
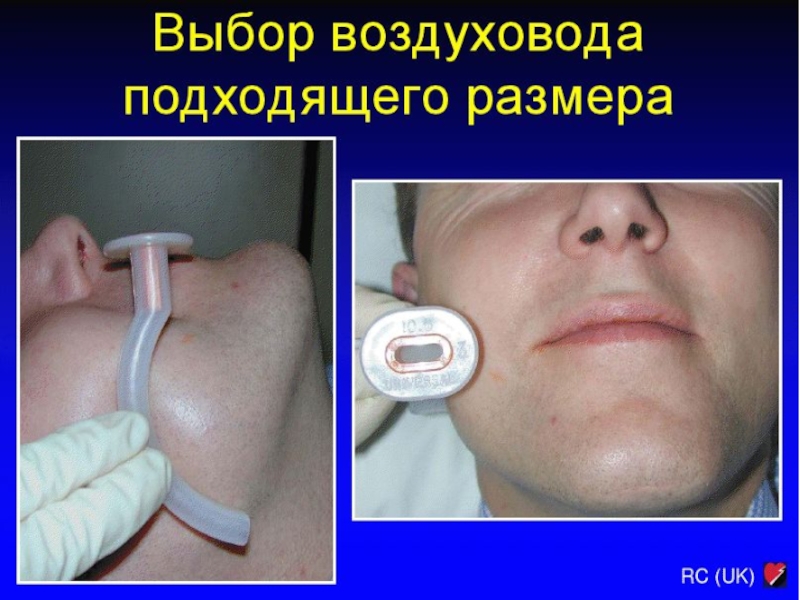
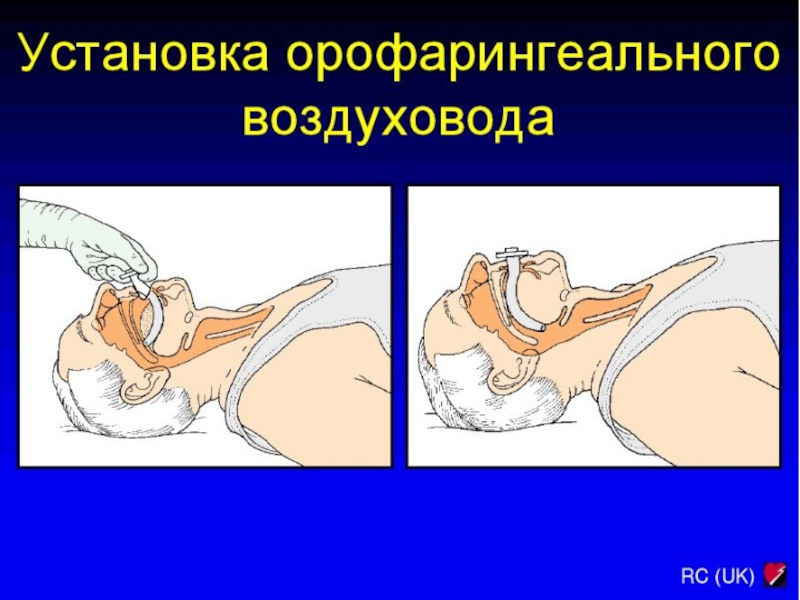
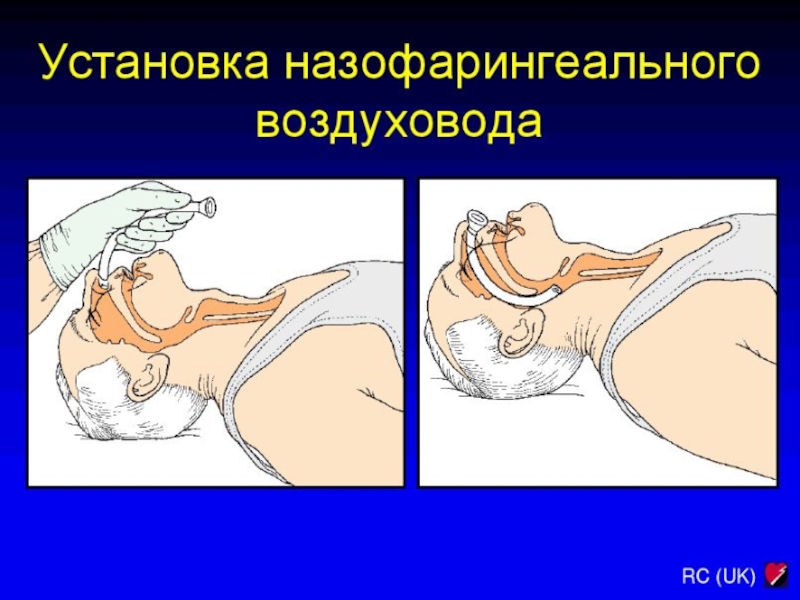
лечение недостаточности дыхания и кровообращения
Открыть дыхательные пути, убедится в адекватности
Мониторинг дыхания – ЧДД, SpO2;
Поддержание проходимости дыхательных путей:
Орофарингеальные воздуховоды используют только у детей
без сознания, вводят очень аккуратно (избежать повреждения
мягкого неба), выбор размера (расстояние от резцов до угла
нижней челюсти) во избежание проталкивания языка назад и
обструкции им надгортанника или прямого сдавления
голосовой щели.
Назофарингеальные воздуховоды используют у детей с сохраненным
сознанием (т.е. глоточным рефлексом), но избегают при
переломах основания черепа и коагулопатии. Размер: от
носовых ходов до угла нижней челюсти.
Не защищают от аспирации!
Слайд 119Мешок Амбу
Поддержание проходимости дыхательных путей;
Герметичное приложение маски;
Контроль экскурсии грудной клетки;
Возможность использования
С воздуховодом и без.
Но угроза аспирации!
Слайд 122Лучшая проходимость дыхательных путей
Легче получить герметичное соединение
На проходимость ДП не
Избегается сдавление глазного яблока и тканей лица
Более высокая концентрация вдыхаемого кислорода
Более редкое раздувание желудка, регургитация и аспирация (исследования в СЛР)
Защита от аспирации крови из полостей рта и носа
Не требуется движения шеи и головы при установке (важно для пациентов с травмой шейного отдела)
Освобождение одной руки оператора для других задач.
Преимущества перед лицевой маской:
ВОЗДУХОВОДЫ LMA™
Слайд 124Не требуется ларингоскопия.
При установке голова & шея в нейтральном положении.
Не
Устанавливается легко.
Необходимое расстояние между зубами - 20 mm.
Может быть установлен «вслепую» из любой позиции.
Не требуется введения пальца в рот пациента.
Жесткая трубка не даст обструкции при закусывании.
Применяется как первичное устройство для вентиляции.
Облегчает последующую интубацию трахеи.
Обеспечивает вентиляцию между попытками интубации.
Используется как одноразовое устройство.
12 ПРИЧИН ПРИМЕНЕНИЯ НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
Слайд 125Первичное устройство для вентиляции Для начала реанимации (с заменой на ЭТТ или
Спасательное устройство После неудачи интубации трахеи, включая случаи «Невозможно Вентилировать Маской / Невозможно Интубировать» Cannot Mask-Ventilate / Cannot Intubate (CMVCI).
LMA™ МОЖНО ИСПОЛЬЗОВАТЬ КАК:
ПОКАЗАНИЯ ДЛЯ ИСПОЛЬЗОВАНИЯ LMA™ В НЕОТЛОЖНОЙ ПОМОЩИ
Слайд 126ПРОТИВОПОКАЗАНИЯ
Высокий риск регургитации и аспирации (ожирение, беременность в последнем триместре)
Потребность в высоком давлении вентиляции (тяжёлая астма, низкая податливость лёгких)
После приёма пищи (относительное)
Обструкция ДП от гортани и ниже (травмы надгортанника, ожоги ДП, инородные тела)
Слайд 127“Эндотрахеальная трубка с манжеткой
в обеспечении проходимости дыхательных путей в неотложной медицине”
ЗОЛОТОЙ
В ТОМ СЛУЧАЕ, ЕСЛИ ВВЕДЕНА В ТРАХЕЮ!
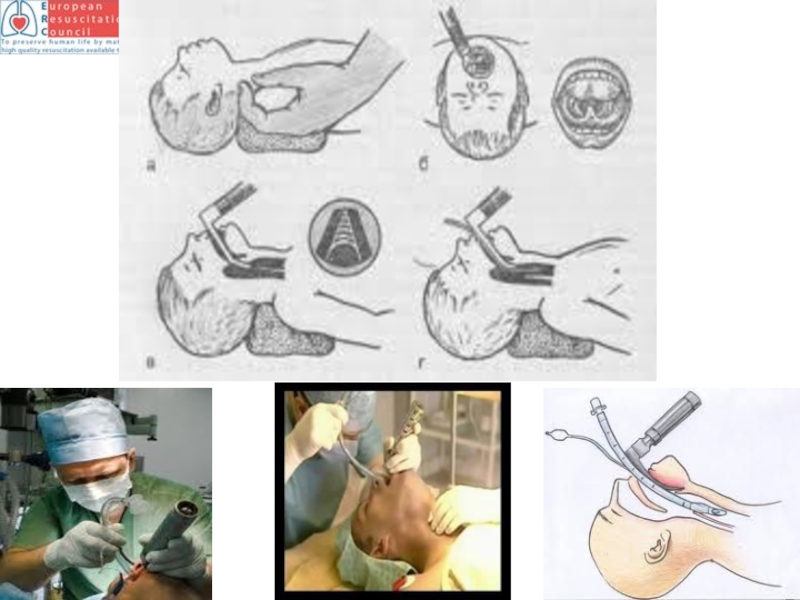
Слайд 128Госпитальная СЛР
лечение недостаточности дыхания и кровообращения
Интубация трахеи - наиболее безопасный и
Во время реанимации предпочтителен оральный путь.
При сохраненном сознании используют анестетики,
седатики, миорелаксанты для благоприятной интубации,
избежание повторных попыток интубации.
Ребенку с остановкой сердца/дыхания и глубокой комой
Не нужны седация и анальгезия; во всех остальных
случаях должны предшествовать преоксигенация
мешком-маской, быстрая седация, анальгезия и
миоплегия. Прижатие перстневидного хряща не
следует применять при осложненной оксигенации и
интубации, может сместить дыхательные пути.
Слайд 129Недостаток подготовленных анестезиологов в этой среде.
Необходимость практики для поддержания навыков.
Отказ оборудования
Плохая видимость в присутствии крови и отделяемого.
Гипоксия во время длительных повторяющихся попыток.
Риск нераспознанной интубации пищевода или бронхов.
Аггравация повреждения шейного отдела позвоночника.
Ограниченный доступ в случае зажатия в транспортных с-вах.
Увеличение времени догоспитального этапа.
Неподготовленность персонала к проведению наркоза.
10 НЕДОСТАТКОВ ИНТУБАЦИИ НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
Слайд 130СЛР в педиатрии
В настоящее время нет основательных рекомендаций по критериям для
Интубацию ребенка на догоспитальном этапе можно рассмотреть в следующих случаях:
Специалист адекватно подготовлен по современным способам ведения дыхательных путей, включая применение препаратов, облгчающих интубацию трахеи.
Дыхательные пути и/или дыхание скомпрометированы, состояние их угрожающее.
Вид и длительность транспортировки требуют обеспечения проходимости дыхательных путей (эвакуация авиатранспортом).
Слайд 131Госпитальная СЛР
лечение недостаточности дыхания и кровообращения
(рекомендации по размерам эндотрахеальных трубок)
Слайд 133Госпитальная СЛР
лечение недостаточности дыхания и кровообращения
Трубка с манжеткой имеет преимущества:
При низкой
Имеет недостаточность:
Ишемическое повреждение окружающих тканей гортани и развития стеноза.
Оценка положения трубки: момент прохождения трубки
через голосовую щель при интубации; наблюдение за
Симметричностью экскурсии грудной клетки во время ИВЛ;
отсутствие поступления воздуха в желудок и вздутия желудка;
симметричное проведение дыхательных шумов в обоих легких
при аускультации; появление конденсата на стенках трубки;
улучшение или стабилизация SpO2 – 90 – 99%; восстановление
ЧСС к типичным данного возраста; контроль СО2 в конце выдоха
(капнометрия/капнография); рентгенография грудной клетки –
Кончик трубки располагается на уровне II или III грудных
позвонков при положении головы в нейтральном положении.
Слайд 134Госпитальная СЛР
лечение недостаточности дыхания и кровообращения
Причины внезапного ухудшения интубированного ребенка по
Смещение трахеальной трубки (Displacement);
Обструкция трахеальной трубки или
тепловлагообменника (Obstruction);
Пневмоторакс (Pnemothorax);
Поломка оборудования (Equipment failure) (источника газа, мешка-маски, респиратора и т.п.);
Желудок (Stomach)
(растяжение желудка меняет механику диафрагмы).
Слайд 136ТРАНСПОРТИРОВКА ПОСТРАДАВШИХ
Должна быть по возможности быстрой, безопасной и щадящей.
В зависимости
Транспортировать раненого вниз или наверх следует всегда головой вверх.
Укладывать пострадавшего на носилки необходимо со стороны, противоположной травмированной части тела.
Слайд 137ТРАНСПОРТИРОВКА ПОСТРАДАВШИХ
При транспортировке на носилках необходимо:
следить, чтобы пострадавший
чтобы при переноске на руках оказывающие помощь шли "не в ногу";
поднимать и класть травмированного на носилки согласованно (по команде);
при переломах и тяжелых травмах не нести пострадавшего к носилкам на руках, а подставлять носилки под пострадавшего (место перелома необходимо поддерживать).
Слайд 138Правильные положения пострадавших при транспортировке:
положение "лежа на спине" (пострадавший в
положение "лежа на спине с согнутыми в коленях ногами" (подложить под колени валик). Рекомендовано при открытых ранениях брюшной полости, при переломах костей таза;
положение "лежа на спине с приподнятыми нижними конечностями и опущенной вниз головой". Рекомендовано при значительных кровопотерях и шоке;
Слайд 139Правильные положения пострадавших при транспортировке:
положение "лежа на животе". Рекомендовано при
"полусидячее положение с вытянутыми ногами". При ранениях шеи и значительных ранениях верхних конечностей;
"сидячее положение". Рекомендовано при легких ранениях лица и верхних конечностей.
Слайд 140Правильные положения пострадавших при транспортировке:
"полусидячее положение с согнутыми ногами" (под
положение "на боку". Рекомендовано при тяжелых ранениях, когда пострадавшие находятся в бессознательном состоянии;
Слайд 144
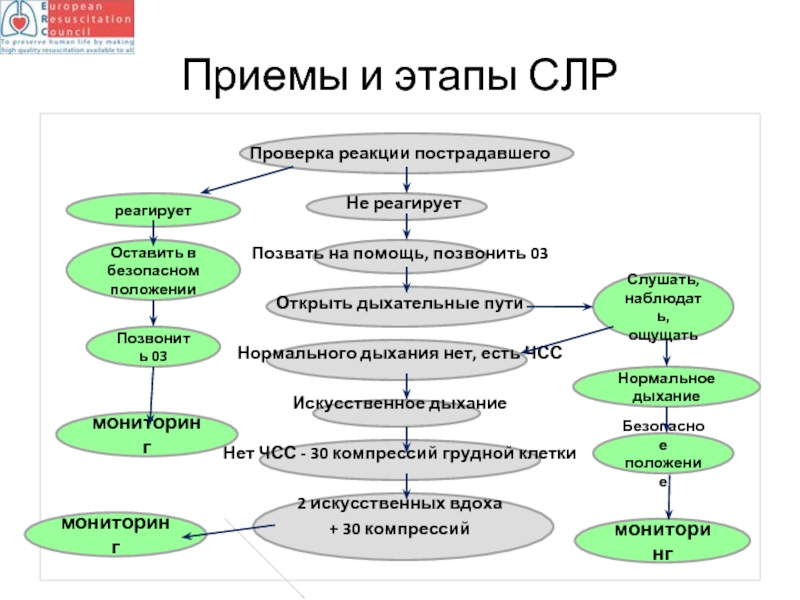
Приемы и этапы СЛР
Проверка реакции пострадавшего
Не реагирует
Позвать на помощь, позвонить 03
Открыть дыхательные пути
Нормального дыхания нет, есть ЧСС
Искусственное дыхание
Нет ЧСС - 30 компрессий грудной клетки
2 искусственных вдоха
+ 30 компрессий
реагирует
Оставить в безопасном положении
Слушать, наблюдать, ощущать
Нормальное дыхание
Безопасное положение
Позвонить 03
мониторинг
мониторинг
мониторинг