- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Сахарный диабет. Патофизиология. Диабетический кетоацидоз. Терапия. Анестезия при сахарном диабете презентация
Содержание
- 1. Сахарный диабет. Патофизиология. Диабетический кетоацидоз. Терапия. Анестезия при сахарном диабете
- 2. ПЛАН Введение Определение Классификация Нормальный углеводный обмен
- 3. ВВЕДЕНИЕ По последним данным, численность больных СД
- 4. ОПРЕДЕЛЕНИЕ Сахарный диабет (СД) – это группа
- 5. КЛАССИФИКАЦИЯ СД (ВОЗ, 1999, С ДОПОЛНЕНИЯМИ) СД
- 6. ДРУГИЕ СПЕЦИФИЧЕСКИЕ ТИПЫ СД Генетические дефекты
- 7. НОРМАЛЬНЫЙ УГЛЕВОДНЫЙ ОБМЕН энергетическую (главный вид клеточного
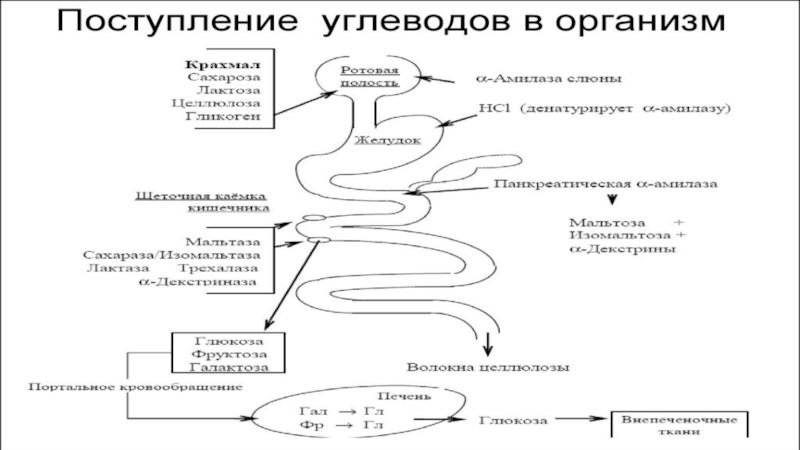
- 8. .ПОСТУПЛЕНИЕ УГЛЕВОДОВ В ОРГАНИЗМ
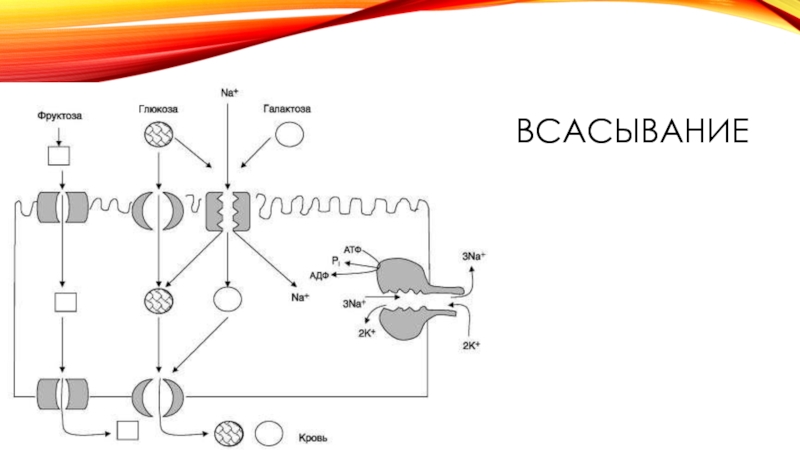
- 9. ВСАСЫВАНИЕ
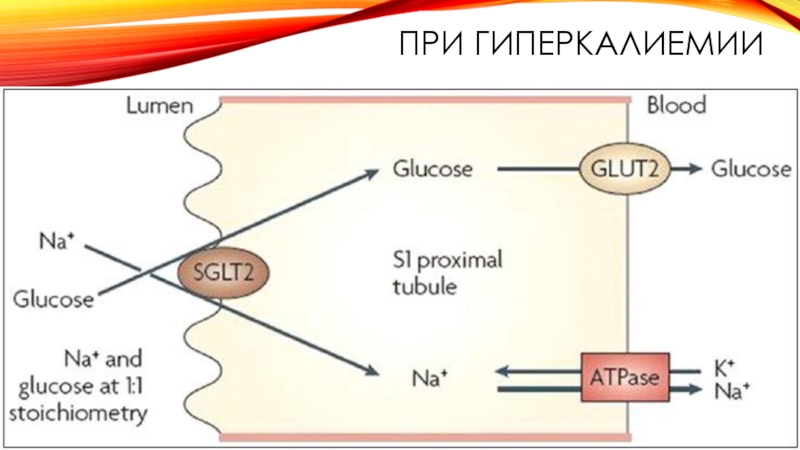
- 10. ПРИ ГИПЕРКАЛИЕМИИ
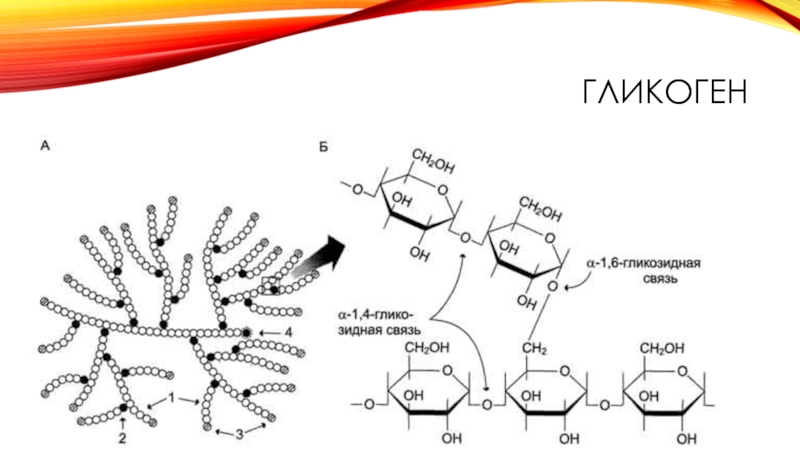
- 11. ГЛИКОГЕН
- 12. ГОРМОНАЛЬНАЯ РЕГУЛЯЦИЯ Инсулин – вырабатывается в клетках
- 13. ФУНКЦИИ ИНСУЛИНА Снижает концентрацию сахара в крови
- 15. ГЛИКОЛИЗ Процесс превращения глюкозы в пируват. Биологический
- 16. АЭРОБНЫЙ ГЛИКОЛИЗ Процесс распада глюкозы до пирувата с обязательным участием челночных механизмов. Происходит в цитоплазме
- 17. АНАЭРОБНЫЙ ГЛИКОЛИЗ Один из ключевых смыслов анаэробного
- 18. АЦЕТИЛ-КО-А Ацетил-КоА, образовавшийся при расщеплении пирувата, участвует
- 19. ИСПОЛЬЗОВАНИЕ УГЛЕВОДОВ ПРИ НАГРУЗКАХ Первые 30 секунд
- 20. ПАТОФИЗИОЛОГИЯ СД 1 ТИПА 1. Генетическая предрасположенность;
- 21. ПАТОГЕНЕЗ Предрасположенность не всегда переходит в болезнь;
- 22. ПАТОГЕНЕЗ В 4 стадию – нарушается ранний
- 23. ПАТОГЕНЕЗ СД 2 ТИПА Причина – наследственная
- 24. ИНСУЛИНОРЕЗИСТЕНТНОСТЬ Уменьшение числа рецепторов к инсулину; Изменение
- 26. СД 2 ТИПА Чаще у пожилых, старше
- 27. ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ СД Очевидные симптомы сахарного диабета
- 28. ТЕРАПИЯ СД 1 ТИПА Инсулинотерапия; Обучение и
- 29. КЛАССИФИКАЦИЯ ПРЕПАРАТОВ ИНСУЛИНА
- 30. ТЕРАПИЯ СД 2 ТИПА Питание Физическая
- 32. Осложнения СД
- 33. ДИАБЕТИЧЕСКИЙ КЕТОАЦИДОЗ И КЕТОАЦИДОТИЧЕСКАЯ КОМА: Кетоацидоз –
- 34. ПАТОГЕНЕЗ Вне клеток(в сосудистом русле и тканях):
- 36. КЛИНИЧЕСКАЯ КАРТИНА Полиурия, жажда, признаки дегидратации и
- 38. ЛЕЧЕНИЕ Основные компоненты: устранение инсулиновой недостаточности; борьба
- 39. НА ДОГОСПИТАЛЬНОМ ЭТАПЕ 1. Экспресс-анализ гликемии и
- 40. В РЕАНИМАЦИОННОМ ОТДЕЛЕНИИ Лабораторный мониторинг: Экспресс-анализ гликемии
- 41. В РЕАНИМАЦИОННОМ ОТДЕЛЕНИИ Инструментальный контроль: почасовой контроль
- 42. В РЕАНИМАЦИОННОМ ОТДЕЛЕНИИ Внутривенная (в/в) инсулинотерапия:
- 43. ЗАГОТОВКА РАСТВОРА ИНСУЛИНА ДЛЯ ИНФУЗИИ Для перфузора:
- 44. ПРИНЦИП СНИЖЕНИЯ ГЛЮКОЗЫ Следует помнить, что быстрое
- 45. В РЕАНИМАЦИОННОМ ОТДЕЛЕНИИ Показания к введению бикарбоната
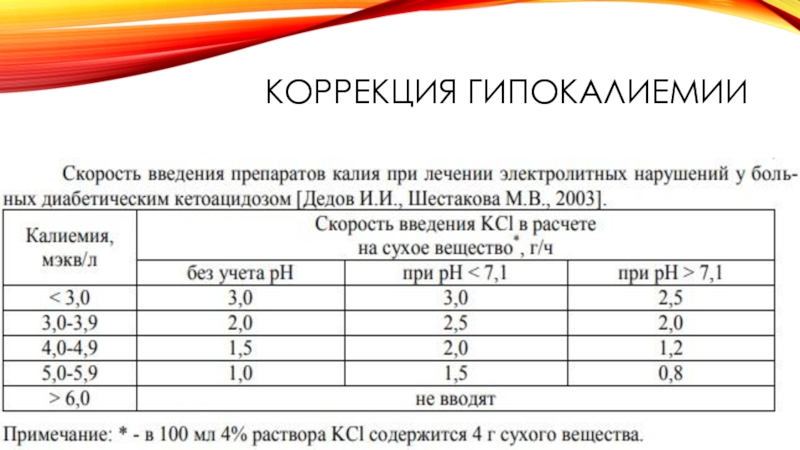
- 46. КОРРЕКЦИЯ ГИПОКАЛИЕМИИ
- 47. АНЕСТЕЗИЯ ПРИ САХАРНОМ ДИАБЕТЕ Предоперационный период; Интраоперационный период; Послеоперационный период.
- 48. ПРЕДОПЕРАЦИОННЫЙ ПЕРИОД Анамнез; Оценить наличие диабетической вегетативной
- 49. ДИАБЕТИЧЕСКАЯ ВЕГЕТАТИВНАЯ НЕЙРОПАТИЯ Высокая вероятность развития сосудистого
- 50. ИНТРАОПЕРАЦИОННЫЙ ПЕРИОД Адекватная антибиотикопрофилактика; Правила асептики и
- 51. ПРОТОКОЛ ИНСУЛИНОТЕРАПИИ Непосредственно перед операцией – половина
- 52. ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД Продолжение контроля уровня глюкозы каждые
- 53. СПАСИБО СПАСИБО ЗА ВНИМАНИЕ
Слайд 2ПЛАН
Введение
Определение
Классификация
Нормальный углеводный обмен
Патофизиология СД
Осложнения
Диабетический кетоацидоз и диабетическая кома.
Терапия
Анестезия при СД
Слайд 3ВВЕДЕНИЕ
По последним данным, численность больных СД в мире за последние 10
лет увеличилась более, чем в 2 раза, и к концу 2015 года достигла 415 млн человек.
В Российской Федерации, как и во всех странах мира, отмечается значимый рост распространенности СД. По данным федерального регистра СД в РФ на окончание 2016 г. состояло на диспансерном учете 4.35 млн. человек, из них: 92% (4 млн.) - СД 2 типа, 6% (255 тыс.) - СД 1 типа и 2% (75 тыс.) - другие типы СД.
Но эти данные учитывают только зарегистрированные случаи. По данным российского эпидемиологического исследования выявляется только 50% заболеваемости СД!
В Российской Федерации, как и во всех странах мира, отмечается значимый рост распространенности СД. По данным федерального регистра СД в РФ на окончание 2016 г. состояло на диспансерном учете 4.35 млн. человек, из них: 92% (4 млн.) - СД 2 типа, 6% (255 тыс.) - СД 1 типа и 2% (75 тыс.) - другие типы СД.
Но эти данные учитывают только зарегистрированные случаи. По данным российского эпидемиологического исследования выявляется только 50% заболеваемости СД!
Слайд 4ОПРЕДЕЛЕНИЕ
Сахарный диабет (СД) – это группа метаболических (обменных) заболеваний, характеризующихся хронической
гипергликемией, которая является результатом нарушения секреции инсулина, действия инсулина или обоих этих факторов. Хроническая гипергликемия при СД сопровождается повреждением, дисфункцией и недостаточностью различных органов, особенно глаз, почек, нервов, сердца и кровеносных сосудов.
Слайд 5КЛАССИФИКАЦИЯ СД (ВОЗ, 1999, С ДОПОЛНЕНИЯМИ)
СД 1 типа – обусловлен деструкцией
β-клеток поджелудочной железы, обычно приводящая к абсолютной инсулиновой недостаточности.
1. Иммуноопосредованный;
2. Идиопатический;
СД 2 типа - с преимущественной инсулинорезистентностью и относительной инсулиновой недостаточностью или с преимущественным нарушением секреции инсулина с инсулинорезистентностью или без нее;
Другие специфические типы СД;
Гестационный СД.
СД 2 типа - с преимущественной инсулинорезистентностью и относительной инсулиновой недостаточностью или с преимущественным нарушением секреции инсулина с инсулинорезистентностью или без нее;
Другие специфические типы СД;
Гестационный СД.
Слайд 6ДРУГИЕ СПЕЦИФИЧЕСКИЕ ТИПЫ СД
Генетические дефекты функции β-клеток
Генетические дефекты действия
инсулина
Заболевания экзокринной части поджелудочной железы
Эндокринопатии
СД, индуцированный лекарственными препаратами или химическими веществами
Инфекции
Необычные формы иммунологически опосредованного СД
Другие генетические синдромы, иногда сочетающиеся с СД
Заболевания экзокринной части поджелудочной железы
Эндокринопатии
СД, индуцированный лекарственными препаратами или химическими веществами
Инфекции
Необычные формы иммунологически опосредованного СД
Другие генетические синдромы, иногда сочетающиеся с СД
Слайд 7НОРМАЛЬНЫЙ УГЛЕВОДНЫЙ ОБМЕН
энергетическую (главный вид клеточного топлива);
структурную (обязательный компонент внутриклеточных структур);
защитную (входит в состав иммуноглобулинов).
Углеводы:
Моносахариды(глюкоза, фруктоза, мальтоза);
Олигосахариды(сахароза, лактоза);
Полисахариды(крахмал, гликоген).
А. Простые
Б. Сложные
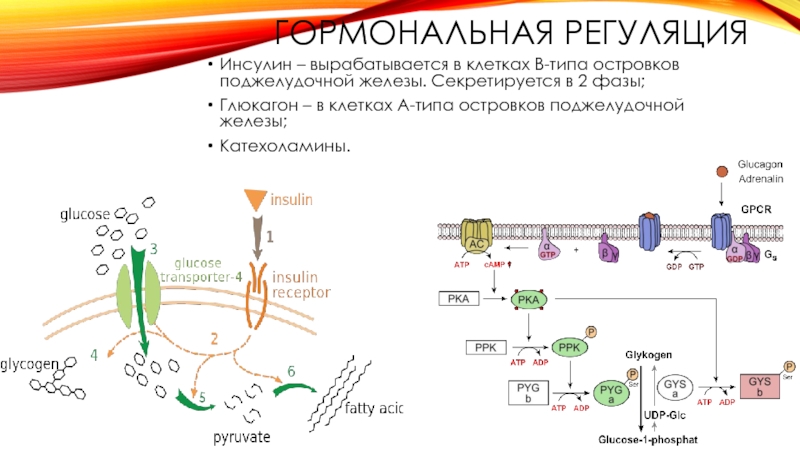
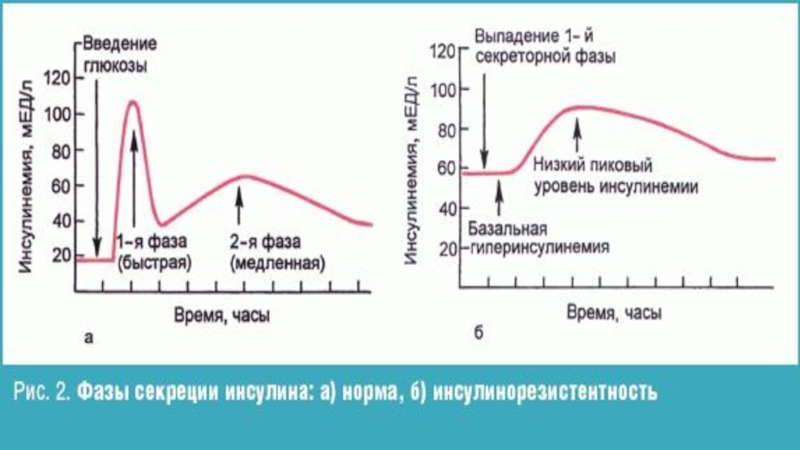
Слайд 12ГОРМОНАЛЬНАЯ РЕГУЛЯЦИЯ
Инсулин – вырабатывается в клетках B-типа островков поджелудочной железы. Секретируется
в 2 фазы;
Глюкагон – в клетках А-типа островков поджелудочной железы;
Катехоламины.
Глюкагон – в клетках А-типа островков поджелудочной железы;
Катехоламины.
Слайд 13ФУНКЦИИ ИНСУЛИНА
Снижает концентрацию сахара в крови путем переноса глюкозы внутрь клеток
Способствует
превращению глюкозы в гликоген в печени и мышцах
Задерживает распад белков и жиров и превращение их в глюкозу
Регулирует жировой обмен путем образования высших жирных кислот из продуктов углеводного обмена(Ацетил-КоА)
Тормозит мобилизацию жира из жировой ткани
Задерживает распад белков и жиров и превращение их в глюкозу
Регулирует жировой обмен путем образования высших жирных кислот из продуктов углеводного обмена(Ацетил-КоА)
Тормозит мобилизацию жира из жировой ткани
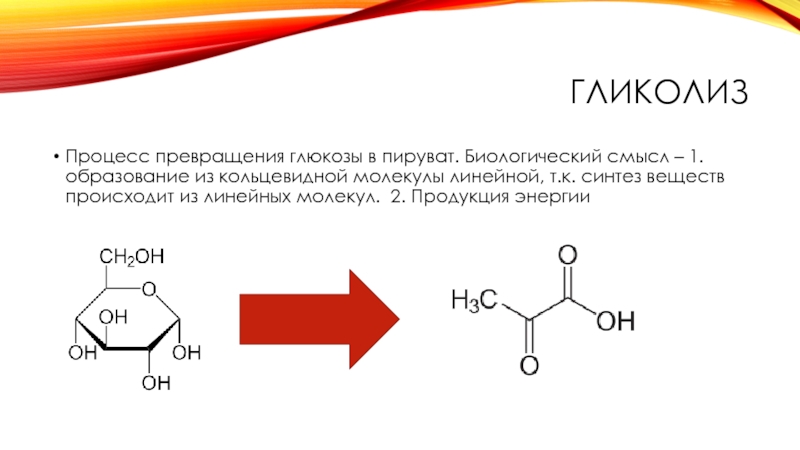
Слайд 15ГЛИКОЛИЗ
Процесс превращения глюкозы в пируват. Биологический смысл – 1. образование из
кольцевидной молекулы линейной, т.к. синтез веществ происходит из линейных молекул. 2. Продукция энергии
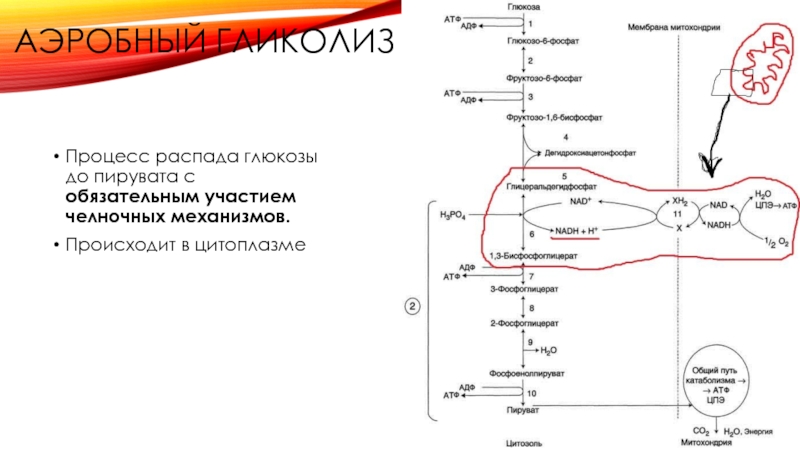
Слайд 16АЭРОБНЫЙ ГЛИКОЛИЗ
Процесс распада глюкозы до пирувата с обязательным участием челночных механизмов.
Происходит
в цитоплазме
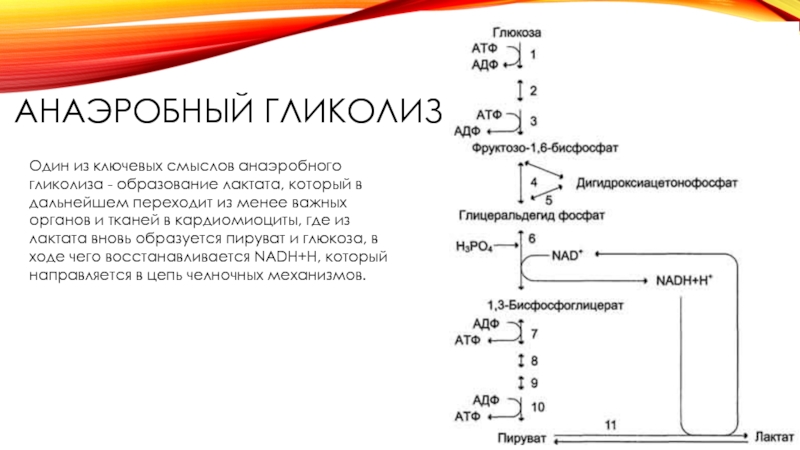
Слайд 17АНАЭРОБНЫЙ ГЛИКОЛИЗ
Один из ключевых смыслов анаэробного гликолиза - образование лактата, который
в дальнейшем переходит из менее важных органов и тканей в кардиомиоциты, где из лактата вновь образуется пируват и глюкоза, в ходе чего восстанавливается NADH+H, который направляется в цепь челночных механизмов.
Слайд 18АЦЕТИЛ-КО-А
Ацетил-КоА, образовавшийся при расщеплении пирувата, участвует в образовании липидов, холестерина, в
цикле Кребса и образовании АТФ, и в дезаминировании аминокислот.
Минимальное количество глюкозы, участвующей в гликолизе – 50%, в нейронах – 90%;
Смысл цикла Кребса- образование 3 молекул НAДH+H и 2 молекул ФАДН2.
Минимальное количество глюкозы, участвующей в гликолизе – 50%, в нейронах – 90%;
Смысл цикла Кребса- образование 3 молекул НAДH+H и 2 молекул ФАДН2.
Слайд 19ИСПОЛЬЗОВАНИЕ УГЛЕВОДОВ ПРИ НАГРУЗКАХ
Первые 30 секунд тратится фосфокреатин, фосфатная группа тратится
на энергию, а продукт деградации креатинин выводится почками;
Следующие 20-30 минут расходуются углеводы;
После 30 минут – углеводы активно мобилизуются из жирных кислот и аминокислот.
Следующие 20-30 минут расходуются углеводы;
После 30 минут – углеводы активно мобилизуются из жирных кислот и аминокислот.
Слайд 20ПАТОФИЗИОЛОГИЯ СД 1 ТИПА
1. Генетическая предрасположенность;
2. Триггирование иммунных процессов(инициирование);
3. Стадия активных
иммунных процессов;
4. Прогрессирующее снижение секреции инсулина, стимулированного глюкозой;
5. Клинически явный или манифестный сахарный диабет(при деструкции 85-90% бета-клеток);
6. Полная деструкция бета-клеток
4. Прогрессирующее снижение секреции инсулина, стимулированного глюкозой;
5. Клинически явный или манифестный сахарный диабет(при деструкции 85-90% бета-клеток);
6. Полная деструкция бета-клеток
Слайд 21ПАТОГЕНЕЗ
Предрасположенность не всегда переходит в болезнь;
Триггирующие факторы:
1. вирусы(эпид.паротит, краснуха, вирусный гепатит,
ЦМВ, ветряная оспа, герпес и др.);
2. химические вещества(аллоксан, стрептозотоцин, и др.);
3. искусственное вскармливание(чужеродный белок коровьего молока);
Триггирующие факторы так же не всегда приводят к СД;
Стадия активных иммунных процессов – появление маркеров повреждения бета-клеток, но толерантность и уровень Glu нормальны;
Стадия активных иммунных процессов – появление маркеров повреждения бета-клеток, но толерантность и уровень Glu нормальны;
Слайд 22ПАТОГЕНЕЗ
В 4 стадию – нарушается ранний пик секреции инсулина(ранняя фаза секреции
накопленного инсулина), но уровень гликемии и толерантность к глюкозе так же нормальны.
Данная стадия редко диагностируется, т.к. методы выявления дорогостоящи и сложны;
Манифестная стадия – клинические проявления в виде НТГ и гипергликемии. Остаточные клетки находятся в состоянии максимальной нагрузки, что приведет к скорому апоптозу, поэтому нужно назначать инсулинотерапию несмотря на снижение потребности;
Последняя стадия – полная зависимость от диеты и инсулинотерапии.
Манифестная стадия – клинические проявления в виде НТГ и гипергликемии. Остаточные клетки находятся в состоянии максимальной нагрузки, что приведет к скорому апоптозу, поэтому нужно назначать инсулинотерапию несмотря на снижение потребности;
Последняя стадия – полная зависимость от диеты и инсулинотерапии.
Слайд 23ПАТОГЕНЕЗ СД 2 ТИПА
Причина – наследственная предрасположенность; возраст; ожирение; малоподвижный образ
жизни; диабетогенное питание;
Ключевой элемент – инсулинорезистентность, т.е. недостаточный биологический ответ клеток на воздействие инсулина при его достаточной концентрации в крови.
Ключевой элемент – инсулинорезистентность, т.е. недостаточный биологический ответ клеток на воздействие инсулина при его достаточной концентрации в крови.
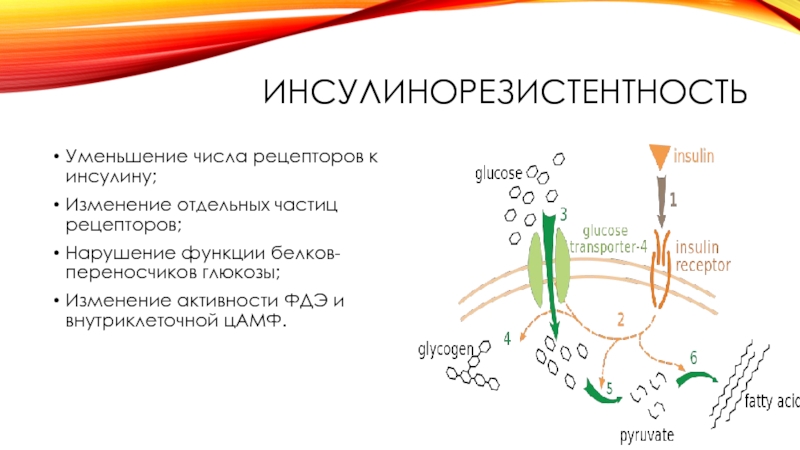
Слайд 24ИНСУЛИНОРЕЗИСТЕНТНОСТЬ
Уменьшение числа рецепторов к инсулину;
Изменение отдельных частиц рецепторов;
Нарушение функции белков-переносчиков глюкозы;
Изменение
активности ФДЭ и внутриклеточной цАМФ.
Слайд 26СД 2 ТИПА
Чаще у пожилых, старше 40 лет. Чем больше возраст
– чем больше вероятность встречаемости, т.к. в молодом возрасте резистентность купируется гиперсекрецией инсулина, а в пожилом возрасте – бета-клетки начинают апоптироваться => недостаточность инсулина + резистентность к нему;
При СД 2 типа почти всегда сочетаются и инсулинорезистентность(относительная инсулиновая недостаточность) и частичная деструкция бета-клеток(абсолютная инсулиновая недостаточность).
При СД 2 типа почти всегда сочетаются и инсулинорезистентность(относительная инсулиновая недостаточность) и частичная деструкция бета-клеток(абсолютная инсулиновая недостаточность).
Слайд 27ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ СД
Очевидные симптомы сахарного диабета (полиурия, полидипсия) в сочетании со
случайной гипергликемией 11,1 ммоль/л и более;
Сахар крови натощак: в цельной капиллярной крови ≥6,1 ммоль/л, в плазме венозной крови ≥7,0 ммоль/л;
Патологические результаты ПГТТ, в ходе которого зафиксированы уровни гликемии: В цельной капиллярной крови натощак ≥6,1 ммоль/л, через 2 часа после нагрузки глюкозой ≥11,1 ммоль/л; В плазме венозной крови натощак ≥7,0 ммоль/л, через 2 часа после нагрузки глюкозой ≥11,1 ммоль/л;
Уровень гликированного гемоглобина А1с (HbA1c) ≥6,5%.
Сахар крови натощак: в цельной капиллярной крови ≥6,1 ммоль/л, в плазме венозной крови ≥7,0 ммоль/л;
Патологические результаты ПГТТ, в ходе которого зафиксированы уровни гликемии: В цельной капиллярной крови натощак ≥6,1 ммоль/л, через 2 часа после нагрузки глюкозой ≥11,1 ммоль/л; В плазме венозной крови натощак ≥7,0 ммоль/л, через 2 часа после нагрузки глюкозой ≥11,1 ммоль/л;
Уровень гликированного гемоглобина А1с (HbA1c) ≥6,5%.
Слайд 28ТЕРАПИЯ СД 1 ТИПА
Инсулинотерапия;
Обучение и самоконтроль
Заместительная инсулинотерапия является единственным методом лечения
СД 1 типа. Диета лишь корректируется соответственно дозировкам инсулина
Тактика «базис-болюсной терапий».
Тактика «базис-болюсной терапий».
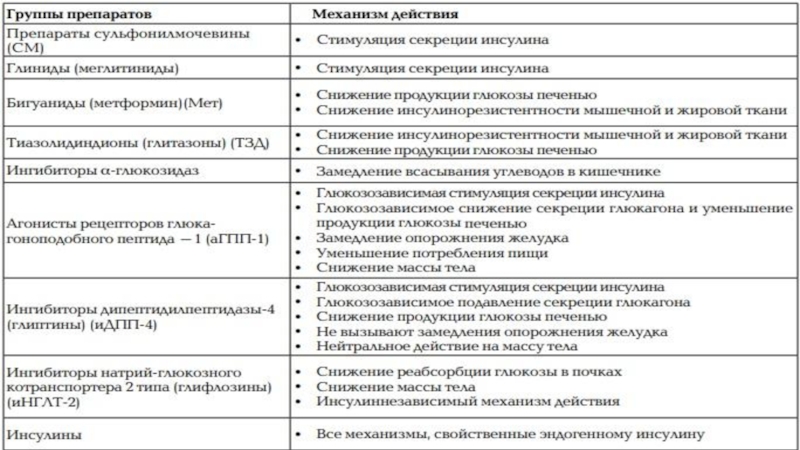
Слайд 30ТЕРАПИЯ СД 2 ТИПА
Питание
Физическая активность
Сахароснижающие препараты
Обучение и самоконтроль
Хирургическое лечение (бариатрия)
при морбидном ожирении
Слайд 33ДИАБЕТИЧЕСКИЙ КЕТОАЦИДОЗ И КЕТОАЦИДОТИЧЕСКАЯ КОМА:
Кетоацидоз – требующая экстренной госпитализации острая декомпенсация
СД, с гипергликемией (уровень глюкозы плазмы > 13 ммоль/л у взрослых и > 11 ммоль/л у детей), гиперкетонемией (> 5 ммоль/л), кетонурией (≥ ++), метаболическим ацидозом (рН < 7,3) и различной степенью нарушения сознания или без нее.
Этиология. Резкое обострение дефицита инсулина может быть вызвано как прекращением его эндогенной секреции или экзогенного введения, так и резким увеличением потребности в инсулине в результате стресса, вызванного тяжелым фоновым соматическим заболеванием.
Этиология. Резкое обострение дефицита инсулина может быть вызвано как прекращением его эндогенной секреции или экзогенного введения, так и резким увеличением потребности в инсулине в результате стресса, вызванного тяжелым фоновым соматическим заболеванием.
Слайд 34ПАТОГЕНЕЗ
Вне клеток(в сосудистом русле и тканях):
недостаток инсулина => невозможность утилизировать глюкозу
в крови => гипергликемия с отсутствием глюкозы в клетках => выброс контринсулярных гормонов => глюконеогенез и гликогенолиз => усиление гипергликемии => внутриклеточная и тканевая дегидратация с потерей электролитов + превышение почечного порога => полиурия, усиление дегидратации;
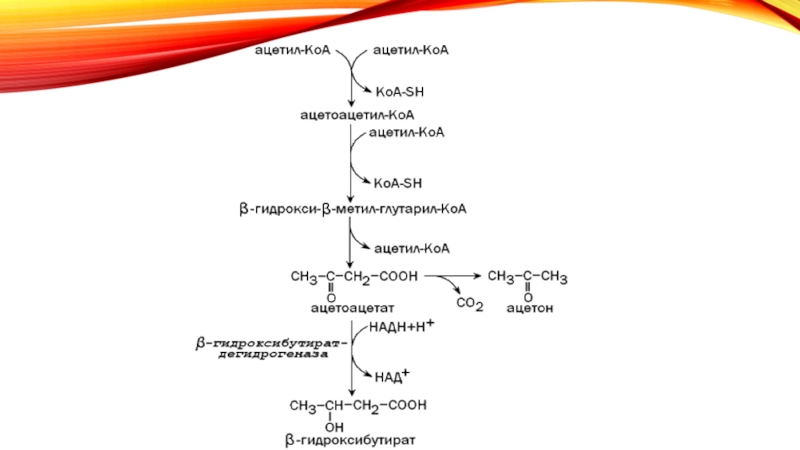
В клетках: на фоне «отсутствия» глюкозы начинается глюконеогенез, активный липолиз с образованием кетоновых тел(b-оксимасляная кислота, ацетоуксусная кислота, и ацетон) => специфический запах ацетона в выдыхаемом воздухе, поте.
В клетках: на фоне «отсутствия» глюкозы начинается глюконеогенез, активный липолиз с образованием кетоновых тел(b-оксимасляная кислота, ацетоуксусная кислота, и ацетон) => специфический запах ацетона в выдыхаемом воздухе, поте.
Слайд 36КЛИНИЧЕСКАЯ КАРТИНА
Полиурия, жажда, признаки дегидратации и гиповолемии (снижение АД, возможна олиго-
и анурия), слабость, отсутствие аппетита, тошнота, рвота, запах ацетона в выдыхаемом воздухе, головная боль, одышка, в терминальном состоянии дыхание Куссмауля, нарушения сознания – от сонливости, заторможенности до комы;
Часто – абдоминальный синдром (ложный «острый живот», диабетический псевдоперитонит) – боли в животе, рвота, напряжение и болезненность брюшной стенки, парез перистальтики или диарея.
Часто – абдоминальный синдром (ложный «острый живот», диабетический псевдоперитонит) – боли в животе, рвота, напряжение и болезненность брюшной стенки, парез перистальтики или диарея.
Слайд 38ЛЕЧЕНИЕ
Основные компоненты:
устранение инсулиновой недостаточности;
борьба с дегидратацией и гиповолемией;
восстановление электролитного баланса и
КЩС;
выявление и лечение сопутствующих заболеваний и состояний (спровоцировавших ДКА или развившихся как его осложнение);
Дополнительные компоненты: тромбопрофилактика, и поиск инфекционных очагов.
выявление и лечение сопутствующих заболеваний и состояний (спровоцировавших ДКА или развившихся как его осложнение);
Дополнительные компоненты: тромбопрофилактика, и поиск инфекционных очагов.
Слайд 39НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
1. Экспресс-анализ гликемии и анализ любой порции мочи на
кетоновые тела;
2. Инсулин короткого действия (ИКД) 20 ед в/м;
3. 0,9 %-ный раствор хлорида натрия в/в капельно со скоростью 1 л/ч.
2. Инсулин короткого действия (ИКД) 20 ед в/м;
3. 0,9 %-ный раствор хлорида натрия в/в капельно со скоростью 1 л/ч.
Слайд 40В РЕАНИМАЦИОННОМ ОТДЕЛЕНИИ
Лабораторный мониторинг:
Экспресс-анализ гликемии – ежечасно до снижения уровня глюкозы
плазмы (ГП) до 13 ммоль/л, затем 1 раз в 3 ч.
Анализ мочи на кетоновые тела – 2 раза в сутки в первые 2 суток, затем 1 раз в сутки.
Общий анализ крови и мочи: исходно, затем 1 раз в 2 суток.
Na+, К+ сыворотки: минимум 2 раза в сутки, при необходимости каждые 2 часа до разрешения ДКА, затем каждые 4–6 часов до полного выздоровления.
Биохимический анализ крови: мочевина, креатинин, хлориды, бикарбонат, желательно лактат – исходно, затем 1 раз в 3 суток, при необходимости – чаще.
Газоанализ и рН (можно венозной крови): 1–2 раза в сутки до нормализации КЩС.
Анализ мочи на кетоновые тела – 2 раза в сутки в первые 2 суток, затем 1 раз в сутки.
Общий анализ крови и мочи: исходно, затем 1 раз в 2 суток.
Na+, К+ сыворотки: минимум 2 раза в сутки, при необходимости каждые 2 часа до разрешения ДКА, затем каждые 4–6 часов до полного выздоровления.
Биохимический анализ крови: мочевина, креатинин, хлориды, бикарбонат, желательно лактат – исходно, затем 1 раз в 3 суток, при необходимости – чаще.
Газоанализ и рН (можно венозной крови): 1–2 раза в сутки до нормализации КЩС.
Слайд 41В РЕАНИМАЦИОННОМ ОТДЕЛЕНИИ
Инструментальный контроль:
почасовой контроль диуреза; контроль центрального венозного давления (ЦВД),
АД, пульса и t° тела каждые 2 часа;
ЭКГ не реже 1 раза в сутки или ЭКГ-мониторинг;
пульсоксиметрия
Слайд 42В РЕАНИМАЦИОННОМ ОТДЕЛЕНИИ
Внутривенная (в/в) инсулинотерапия:
1. Начальная доза ИКД: 0,1 -
0,15 ед/кг реальной массы тела в/в болюсно(или 20 Ед в/м), вводят очень медленно (2–3 мин). Если болюсная доза инсулина не вводится, то начальная скорость непрерывной инфузии должна составлять 0,1 - 0,15 ед/кг/ч.
2. В последующие часы: ИКД по 0,1 ед/кг /ч.
Перевод на п/к инсулинотерапию: при улучшении состояния, стабильной гемодинамике, уровне ГП ≤ 11-12 ммоль/л и рН > 7,3 переходят на п/к введение ИКД каждые 4 – 6 ч в сочетании с инсулином продленного действия.\
Проводить активную регидратацию(NaCl – в 1 час – 1л, во 2 и 3 – по 0,5, далее – в динамике).
Перевод на п/к инсулинотерапию: при улучшении состояния, стабильной гемодинамике, уровне ГП ≤ 11-12 ммоль/л и рН > 7,3 переходят на п/к введение ИКД каждые 4 – 6 ч в сочетании с инсулином продленного действия.\
Проводить активную регидратацию(NaCl – в 1 час – 1л, во 2 и 3 – по 0,5, далее – в динамике).
Слайд 43ЗАГОТОВКА РАСТВОРА ИНСУЛИНА ДЛЯ ИНФУЗИИ
Для перфузора: 50 Ед инсулина короткого действия
смешивают с 2 мл 20% сывороточного альбумина человека, объем смеси доводят до 50 мл с помощью 0,9% раствора NaCl.
В отсутствии перфузора: 1 ед/10 мл 0,9 % раствора NaCl в/в капельно (+ 4 мл 20 % раствора альбумина/100 мл раствора для предотвращения сорбции инсулина).
В отсутствии перфузора: 1 ед/10 мл 0,9 % раствора NaCl в/в капельно (+ 4 мл 20 % раствора альбумина/100 мл раствора для предотвращения сорбции инсулина).
Слайд 44ПРИНЦИП СНИЖЕНИЯ ГЛЮКОЗЫ
Следует помнить, что быстрое снижение гликемии несет в себе
опасность развития осмотического дисбаланса между плазмой крови и церебральным ликвором, который приводит к опасному осложнению кетоацидоза – отеку головного мозга. Поэтому скорость снижения гликемии не должна превышать 5,5 ммоль/л в час, а в первые сутки терапии не следует стремиться к снижению гликемии ниже 13-14 ммоль/л. Оптимальной следует считать скорость снижения гликемии 2,8-5,5 ммоль/л. При достижении гликемии 14 ммоль/л скорость введения инсулина снижают до 3-4 Ед/час.
Слайд 45В РЕАНИМАЦИОННОМ ОТДЕЛЕНИИ
Показания к введению бикарбоната натрия: рН крови ≤ 7
или уровень стандартного бикарбоната < 5 ммоль/л. Обычно вводится 4 г бикарбоната натрия (200 мл 2 % раствора в/в медленно за 1 ч), максимальная доза - не более 8 г бикарбоната (400 мл 2 % раствора за 2 ч). Или 4% раствор NaHCO3, который вводят в/в капельно из расчета 2,5 мл/кг фактической массы тела.
Слайд 47АНЕСТЕЗИЯ ПРИ САХАРНОМ ДИАБЕТЕ
Предоперационный период;
Интраоперационный период;
Послеоперационный период.
Слайд 48ПРЕДОПЕРАЦИОННЫЙ ПЕРИОД
Анамнез;
Оценить наличие диабетической вегетативной нейропатии;
Оценка подвижности височно-нижнечелюстных и шейных суставов;
Высокая
бдительность в плане развития ишемии миокарда на дооперационном этапе! Т.к. часто при СД безболевая ишемия миокарда!
Слайд 49ДИАБЕТИЧЕСКАЯ ВЕГЕТАТИВНАЯ НЕЙРОПАТИЯ
Высокая вероятность развития сосудистого коллапса при индукции или центральных
методах блока;
Высокая вероятность аспирации, особенно у тучных пациентов, поэтому в премедикацию назначаем ингибиторы протонной помпы и метоклопрамид!
Высокая вероятность аспирации, особенно у тучных пациентов, поэтому в премедикацию назначаем ингибиторы протонной помпы и метоклопрамид!
Слайд 50ИНТРАОПЕРАЦИОННЫЙ ПЕРИОД
Адекватная антибиотикопрофилактика;
Правила асептики и антисептики при инвазивных процедурах;
Не допускать гипергликемию
выше 10 ммоль/л;
Не допустить гипогликемию при коррекции глюкозы!!!
Операции лучше проводить утром;
Пероральные сахароснижающие препараты можно принимать до дня операции, кроме препаратов сульфонилмочевины и метформина(отмена за 2-3 суток до операции);
Интраоперационно – важно частое измерение глюкозы – ежечасно, после операции – каждые 2-3 часа;
Риск анафилактических реакции на протамин повышена у пациентов, принимавших инсулин на основе протамина(инсулин NPH и протамин-цинк-инсулин)
Не допустить гипогликемию при коррекции глюкозы!!!
Операции лучше проводить утром;
Пероральные сахароснижающие препараты можно принимать до дня операции, кроме препаратов сульфонилмочевины и метформина(отмена за 2-3 суток до операции);
Интраоперационно – важно частое измерение глюкозы – ежечасно, после операции – каждые 2-3 часа;
Риск анафилактических реакции на протамин повышена у пациентов, принимавших инсулин на основе протамина(инсулин NPH и протамин-цинк-инсулин)
Слайд 51ПРОТОКОЛ ИНСУЛИНОТЕРАПИИ
Непосредственно перед операцией – половина утренней дозы инсулина средней продолжительности
действия после катетеризации вены и измерения уровня глюкозы;
При снижении глюкозы <5,5 ммоль/л – инфузия 5% р-ра глюкозы 1,% мл/кг/ч;
При гипергликемии >8-10 ммоль/л – в/в инсулин короткого действия: 1 Ед инс.к.д. снижает глюкозу примерно на 1,5 ммоль/л;
Возможна пост.инфузия инс.к.д. Расчет скорости: Ед/ч=глюкоза плазмы/8;
При снижении глюкозы <5,5 ммоль/л – инфузия 5% р-ра глюкозы 1,% мл/кг/ч;
При гипергликемии >8-10 ммоль/л – в/в инсулин короткого действия: 1 Ед инс.к.д. снижает глюкозу примерно на 1,5 ммоль/л;
Возможна пост.инфузия инс.к.д. Расчет скорости: Ед/ч=глюкоза плазмы/8;
Слайд 52ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД
Продолжение контроля уровня глюкозы каждые 2-3 часа;
Контроль уровня калия;
Учесть время
введения препаратов инсулина и пероральных сахароснижающих препаратов.