Доцент кафедри інфекційних хвороб та епідеміології
Бойчук Олександр Петрович
- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Проведення протиепідемічних заходів при надзвичайних ситуаціях. Санітарна охорона території. Особливо небезпечні інфекції презентация
Содержание
- 1. Проведення протиепідемічних заходів при надзвичайних ситуаціях. Санітарна охорона території. Особливо небезпечні інфекції
- 2. ПЛАН ЛЕКЦІЇ: Актуальність проблеми. Епідеміологія холери.
- 3. Особливо небезпечні інфекції – це дуже тяжкі
- 4. Згідно МСП кожна країна протягом 24 год.
- 5. Наказ МОЗ України за №133, від 19.07.1995р.
- 6. Холера – гостра кишкова антропонозна інфекція, що
- 7. Особливості 7 пандемії холери (розпочалася в
- 8. Ендемічні осередки холери зустрічаються в Африці,
- 10. Холерний вібріон - короткі зігнуті рухомі
- 11. Джерелом інфекції при холері є тільки людина
- 12. Холера. Діагностика Для підтвердження діагнозу холера посів
- 13. Холера. Діагностика Для серологічних досліджень
- 14. Протиепідемічні заходи при холері залежать від епідситуації:
- 15. 2. В період епідемії створюється надзвичайна протиепідемічна
- 16. Холерний госпіталь
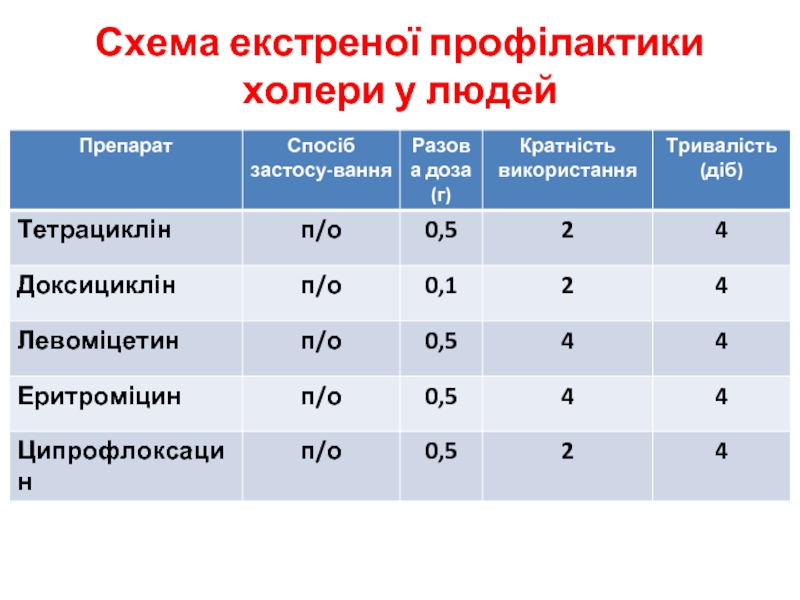
- 17. Схема екстреної профілактики холери у людей
- 18. Проводиться холерною вакциною і холероген-анатоксином. Холерна вакцина
- 19. Чума – особливо небезпечне гостре зоонозне природно-осередкове
- 20. Чума. Епідеміологія Природні осередки чуми є на
- 21. Збудник чуми – Iersinia pestis належить до
- 22. Чума. Епідеміологія Зараження відбувається трансмісивним, контактним, аліментарним і повітряно-крапельним шляхами
- 23. Специфічними трансмісивними переносниками є блохи (120 видів:
- 24. Чума. Діагностика Важливу роль в діагностиці чуми
- 25. У разі виявлення хворого на чуму здійснюють
- 26. Засоби особистої екстреної профілактики Контакт з хворим
- 27. Схема екстреної профілактики чуми у людей
- 28. НАТУРАЛЬНА ВІСПА - викликається вірусом, характеризується
- 29. Діагностика: методи електронної мікроскопії; реакція зустрічної дифузії
- 30. Профілактика Для контактних осіб: встановлюють карантин на
- 31. Віспа мавп В 1970 році в Заїрі
- 32. Жовта гарячка – природно-осередкова зоонозна вірусна інфекція,
- 33. «Жовтий Джек»
- 34. Вірус жовтої лихоманки і комар Aedes aegypti
- 35. Вакцина проти жовтої гарячки
- 36. Міжнародне свідоцтво про проведену вакцинацію
- 37. Гарячка Ебола – гостра ОНІ, яка проявляється
- 38. Природними резервуарами вірусу Ебола є фруктоїдні кажани
- 40. ДІАГНОСТИКА - ензим-зв'язуючий іммуносорбентний аналіз із захопленням
- 41. Хворий негайно госпіталізується в герметизовану палату чи
- 42. Умови лікування: контраст між Лондоном і Монровією
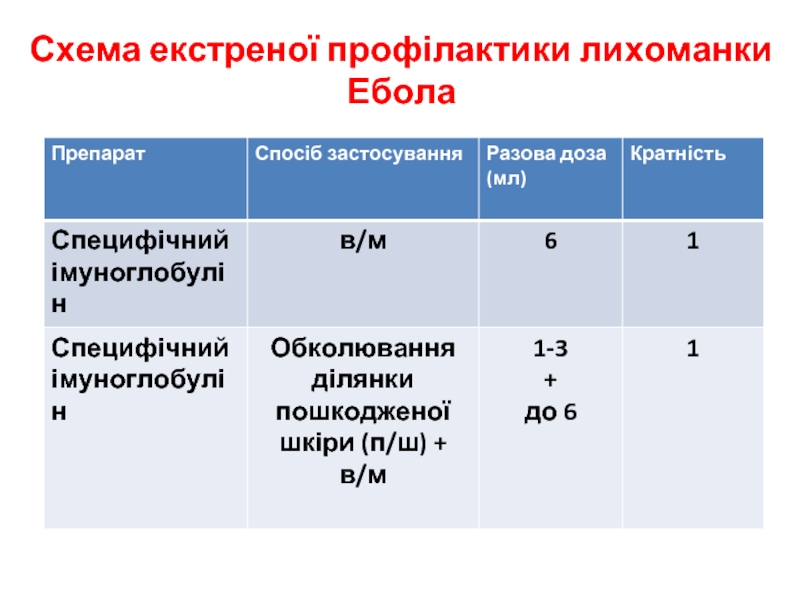
- 45. Схема екстреної профілактики лихоманки Ебола
- 46. Гарячка Марбург – збудник подібний до
- 47. Гарячка Ласса – природно-осередкова інфекція, яка викликає
- 48. Діагностика – серологічна (РЗК, РНІФ, РН), вірусологічна
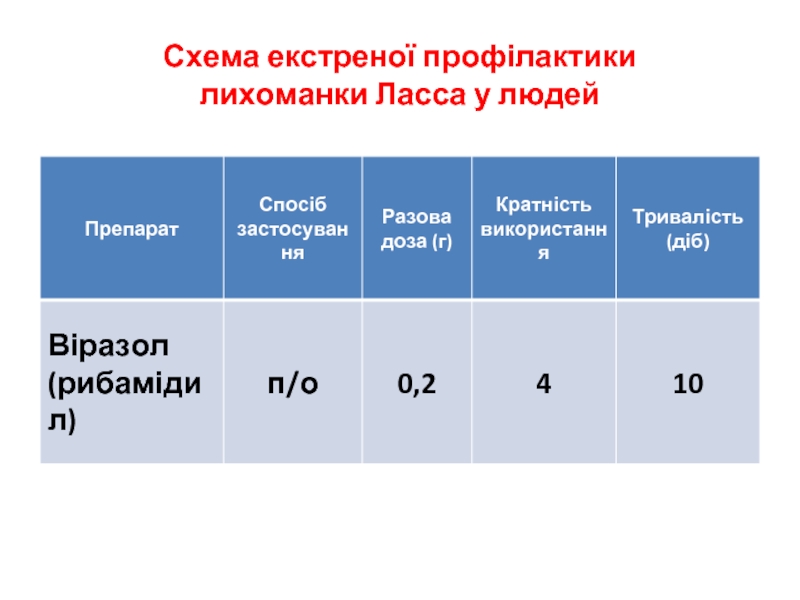
- 49. Схема екстреної профілактики лихоманки Ласса у людей
- 50. В залежності від характеру виконуваної роботи і
- 51. б) другий тип - захисний костюм, що
- 54. Дії персоналу ЛПЗ при виявленні хворого або
- 55. Залишатись з хворим або підозрюваним на захворювання
- 62. Надзвичайна ситуація (НС) — порушення нормальних
- 63. В районі надзвичайних ситуацій зростання інфекційної захворюваності
- 64. В районі надзвичайних ситуацій зростання інфекційної захворюваності
- 65. У зв'язку з неможливістю дотримання санітарних умов
- 66. Захист населення при надзвичайних ситуаціях Для захисту
- 67. До засобів захисту органів дихання відносяться протигази.
- 68. Засоби захисту шкіри діляться на фільтруючі (повітряпроникливі)
- 69. Зменшення активності бактеріологічних середників у момент застосування
- 70. Для припинення розповсюдження інфекційних захворювань, локалізації і
- 71. Карантин — це система протиепідемічних і режимних
- 72. На зовнішніх кордонах району встановлюється озброєна охорона,
- 73. Обсервація передбачає проведення лікувально-профілактичних ізоляційних заходів, спрямованих на припинення розповсюдження інфекційних захворювань.
- 74. До режимних заходів в районі обсервації відносяться:
- 76. А за городами, за тином Могили чорнії
Слайд 1Особливості проведення протиепідемічних заходів при надзвичайних ситуаціях. Санітарна охорона території. Особливо
Слайд 2ПЛАН ЛЕКЦІЇ:
Актуальність проблеми.
Епідеміологія холери.
Епідеміологія чуми.
Епідеміологія натуральної віспи та віспи мавп.
Епідеміологія жовтої
Епідеміологія гарячки Ебола, Марбург, Ласса.
Організація протиепідемічних заходів при виявленні хворого на ОНІ.
Особливості проведення протиепідемічних заходів при надзвичайних ситуаціях.
Література.
Слайд 3Особливо небезпечні інфекції – це дуже тяжкі гострозаразні інфекції, які здатні
До них відносяться: холера, чума, натуральна віспа (віспа мавп), жовта лихоманка, контагіозні вірусні геморагічні лихоманки (Ласса, Ебола, Марбург).
Їх називають ще “карантинними” або “конвенційними”, так як профілактичні та протиепідемічні заходи щодо цих інфекцій регламентуються “Міжнародними медико-санітарними правилами” (2005 р.).
Слайд 4Згідно МСП кожна країна протягом 24 год. повинна повідомити ВООЗ про
про кількість випадків, про кількість летальних випадків;
про механізми і шляхи передачі;
про розміри осередку;
про ліквідацію осередка.
Слайд 5Наказ МОЗ України за №133, від 19.07.1995р. “Перелік особливо небезпечних, небезпечних
1. Чума.
2. Холера.
3. Натуральна віспа.
4. Жовта гарячка.
5. СНІД.
6. Пастерельоз.
7. Хвороба Марбурга.
8. Гарячка Ласа.
9. Гарячка Ебола.
10. КВГГ Денге, Чикунгунья, Долини Ріфт, Західного Нілу.
11. Енцефаломієліти: Західний, Східноамериканський.
12. Енцефаліти: Каліфорнійський, Сент-Луїс, долини Мурр.
13. Бруцельоз.
14. Туляремія.
15. Сибірка.
16. Сап.
17. Меліоїдоз.
18. Орнітоз.
19. Лістеріоз.
20. Сказ.
21. Ерізипелоїд.
22. Легіонельоз.
23. Епідемічний висипний тиф.
24. Хвороба Бриля.
25. Ку-гарячка.
26. Мишиний тиф
27. Марсельська лихоманка.
28. Кліщовий поворотній тиф.
29. Туберкульоз.
30. Псевдотуберкульоз.
31. Геморагічні гарячки.
32. Кримська гарячка.
33. Омська гарячка.
34. Геморагічна гарячка з нирковим синдромом.
35. Лептоспіроз.
36. Ящур.
37. Кліщовий енцефаліт.
38. Хвороба Лайма.
Слайд 6Холера – гостра кишкова антропонозна інфекція, що викликається бактеріями виду Vibrio
Слайд 7Особливості 7 пандемії холери
(розпочалася в 1961 р., триває по даний
виявлено надзвичайну різноманітність холерних і холероподібних вібріонів в епідемічних осередках;
доведена здатність холерного вібріона до сапрофітичного способу життя;
доведена здатність холерного вібріона змінювати свої антигенні та біохімічні властивості в залежності від умов середовища перебування.
7 пандемія холери викликана Vibrio cholerae El-tor.
За даними ВООЗ в 2010 році в світі було від 3 до 5 млн. випадків холери і 100—130 тисяч смертельних випадків.
Слайд 8 Ендемічні осередки холери зустрічаються в Африці, Латинській Америці, Індії, Південно-Східній Азії.
Слайд 9
рід vibrio Pacini, Vibrio cholerae:
вид v. ch. Pacini, родина v. cholerae О1.
Класифікація 1974 р. (Україна)
Сероваріанти – v.ch. Inaba, v. ch. Ogava, v. ch. Hikojima.
Біоваріанти – v.ch.cholerae, v.ch. El-tor.
Збудниками холери є токсигенні штами серогрупи О1 - О155.
Токсигенність визначається наявністю гена холерного токсину Vct+. Вібріони, які не аглютинуються О-сироватками, називають НАГ-вібріонами, їх висівають з довкілля в міжепідемічний період і від хворих на холеру в період реконвалесценції.
У морській воді виявляють також галофільні вібріони. Вони викликають діарейні захворювання у людей (не холеру), фактором передачі може бути риба, копчена або слабо посолена.
Слайд 10
Холерний вібріон - короткі зігнуті рухомі палички, мають джгутик, грамнегативні аероби,
Слайд 11Джерелом інфекції при холері є тільки людина – хвора і вібріоносій.
Шляхи передачі: водний, харчовий, контактно-побутовий.
Інкубаційний період триває від декількох годин до 5 діб, найчастіше 24-48 год.
Сприйнятливість до холери у людей висока. Після перенесеної інфекції зберігається нетривалий імунітет (3-6 міс.).
Для холери в умовах помірного клімату характерна виражена літня сезонність.
Соціальні фактори, які сприяють поширенню холери:
незадовільний санітарно-комунальний стан територій;
недостатнє забезпечення населення питною водою;
аварійний стан каналізаційної мережі;
недоліки в санітарній очистці населених пунктів;
відсутність локальних очисних споруд в інфекційних стаціонарах.
Слайд 12Холера. Діагностика
Для підтвердження діагнозу холера посів матеріалу проводять на
Після цього для виділення чистої культури пересівають на щільні поживні середовища – лужний агар.
Кінцевий результат через 24-36 годин.
Слайд 13Холера. Діагностика
Для серологічних досліджень
використовують реакцію аглютинації,
реакцію непрямої гемаглютинації,
імуноферментний аналіз -
визначають титр антитіл.
Прискорені методи діагностики:
імунофлюоресцентна діагностика, заснована на специфічному світінні комплекса антиген-антитіло;
метод імобілізації і мікроаглютинації вібріонів під впливом протихолерної О-сироватки.
Слайд 14Протиепідемічні заходи при холері залежать
від епідситуації:
1. В передепідемічний період (коли немає
- обстежують на ф.30 хворих на тяжкі ГКІ, всіх кишкових хворих в інфекційних і соматичних стаціонарах, психіатричних лікарнях однократно з 01.05 по 01.11;
- громадян із ендемічних країн ізолюють на п'ять днів, однократний посів;
- бактеріологічне дослідження з об'єктів довкілля (вода відкритих водойм, стічних вод, в місцях водозабору, на очисних спорудах, стічні води інфекційного стаціонару);
Слайд 152. В період епідемії створюється надзвичайна протиепідемічна комісія, яка розробляє та
Проводиться:
- госпіталізація хворих на холеру, вібріоносіїв в холерний госпіталь:
- госпіталізація і обстеження на ф.30 всіх хворих на ГКІ в провізорний госпіталь;
- ізоляція контактних осіб в ізолятор на п'ять днів, обстеження їх на ф.30 та превентивне лікування;
- виписка хворих після клінічного одужання і 3-кратного негативного посіву калу (для декретованих 5-кратне дослідження калу і одноразове - жовчі);
- заключна і поточна дезінфекція;
- систематичний санітарно-гігієнічний контроль за санітарним станом території, торгових місць, закладів громадського харчування, водопостачанням;
- обов’язковий розтин з бакдослідженням на ф.30 померлих від ГКІ, а також померлих від холери.
Слайд 18 Проводиться холерною вакциною і холероген-анатоксином.
Холерна вакцина має короткий (3-6 міс.) період
В даний час є наступні пероральні протихолерні вакцини:
Вакцина WC/rBS — складається з вбитих цілих клітин V. Cholerae О1 з очищеною рекомбінантною В-субодиницею холерного анатоксину (WC/rBS) — дає 85-90-% захисту у всіх вікових групах протягом 6 місяців після прийому двох доз з тижневою перервою.
Вакцина CVD 103-HgR — складається з ослаблених живих оральних генетично модифікованих штамів V. Cholerae О1 (CVD 103-HgR). Однократна доза вакцини дає захист від V. Cholerae на високому рівні (95 %). Через три місяці після прийому вакцини захист від V. Cholerae El Tor був на рівні 65 %.
Специфічна профілактика
Слайд 19Чума – особливо небезпечне гостре зоонозне природно-осередкове інфекційне захворювання, яке викликається
Слайд 20Чума. Епідеміологія
Природні осередки чуми є на всіх материках, окрім Австралії.
Найзначніші
В вересні 1994 р. спалах легеневої чуми відбувся в Індії. До кінця місяця кількість хворих перевищила 1500 чол., із них 47 померло.
Слайд 21Збудник чуми – Iersinia pestis належить до роду Iersinia. Розрізняють 2
1) континентальний, їх виділяють у природних осередках країн Середньої Азії,
2) океанічний, їх виділяють в портових містах і природних осередках США.
Iersiniа pestis утворює ендо- і екзотоксин, містить соматичний О-антиген, капсульний та інші (20 антигенів).
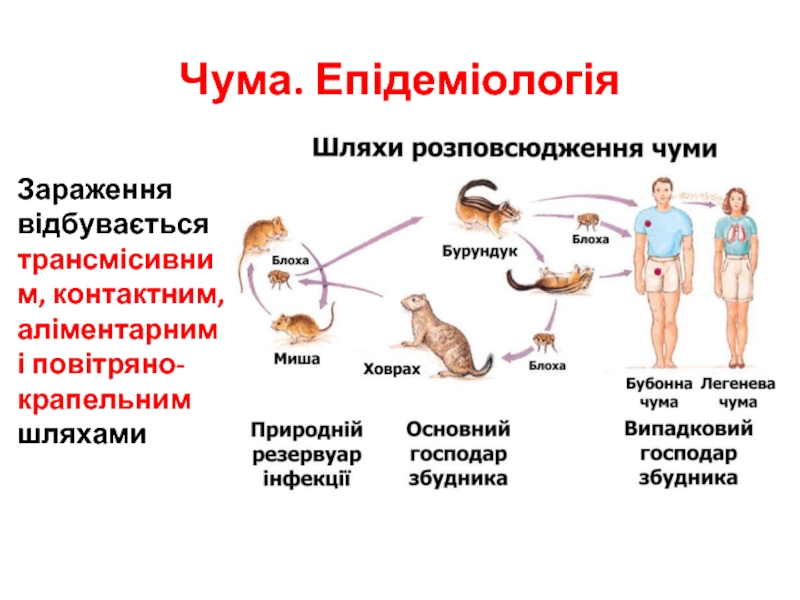
Чума – трансмісивний зооноз. Виділяють первинні осередки “дикої чуми” і “антропургічні” вторинні осередки чуми.
Природні осередки пов’язані з природними резервуарами; дикими гризунами і їх ектопаразитами блохами і існують незалежно від діяльності людини в зоні степів, напівпустель, пустель. Джерело інфекції – дикі гризуни (> 300 видів): ховрахи, бабаки, полівки, піщухи, тарбагани, чорний абіссінський і багатососковий щурі, дикі морські свинки, земляні білки.
В антропургічних осередках основними резервуарами є: сірий щур або пацюк, чорний щур, рудий щур, а також верблюд.
Слайд 22Чума. Епідеміологія
Зараження відбувається трансмісивним, контактним, аліментарним і повітряно-крапельним шляхами
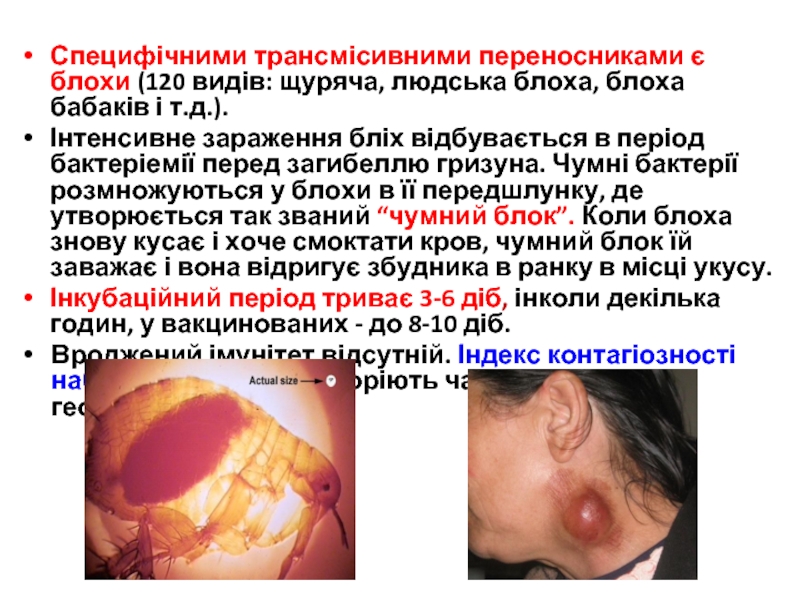
Слайд 23Специфічними трансмісивними переносниками є блохи (120 видів: щуряча, людська блоха, блоха
Інтенсивне зараження бліх відбувається в період бактеріемії перед загибеллю гризуна. Чумні бактерії розмножуються у блохи в її передшлунку, де утворюється так званий “чумний блок”. Коли блоха знову кусає і хоче смоктати кров, чумний блок їй заважає і вона відригує збудника в ранку в місці укусу.
Інкубаційний період триває 3-6 діб, інколи декілька годин, у вакцинованих - до 8-10 діб.
Вроджений імунітет відсутній. Індекс контагіозності наближається до 1. Хворіють чабани, мисливці, геологи.
Слайд 24Чума. Діагностика
Важливу роль в діагностиці чуми має бактеріологічне дослідження, яке проводиться
Матеріалом для дослідження служить пунктат з бубонів, гній з виразок, слиз із зіву, харкотиння, кров, секційний матеріал, трупи гризунів, блохи.
Матеріал упаковується в подвійну тару, між стінками - вата, змочена в дезрозчині. Ззовні тари – також вата з дезрозчином. Все це в металічній скриньці направляється спеціальним транспортом в лабораторію.
В направленні вказується, де взято матеріал, епідеміологічні дані, діагноз.
Слайд 25У разі виявлення хворого на чуму здійснюють такий комплекс протиепідемічних заходів:
•
• виписування перехворілого після клінічного видужання при негативних результатах трьох бактеріологічних досліджень, здійснених після закінчення лікування;
• виявлення і госпіталізація осіб, підозрілих на чуму, в провізорний госпіталь;
• виявлення осіб, які мали контакт з хворим або трупами померлих чи їх речами (за відсутності клінічної симптоматики) і розміщення їх протягом 6-ти діб в ізолятори.
• встановлення територіального карантину;
• подвірні обходи з вимірюванням температури тіла в усіх мешканців населеного пункту;
• дератизація в осередку.
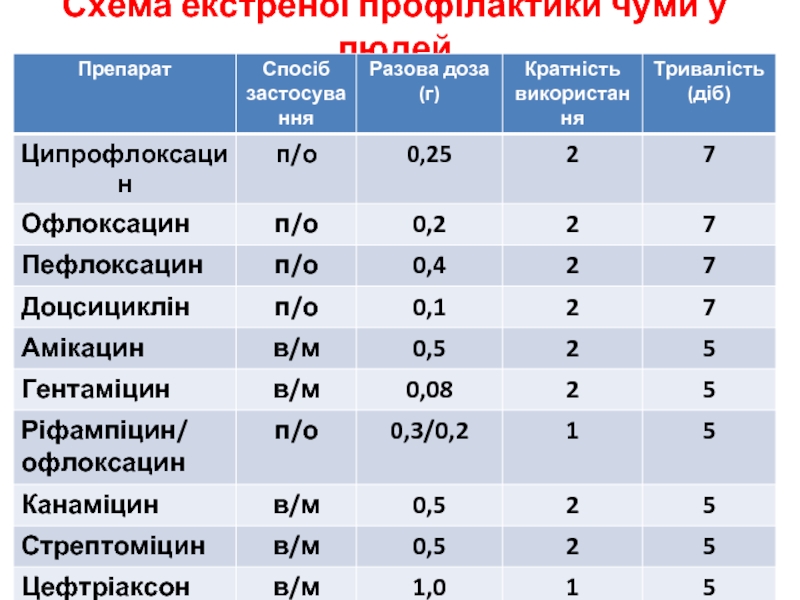
Слайд 26Засоби особистої екстреної профілактики
Контакт з хворим на легеневу форму чуми:
Відкриті частини
Рот та горло полощуть 70% етиловим спиртом;
В ніс капають 1% розчин протарголу;
Очі промивають 1% розчином борної кислоти.
Слайд 28 НАТУРАЛЬНА ВІСПА - викликається вірусом, характеризується лихоманкою і висипом, який залишає
Дівчинка з Бангладеш, хвора на натуральну віспу
З 1981 г. ВООЗ відмінено щеплення проти натуральної віспи, так як інфекція ліквідована в усьому світі.
Слайд 29Діагностика:
методи електронної мікроскопії;
реакція зустрічної дифузії та преципітації в гелі;
реакція пасивної гемаглютинації з
реакції гальмування гемаглютинації в сироватці.
Слайд 30Профілактика
Для контактних осіб:
встановлюють карантин на 17 днів;
вакцинація,
одноразово вводять 3 мл донорського
призначають всередину метисазон: дорослим 0,6 г 2 рази на добу, дітям - разова доза із розрахунку 10 мг на 1 кг маси тіла дитини 4-6 днів.
Слайд 31Віспа мавп
В 1970 році в Заїрі вперше був зареєстрований випадок захворювання
З 1981 р. по 1986 рік в Африці було зареєстровано вже 37 випадків цього захворювання. В 1996 -1997 р. в Заїрі було 419 випадків захворювання.
Встановлено, що віспа мавп може викликати симптомокомплекс, схожий з натуральною віспою. Летальність – 10-15%.
Інфекція здатна передаватися від людини до людини. Контагіозність 15-70-100%.
Зараз проводиться спостереження за хворими і вивчення цієї інфекції з метою визначення необхідності профілактичних заходів, можливо вакцинації.
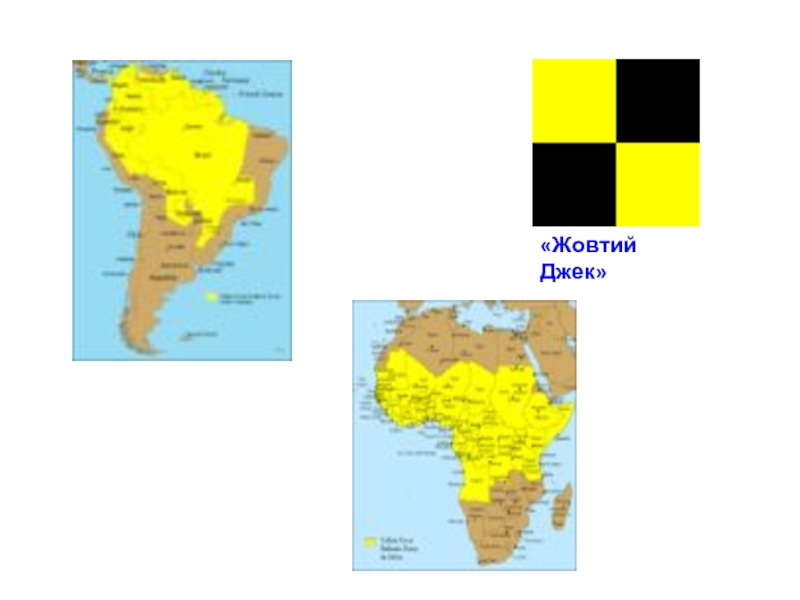
Слайд 32Жовта гарячка – природно-осередкова зоонозна вірусна інфекція, яка характеризується високою температурою,
В даний час реєструється в Африці (Заїр, Конго, Судан та Сомалі), Південній та Центральній Америці (Болівія, Венесуела, Колумбія, Куба, США).
Збудник – Flavivirus febricis.
Резервуаром вірусу при джунглевій формі ЖГ є мавпи мармозети, а також гризуни, сумчасті, їжаки.
Переносники вірусу в природних зонах Африки – комарі Aedes simpsoni, A. africanus, A. aegypti, Америки –москіти Нeamаgogus sperrazzini.
Людина заражається при укусі інфікованого комара чи москіта.
Заражена людина приїжджає з джунглів у місто і стає джерелом інфекції, так виникають міські вогнища ЖГ.
Слайд 34Вірус жовтої лихоманки і комар Aedes aegypti
Летальність від ЖГ – до
Інкубаційний період 10 днів.
Діагноз підтверджується виділенням із крові хворого вірусу ЖГ або виявленням антитіл до нього (РЗК, РГГА).
Хворих ізолюють в стаціонари, захищені від проникнення комарів.
У боротьбі з комарами проводять дезінсекцію.
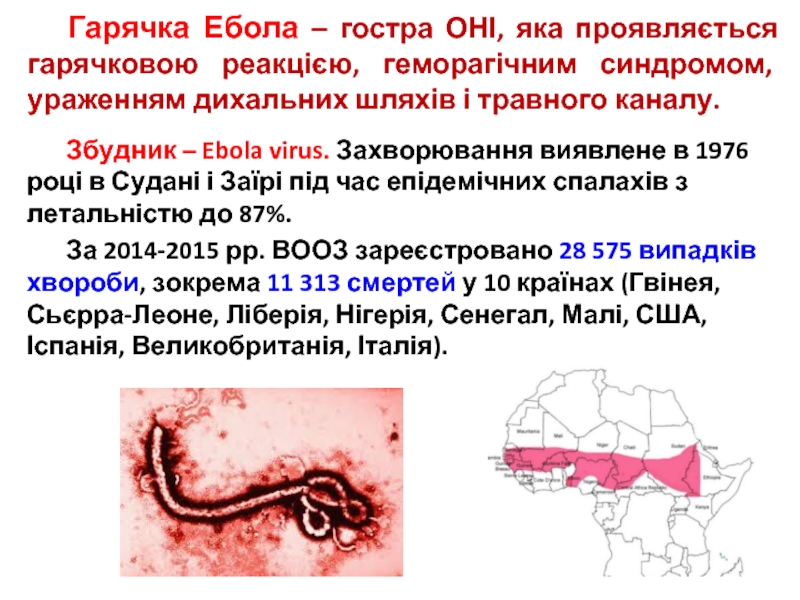
Слайд 37 Гарячка Ебола – гостра ОНІ, яка проявляється гарячковою реакцією, геморагічним синдромом,
Збудник – Ebola virus. Захворювання виявлене в 1976 році в Судані і Заїрі під час епідемічних спалахів з летальністю до 87%.
За 2014-2015 рр. ВООЗ зареєстровано 28 575 випадків хвороби, зокрема 11 313 смертей у 10 країнах (Гвінея, Сьєрра-Леоне, Ліберія, Нігерія, Сенегал, Малі, США, Іспанія, Великобританія, Італія).
Слайд 38Природними резервуарами вірусу Ебола є фруктоїдні кажани сімейства Pteropodidae. Не виключається
Хвора людина створює надзвичайну небезпеку для оточуючих.
Механізм передачі – контактно-побутовий (при контамінації рук кров’ю або виділеннями хворих, при проведенні лікування та діагностичних маніпуляцій; при роботі з досліджуваним матеріалом), крапельний (до 1 м).
Період інкубації 2-21 дні.
Слайд 40ДІАГНОСТИКА
- ензим-зв'язуючий іммуносорбентний аналіз із захопленням антитіл (ELISA);
- полімеразна ланцюгова реакція
- електронна мікроскопія;
- ізоляція вірусу в клітинних культурах.
Зразки, взяті у пацієнтів, представляють надзвичайно високу біологічну небезпеку; лабораторне тестування неінактивованих зразків слід проводити в умовах максимальної біологічної ізоляції.
Слайд 41Хворий негайно госпіталізується в герметизовану палату чи бокс. Для перевезення хворого
Обслуговуючий персонал (чисельність мінімальна) перебуває поряд теж в герметизованому боксі, на казарменному становищі.
Усіх, хто спілкувався з хворими, ізолюють і спостерігають протягом 3 тижнів, термометрія.
Медичні працівники спостерігаються 30 днів, дворазове вимірювання температури. Діагностування на вірус і антитіла. ПЧК 1 типу, гермошлеми, респіратори.
Поточна і заключна дезінфекція.
Систематичний контроль за контингентами, які прибувають в нашу країну з Африканського континенту.
Карантин для прибулих з місцевості, де реєструється ГЕ – 17 діб.
Слайд 46Гарячка Марбург
– збудник подібний до вірусу Ебола, відрізняється дещо за
Вперше зареєстровано в 1967 році в м. Марбурзі та Франкфурті (Німеччина) і Загребі (Югославія) серед працівників біофабрики, де готували культури клітин з нирок зелених мавп Cercopithecus aethiops, привезених з Уганди.
Найбільші спалахи цієї хвороби відбулися в ДР Конго в 1998–2000 рр. (загалом 154 захворілих, 123 померлих — летальність 83%) та в 2004–2005 рр. в Анголі, де захворіло 374 особи, з яких 323 померло (летальність 88%).
У хворої людини збудник міститься у крові, передається так само, як і Ебола.
Слайд 47Гарячка Ласса – природно-осередкова інфекція, яка викликає тяжке захворювання з геморагічним
Збудник Lassa virus реєструється в Нігерії та інших країнах Західної Африки (С’єрра-Леоне, Ліберія).
Джерело - багатососковий щур, виділяє вірус з сечею та фекаліями. Зараження людей в природних осередках відбувається під час вживання води, продуктів, інфікованих сечею гризунів, вдиханні пилу.
Передача серед людей реалізується при контакті з кров'ю, фекаліями, сечею хворих (через мікротравми шкіри, при контакті з інфікованими предметами), зрідка статевим шляхом, вертикальним механізмом.
Слайд 48Діагностика – серологічна (РЗК, РНІФ, РН), вірусологічна (кров, сеча).
Хворого ізолюють в
Медичний персонал працює в захисному одязі з респіраторами.
Хворі знаходяться в стаціонарі не менше 1 місяця, виписка при умові негативного результату вірусологічного дослідження сечі.
Після перенесеної інфекції – напружений імунітет.
Є специфічний імуноглобулін, раннє введення якого значно полегшує клінічний перебіг хвороби.
Заходи щодо гризунів – дератизація в приміщеннях, захист приміщень від проникнення гризунів, правила зберігання продуктів.
Карантин для людей, які прибули з ендемічних районів – 17 днів.
Слайд 50В залежності від характеру виконуваної роботи і виду інфекційного захворювання, користуються
а) перший тип - повний захисний костюм, який складається із комбінезона або піжами, каптура (великої косинки), протичумного халата, ватно-марлевої маски (протипилового респіратора), окулярів-консервів, гумових рукавиць, шкарпеток (панчох), гумових або кирзових чобіт і рушника.
Для розтину трупа необхідні додатково друга пара рукавиць, фартух, нарукавники;
Слайд 51б) другий тип - захисний костюм, що має комбінезон або піжаму,
в) третій тип - складається із піжами, протичумного халата, великої косинки, гумових рукавиць, шкарпеток, глибоких калош, рушника;
г) четвертий тип - піжама, хірургічний халат, шапочка або мала косинка, шкарпетки, тапочки (або туфлі).
Слайд 54Дії персоналу ЛПЗ при виявленні хворого або підозрі на зараження ОНІ
Ізолювати
Інформувати керівництво закладу;
Провести заходи з особистого захисту, для чого запросити необхідний захисний одяг;
Запросити засоби для поточної дезинфекції та забезпечити її проведення;
Слайд 55Залишатись з хворим або підозрюваним на захворювання до прибуття евакуаційної бригади;
Надати
Уточнити дані епідеміологічного анамнезу, встановити коло осіб, які спілкувались з хворим та скласти їх список;
Разом з евакобригадою супроводжувати хворого до інфекційного стаціонару.
Слайд 62 Надзвичайна ситуація (НС) — порушення нормальних умов життя і діяльності
За характером походження подій, що зумовлюють виникнення НС на території України, розрізняють 4 класи надзвичайних ситуацій:
техногенного,
природнього,
соціально – політичного,
військового характеру.
Надзвичайні ситуації
АВАРІЯ - пошкодження, вихід з ладу або руйнування, спричинене техногенними (виробничими, технологічними) чи природними чинниками, що призводить до знищення матеріальних цінностей, ураження і загибелі людей.
КАТАСТРОФА - це раптове лихо або аварія значних масштабів, що супроводжується тяжкими трагічними наслідками (знищення, загибель, руйнація).
Слайд 63В районі надзвичайних ситуацій зростання інфекційної захворюваності обумовлюється такими причинами:
зруйнування комунальних
різке погіршення санітарно-гігієнічного стану території в зв'язку із руйнуванням промислових об'єктів, житлових будинків, наявністю трупів людей і тварин, гниючих продуктів тваринного і рослинного походження;
масове розмноження гризунів, поява епізоотій серед них і активізація природних осередків інфекційних хвороб;
масова міграція організованих і неорганізованих контингентів людей, переміщення рятувальників і військових, різних сил і засобів, які використовуються для ліквідації наслідків стихійних лих або катастроф;
Слайд 64В районі надзвичайних ситуацій зростання інфекційної захворюваності обумовлюється такими причинами:
підвищення сприйнятливості
порушення нормальної роботи лікувально-профілактичних і санітарно-епідеміологічних закладів, які розташовані в зоні катастрофи або стихійного лиха;
необхідність надання додаткової допомоги місцевим медичним закладам у проведенні заходів в зоні катастрофи.
Слайд 65 У зв'язку з неможливістю дотримання санітарних умов водозабезпечення та харчування населення,
Висока скупченість людей в палатках, землянках, вагонах або в приміщеннях, які залишилися цілими, буде сприяти розповсюдженню інфекцій дихальних шляхів (грип, ГРВІ, менінгококова інфекція, скарлатина, кір, епідемічний паротит, кашлюк, дифтерія, туберкульоз).
Несвоєчасна санітарна обробка і миття постраждалих може загострити епідемічну ситуацію у відношенні педикульозу і висипного тифу.
Ймовірна активізація природно-осередкових інфекцій, зокрема лептоспірозу, туляремії, зоонозних рикетсіозів, арбовірусних інфекцій.
Слайд 66Захист населення при надзвичайних ситуаціях
Для захисту населення при надзвичайних ситуаціях використовуються
До колективних відносять сховища, спеціальні або прості укриття.
Засоби індивідуального захисту поділяються на 3 групи:
а) засоби захисту органів дихання;
б) засоби захисту шкіри;
в) медичні засоби.
Слайд 67До засобів захисту органів дихання відносяться протигази. Вони бувають фільтруючими (загальновійськові,
В системі цивільної оборони використовують протигази: ГП-5, ГП-5М, ГП-7, ГП-7В. Для дітей використовують протигази: ДП-6М (1,5-2 роки), ДП-6 (діти старшого віку), ПДФ-7 (протигаз дитячий фільтруючий для дітей молодшого і старшого віку), ПДФ-Д (для дітей 1,5-7 років), ПДФ-Ш (протигаз шкільний для дітей 7-17 років).
Ізолюючі протигази ІП-4, ІП-46, ІП-46 М або киснеізолюючі прилади (КІП-5, КІП-7, КІП-8) повністю ізолюють органи дихання людини від зовнішнього повітря за рахунок вивільнення кисню, який надходить із регенеративного патрону.
Слайд 68Засоби захисту шкіри діляться на фільтруючі (повітряпроникливі) і ізолюючі (повітрянепроникливі).
До
Протичумний костюм призначений для захисту медичного персоналу від зараження збудниками чуми, геморагічних вірусних лихоманок, віспи мавп та інших збудників 1-2 груп патогенності.
Слайд 69Зменшення активності бактеріологічних середників у момент застосування досягається шляхом використання індивідуальних
В осередку інфекції необхідно проводити екстренну профілактику антибіотиками широкого спектру дії. В даний час прийнято 2-х етапна схема термінової профілактики:
До встановлення виду збудника – застосовується антибіотик широкого спектру дії – тетрациклін або левоміцетин (він є в індивідуальній аптечці).
Після встановлення виду збудника – застосовуються специфічні етіотропні середники: антибіотики, сироватки, гама-глобуліни, вакцини.
Крім того, необхідно проводити специфічну профілактику – вакцинацію і ревакцинацію всього населення за епідемічними показаннями.
Слайд 70Для припинення розповсюдження інфекційних захворювань, локалізації і ліквідації зон і осередків
Слайд 71Карантин — це система протиепідемічних і режимних заходів, які спрямовані на
Слайд 72На зовнішніх кордонах району встановлюється озброєна охорона, організовується комендантська служба і
Забороняється вихід людей, вивіз речей, продуктів харчування.
Вхід в район карантину дозволяється спеціальним формуванням цивільної оборони і медичному персоналу для надання допомога в ліквідації наслідків застосування біологічної зброї.
Слайд 73Обсервація передбачає проведення лікувально-профілактичних ізоляційних заходів, спрямованих на припинення розповсюдження інфекційних
Слайд 74До режимних заходів в районі обсервації відносяться:
— максимальне обмеження в'їзду і
— заборона вивозу речей, які не пройшли знезаражування;
— підсилення медичного контролю за продуктами харчування і водою, зменшення руху по зараженій території і інші заходи.
Слайд 75 ЛІТЕРАТУРА
1.
2. Виноград Н.О. Спеціальна епідеміологія: навч. посіб. / Н.О. Виноград, З.П. Василишин, Л.П. Козак. – К.: ВСВ «Медицина», 2014. – 344 с.
3. Б.М. Дикий, Т.О. Нікіфорова. Епідеміологія. - Івано-Франківськ, 2006.
Слайд 76А за городами, за тином
Могили чорнії ростуть.
Під хатами поміж садами,
Зашиті в
Гробокопателі в селі
Волочать трупи ланцюгами…
[“Чума”, друга половина 1848 р., Косарал]