КАФЕДРА ФТИЗІАТРІЇ І ПУЛЬМОНОЛОГІЇ ЗДМУ
доцент Растворов О.А.
- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Організація виявлення і діагностики туберкульозу презентация
Содержание
- 1. Організація виявлення і діагностики туберкульозу
- 2. ДІАГНОСТИКА ТУБЕРКУЛЬОЗУ При діагностиці туберкульозу завжди виникали
- 3. Виявлення хворих з підозрою на туберкульоз проводиться
- 4. Однією з основних задач у протитуберкульозній
- 5. До своєчасно виявлених хворих відносять осіб
- 6. До несвоєчасно виявлених хворих відносять осіб з:
- 7. До занедбаних туберкульозних процесів відносять: фіброзно-кавернозний туберкульоз
- 8. Активне виявлення туберкульозу проводиться серед населення в
- 9. Активне виявлення туберкульозу проводиться в першу чергу
- 10. До групи осіб з супутніми захворюваннями відносяться:
- 11. До групи осіб з соціальними ризиками відносяться:
- 12. До групи осіб з побутовими і професійними
- 13. Пасивне виявлення туберкульозу проводиться при зверненні громадян
- 14. Відповідно до рівня надання медичної допомоги хворим
- 15. На рівні надання первинної медичної допомоги методи
- 16. Додаткові методи дослідження можливо розділити на
- 17. Однак у частини хворих навіть цей набір
- 18. Факультативні методи дослідження спрямовані на дослідження
- 19. Симптоми, що виникають у хворих на
- 20. Ранніми симптомами, що найбільш часто зустрічаються, є
- 21. Хворі на туберкульоз легень пред’являють скарги бронхо-легенево-плеврального
- 22. На початкових етапах туберкульозу і при обмежених
- 23. Задишка на початку захворювання переважно відсутня, або
- 24. Біль у грудній клітині рідко виникає на
- 25. Кровохаркання і кровотеча обумовлені в першу чергу
- 26. Великі труднощі в діагностиці туберкульозу мають випадки
- 27. 3. Туберкульоз може починатися по типу “ревматичної”
- 28. 5. “Вівчакоподібна” маска проявляється типовою еритемою на
- 29. Цілеспрямований збір анамнезу проводиться: - за
- 30. Фізикальні дослідження рекомендується проводити цілеспрямовано, тобто поглиблено
- 31. При прогресуванні й розповсюджених процесах над
- 32. Кров по-різному реагує на туберкульозний процес.
- 33. ТУБЕРКУЛІНОДІАГНОСТИКА – МЕТОД РАННЬОГО ВИЯВЛЕННЯ ТУБЕРКУЛЬОЗУ
- 34. При масовому обстеженні на туберкульоз проба
- 35. Туберкулінодіагностика ґрунтується на визначенні алергії організму до
- 36. Для планової туберкулінодіагностики в якості єдиної
- 37. Туберкулінова проба Манту у дітей і підлітків
- 38. При виконанні календаря щеплень, затвердженого МОЗ
- 39. З метою раннього виявлення туберкульозу проба Манту
- 40. Перед проведенням туберкулінодіагностики обов’язково отримується
- 41. Оформлюється первинна медична документація: „Журнал проведення туберкулінодіагностики”,
- 42. Техніка проведення проби Манту Для проведення проби
- 43. Протипоказання до проведення туберкулінодіагностики: - шкірні захворювання
- 44. Пробу Манту проводить за призначенням лікаря (педіатра,
- 45. За результатами проби Манту з 2 ТО
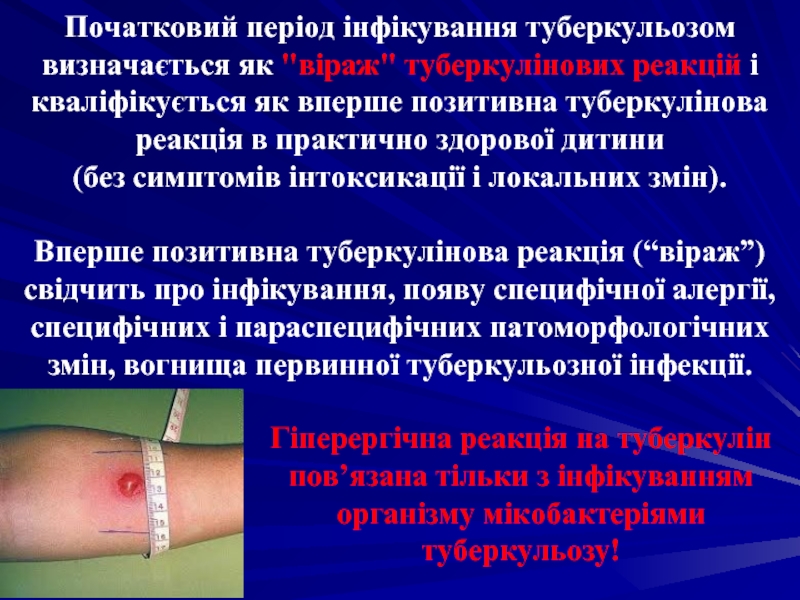
- 46. Початковий період інфікування туберкульозом визначається як "віраж"
- 47. Як “віраж” туберкулінових проб визначаються: - вперше
- 48. Дітей з “віражем” туберкулінової проби або для
- 49. У протитуберкульозних закладах застосовується також внутрішньошкірна проба
- 50. Діаскінтест, на відміну від туберкуліну, не дає
- 51. З метою диференційної діагностики і визначення
- 52. Серед методів, що
- 53. Удосконалювання сучасної рентгенівської апаратури істотно розширило можливості
- 54. В нормі при рентгенологічному дослідженні визначається характерний
- 55. Основні рентгенологічні синдроми 1. Синдром “патологічно
- 56. 3. Синдром “вогнищевого затемнення” - наявність однієї
- 57. 5. Синдром “інфільтративного затемнення”- наявність ділянки затемнення
- 58. 6. Синдром “круглястої тіні” - наявність об’ємного
- 59. 8. Синдром “підвищеної прозорості легеневого поля” включає
- 60. 10. Симптом “вільної рідини в плевральній
- 61. Потужні і високопродуктивні великокадрові і цифрові флюорографічні
- 62. У виявленні хворих на туберкульоз важливе місце
- 63. 2) стаціонарними флюорографами у поліклініках, які забезпечують
- 64. Відповідно до організації проведення масового профілактичного обстеження
- 65. При масових профілактичних оглядах на туберкульоз
- 66. Додатково виділяються обов'язкові контингенти – працівники
- 67. До обов’язкових контингентів відносять: - студентів
- 68. Серед населення також виділяють групу “підвищеного ризику”
- 69. До спецконтингентів, що обстежуються флюорографічним методом 1
- 70. Якщо при профілактичному флюорографічному обстеженні виявляються вогнищеві,
- 71. Велике значення флюорографічного масового регулярного обстеження полягає
- 72. Планування флюорографічних оглядів, облік і залучення населення,
- 73. Серед рентгенологічних методів обстеження у фтизіатрії найчастіше
- 74. Виявлення мікобактерій туберкульозу в різному патологічному
- 75. Мазки фарбують за методом Циль-Нильсена, що
- 76. Методом бактеріоскопії в закладах загальної практики можливо
- 77. Збір мокротиння є обов’язком клініцистів і
- 78. Правила обстеження харкотиння для виявлення туберкульозу. При
- 79. В медичній установі харкотиння треба збирати у
- 80. Медичні працівники, що контролюють збір харкотиння, повинні
- 81. Якісні мазки мокротиння отримують із матеріалу, який
- 82. Обидва зразка мокротиння супроводжуються одним Направлінням
- 83. За результатами дослідження харкотиння в лабораторії у
- 84. Інтерпретація результатів дослідження в лікувально-профілактичному закладі загальної
- 85. Варіант 3. Якщо КУБ не виявлені ні
- 86. Варіант 4. Якщо КУБ не виявлені в
- 87. На наявність мікобактерій можуть досліджуватися аспірати з
- 88. Медико-правовою особливістю встановлення діагнозу “ТУБЕРКУЛЬОЗ” є
- 89. Лікар-фтизіатр одноосібно також не має права встановити
- 90. УЧАСТЬ МЕДИЧНИХ ПРАЦІВНИКІВ ЗАГАЛЬНОЇ МЕРЕЖІ У СВОЄЧАСНОМУ
- 91. Медпрацівники загальної лікувальної мережі зобов’язані: - знати
- 92. Дякую за увагу!
Слайд 1ЗАГАЛЬНІ ПРИНЦИПИ Й МЕТОДИ ВИЯВЛЕННЯ ТА ДІАГНОСТИКИ ТУБЕРКУЛЬОЗУ У ДІТЕЙ, ПІДЛІТКІВ
Слайд 2ДІАГНОСТИКА ТУБЕРКУЛЬОЗУ При діагностиці туберкульозу завжди виникали певні труднощі через його поліморфізм
Слайд 3Виявлення хворих з підозрою на туберкульоз проводиться в лікувальних закладах первинної
Слайд 4Однією з основних задач у протитуберкульозній роботі загальної медичної мережі є
Слайд 5До своєчасно виявлених хворих відносять осіб з: - неускладненими формами первинного туберкульозу
Слайд 6До несвоєчасно виявлених хворих відносять осіб з: - ускладненими і хронічними формами
Слайд 7До занедбаних туберкульозних процесів відносять: фіброзно-кавернозний туберкульоз легень, хронічний дисемінований туберкульоз легень
Слайд 8Активне виявлення туберкульозу проводиться серед населення в цілому шляхом призначення скринінгового флюорографічного обстеження
Слайд 9Активне виявлення туберкульозу проводиться в першу чергу серед осіб з груп
Слайд 10До групи осіб з супутніми захворюваннями відносяться: - ВІЛ-інфіковані особи, хворі на
Слайд 11До групи осіб з соціальними ризиками відносяться: - особи, що зловживають алкоголем,
Слайд 12До групи осіб з побутовими і професійними ризиками відносяться: - особи, що
Слайд 13Пасивне виявлення туберкульозу проводиться при зверненні громадян в медичні заклади за
Слайд 14Відповідно до рівня надання медичної допомоги хворим на туберкульоз дослідження при
Слайд 15На рівні надання первинної медичної допомоги методи діагностики туберкульозу (ОДМ) передбачають: -
Слайд 16Додаткові методи дослідження можливо розділити на дві підгрупи – інвазивні і
повторне бактеріоскопічне дослідження мокротиння, її бактеріологічне дослідження, томографію легень і межистіння, білково-туберкулінові проби, імунологічні дослідження, протеїнограму, визначення факторів активності запального процесу тощо.
З тестів ДМД не усі доступні для загальної медичної мережі і повинні бути проведені і проаналізовані в спеціалізованих медичних закладах.
Сумарна оцінка даних ОДМ і неінвазивних тестів ДМД у більшої частини хворих дозволяє визначитися з діагнозом.
Слайд 17Однак у частини хворих навіть цей набір досліджень не дозволяє верифікувати
До них відносяться на першому етапі інструментальні дослідження (бронхоскопія, трансторакальна аспіраційна біопсія легені, пункційна біопсія плеври і периферичного лімфовузла), проведення досліджень бронхоальвеолярних змивів (БАЗ) і бронхографія.
Другий етап передбачає проведення біопсії прескаленої клітковини, медіастеноскопії, плевроскопії, відкритої біопсії легень.
Ці методи доступні лише добре оснащеним протитуберкульозним стаціонарам
з легенево-хірургічним відділенням
і потужною лабораторією.
Слайд 18Факультативні методи дослідження спрямовані на дослідження різних органів і систем, а
дослідження функції дихання і кровообігу,
стан білкового і вуглеводневого обміну,
визначення вітамінного балансу, вивчення функції печінки, дослідження системи згортання крові (при частих кровохарканнях і кровотечах).
ФМД – важливий елемент діагностики
в осіб з ускладненим плином процесу і при сполученні декількох захворювань.
Слайд 19Симптоми, що виникають
у хворих на туберкульоз поділяються на:
загальні симптоми
(інтоксикаційні),
пов’язані
мікобактерій туберкульозу
і розпадом тканин
макроорганізму,
ці симптоми універсальні
для легеневого і
позалегеневого туберкульозу;
місцеві симптоми,
пов’язані з ураженням
будь-якого органу.
Найбільш часто у хворих
на туберкульоз
спостерігаються
бронхо-легенево-плевральні симптоми.
Слайд 20Ранніми симптомами, що найбільш часто зустрічаються, є інтоксикаційні симптоми – слабкість,
Слайд 21Хворі на туберкульоз легень пред’являють скарги бронхо-легенево-плеврального характеру – на кашель,
Слайд 22На початкових етапах туберкульозу і при обмежених формах процесу виділення мокротиння
Слайд 23Задишка на початку захворювання переважно відсутня, або не значна і виявляється
Слайд 24Біль у грудній клітині рідко виникає на початку захворювання. На ранніх
Слайд 25Кровохаркання і кровотеча обумовлені в першу чергу деструктивними змінами в легеневій
Слайд 26Великі труднощі в діагностиці туберкульозу мають випадки коли туберкульоз перебігає під
Слайд 273. Туберкульоз може починатися по типу “ревматичної” маски, так званий ревматоїд
Слайд 285. “Вівчакоподібна” маска проявляється типовою еритемою на шкірі обличчя у виді
Слайд 29Цілеспрямований збір анамнезу проводиться: - за прямими ознаками: є відомості про
Слайд 30Фізикальні дослідження рекомендується проводити цілеспрямовано, тобто поглиблено вивчати зони, які переважно
Особливістю фізикальних змін при туберкульозі
є незначна їх визначеність, навіть при суттєвих патологічних змінах в легенях.
На ранніх стадіях і при обмежених процесах фізикальні зміни часто відсутні.
Слайд 31При прогресуванні й розповсюджених процесах над зоною ураження визначаються притуплення легеневого
Слайд 32Кров по-різному реагує на туберкульозний процес. Залежить це від форми туберкульозу
обмеженому процесах.
При прогресуванні хвороби цей показник знижується, часом значно (до 10 % і менше).
Склад червоної крові в більшості хворих на туберкульоз залишається в межах норми.
Слайд 33ТУБЕРКУЛІНОДІАГНОСТИКА – МЕТОД РАННЬОГО ВИЯВЛЕННЯ ТУБЕРКУЛЬОЗУ У ДІТЕЙ ТА ПІДЛІТКІВ Найбільше значення
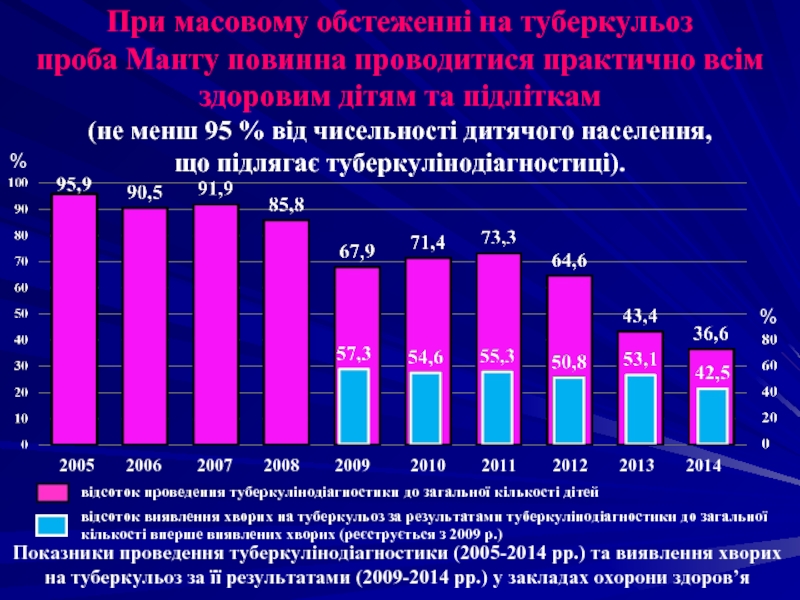
Слайд 34При масовому обстеженні на туберкульоз проба Манту повинна проводитися практично всім
Показники проведення туберкулінодіагностики (2005-2014 рр.) та виявлення хворих на туберкульоз за її результатами (2009-2014 рр.) у закладах охорони здоров’я
відсоток виявлення хворих на туберкульоз за результатами туберкулінодіагностики до загальної
кількості вперше виявлених хворих (реєструється з 2009 р.)
відсоток проведення туберкулінодіагностики до загальної кількості дітей
2005 2006 2007 2008 2009 2010 2011 2012 2013 2014
%
%
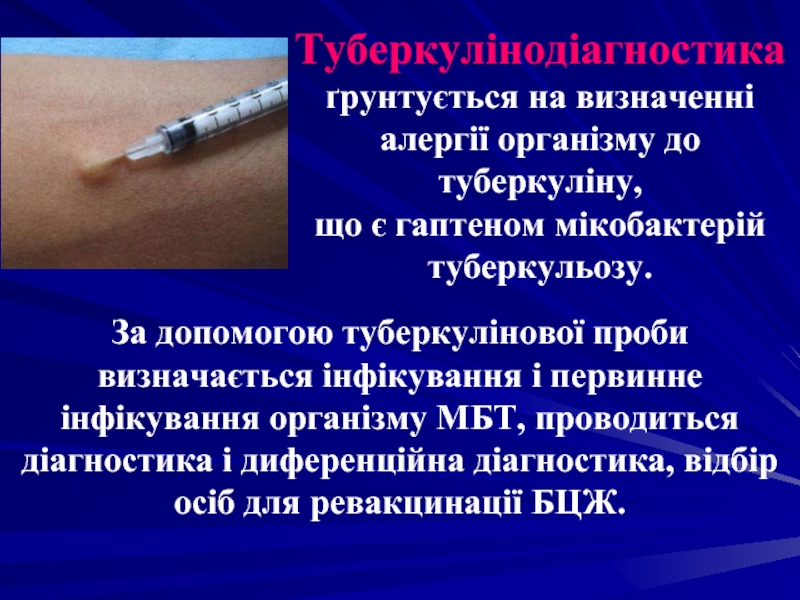
Слайд 35Туберкулінодіагностика ґрунтується на визначенні алергії організму до туберкуліну, що є гаптеном
За допомогою туберкулінової проби визначається інфікування і первинне інфікування організму МБТ, проводиться діагностика і диференційна діагностика, відбір осіб для ревакцинації БЦЖ.
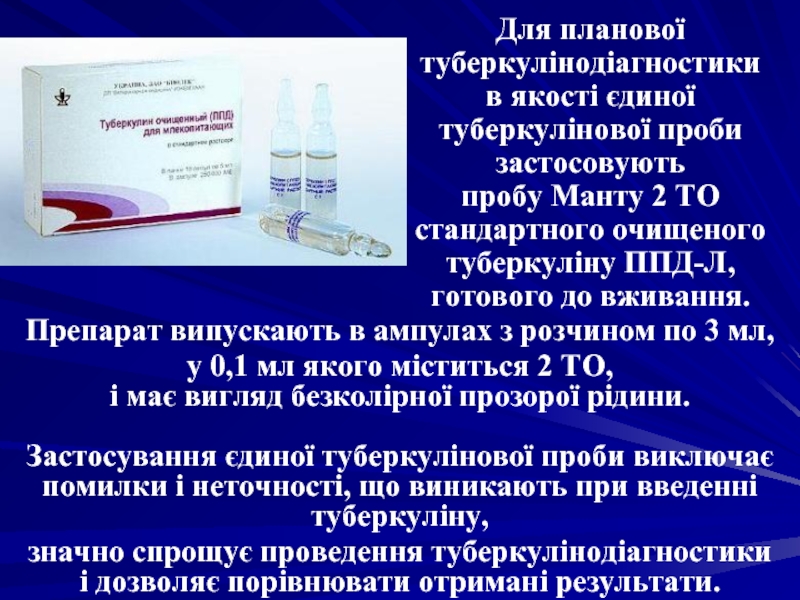
Слайд 36Для планової туберкулінодіагностики в якості єдиної туберкулінової проби застосовують пробу Манту
Препарат випускають в ампулах з розчином по 3 мл,
у 0,1 мл якого міститься 2 ТО,
і має вигляд безколірної прозорої рідини.
Застосування єдиної туберкулінової проби виключає помилки і неточності, що виникають при введенні туберкуліну,
значно спрощує проведення туберкулінодіагностики
і дозволяє порівнювати отримані результати.
Слайд 37Туберкулінова проба Манту у дітей і підлітків застосовується для: - раннього виявлення
Слайд 38При виконанні календаря щеплень, затвердженого МОЗ України, необхідно враховувати час проведення
Слайд 39З метою раннього виявлення туберкульозу проба Манту з 2 ТО застосовується
за медичними протипоказаннями,
проба Манту проводиться
двічі на рік, починаючи з 6-місячного віку
до проведення дитині щеплення проти туберкульозу.
Слайд 40Перед проведенням туберкулінодіагностики обов’язково отримується «Інформована згода та оцiнка стану здоров’я
Слайд 41Оформлюється первинна медична документація: „Журнал проведення туберкулінодіагностики”, „Історія розвитку дитини”, „Індивідуальна карта
Слайд 42Техніка проведення проби Манту Для проведення проби Манту застосовують тільки однограмові шприци
Слайд 43Протипоказання до проведення туберкулінодіагностики: - шкірні захворювання у період загострення; - гострі та
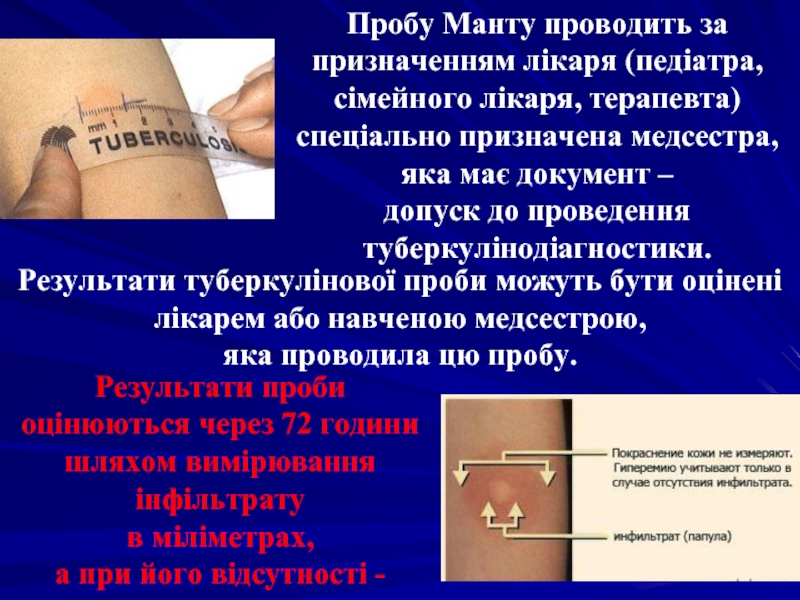
Слайд 44Пробу Манту проводить за призначенням лікаря (педіатра, сімейного лікаря, терапевта) спеціально
Результати туберкулінової проби можуть бути оцінені лікарем або навченою медсестрою,
яка проводила цю пробу.
Результати проби оцінюються через 72 години шляхом вимірювання інфільтрату
в міліметрах,
а при його відсутності - гіперемії.
Слайд 45За результатами проби Манту з 2 ТО розрізняють:
- негативну реакцію –
Слайд 46Початковий період інфікування туберкульозом визначається як "віраж" туберкулінових реакцій і кваліфікується
Гіперергічна реакція на туберкулін
пов’язана тільки з інфікуванням організму мікобактеріями туберкульозу!
Слайд 47Як “віраж” туберкулінових проб визначаються: - вперше позитивна реакція на туберкулін після
Слайд 48Дітей з “віражем” туберкулінової проби або для вирішення питання етіології алергії
Слайд 49У протитуберкульозних закладах застосовується також внутрішньошкірна проба з «Діаскінтестом». «Діаскінтест» -
Рекомбінантний білок –
це з'єднання з ключових білків,
що визначають вірулентні властивості туберкульозних мікобактерій і утворюються при активному розмноженні МБТ в організмі.
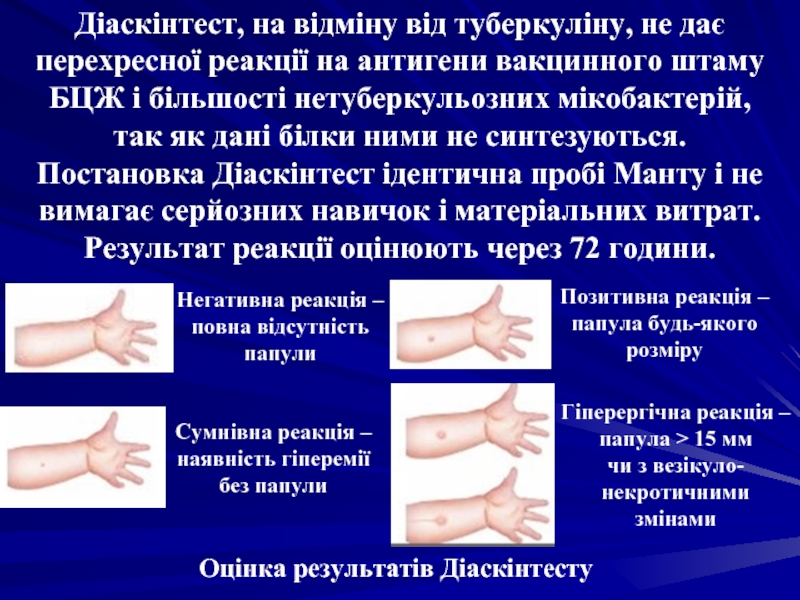
Слайд 50Діаскінтест, на відміну від туберкуліну, не дає перехресної реакції на антигени
Оцінка результатів Діаскінтесту
Негативна реакція –
повна відсутність папули
Сумнівна реакція –
наявність гіперемії
без папули
Позитивна реакція –
папула будь-якого розміру
Гіперергічна реакція –
папула > 15 мм
чи з везікуло-некротичними змінами
Слайд 51З метою диференційної діагностики і визначення активності туберкульозного процесу застосовується також підшкірна
Слайд 52
Серед методів, що використовуються
в діагностиці туберкульозу органів дихання,
суттєва роль належить рентгенологічним методам.
Проте, рентгенологычне дослыдження залишається тільки складовою частиною загальноклінічного обстеження хворого. За даними рентгенологічного дослідження етіологічний діагноз встановити не можливо.
Скринінгове флюорографічне обстеження,
як метод активного
виявлення туберкульозу
у дорослих
Слайд 53Удосконалювання сучасної рентгенівської апаратури істотно розширило можливості методу і підвищило його
З’явилися принципово нові і більш інформативні методи променевої діагностики
(комп'ютерна томографія, магнітно-резонансна комп’ютерна томографія, радіонуклідна,
ультразвукова й інші).
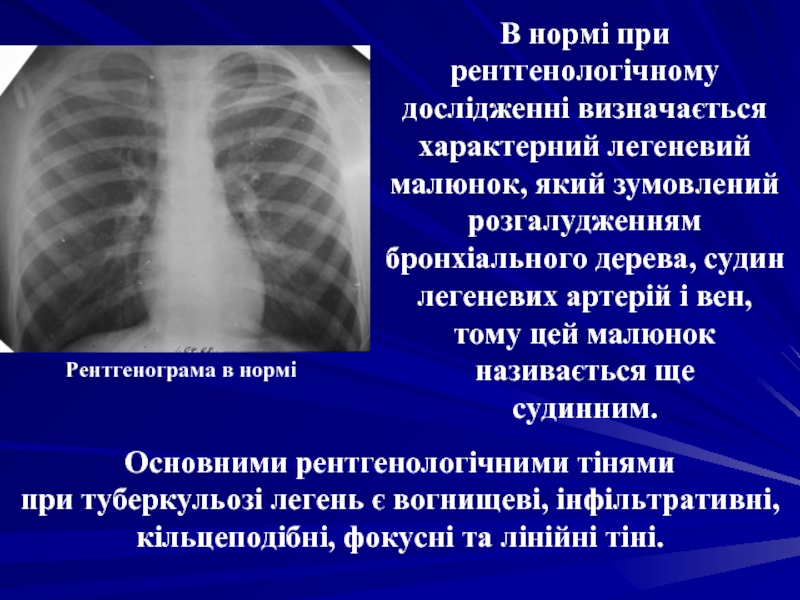
Слайд 54В нормі при рентгенологічному дослідженні визначається характерний легеневий малюнок, який зумовлений
Основними рентгенологічними тінями
при туберкульозі легень є вогнищеві, інфільтративні, кільцеподібні, фокусні та лінійні тіні.
Рентгенограма в нормі
Слайд 55Основні рентгенологічні синдроми
1. Синдром “патологічно зміненого легеневого малюнка” - посилення
2. Синдром “патології коренів легенів” - збільшення, деформація, підвищення інтенсивності та порушення структури тіні кореня легені.
Слайд 563. Синдром “вогнищевого затемнення” - наявність однієї чи декількох тіней (до
Слайд 575. Синдром “інфільтративного затемнення”- наявність ділянки затемнення розміром більш 1 см,
Слайд 586. Синдром “круглястої тіні” - наявність об’ємного круглястого або овоїдного утворення
Слайд 598. Синдром “підвищеної прозорості легеневого поля” включає в себе просвітлення різної
Слайд 6010. Симптом “вільної рідини в плевральній порожнині” – наявність одно- чи
Слайд 61Потужні і високопродуктивні великокадрові і цифрові флюорографічні апарати, виготовлення високоякісних флюорограм,
Слайд 62У виявленні хворих на туберкульоз важливе місце належить флюографічним оглядам, що
Слайд 632) стаціонарними флюорографами у поліклініках, які забезпечують огляд всіх осіб, що
В умовах епідемії туберкульозу все населення повинно проходити флюорографічне обстеження 1 раз у 2 роки.
Проведення флюорографічних обстежень розпочинається з 15 років.
Слайд 64Відповідно до організації проведення масового профілактичного обстеження все населення поділяється на
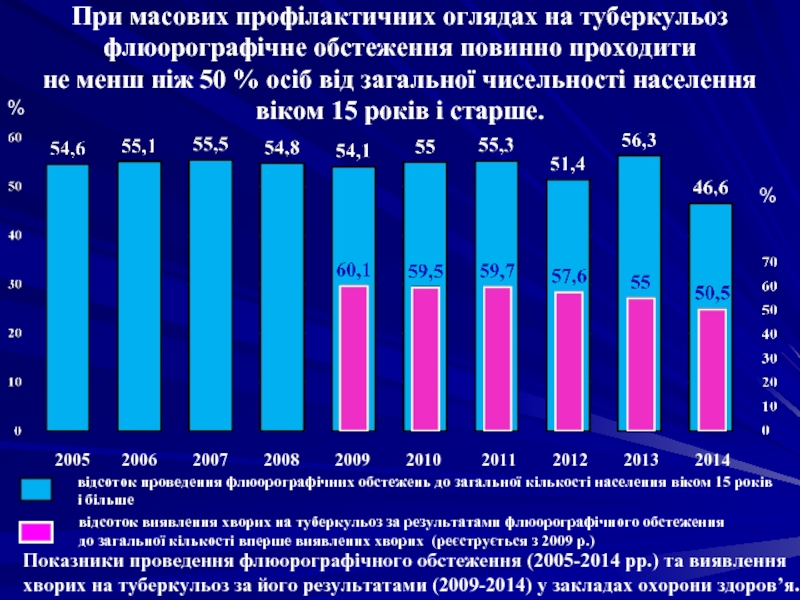
Слайд 65При масових профілактичних оглядах на туберкульоз флюорографічне обстеження повинно проходити не
%
%
Показники проведення флюорографічного обстеження (2005-2014 рр.) та виявлення хворих на туберкульоз за його результатами (2009-2014) у закладах охорони здоров’я.
відсоток виявлення хворих на туберкульоз за результатами флюорографічного обстеження
до загальної кількості вперше виявлених хворих (реєструється з 2009 р.)
відсоток проведення флюорографічних обстежень до загальної кількості населення віком 15 років і більше
2005 2006 2007 2008 2009 2010 2011 2012 2013 2014
Слайд 66Додатково виділяються обов'язкові контингенти – працівники установ і професій, що підлягають
Слайд 67До обов’язкових контингентів відносять: - студентів вищих і спеціальних середніх навчальних
Слайд 68Серед населення також виділяють групу “підвищеного ризику” на захворювання туберкульозом, що
Слайд 69До спецконтингентів, що обстежуються флюорографічним методом 1 раз на півріччя (в
Слайд 70Якщо при профілактичному флюорографічному обстеженні виявляються вогнищеві, інфільтративні чи інші патологічні
Слайд 71Велике значення флюорографічного масового регулярного обстеження полягає ще і в тому,
Слайд 72Планування флюорографічних оглядів, облік і залучення населення, проведення флюорографічного обстеження, складання
Слайд 73Серед рентгенологічних методів обстеження у фтизіатрії найчастіше застосовують: Оглядову рентгенографію – проводять
Слайд 74Виявлення мікобактерій туберкульозу в різному патологічному матеріалі відіграє вирішальну роль для
Основними методами виявлення збудника туберкульозу є бактеріоскопічний і культуральний. Відповідно до рекомендацій ВООЗ,
основою виявлення туберкульозу на первинному рівні вважається 2-х разове проведення
мікроскопії мазків мокротиння (бактеріоскопія)
на наявність кислотостійких бактерій (КУБ),
отриманих від хворих з підозрою на туберкульоз,
які звернулися до лікарів загальної практики.
Слайд 75Мазки фарбують за методом Циль-Нильсена, що може бути виконано практично будь-якою
Фарбування мокротиння
за методом Ціль-Нильсена
Слайд 76Методом бактеріоскопії в закладах загальної практики можливо виявити до 70 %
Слайд 77Збір мокротиння є обов’язком клініцистів і вони повинні забезпечити правильний збір,
Слайд 78Правила обстеження харкотиння для виявлення туберкульозу. При клінічному обстеженні у всіх пацієнтів,
Слайд 79В медичній установі харкотиння треба збирати у спеціально обладнаній кімнаті з
Слайд 80Медичні працівники, що контролюють збір харкотиння, повинні дотримуватись правил безпеки, окрім
Медичний працівник повинен правильно маркувати контейнер зі зразком мокротиння – індифікаційний номер позначається на зовнішньому боці контейнеру, а не на кришці.
Контейнери
зі зразками мокротиння
Слайд 81Якісні мазки мокротиння отримують із матеріалу, який доставляється в лабораторію відразу
необхідно відправити до найближчої лабораторії.
При неможливості відправлення харкотиння
в лабораторію безпосередньо після збору,
вона зберігається не більше 7 діб
у холодильнику при температурі + 4оС.
Під час транспортування контейнери треба щільно упакувати у бікси чи спеціальні ящики, контейнери повинні знаходитись у вертикальному положенні і бути захищені від дії сонячних променів.
Слайд 82Обидва зразка мокротиння супроводжуються одним Направлінням на проведення аналізу харкотиння (форма
Національна програма боротьби з туберкульозом в Україні ТБ 05
Направління на проведення аналізу харкотиння
Назва лікувального закладу_________________ Дата__________
ПІБ (повністю)______________ Вік ______ Стать Ч ___ Ж ____
Адреса (повністю) _______________________________________
Район _________________________________________________
Причина проведення аналізу: __ Діагностика
__ Контроль
__ Міс
Індифікаційний номер зразку __________________________
Районний індифікаційний номер хворого ________________
Дата збору харкотиння _______________________________
Підпис медичного працівника _________________________
_______________________________________________________
Результати
(заповнюються в лабораторії)
Лабораторний порядковий номер__________________________
1) Зовнішній вигляд харкотиння: ___ а) слізисто-гнійна
___ б) з кров’ю
___ в) слина
2) Мікроскопічний аналіз
Дата Проба Результати* Ступінь позитивного аналізу
3+ 2+ 1+ 4-9 КСП**
1
2
*Запішіть: НЕГАТ чи ПОЗИТ
** Вкажіть кількість КСП у 300 полях зору
Дата _____ Аналіз провів _______ Підпис _________
Слайд 83За результатами дослідження харкотиння в лабораторії у форму ТБ 05 заносяться
Слайд 84Інтерпретація результатів дослідження в лікувально-профілактичному закладі загальної медичної мережі В залежності від результатів
Слайд 85Варіант 3. Якщо КУБ не виявлені ні в одному з 2-х
Слайд 86Варіант 4. Якщо КУБ не виявлені в жодному з 2 досліджуваних
Слайд 87На наявність мікобактерій можуть досліджуватися аспірати з трахеї і бронхів, бронхоальвеолярна
ексудати з плевральної порожнини, сеча, шматочки тканини, отримані під час операції, спинномозкова рідина тощо.
Культуральні (бактеріологічні) і молекулярно-генетичні (ПЛР, GeneXpert MTB, GenoType MTB) методи виявлення мікобактерій туберкульозу відносяться до розряду спеціальних і проводяться в умовах лабораторій спеціалізованих і високоспеціалізованих протитуберкульозних закладів.