- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Определение групп крови по системе АВ0 презентация
Содержание
- 1. Определение групп крови по системе АВ0
- 2. Определение групп крови по системе АВ0.
- 3. Первый этап определения группы крови пациента
- 4. Второй этап определения группы крови пациента проводится
- 5. Техника определения группы крови пациента с помощью
- 6. Оценка результата: реакция в каждой капле
- 7. Принадлежность исследуемой крови к группе AB(IV).
- 13. Техника определения группы крови пациента по системе
- 14. Учет результатов
- 19. Техника определения групп крови по системе
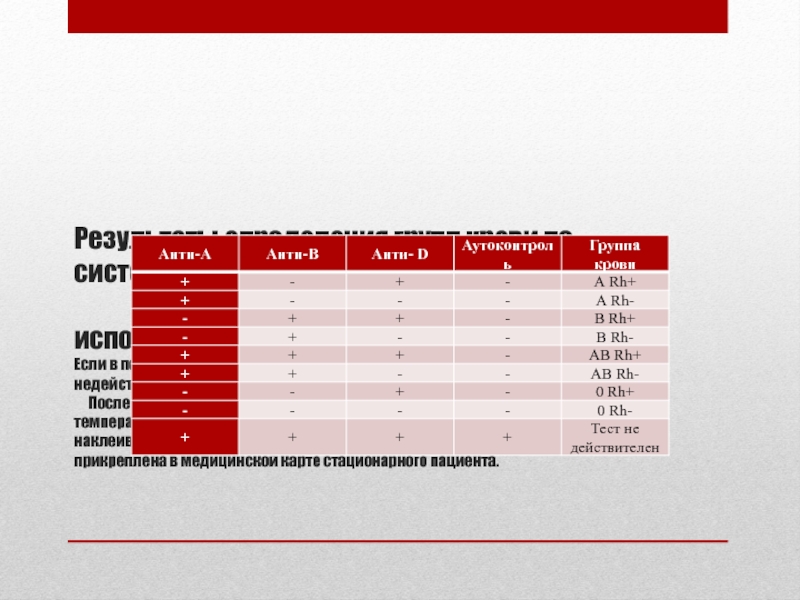
- 20. Результаты определения групп
- 26. Что делать при положительном результате агглютинации с
- 27. Наиболее частые причины ошибок при определении
- 28. Наиболее частые причины ошибок при определении групп
- 29. Наиболее частые причины ошибок при определении групп
- 30. Наиболее частые причины ошибок при определении групп
- 31. Наиболее частые причины ошибок при определении групп
- 32. Наиболее частые причины ошибок при
- 33. Наиболее частые причины ошибок при определении групп
- 34. Наиболее частые причины ошибок при определении групп
- 35. Наиболее частые причины ошибок при определении групп
- 36. Пробы на индивидуальную совместимость крови реципиента и
- 37. Пробы на индивидуальную совместимость крови реципиента и
- 39. Как проводится проба на индивидуальную совместимость по
- 40. ГЕМОТРАНСФУЗИЯ ЭРИТРОЦИТОВ ОТМЫТЫХ
- 41. Как проводится проба на резус-совместимость с
- 42. Как проводится проба на резус-совместимость с использованием
- 43. ГЕМОТРАНСФУЗИЯ ЭРИТРОЦИТОВ ОТМЫТЫХ
- 44. ГЕМОТРАНСФУЗИЯ ЭРИТРОЦИТОВ ОТМЫТЫХ
- 45. Каков порядок проведения биологической пробы? Биологическая
- 46. Каков порядок проведения биологической пробы (продолжение)?
- 47. ПРОТОКОЛ ГЕМОТРАНСФУЗИИ
- 48. ЛИСТ ПЕРЕЛИВАНИЯ ТРАНСФУЗИОННЫХ СРЕД
- 49. Резус-фактор и его значение при трансфузии компонентов
- 50. В каких случаях необходим индивидуальный подбор донорских
- 51. Какие пациенты по системе АВ0 могут считаться
- 52. Какие пациенты по системе АВ0 могут считаться
- 53. Понятие «группа крови», «совместимое переливание».
- 54. Эритроцитная масса ЭМ – наиболее часто применяемый
- 55. Эритроцитсодержащие трансфузионные среды Эритроцитная масса в ресуспендирующем
- 56. Эритроцитсодержащие трансфузионные среды Эритроциты отмытые показаны для
- 57. Какие показания для переливания эритроцитсодержащих трансфузионных сред?
- 58. Какие показания для переливания СЗП? Поскольку
- 59. СЗП какой группы и каким реципиентам допускается
- 60. Какие показания к переливанию тромбоцитного концентрата?
- 61. Какие показания к переливанию тромбоцитного концентрата?
- 62. Какие показания к переливанию тромбоцитного концентрата?
- 63. Какова классификация трансфузионных реакций и осложнений?
- 64. Какова классификация трансфузионных реакций и осложнений?
- 65. Какова классификация трансфузионных реакций и осложнений?
- 66. Какова классификация трансфузионных реакций и осложнений?
- 67. Каков патогенез осложнений, вызванных переливанием эритроцитсодержащих
- 68. Клиническая картина: у реципиента появляется беспокойство, которое
- 69. Лабораторные показатели внутрисосудистого гемолиза: общий анализ
- 70. Лечение острого внутрисосудистого гемолиза: немедленно
- 71. Лечение острого внутрисосудистого гемолиза: В
- 72. Какие могут быть реакции, вызванные переливанием
- 73. Какие могут быть реакции, вызванные переливанием эритроцитсодержащей
- 74. Какие могут быть реакции, вызванные переливанием эритроцитсодержащей
- 75. Какие могут быть реакции, вызванные переливанием эритроцитсодержащей
- 76. Непрямая проба Кумбса Особенно чувствительной пробой на
- 77. Каковы современные требования к инфекционной безопасности трансфузионных
- 78. Каковы современные требования к изосерологической (иммуногематологической) безопасности
- 79. АЭАТ: Антиэритроцитарные антитела образуются у пациентов в
- 80. ПРАВИЛО К. ЛАНДШТЕЙНЕРА: ЗДОРОВЫЕ ИНДИВИДЫ ИМЕЮТ В
- 81. СПАСИБО ЗА ВНИМАНИЕ!
Слайд 1
Определение групп крови по системе АВ0
Определение группы крови по системе АВ0
Перед каждым переливанием эритроцитсодержащих компонентов крови абсолютно обязательным является определение групповой принадлежности по системе АВ0 эритроцитов донора и реципиента, а также выполнение проб на совместимость.
Слайд 2Определение групп крови по системе АВ0.
Под группами крови АВ0 понимают различные
Существует два групповых агглютиногена – А и В, и два агглютинина – α и β. В качестве антител агглютинины α и β обозначаются как анти-А и анти-В (а-А, а-В). Различные сочетания этих свойств дают четыре группы крови: 0αβ(I), Аβ(II), Вα(III) и АВо(IV).
Определение групп крови по системе АВ0 проводят в нативной крови (с консервантом, без консерванта, венозной или капиллярной) методом прямой гемагглютинации на плоскости.
Во избежание ошибки и непоправимых последствий, у пациентов группу крови определяют в два этапа.
Слайд 3Первый этап
определения группы крови пациента
– в стационаре («у постели
Кровь для исследования берут в количестве 4-5 мл в сухую пробирку и определяют групповую принадлежность взятой крови.
Результат установленной группы крови немедленно вносится:
1. На пробирку для лабораторного исследования путём наклеивания марки соответствующей группы крови, на которой указывается номер медицинской карты стационарного пациента, фамилия, инициалы пациента и дата взятия крови.
2. В направление для лабораторного исследования в клиническую лабораторию, на котором указывается номер медицинской карты стационарного пациента, фамилия, имя, отчество пациента, дата, фамилия, инициалы и подпись лечащего врача.
3. На лицевую сторону медицинской карты стационарного пациента с указанием даты исследования и за подписью лечащего врача.
Определение группы крови пациента по системе АВ0 контролирует врач.
Слайд 4Второй этап определения группы крови пациента
проводится в клинико-диагностической лаборатории организации здравоохранения
Полученный лабораторный анализ с указанием групповой и резус-принадлежности при совпадении всех паспортных данных, номера медицинской карты сверяется с результатом первого этапа определения группы крови пациента и вклеивается в медицинскую карту.
Окончательный результат определения групповой по системе АВ0 принадлежности, резус-принадлежности крови пациента записываются на лицевой стороне медицинской карты стационарного пациента с указанием даты, номера лабораторного анализа и за подписью лечащего врача.
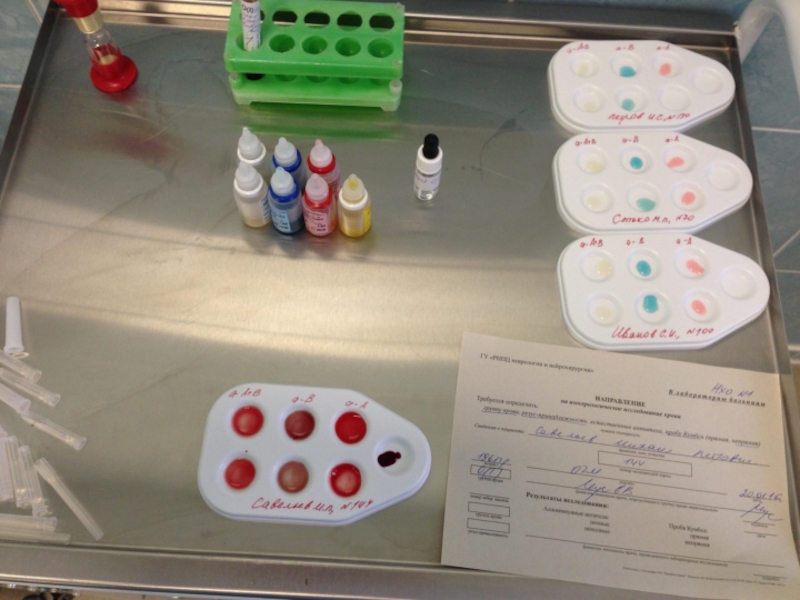
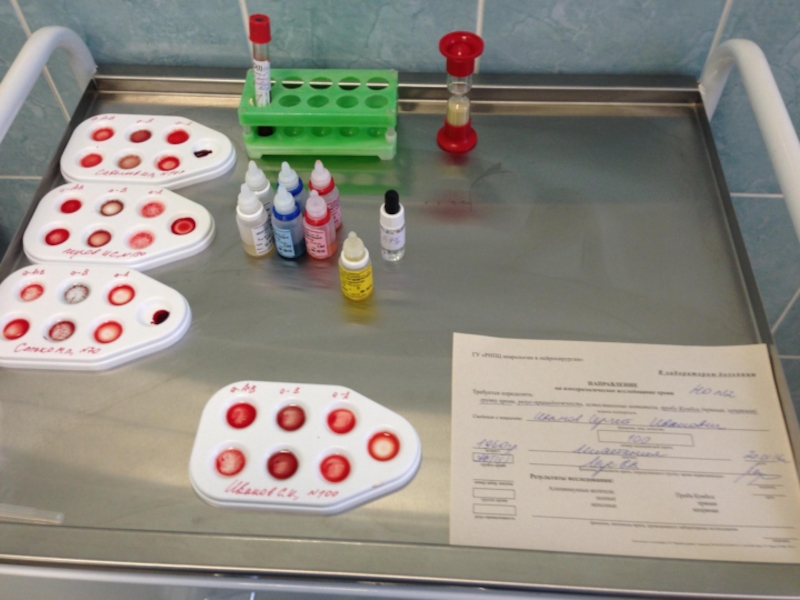
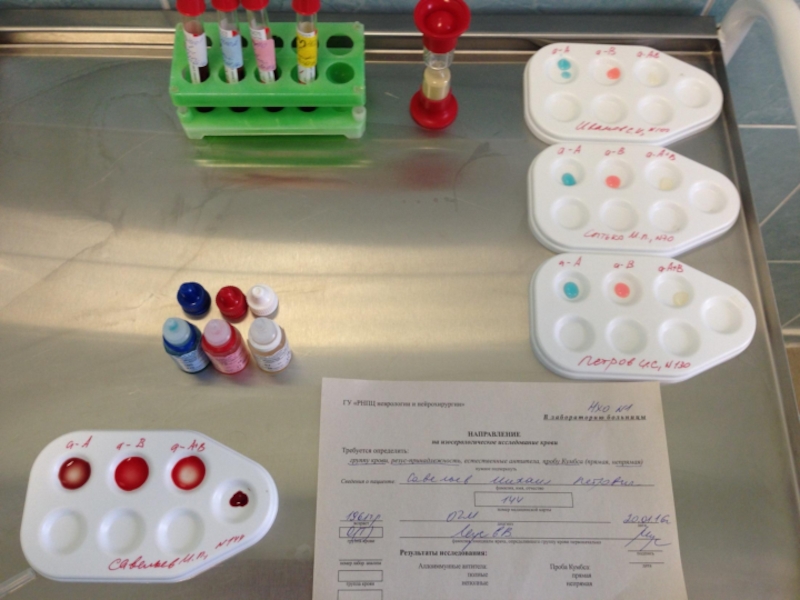
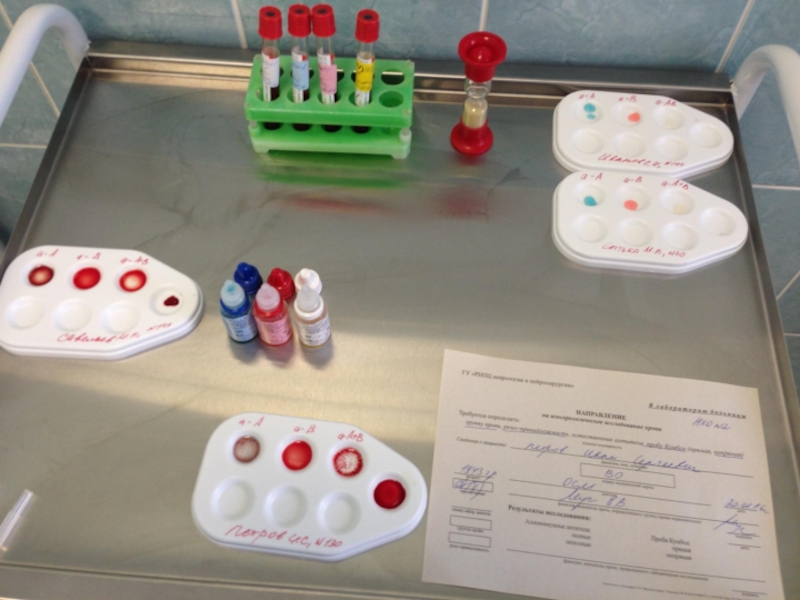
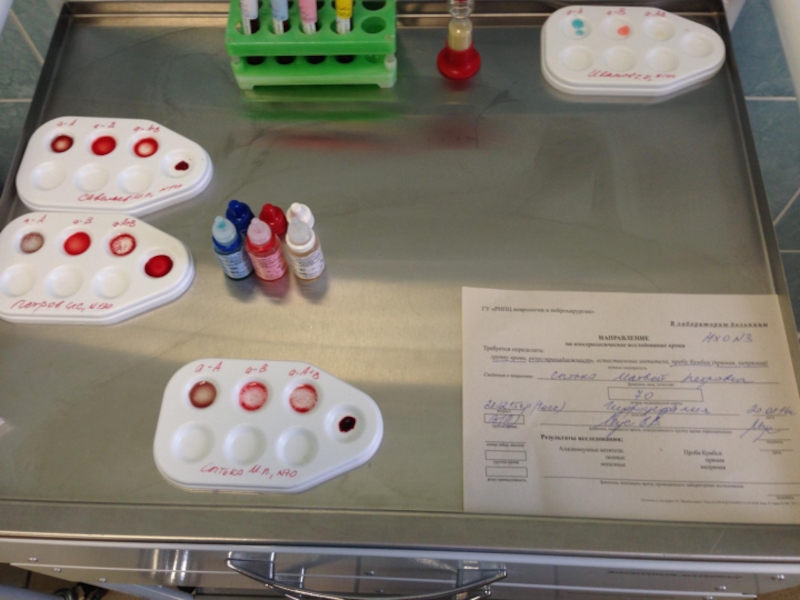
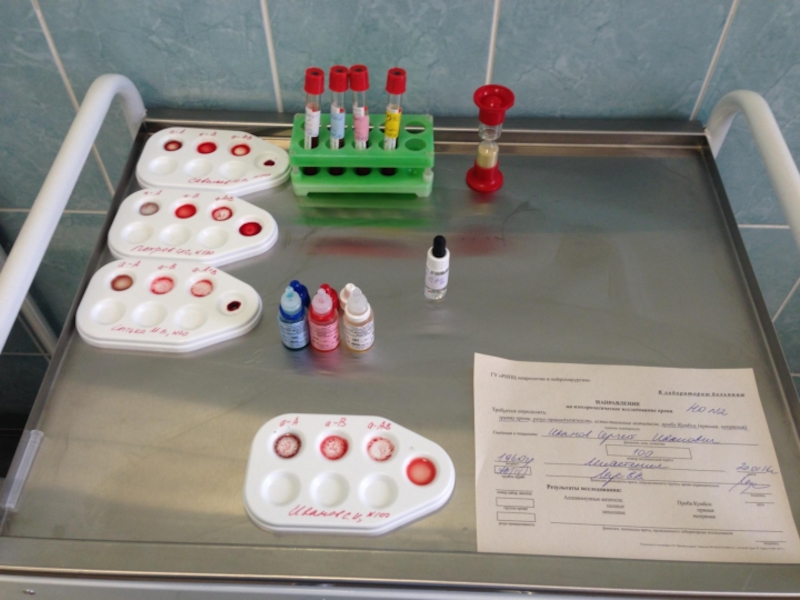
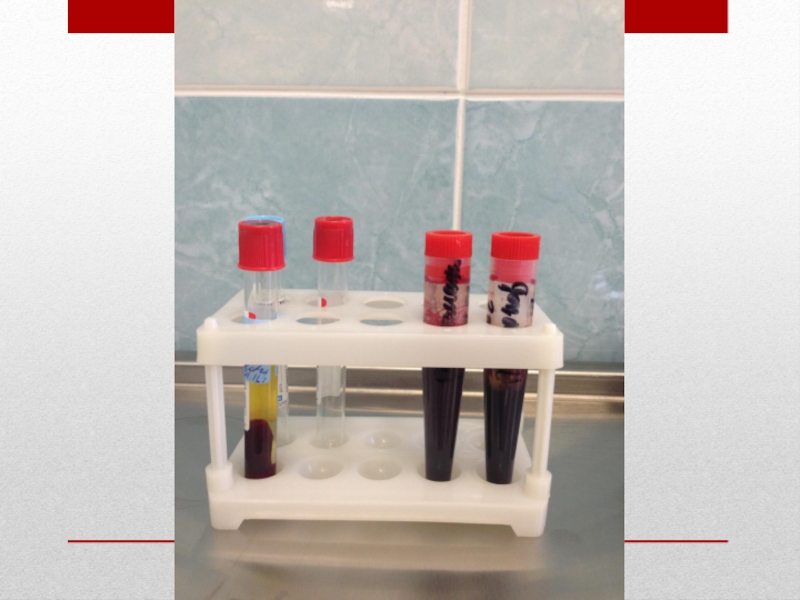
Слайд 5Техника определения группы крови пациента с помощью стандартных изогемагглютинирующих сывороток.
Определение группы
На пластине для определения группы крови с левой стороны надписывают 0αβ(анти-А+В), в середине – Аβ (анти-В) и справа – Вα (анти-А), на верхнем крае – фамилию и инициалы лица, у которого определяют группу крови.
Под соответствующим обозначением группы крови на пластинку наносят по одной большой капле (0,1 мл) стандартных сывороток соответствующих групп 2-х серий. Всего получается 6 капель, которые образуют два ряда по три капли в следующем порядке слева направо: 0αβ(анти-А+В), Аβ (анти-В) и Вα (анти-А).
Рядом с каждой каплей сыворотки наносят маленькую каплю (0,01 мл) исследуемой крови, соблюдая соотношение 10:1.
Смешивают каплю сыворотки с каплей крови индивидуальной чистой стеклянной палочкой.
После размешивания капель пластинку покачивают, затем на 1-2 минуты оставляют в покое и снова периодически покачивают.
Наблюдение за ходом реакции проводится в течение 5 минут. Агглютинация обычно начинается в течение первых 10-30 секунд, однако наблюдение следует вести до 5 минут ввиду возможности более поздней агглютинации с эритроцитами, содержащими слабые разновидности антигенов А или В.
Через 3 минуты в капли смеси сыворотки с эритроцитами, в которых наступила агглютинация, добавляют по одной капле (0,05 мл) изотонического раствора хлорида натрия и продолжают наблюдение при периодическом покачивании пластинки до истечения 5-ти минут.
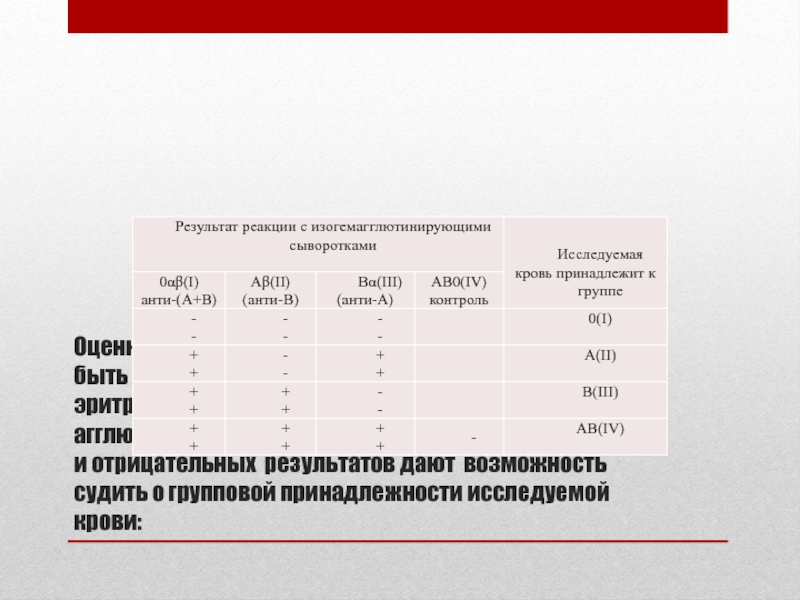
Слайд 6 Оценка результата: реакция в каждой капле может быть положительной (наличие агглютинации
Слайд 7
Принадлежность исследуемой крови к группе AB(IV).
В тех случаях, когда положительный
Слайд 13Техника определения группы крови пациента по системе АВ0 при помощи моноклональных
Определение группы крови производят в помещении с хорошим освещением при температуре +15 – +250С.
Порядок проведения исследования:
На планшет или пластину нанести реагенты анти-А, анти-В, анти-АВ
по одной большой капле (0,1 мл) под соответствующими надписями.
Рядом с каплями реагентов нанести по одной маленькой капле исследуемой крови (0,01 – 0.03 мл).
Смешать кровь с реагентом индивидуальной чистой палочкой.
Наблюдение за ходом реакции с реагентами следует вести при легком покачивании пластины или планшета в течение 5 минут.
Агглютинация эритроцитов обычно наступает в первые 3-5 секунд, однако наблюдение следует продолжить ввиду более позднего появления агглютинации с эритроцитами, содержащими слабые разновидности антигенов А или В.
Результат реакции в каждой капле может быть положительным или отрицательным. Положительный результат выражается в агглютинации (склеивании) эритроцитов. Агглютинаты видны невооруженным глазом в виде мелких красных агрегатов, быстро склеивающихся в крупные хлопья. При отрицательной реакции капля остается равномерно окрашенной в красный цвет, агглютинаты в ней не обнаруживаются.
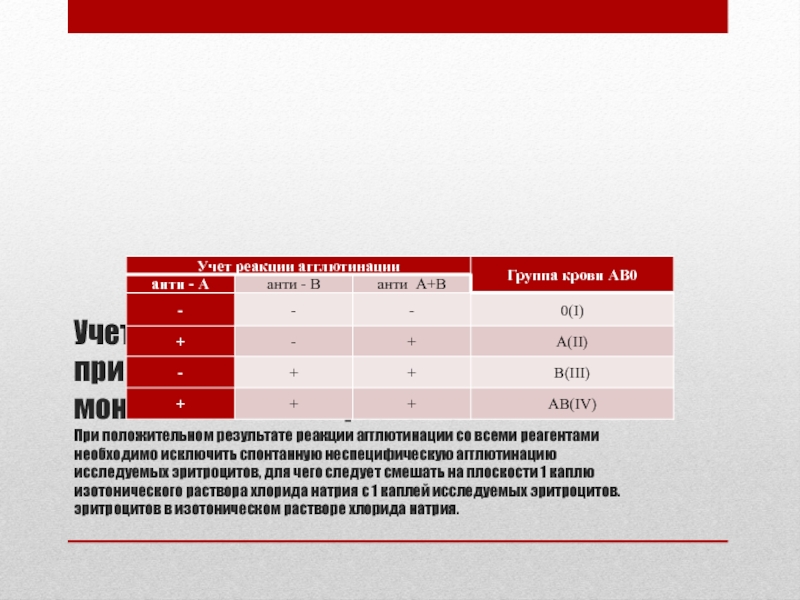
Слайд 14 Учет результатов реакции агглютинации при определении групп крови моноклональными реагентами При положительном
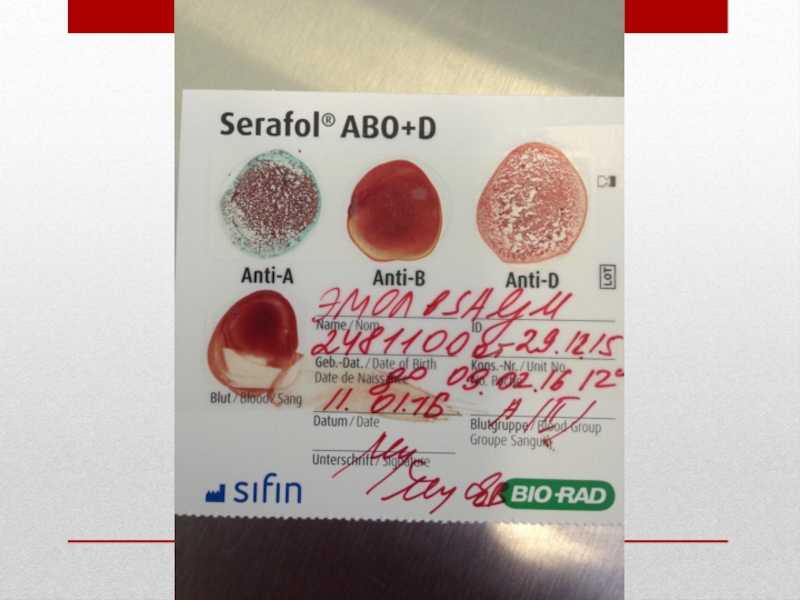
Слайд 19 Техника определения групп крови по системе АВ0 при помощи карточек с
Карточки с моноклональными антителами АВ0+D фирмы Biotest используются для определения группы крови непосредственно перед гемотрансфузией (тест «у постели больного»). Тест является подтверждением ранее проведенного определения группы крови по системе АВ0 и антигена D системы Резус эритроцитов реципиента и донорских эритроцитов, предназначенных для переливания. Тест-карта покрыта высушенными специфическими моноклональными реактивами.
Для проведения исследования можно использовать венозную или капиллярную кровь.
Карточку промаркировать, указав личные данные пациента.
Нанести одну каплю физиологического раствора хлорида натрия и одну каплю исследуемой крови в зоны определения и аутоконтроля (в случае определения венозной крови рекомендуется использовать дозирующую пипетку).
Тщательно смешать кровь с окрашенными высушенными антисыворотками при помощи чистой палочки или обратной стороной пипетки (каждое поле должно быть перемешано до образования гомогенной реакционной среды).
Круговыми движениями карточки в течение 30 секунд добиться перемешивания реакционной смеси и осуществления реакции. Через 60-90 секунд учесть полученный результат (см. таблицу) и записать результаты на карточку.
Слайд 20 Результаты определения групп крови по системе АВ0 и
Слайд 26Что делать при положительном результате агглютинации с реагентами всех групп?
Для исключения
При наличии панагглютинации, т.е. агглютинации с сыворотками всех групп, моноклональными реагентами всех групп, стандартными эритроцитами всех групп и, соответственно, невозможности определить групповую принадлежность по системе АВ0, кровь пациента подлежит обязательному направлению в РНПЦ трансфузиологии и медицинских биотехнологий для исследования специалистом-изосерологом.
Слайд 27 Наиболее частые причины ошибок при определении групп крови по системе АВ0.
Отступление от изложенных выше правил может привести к ошибочному заключению о групповой принадлежности исследуемой крови.
Ошибочное заключение о групповой принадлежности может явиться следствием нарушения:
технических условий проведения реакции;
методических условий проведения реакции;
быть связанной с биологическими особенностями исследуемой крови.
В большинстве случаев ошибок при определении групповой принадлежности крови можно избежать путем строгого соблюдения инструкции. При затруднении в определении сложных групп крови образец направляют в РНПЦ трансфузиологии и медицинских биотехнологий для исследования специалистом-изосерологом.
Слайд 28Наиболее частые причины ошибок при определении групп крови по системе АВ0
К нарушениям, связанным с техническими сторонами реакции, относятся:
несоблюдение условий взятия крови, доставки проб крови, оформления направления и маркировки пробирки;
перепутывание анализов при вклеивании в медицинскую карту, механические ошибки при переписывании результатов;
ошибочный порядок расположения стандартных сывороток в штативах и неправильное нанесение их на пластинку;
загрязнение или применение мокрых пластинок, пипеток, палочек, неправильная маркировка пипеток;
использование недоброкачественных стандартов, например, сыворотки с истекшим сроком годности (недостаточно активной), загрязненной, помутневшей или частично высохшей, что приведет к неспецифической реакции агглютинации.
Слайд 29Наиболее частые причины ошибок при определении групп крови по системе АВ0
Для предупреждения возможных ошибок такого свойства необходимо в начале работы тщательно проверить расположение в штативах стандартных реагентов, их качество, групповую принадлежность, номер серии, срок годности, строго соблюдать правила взятия крови, выписки направления, маркировки пробирки и доставки проб крови в лабораторию.
Слайд 30Наиболее частые причины ошибок при определении групп крови по системе АВ0
Ко второй возможной группе ошибок относятся несоблюдение методики определения группы крови и, как результат, – неправильная оценка реакции как в целом, так и в каждой отдельной капле:
лицо, определяющее группу крови, считает, что агглютинация не произошла, в то время как она фактически должна появиться (ложноотрицательный результат);
лицо, определяющее группу крови, предполагает, что произошла агглютинация, в то время как она фактически отсутствует (ложноположительный результат).
Слайд 31Наиболее частые причины ошибок при определении групп крови по системе АВ0
Ко второй возможной группе ошибок относятся несоблюдение методики определения группы крови и, как результат, – неправильная оценка реакции как в целом, так и в каждой отдельной капле:
лицо, определяющее группу крови, считает, что агглютинация не произошла, в то время как она фактически должна появиться (ложноотрицательный результат);
лицо, определяющее группу крови, предполагает, что произошла агглютинация, в то время как она фактически отсутствует (ложноположительный результат).
Слайд 32 Наиболее частые причины ошибок при определении групп крови по системе АВ0
Ложноотрицательный результат реакции проявляется при:
несоблюдении времени, необходимого для проведения реакции (5 минут). В случае, когда эритроциты исследуемого лица обладают слабой агглютинабельностью, в течение первых минут стандартная сыворотка дает замедленную, нечеткую, слабовыраженную агглютинацию, которая постепенно усиливается только к 5-ой минуте. Наиболее частой ошибкой является невыявление слабой подгруппы А2В(IV), которую ошибочно относят к В(III), и подгруппы А2(II), которую ошибочно относят к 0(I) группе;
неправильном соотношении количества сыворотки и эритроцитов (при избытке крови, если взята слишком густая капля крови и не выдержано соотношение крови и сыворотки 1:10);
неполном смешивании сыворотки и эритроцитов (плохо размешана капля, не покачивается пластинка);
нарушении температурного режима реакции (температура ниже +150С или выше +250С).
Слайд 33Наиболее частые причины ошибок при определении групп крови по системе АВ
Ложноположительный результат реакции наблюдается при:
неспецифической агглютинации, когда эритроциты исследуемой крови складываются в «монетные столбики», которые невооруженным глазом можно принять за агглютинаты;
феномене ауто- или панагглютинации, когда исследуемые эритроциты агглютинируются стандартными сыворотками всех групп, включая АВ(IV), а также сывороткой исследуемой крови;
подсыхании капли, когда пластину со смесью сыворотки и эритроцитов не покачивают или удлиняют время наблюдения сверх 5 минут.
Слайд 34Наиболее частые причины ошибок при определении групп крови по системе АВ0
В этих случаях необходимо:
провести повторное исследование испытуемой крови перекрестным методом, заменив стандартные изогемагглютинирующие сыворотки другими сериями;
для исключения неспецифической агглютинации необходимо добавить одну каплю (0,05мл) изотонического раствора хлорида натрия во все капли, где произошла агглютинация, с последующим покачиванием пластинки;
для исключения феномена ауто- или панагглютинации необходимо отмыть испытуемые эритроциты теплым изотоническим раствором хлорида натрия (температура +370С) путем центрифугирования и повторить реакцию со стандартными сыворотками.
Слайд 35Наиболее частые причины ошибок при определении групп крови по системе АВ0
Ошибки, связанные с биологическими особенностями исследуемой крови, могут быть обусловлены наличием слабых антигенов – А2, В2, А2В, АВ2, экстраагглютининов, панагглютинации, аутоагглютинации, кровяной химеры вследствие гемотрансфузии, ослаблением агглютинабельности эритроцитов при онкопатологии, особенности крови у новорожденных – снижены агглютинабельные свойства эритроцитов, т.к. агглютиногены А и В сформированы недостаточно.
Слайд 36Пробы на индивидуальную совместимость крови реципиента и донора.
Пробы выполняются
Порядок получения сыворотки пациента таков: у пациента берут 4-5 мл крови без стабилизатора в сухую чистую пробирку и, после определения группы крови по системе АВ0, на пробирку наклеивается групповая марка, на которой должны быть указаны номер медицинской карты, фамилия и инициалы пациента, дата. При этом врач должен лично убедиться в том, что надписи на пробирке сделаны правильно и относятся к тому пациенту, у которого взята эта кровь. Запрещается взятие образцов крови у 2-х или более пациентов одновременно.
Слайд 37Пробы на индивидуальную совместимость крови реципиента и донора (продолжение):
Донорские эритроциты получают
количестве (5-10 капель) и помещают в пробирку или на пластинку, на которой будет проводиться проба. На пробирке (пластинке) надписываются данные паспорта трансфузионной среды: название эритроцитсодержащего компонента донорской крови, группа крови по системе АВ0 и номер контейнера. При этом врач должен лично убедиться в том, что на пробирке (пластинке) правильно указаны все сведения паспорта трансфузионной среды, имеющиеся на контейнере, из которого получена эта кровь. Если пациенту переливаются донорские эритроциты из нескольких контейнеров, пробы на совместимость должны быть выполнены с донорскими эритроцитами из каждого контейнера, даже если на них обозначено, что кровь получена от одного и того же донора.
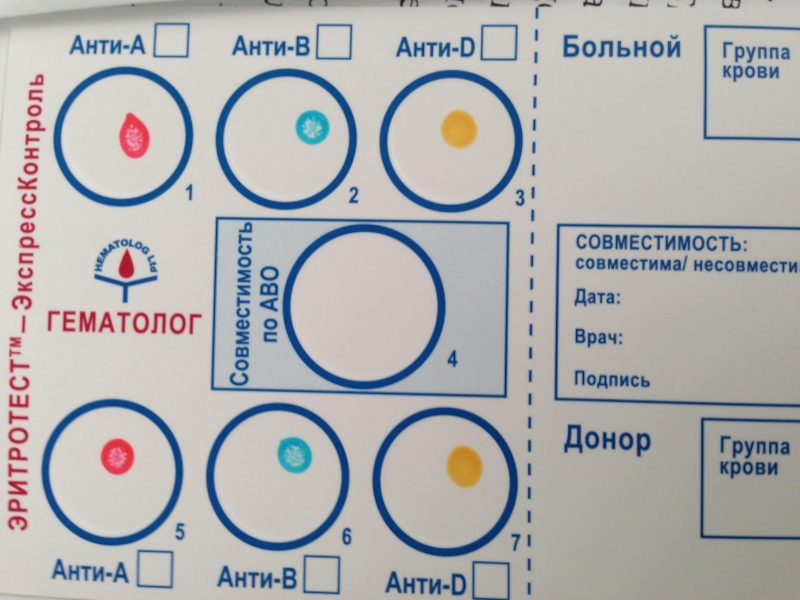
Слайд 39Как проводится проба на индивидуальную совместимость по системе АВ0?
На
Слайд 41 Как проводится проба на резус-совместимость с использованием 33% раствора полиглюкина и
Проба проводится с целью выявления в крови пациента антител к антигенам эритроцитов донора, которые могли выработаться у реципиента вследствие предыдущих несовместимых переливаний или несовместимой беременности. При проведении проб на совместимость по резус-антигену D следует учитывать, что если резус-отрицательному больному будет ошибочно выбрана резус-положительная кровь, это может быть выявлено только в том случае, если у реципиента имеются в крови резус-антитела. Выявить различие в резус-принадлежности крови донора и реципиента, если последний не имеет антител, пробы на совместимость не могут!
При иммунизации антигенами системы Резус образуются в подавляющем большинстве случаев неполные антитела, которые требуют для своего выявления определенных условий, поэтому для пробы на резус-совместимость рекомендуется использовать следующую методику – с 33% раствором полиглюкина.
Слайд 42Как проводится проба на резус-совместимость с использованием 33% раствора полиглюкина и
Проба проводится в пробирке без подогрева в течение 5 минут. На дно промаркированной пробирки вносятся 2 капли сыворотки больного, 1 капля крови донора и 1 капля 33% раствора полиглюкина, специально приготовленного для лабораторных целей. Содержимое пробирки перемешивается путем встряхивания, затем пробирку следует наклонить почти до горизонтального положения и медленно поворачивать таким образом, чтобы содержимое растекалось по стенкам пробирки. Наблюдение проводится в течение 5 минут. Затем в пробирку следует долить 3-4 мл изотонического раствора хлорида натрия, перемешать содержимое путем 2-3-х кратного перевертывания пробирки (не взбалтывать!) и просмотреть на свет невооруженным глазом.
Оценка результатов:
1. Если содержимое пробирки остается равномерно окрашенным, без признаков агглютинации эритроцитов, кровь донора совместима с кровью пациента.
2. Наличие агглютинатов эритроцитов на фоне просветленной или полностью обесцвеченной жидкости указывает на то, что кровь донора несовместима с кровью пациента по резус-фактору и не может быть ему перелита. В сомнительных случаях пробирку необходимо доставить в лабораторию. При микроскопировании осадка агглютинаты, при их наличии, четко видны, что подтверждает несовместимость крови донора и реципиента и на недопустимость переливания данной крови.
Учитывая современные достижения иммуногематологии, в сомнительных случаях проба на резус-совместимость может быть проведена в клинико-диагностической лаборатории РНПЦ неврологии и нейрохирургии с помощью непрямой пробы Кумбса. Методика особенно актуальна для новорожденных, где ограничено количество биологического материала.
Слайд 45Каков порядок проведения биологической пробы?
Биологическая проба проводится независимо от скорости введения
В ургентных ситуациях 3-х минутные перерывы в проведении трансфузии могут использоваться для переливания кристаллоидных и/или коллоидных растворов.
Слайд 46Каков порядок проведения биологической пробы (продолжение)?
При гемотрансфузии у пациентов, находящихся в
При проведении биологической пробы у детей до 10 лет рекомендуется пользоваться формулой V=A, где V – объём в мл, который используется троекратно; А – число лет ребёнка.
Слайд 49Резус-фактор и его значение при трансфузии компонентов крови.
Определение резус-принадлежности реципиентов донорской
Разрешается трансфузия СЗП пациентам без учета резус-принадлежности, за исключением резус-отрицательных женщин детородного возраста и детей.
Слайд 50В каких случаях необходим индивидуальный подбор донорских эритроцитов?
– при наличии антиэритроцитарных
– положительный или сомнительный результат в пробах на совместимость по системе АВ0 и/или на резус-совместимость;
– при наличии экстраагглютининов (если они есть, то на бланке из лаборатории будет пометка красным карандашом);
– аутоиммунная гемолитическая анемия;
– отягощенный трансфузионный анамнез:
многочисленные (две и более) гемотрансфузии;
реакции и осложнения при проведении прежних гемотрансфузий, особенно если есть указание на желтушность кожи после переливания;
женщины, имевшие три и более беременности, независимо от исхода беременностей;
ГБН у ребенка пациентки.
При необходимости индивидуального подбора донорских эритроцитов для новорожденного ребенка вместе с образцом крови пациента обязательно направляется и образец крови матери!
Слайд 51Какие пациенты по системе АВ0 могут считаться «универсальными реципиентами»? «универсальными донорами»?
Пациент с АВ(IV) группой крови может считаться "универсальным реципиентом" донорских эритроцитов.
«Универсальный донор» эритроцитов – эритроцитсодержащая трансфузионная среда группы 0(I), резус-отрицательная или резус-совместимая. В экстренных ситуациях допускается переливание эритроцитной массы «универсального донора» в количестве 500 мл, отмытых эритроцитов – 1000 мл. Необходимо помнить, что резус-отрицательный донор имеет фенотип ccddee, а антиген с обладает довольно высокой иммуногенностью (способностью вызывать образование антител), занимая третье (не считая системы АВ0) место среди наиболее трансфузионно значимых антигенных систем эритроцитов: D>Kell>c>Cw>C>E>e и т.д. Опасность сенсибилизации пациента к антигену с достаточно велика. Поэтому в экстренных ситуациях переливание эритроцитной массы «универсального донора» резус-отрицательной должно проводиться только по жизненным показаниям и сопровождаться соответствующей записью в медицинской карте стационарного пациента.
Слайд 52Какие пациенты по системе АВ0 могут считаться «универсальными реципиентами»? «универсальными донорами»?
Свежезамороженная плазма группы АВ(IV), не содержащая групповых агглютининов, является «универсальным донором» плазмы для реципиентов других групп по системе АВ0.
При переливании концентрата тромбоцитов подбор пары "донор-реципиент" осуществляется по системе АВ0 и резус. Непосредственно перед переливанием тромбоцитов врач тщательно проверяет этикетку контейнера, его герметичность, сверяет идентичность групп крови донора и реципиента по системам АВ0 и резус. Биологическая проба не проводится. В неотложных ситуациях при отсутствии одногруппного КТ может быть использован концентрат тромбоцитов группы АВ(IV), заготовленный методом автоматического плазмафереза, в качестве «универсального донора» тромбоцитов для реципиентов других групп по системе АВ0. Концентрат тромбоцитов, заготовленный из дозы крови, имеет более значимую примесь эритроцитов и должен переливаться строго в соответствии с групповой по системе АВ0 принадлежностью. Разрешается трансфузия концентрата тромбоцитов, как и СЗП, пациентам без учета резус-принадлежности, за исключением резус-отрицательных женщин детородного возраста и детей.
Слайд 53Понятие «группа крови», «совместимое переливание».
В широком смысле, группа
В узком смысле, группа крови – это определенное сочетание антигенов (агглютиногенов) А и В на поверхности эритроцитов и специфических к ним антител (агглютининов) α и β в плазме крови. В качестве антител агглютинины α и β обозначаются как анти-А и анти-В (а-А, а-В).
Совместимым называется такое переливание, при котором не создается условий для встречи одноименных антигена и антитела (в соответствии с правилом Ландштейнера: здоровые индивиды имеют в сыворотке АВ0-антитела к антигенам, отсутствующим на их эритроцитах).
Слайд 54Эритроцитная масса
ЭМ – наиболее часто применяемый для коррекции анемии гемопродукт. Одна
Слайд 55Эритроцитсодержащие трансфузионные среды
Эритроцитная масса в ресуспендирующем консервирующем растворе SAGM-манитола имеет хорошую
Эритроцитная масса, обедненная лейкоцитами методом фильтрации, наиболее показана для гемотрансфузий у детей, т.к. уменьшается риск заражения цитомегаловирусом, вирусом Эпштейна-Барра, реже встречаются фебрильные негемолитические посттрансфузионные реакции. Срок хранения – до 35 дней.
Эритроциты в добавочном растворе, обедненные лейкоцитами методом фильтрации имеют хорошую текучесть, в них минимальное количество плазмы, отсутствует консервант, следовые количества лейкоцитов. Этот компонент крови выделяют из полной дозы крови, которую фильтруют через интегрированный в систему контейнеров лейкоцитарный фильтр, центрифугируют с последующим добавлением консервирующего раствора в объеме 100 мл, обеспечивающего энергетический метаболизм в эритроцитах и, следовательно, более длительный срок хранения – 42 дня.
Слайд 56Эритроцитсодержащие трансфузионные среды
Эритроциты отмытые показаны для переливания пациентам с отягощенным трансфузионным
Эритроциты криоконсервированные – гемопродукт с высокой стоимостью, поэтому применяется в особых случаях: аутотрансфузия, изоиммунизация доноров, для переливания пациентам с редкой группой крови и множественными антителами, при отсутствии отмытой или обедненной лейкоцитами ЭМ, при невозможности приготовления ЭМ, не содержащей цитомегаловирус. Срок хранения – 24 часа.
Слайд 57Какие показания для переливания эритроцитсодержащих трансфузионных сред?
Переливание эритроцитсодержащих трансфузионных сред показано
Сам по себе низкий уровень гемоглобина не является основанием для решения вопроса о назначении гемотрансфузии. Считается, что уровень гемоглобина 70 г/л хорошо обеспечивает кислородтранспортную функцию крови при остановленном кровотечении.
Врач оценивает показания к гемотрансфузии строго индивидуально, т.к. необходимо помнить, что адаптация к кровопотере и снижению числа эритроцитов и гемоглобина в крови широко варьирует у разных лиц, а гемотрансфузия относится к далеко небезопасной операции.
Абсолютных противопоказаний к переливанию донорских эритроцитов нет, т.к. это заместительная терапия.
По современным представлениям, показания к трансфузии донорских эритроцитов основываются не только на показателях гемоглобина, гематокрита, но и, главным образом, на наличии у пациента гемодинамических проявлений анемического синдрома (одышка, тахикардия на фоне бледности кожи и слизистых), а также степени тяжести состояния пациента: чем тяжелее состояние пациента, тем шире показания к гемотрансфузии.
Слайд 58Какие показания для переливания СЗП?
Поскольку в СЗП сохраняются все факторы свертывающей
– СЗП показана для применения с целью остановки кровотечений у больных с приобретенным дефицитом различных факторов свертывания крови (при заболеваниях печени, дефиците витамина К и при передозировке антикоагулянтов – производных кумарина, ДВС-синдроме, коагулопатиях, обусловленных массивной гемотрансфузией или гемодилюцией и др.);
– СЗП применяется для переливания пациентам с наследственными дефицитами факторов свертывания при отсутствии концентратов этих факторов (факторы VIII, IX, V, VII, ХI и др.);
– переливание СЗП показано для лечения тромботической тромбоцитопенической пурпуры и гемолитико-уремического синдрома.
СЗП является основным средством замещения изъятой плазмы при проведении лечебного плазмафереза по программе плазмообмена.
Слайд 59СЗП какой группы и каким реципиентам допускается переливать?
СЗП должна быть одной
Разрешается переливание СЗП пациентам без учета резус-принадлежности, за исключением резус-отрицательных женщин детородного возраста и детей.
При переливании СЗП проба на групповую совместимость не проводится, для профилактики реакций следует проводить биологическую пробу, как при переливании донорских эритроцитов. Размороженная плазма до переливания может сохраняться не более 1 часа. Повторное ее замораживание недопустимо.
Слайд 60Какие показания к переливанию тромбоцитного концентрата?
Современная заместительная терапия тромбоцитопенического геморраги-ческого синдрома
– недостаточным образованием тромбоцитов (лейкозы, апластическая анемия, депрессия костно-мозгового кроветворения в результате лучевой или цитостатической терапии, острая лучевая болезнь);
– повышенным потреблением тромбоцитов (синдром диссеминированного внутрисосудистого свертывания в фазе гипокоагуляции);
– функциональной неполноценностью тромбоцитов (различные тромбоцитопатии – синдром Бернара-Сулье, Вискотт-Олдрича, тромбастения Гланцмана).
Слайд 61Какие показания к переливанию тромбоцитного концентрата?
Конкретные показания к переливаниям концентрата
При отсутствии кровоточивости или кровотечений, цитостатической терапии, в случае, когда у пациентов не предполагается каких-либо плановых оперативных вмешательств, сам по себе низкий уровень тромбоцитов (20х109/л и менее) не является показанием к назначению переливаний КТ.
На фоне глубокой (5-15х109/л) тромбоцитопении абсолютными показаниями к трансфузии КТ является возникновение геморрагий (петехии, экхимозы) на коже лица, верхней половины туловища, локальных кровотечений (желудочно-кишечный тракт, нос, матка, мочевой пузырь). Показанием к экстренному переливанию КТ служит появление геморрагий на глазном дне, указывающее на опасность развития церебральных кровотечений (при тяжелой тромбоцитопении целесообразно систематическое исследование глазного дна).
Слайд 62Какие показания к переливанию тромбоцитного концентрата?
Тромбоцитопения – это снижение количества тромбоцитов
По степени тяжести все тромбоцитопении подразделяются на:
легкую тромбоцитопению – количество тромбоцитов в крови 100-150 х109/л, умеренную – 50-100 х109/л, тяжелую – менее 50 х109/л.
Для пациентов нейрохирургических отделений РНПЦ неврологии и нейрохирургии перед оперативным нейрохирургическим вмешательством целевым значением количества тромбоцитов считается не менее 100х109/л из-за опасности развития интракраниальных, интраспинальных геморрагических осложнений. В каждом конкретном случае у пациентов с тромбоцитопенией, которым необходимо оперативное лечение, после осмотра врачом-гематологом, консилиумом врачей принимается решение о необходимости трансфузии концентрата тромбоцитов с профилактической целью.
Слайд 63Какова классификация трансфузионных реакций и осложнений?
Согласно МКБ-10, трансфузионные реакции и осложнения
Т80. Осложнения, связанные с инфузией, трансфузией, лечебной инъекцией. Т80.3 Реакция на АВ0-несовместимую трансфузию.
Т80.4 Реакция на Резус-несовместимую трансфузию.
Т80.8 Другие осложнения, связанные с инфузией, трансфузией, лечебной инъекцией.
Патогенетически реакции и осложнения зачастую связаны между собой, осложнение может развиться при несвоевременном лечении реакции.
Посттрансфузионные реакции – это ответ организма реципиента на
трансфузию компонентов крови, лекарственных средств из плазмы донорской крови, кровезаменителей, других растворов вследствие воздействия пирогенов, антител к иммуноглобулинам и другим белкам реципиента, продуктам распада белков плазмы и клеток крови и др., которые не приводят к тяжелым нарушениям функции жизненно важных органов пациента.
Слайд 64Какова классификация трансфузионных реакций и осложнений?
Посттрансфузионные осложнения приводят к тяжелым
– несовместимое переливание компонентов крови по антигенным системам эритроцитов (АВ0, Резус, Левис, Даффи, Келл и др.), лейкоцитов (HLA, антигены нейтрофилов), тромбоцитов, чужеродным сывороточным белкам;
– массивные переливания;
– перенос возбудителей инфекционных болезней;
– переливание компонентов крови – перегретые донорские эритроциты, донорские эритроциты сверхдлительного срока хранения, нарушение температурного режима хранения и др.;
– погрешность в методике гемотрансфузий, недоучет противопоказаний к переливанию компонентов крови и др.
Слайд 65Какова классификация трансфузионных реакций и осложнений?
Существуют различные классификации трансфузионных реакций и
– острые реакции, возникающие во время и в течение 24 часов после трансфузии и требующие немедленной дифференциальной диагностики и патогенетического лечения;
– отсроченные реакции, наступающие через несколько дней или недель, распознавание и лечение которых часто предполагают необходимость консультации специалиста-трансфузиолога
Слайд 66Какова классификация трансфузионных реакций и осложнений?
В свою очередь, острые реакции можно
– реакции, характеризующиеся повышением температуры тела, ознобом. Это иммунные реакции: острый внутрисосудистый гемолиз, инфекционный (септический, бактериальный) шок, трансфузионно обусловленное острое повреждение легких (ТООПЛ), фебрильные негемолитические реакции, а также неиммунные: бактериальная контаминация, циркуляторная перегрузка;
– аллергические реакции, проявляющиеся преимущественно кожными высыпаниями и/или признаками удушья без повышения температуры: крапивница, анафилаксия.
Слайд 67 Каков патогенез осложнений, вызванных переливанием эритроцитсодержащих трансфузионных сред, несовместимых по групповым
Патогенез – массивное внутрисосудистое разрушение перелитых эритроцитов изоантителами реципиента в результате реакции антиген-антитело, с выходом в плазму стромы разрушенных эритроцитов и свободного гемоглобина, тканевого тромбопластина, серотонина, гистамина, калия, которые вызывают декомпенсированный ацидоз, некроз коркового слоя почек и развитие синдрома диссеминированного внутрисосудистого свертывания с выраженными нарушениями в системе гемостаза и микроциркуляции, с последующими нарушениями центральной гемодинамики и развитием гемотрансфузионного шока. У пациентов, получающих глюкокортикоиды, цитостатики, иммунодепрессанты, шока может не развиться!
Слайд 68Клиническая картина: у реципиента появляется беспокойство, которое сменяется угнетением сознания, в
Слайд 69Лабораторные показатели внутрисосудистого гемолиза:
общий анализ крови – снижение уровня гемоглобина, ретикулоцитоз,
биохимический анализ крови – повышение уровня лактатдегидрогеназы (ЛДГ), мочевины, креатинина, билирубина за счет непрямой фракции, калия, повышается содержание свободного гемоглобина (норма до 0,03 г/л), снижается уровень гаптоглобина (норма 0,3-2,0 г/л), КОС – ацидоз;
прямая проба Кумбса положительная;
общий анализ мочи: гемосидерин, свободный гемоглобин мочи, белок, зернистые цилиндры.
Эффект лечения острого внутрисосудистого гемолиза тем больше, чем раньше оно начато (первые 4-6 часов).
Слайд 70Лечение острого внутрисосудистого гемолиза:
немедленно прекратить переливание донорских эритроцитов;
противошоковые и
для уменьшения осаждения продуктов гемолиза в дистальных канальцах нефрона необходимо поддерживать диурез больного не менее 75-100 мл/час с помощью 20% раствора маннитола (15-50 г), эуфиллина 20 мл/сут., фуросемида (100 мг однократно, до 4-6 мг/кг в сутки), необходимо проводить коррекцию кислотно-щелочного состояния крови 4% раствором бикарбоната натрия – в первые 4-5 часов рекомендуется поддерживать pH не ниже 7,45, ВЕ до +7 ммоль/л, что улучшает фильтрационную способность почек;
с целью поддержания объёма циркулирующей крови и стабилизации артериального давления применяются реологические растворы (альбумин, реополиглюкин);
антиагреганты – пентоксифиллин 500-1000 мг в сутки;
при необходимости коррекции глубокой (гемоглобин менее 60 г/л) анемии – переливание индивидуально подобранных отмытых эритроцитов;
десенсибилизирующая терапия – антигистаминные препараты, кортикостероиды, сердечно-сосудистые средства. Доза вводимых кортикостероидов корректируется в зависимости от стабильности гемодинамики, но не должна быть менее 30 мг на 10 кг массы тела в сутки;
объём трансфузионно-инфузионной терапии должен быть адекватен диурезу. Контролем является нормальный уровень центрального венозного давления (ЦВД).
Слайд 71Лечение острого внутрисосудистого гемолиза:
В комплексе лечебных мероприятий одновременно с выведением
В первые сутки развития посттрансфузионного острого внутрисосудистого гемолиза показано назначение гепарина (внутривенно, до 20 000 ЕД в сутки под контролем АЧТВ и протромбинового времени).
В тех случаях, когда консервативная терапия не предотвращает развития острой почечной недостаточности и уремии, прогрессирования креатининемии и гиперкалиемии, симптомов уремической интоксикации, требуется применение гемодиализа в специализированных медицинских учреждениях. Лабораторные данные, когда показан гемодиализ: К+ 6,5 ммоль/л, креатинин 1000 мкмоль/л и более, мочевина 40 ммоль/л и более.
Слайд 72 Какие могут быть реакции, вызванные переливанием эритроцитсодержащей трансфузионной среды, несовместимой по
В результате предшествующей сенсибилизации – роды, аборты, перенесенные гемотрансфузии, внутриутробно – у пациента образуются антитела к D-антигену системы Резус. Патогенез: гемолиз перелитых эритроцитов аллоиммунными антителами анти-D, образовавшимися в процессе предшествующей сенсибилизации реципиента. В случае, если образуются полные антитела, клинические проявления этого вида реакций сходны с таковыми при внутрисосудистом гемолизе, вызванного переливанием донорских эритроцитов, несовместимых по групповым факторам системы АВ0, но отличаются более поздним началом, менее бурным течением, замедленным или отсроченным внутрисосудистым гемолизом, что зависит от вида иммунных антител и их титра.
Принципы терапии те же, что и при лечении внутрисосудистого гемолиза, вызванного переливанием донорских эритроцитов, несовместимых по групповым факторам системы АВ0.
Причиной таких реакций в подавляющем большинстве случаев является недоучет акушерского и трансфузионного анамнеза, а также невыполнение или нарушение других правил, предупреждающих несовместимость при гемотрансфузии.
Слайд 73Какие могут быть реакции, вызванные переливанием эритроцитсодержащей трансфузионной среды, несовместимой по
Отсроченные посттрансфузионные гемолитические реакции обусловлены выработкой аллоиммунных антиэритроцитарных антител и возникают, в среднем, через 3-10 дней после гемотрансфузии. Необходима предшествующая сенсибилизация пациента – это роды, аборты, перенесенные гемотрансфузии, внутриутробно, когда в организм пациента попадают эритроциты, имеющие так называемые «минорные» антигены, отсутствующие у пациента. Иммуногенность (способность вызывать образование антител) трансфузионно значимых «минорных» антигенов эритроцитов указана в шкале приоритета: Kell>c>Cw>C>E>e>Fy>Le>S, s, k, P, M, N. В результате предшествующей сенсибилизации у пациента образуются антитела к «минорным» антигенам эритроцитов. Как правило, образуются неполные антитела. Это тепловые антитела, выявляются в непрямой пробе Кумбса, не вызывают гемолиз эритроцитов в организме хозяина. С годами титр аллоиммунных антиэритроцитарных антител снижается и может даже не определяться, но остаются иммунные «клетки памяти». Если при повторной гемотрансфузии эритроциты донора содержат антиген, послуживший причиной иммунизации пациента, то начинают быстро вырабатываться антитела к антигенам перелитых эритроцитов.
Слайд 74Какие могут быть реакции, вызванные переливанием эритроцитсодержащей трансфузионной среды, несовместимой по
Патогенез отсроченных гемолитических реакций: внутриклеточный (внесосудистый) гемолиз перелитых эритроцитов аллоиммунными антителами (анти-С, анти-Е, анти-Келл, анти-с и др.), образовавшимися в процессе предшествующей сенсибилизации реципиента. Эритроциты разрушаются фагоцитирующими макрофагами ретикулоэндотелиальной системы – преимущественно в селезенке, а также в печени, костном мозге. Частичный фагоцитоз эритроцитов приводит к появлению в картине периферической крови микросфероцитов – отличительного признака внесосудистого гемолиза. Интенсивность разрушения эритроцитов пропорциональна нарастающей концентрации антител. Концентрация антител в плазме крови реципиента достигает пика на 10-15 день после гемотрансфузии.
Слайд 75Какие могут быть реакции, вызванные переливанием эритроцитсодержащей трансфузионной среды, несовместимой по
Клинические проявления возникают на 2-21 день после гемотрансфузии, чаще на 3-15 день, обычно выражены умеренно и включают недомогание, желтушное окрашивание кожного покрова и слизистых, лихорадку, может быть увеличение селезенки, печени. В данных лабораторных исследований обращают на себя внимание сфероцитоз, анемия, несмотря на перелитые донорские эритроциты и отсутствие кровотечения, повышение уровня билирубина за счет непрямой фракции, гемоглобинурия. Лечение обычно симптоматическое. При легком течении отсроченные гемолитические реакции могут не диагностироваться, в тяжелых же случаях может понадобиться заместительная почечная терапия.
Слайд 76Непрямая проба Кумбса
Особенно чувствительной пробой на совместимость, позволяющей выявить неполные антитела,
Слайд 77Каковы современные требования к инфекционной безопасности трансфузионных сред?
Инфекционная безопасность компонентов крови
– обязательное исследование доноров крови на ВИЧ, вирусные гепатиты В и С, сифилис;
– обследование реципиентов компонентов крови на ВИЧ, вирусные гепатиты В и С, сифилис до трансфузии, через 6 месяцев после трансфузии, при многократных трансфузиях – каждые 6 месяцев;
– использование эритроцитной массы, обедненной лейкоцитами методом фильтрации. Для детей в возрасте до 4-х месяцев применение такой эритроцитсодержащей трансфузионной среды является обязательным, кроме ургентных ситуаций;
– применение патогенредуцированной свежезамороженной плазмы, особенно для иммунологически скомпроментированных пациентов.
Слайд 78Каковы современные требования к изосерологической (иммуногематологической) безопасности трансфузионных сред?
Постановлением МЗ РБ
1. Определение групповой принадлежности крови реципиента в структурном подразделении и клинико-диагностической лаборатории организации здравоохранения по системе АВ0 Всемирной организации здравоохранения (далее – ВОЗ).
2. Проведение повторного определения групповой принадлежности крови по системе АВ0 ВОЗ из вновь полученного образца крови реципиента в случае расхождения результатов определения групповой принадлежности крови реципиента по системе АВ0 ВОЗ в структурном подразделении и клинико-диагностической лаборатории организации здравоохранения.
3. Определение групповой принадлежности крови реципиента по системе Резус ВОЗ в клинико-диагностической лаборатории организации здравоохранения.
4. Определение групповой принадлежности крови по системе АВ0 ВОЗ из образца крови реципиента и переливаемых эритроцитов непосредственно перед переливанием в структурном подразделении организации здравоохранения.
5. Определение наличия антиэритроцитарных аллоиммунных антител в крови реципиента, которое проводится в клинико-диагностической лаборатории организации здравоохранения, перед каждым переливанием эритроцитсодержащих компонентов крови.1
6. Проведение проб на совместимость сыворотки крови реципиента и эритроцитов донора по системе АВ0 ВОЗ и Резус ВОЗ в структурном подразделении организации здравоохранения.