государственный медицинский университет”
Министерство здравоохранения РФ
- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Нефриты. Нефрозы презентация
Содержание
- 1. Нефриты. Нефрозы
- 2. Диффузный гломерулонефрит – это инфекционно-аллергическое заболевание, в
- 3. Заболевание возникает чаще всего после острых инфекционных
- 4. Развитию болезни способствуют переохлаждение, высокая влажность, операции,
- 5. Патогенез. Острый гломерулонефрит развивается не во время инфекционного
- 6. Предполагают, что бактериальные антигены, поступающие в кровь
- 7. Почки чаще нормального размера, реже — слегка
- 8. Проявления острого гломерулонефрита достаточно характерны и определяются
- 9. Ранний признак заболевания — отеки, развивающиеся за
- 10. Важный и обязательный симптом заболевания — гипертония.
- 11. При резко выраженном отечном синдроме и массивном
- 12. Больных часто (в 1/3 случаев) беспокоят боли
- 13. При осмотре обращает на себя внимание характерный вид больного:
- 14. Пальпация позволяет уточнить распространенность и характер отека, а
- 15. Перкуссия грудной клетки при наличии общих отеков позволяет
- 16. При аускультации легких дыхание нормальное или с жестким оттенком,
- 17. Рентгенологическое исследование грудной клетки позволяет подтвердить наличие транссудата
- 18. Электрокардиографическое исследование позволяет выявить признаки гипертрофии и перегрузки
- 19. Для острого гломерулонефрита характерен мочевой синдром. В
- 20. В моче появляются патологические примеси — белок,
- 21. Хронический гломерулонефрит Хронический (диффузный) гломерулонефрит является сравнительно
- 22. Патологоанатомичсская картина. В первом периоде заболевания, тянущемся несколько
- 23. Клиническая картина. На протяжении болезни четко выделяются два
- 24. Об уменьшении количества функционирующей ткани почек свидетельствуют
- 25. В дальнейшем возникают признаки уремии: усиливаются слабость,
- 26. По характеру течения заболевания и преобладанию определенных
- 27. Пиелонефрит Пиелонефрит- инфекционное заболевание с поражением почечной
- 28. Острый пиелонефрит Этиология: Пиелонефрит может быть вызван
- 29. Инфекционные агенты могут попасть в почку тремя
- 30. Нарушение уродинамики В следствии органических и функциональных
- 31. Факторами, способствующими развитию острого пиелонефрита, являются: переутомление,
- 32. Клиническая картина Острый пиелонефрит характеризуется триадой симптомов:
- 33. Отмечаются профузный обильный пот, сильная головная боль,
- 34. Расстройство мочеиспускания характеризуется развитием полиурии, частого и
- 35. Лабораторные исследования Общий анализ крови: лейкоцитоз со сдвигом лейкоцитарной
- 36. УЗИ позволяет определить размеры почек, эхогенность паренхимы, наличие
- 37. Хронический пиелонефрит Хронический пиелонефрит — хроническое неспецифическое бактериальное
- 38. Патологическая анатомия Почки уменьшены в размерах, сморщены,
- 39. Клиническая картина Клинические проявления заболевания весьма многообразны,
- 40. Для латентной формы хронического пиелонефрита характерна скудность
- 41. Рецидивирующая форма хронического пиелонефрита характеризуется чередованием периодов
- 42. Обострение заболевания характеризуется клинической картиной острого пиелонефрита.
- 43. Гипертоническая форма хронического пиелонефрита характеризуется преобладанием в
- 44. Нефротический синдром
- 45. Нефротический синдром – это состояние, характеризующееся выраженными
- 46. Патогенез нефротического синдрома Современные представления о нефротическом
- 47. Токсическая почка (син.: острый
- 48. Клиническая картина. Проявления токсической почки
- 49. Хронический нефротический синдром Хронический нефротический
- 50. Клиническая картина. Основной и нередко единственной
- 52. Длительная и упорная протеинурия
- 53. Другим постоянным симптомом является
- 54. Осложнения: Склонность к инфекциям: пневмококковым, вирусным (пнев
- 55. Спасибо за внимание ☺
Слайд 1Нефриты. Нефрозы.
Презентацию выполнили студенты группы 1308
Притулов К.И.
Раимова Л.Р.
Салихова Р.А.
ФГБОУ ВО “Казанский
Слайд 2Диффузный гломерулонефрит – это инфекционно-аллергическое заболевание, в основе которого лежит двустороннее
диффузное воспаление клубочкового аппарата почек .
Слайд 3Заболевание возникает чаще всего после острых инфекционных заболеваний: тонзиллитов, пневмонии, отита,
скарлатины. Важную роль в возникновении гломерулонефрита играет 12-й штамм -гемолитического стрептококка группы А. Возможно возникновение гломерулонефрита под влиянием бактериальных инфекций: пневмонии (стафилококк, пневмококк); а также других инфекций - дифтерии, сыпного и брюшного тифа, энтеровирусов.
Слайд 4Развитию болезни способствуют переохлаждение, высокая влажность, операции, травмы, физические нагрузки, алкоголь.
Возможно развитие гломерулонефрита после вакцинации.
Слайд 5Патогенез. Острый гломерулонефрит развивается не во время инфекционного заболевания, а спустя некоторый
период, обычно 23 нед, причем из почечной ткани в этот момент выделить стрептококки не удается. Т.о., начало острого гломерулонефрита обычно совпадает с периодом выработки антител к стрептококку. Эти данные свидетельствуют о том, что острый гломерулонефрит является не просто инфекционным, а инфекционно-аллергическим заболеванием.
Слайд 6Предполагают, что бактериальные антигены, поступающие в кровь во время инфекции, повреждают
почечную ткань. Измененные вследствие этого ее белки, в свою очередь действуя как антиген, стимулируют выработку в ретикулоэндотелиальной системе соответствующих антител. Комплексы антиген-антитело фиксируются на клетках эндотелия и эпителия почечных клубочков, а также на базальной мембране капилляров клубочков и вызывают их повреждение.
Слайд 7Почки чаще нормального размера, реже — слегка увеличены; коричневого или серо-коричневого
цвета. На поверхности и на разрезе почек видны бугорки красновато-серого цвета, представляющие собой увеличенные почечные клубочки («пестрая» почка). При микроскопическом исследовании обнаруживается воспаление почечных капилляров с увеличением клубочков. В начальный период заболевания почечные клубочки гиперемированы; позже отмечается их ишемия (вследствие спазма капиллярных петель), фибриноидное набухание стенок клубочковых капилляров, пролиферация их эндотелия, скопление белкового экссудата между петлями капилляров и капсулой клубочков, стазы крови, тромбозы капиллярных петель, кровоизлияния.
Слайд 8Проявления острого гломерулонефрита достаточно характерны и определяются тремя основными синдромами: отеками,
гипертензией и изменениями мочи (гематурия, протеинурия).
Слайд 9Ранний признак заболевания — отеки, развивающиеся за счет нарушения проницаемости капилляров
и повышенной продукции альдостерона корой надпочечников. Кроме того, важное значение в возникновении отеков имеет понижение онкотического давления белков плазмы крови (за счет их усиленного выведения с мочой) и повышение внутрикапиллярного давления, которое способствует усиленной фильтрации жидкости в ткани и понижает ее обратную реабсорбцию.
Слайд 10Важный и обязательный симптом заболевания — гипертония. Обычно систолическое давление повышается
до 150– 200 мм ртутного столба, диастолическое — до 100–105 мм ртутного столба. Одновременно с артериальным повышается и венозное давление (до 200–300 мм ртутного столба), что обусловлено увеличением массы циркулирующей крови, а иногда и наличием скрытой сердечной недостаточности. Гипертония может быть кратковременной и мало выраженной. Она, как правило, исчезает раньше других симптомов острого нефрита.
Снижение артериального давления до нормальных цифр происходит на 10–15-й день, реже к 20–25-му дню заболевания. Диастолическое артериальное давление достигает нормальных цифр позже систолического.
Слайд 11При резко выраженном отечном синдроме и массивном выпоте в плевральную полость,
а также при перегрузке сердца вследствие значительного повышения артериального давления у больных острым гломерулонефритом развивается сильная одышка, временами возникают приступы удушья по типу сердечной астмы
Слайд 12Больных часто (в 1/3 случаев) беспокоят боли в пояснице; обычно они
двусторонние, неинтенсивные, без тенденции к иррадиации. По-видимому, боли обусловлены растяжением почечной капсулы увеличившимися почками. Боли в пояснице и дизурические явления могут быть также обусловлены гематурией.
Слайд 13При осмотре обращает на себя внимание характерный вид больного: бледная кожа, отечное лицо,
распухшие, отечные веки, отеки на туловище. Из-за резко выраженной одышки некоторые больные вынуждены находиться в полусидячем или сидячем положении. В тяжелых случаях наблюдаются приступы почечной эклампсии. Перед приступом у больных повышается артериальное давление, резко усиливается головная боль.
Слайд 14Пальпация позволяет уточнить распространенность и характер отека, а также исследовать пульс больного.
Для острого гломерулонефрита характерен напряженный, нередко замедленный пульс. Верхушечный толчок обычно смещен влево и усилен вследствие рано возникающей на фоне артериальной гипертензии гипертрофии миокарда.
Слайд 15Перкуссия грудной клетки при наличии общих отеков позволяет выявить свободную жидкость (транссудат)
в плевральных полостях и застой в области корней легких(притупленно-тимпанический звук). Левая граница сердца заходит за соответствующую среднеключичную линию.
Слайд 16При аускультации легких дыхание нормальное или с жестким оттенком, в случае сильного застоя
определяются сухие и влажные хрипы. При выслушивании сердца определяется брадикардия (вследствие рефлекса, передаваемого с аорты при повышении в ней давления на блуждающий нерв), I тон на верхушке нередко ослаблен; при значительной перегрузке сердечной мышцы выслушивается ритм галопа. Там же может выслушиваться дующий систолический шум (при резкой дилатации левого желудочка и расширении клапанного отверстия). Вследствие повышения артериального давления обычно определяется акцент II тона над аортой.
Слайд 17Рентгенологическое исследование грудной клетки позволяет подтвердить наличие транссудата в плевральных полостях и
застоя в корнях легких. Четко выделяются дилатация и гипертрофия левого желудочка сердца (верхушка его закруглена). Большую помощь в установлении диагноза оказывает сфигмоманометрия,позволяющая выявить один из главнейших симптомов острого гломерулонефрита — артериальную гипертензию.
Слайд 18Электрокардиографическое исследование позволяет выявить признаки гипертрофии и перегрузки миокарда левого желудочка. При
резко выраженных отеках туловища амплитуда зубцов ЭКГ уменьшается.
Слайд 19Для острого гломерулонефрита характерен мочевой синдром. В период нарастания отеков выделение
мочи обычно уменьшается, наблюдается олигурия. Из-за увеличения порозности почечных капилляров моча больного острым гломерулонефритом обычно содержит много белка и эритроцитов. При обильной гематурии моча может приобретать красновато-буроватый цвет (цвет мясных помоев).
Слайд 20В моче появляются патологические примеси — белок, кровь, цилиндры, почечный эпителий,
иногда лейкоциты.
Одним из кардинальных признаков острого диффузного гломерулонефрита является макро- и микрогематурия. Моча больного мутная, красноватая или темно-красная, иногда по виду напоминает мясные помои. При микроскопии все поля зрения бывают покрыты эритроцитами (преимущественно выщелоченными), но чаще количество последних находится в пределах от 4–5 до 50–60 в поле зрения.
Одним из кардинальных признаков острого диффузного гломерулонефрита является макро- и микрогематурия. Моча больного мутная, красноватая или темно-красная, иногда по виду напоминает мясные помои. При микроскопии все поля зрения бывают покрыты эритроцитами (преимущественно выщелоченными), но чаще количество последних находится в пределах от 4–5 до 50–60 в поле зрения.
Слайд 21Хронический гломерулонефрит
Хронический (диффузный) гломерулонефрит является
сравнительно распространенным заболеванием. Иногда в хронический гломерулонефрит
переходят острые формы гломерулонефрита, особенно у тех больных, которым не проводилось своевременного и эффективного лечения. У других больных заболевание обнаруживается случайно, без указания в анамнезе на перенесенный острый гломерулонефрит, но можно думать, что и в этих случаях заболеванию предшествовал
острый гломерулонефрит, однако протекавший скрыто, без ярко выраженных симптомов и поэтому оставшийся нераспознанным.
Хронический диффузный гломерулонефрит в ряде случаев может быть также следствием неизлеченной нефропатии беременных. Хронический гломерулонефрит представляет собой одну из трех классических форм болезни Брайта.
В последнее время в патогенезе хронического гломерулонефрита большое значение придается аутоиммунному механизму. У больных хроническим гломерулонефритом, по-видимому, помимо образования антител к стрептококку, происходит их образование к измененным белкам почечной ткани, что поддерживает воспалительный процесс в почках и является причиной его хронического прогрессирующего течения.
острый гломерулонефрит, однако протекавший скрыто, без ярко выраженных симптомов и поэтому оставшийся нераспознанным.
Хронический диффузный гломерулонефрит в ряде случаев может быть также следствием неизлеченной нефропатии беременных. Хронический гломерулонефрит представляет собой одну из трех классических форм болезни Брайта.
В последнее время в патогенезе хронического гломерулонефрита большое значение придается аутоиммунному механизму. У больных хроническим гломерулонефритом, по-видимому, помимо образования антител к стрептококку, происходит их образование к измененным белкам почечной ткани, что поддерживает воспалительный процесс в почках и является причиной его хронического прогрессирующего течения.
Слайд 22Патологоанатомичсская картина. В первом периоде заболевания, тянущемся несколько лет, почки не увеличены
или слегка увеличены, а в конечном периоде заболевания резко уменьшены, имеют зернистую поверхность, почечная ткань плотная (так называемаявторично-сморщеннаяпочка). Микроскопическое исследование: для хронического гломерулонефрита характерен преимущественно интракапиллярно протекающий воспалительный процесс в клубочках с постепенным зарастанием капиллярных петель и полости капсулы и превращением клубочка в рубчик или гиалиновый узелок. В эпителии почечных канальцев наблюдаются дистрофические изменения.
Слайд 23Клиническая картина. На протяжении болезни четко выделяются два периода: первый, когда азотовыделительная
функция почек еще существенно не нарушена (стадия почечной компенсации), и второй, когда эта функция заметно страдает (стадия почечной декомпенсации).
В первом периоде (стадия почечной компенсации) заболевание проявляется теми же симптомами, что и острый гломерулонефрит. Больные могут предъявлять жалобы на слабость, головные боли и головокружение, отеки. Однако тяжесть этих симптомов обычно выражена меньше, чем при остром гломерулонефрите. Нередко заболевание длительно протекает бессимптомно и обнаруживается случайно при диспансерном обследовании. Объективными методами исследования устанавливаются повышение артериального давления и гипертрофия левого желудочка сердца. При исследовании мочи обнаруживаются протеинурия, цилиндрурия; особенно ценно для диагностики выявление восковидных цилиндров. В осадке мочи, как правило, определяется небольшое (реже значительное) количество выщелоченных эритроцитов.
В первом периоде (стадия почечной компенсации) заболевание проявляется теми же симптомами, что и острый гломерулонефрит. Больные могут предъявлять жалобы на слабость, головные боли и головокружение, отеки. Однако тяжесть этих симптомов обычно выражена меньше, чем при остром гломерулонефрите. Нередко заболевание длительно протекает бессимптомно и обнаруживается случайно при диспансерном обследовании. Объективными методами исследования устанавливаются повышение артериального давления и гипертрофия левого желудочка сердца. При исследовании мочи обнаруживаются протеинурия, цилиндрурия; особенно ценно для диагностики выявление восковидных цилиндров. В осадке мочи, как правило, определяется небольшое (реже значительное) количество выщелоченных эритроцитов.
Слайд 24Об уменьшении количества функционирующей ткани почек свидетельствуют низкие показатели проб на
«очищение», особенно с инулином и ПАГ. Фильтрационная функция длительное время остается нормальной и снижается лишь в период обострения процесса. Постепенно уменьшается концентрационная способность почек, снижается относительная плотность мочи. Вымывание азотистых шлаков из организма в этот период поддерживается за счет выделения большого количества жидкости из организма — полиурии. Компенсаторно увеличивается и ночной диурез (он превышает 2/з - ½ дневного — никтурия). Затем, при еще большем нарушении концентрационной способности почек, относительная плотность мочи становится низкой и монотонной —1,009—1,011и не меняется в течение дня и под влиянием сухоядения (изогипостенурия). В этот период повышается содержание азотистых шлаков в крови (мочевина, креатинин, индикан).
Слайд 25В дальнейшем возникают признаки уремии: усиливаются слабость, вялость, головные боли, отмечаются
тошнота, кожный зуд, неприятный аммиачный запах изо рта, ухудшается зрение. Незадолго до смерти больные впадают в уремическую кому.
Течение. Хронический гломерулонефрит обычно длится от 2—3до 10— 15 лет. Первый период болезни (стадия почечной компенсации) длительный, второй (стадия почечной декомпенсации) — более короткий. В течении болезни нередко наблюдаются более или менее продолжительные периоды обострения, обычно провоцируемые охлаждением или присоединением инфекционных заболеваний, и периоды ремиссии.
Течение. Хронический гломерулонефрит обычно длится от 2—3до 10— 15 лет. Первый период болезни (стадия почечной компенсации) длительный, второй (стадия почечной декомпенсации) — более короткий. В течении болезни нередко наблюдаются более или менее продолжительные периоды обострения, обычно провоцируемые охлаждением или присоединением инфекционных заболеваний, и периоды ремиссии.
Слайд 26По характеру течения заболевания и преобладанию определенных симптомов выделяют несколько клинических
форм хронического гломерулонефрита.
Для нефротической формы характерны отечный и мочевой синдромы и сравнительно быстрое течение. Гипертоническая форма, сравнительно доброкачественная, характеризуется гипертоническим синдромом и незначительными изменениями мочи. При смешанной форме наблюдаются отеки, мочевой и гипертонической синдромы. Эта форма гломерулонефрита протекает наиболее тяжело и сравнительно быстро, через2—3года, приводит к выраженной почечной недостаточности. Латентная форма протекает скрыто, без отеков и выраженной гипертензии, с незначительными изменениями мочи; почечная недостаточность развивается поздно, нередко спустя 10—15лет и более. Во всех случаях смерть больных наступает от почечной недостаточности.
Для нефротической формы характерны отечный и мочевой синдромы и сравнительно быстрое течение. Гипертоническая форма, сравнительно доброкачественная, характеризуется гипертоническим синдромом и незначительными изменениями мочи. При смешанной форме наблюдаются отеки, мочевой и гипертонической синдромы. Эта форма гломерулонефрита протекает наиболее тяжело и сравнительно быстро, через2—3года, приводит к выраженной почечной недостаточности. Латентная форма протекает скрыто, без отеков и выраженной гипертензии, с незначительными изменениями мочи; почечная недостаточность развивается поздно, нередко спустя 10—15лет и более. Во всех случаях смерть больных наступает от почечной недостаточности.
Слайд 27Пиелонефрит
Пиелонефрит- инфекционное заболевание с поражением почечной лоханки, ее чашечек и межуточной
ткани паренхимы почки.
В связи с этим пиелонефрит - одно- или двусторонний интерстициальный (межуточный) нефрит.
На основании клинико-морфологических данных различают острый и хронический пиелонефрит.
По форме выделяют обструктивный и необструктивный пиелонефрит.
По локализации различают одно- и двусторонний пиелонефрит.
В связи с этим пиелонефрит - одно- или двусторонний интерстициальный (межуточный) нефрит.
На основании клинико-морфологических данных различают острый и хронический пиелонефрит.
По форме выделяют обструктивный и необструктивный пиелонефрит.
По локализации различают одно- и двусторонний пиелонефрит.
Слайд 28Острый пиелонефрит
Этиология:
Пиелонефрит может быть вызван любыми эндогенными или экзогенными микроорганизмами, проникшими
в почку. В 90 % случаев причиной болезни являются грамотрицательные микроорганизмы, из них в 50 % - кишечная палочка; энтерококк, стрептококк, стафилококк, протей.
Реже обнаруживают Клебсиеллы, Стафилококки, а также Кандиду.
Реже обнаруживают Клебсиеллы, Стафилококки, а также Кандиду.
Слайд 29Инфекционные агенты могут попасть в почку тремя путями:
Микроорганизмы попадают в почки
восходящим путем из мочеточников, мочевого пузыря, мочеиспускательного канала - урагенный восходящий пиелонефрит.
Инфекционные агенты могут проникать в почку, в том числе и лоханку, с током крови - гематогенный нисходящий пиелонефрит.
Возможен и лимфогенный занос инфекции в почки (лимфогенный пиелонефрит), источники инфекции в этих случаях- толстая кишка и половые органы.
Инфекционные агенты могут проникать в почку, в том числе и лоханку, с током крови - гематогенный нисходящий пиелонефрит.
Возможен и лимфогенный занос инфекции в почки (лимфогенный пиелонефрит), источники инфекции в этих случаях- толстая кишка и половые органы.
Слайд 30Нарушение уродинамики
В следствии органических и функциональных изменений, препятствующие оттоку мочи, в
результате чего создаются условия для внедрения и размножения микроорганизмов.
Повышение внутрилоханочного и внутричашечного давления, что приводит к разрыву тонкостенных вен с попаданием инфекции в венозное русло почки
Повышение внутрилоханочного и внутричашечного давления, что приводит к разрыву тонкостенных вен с попаданием инфекции в венозное русло почки
Слайд 31Факторами, способствующими развитию острого пиелонефрита, являются: переутомление, ранее перенесенные тяжелые заболевания,
гиповитаминозы, охлаждение, нарушение кровообращения, расстройство уродинамики, сахарный диабет, беременность. Возбудители инфекции, проникнув в почку, попадают в ее интерстициальную ткань и почечный синус.
Развитие воспалительного процесса вызвано не только инвазией микроорганизмов, но и проникновением в межуточную ткань содержимого лоханки, обусловленным форникальными рефлюксами, т. е. обратным током мочи.
Развитие воспалительного процесса вызвано не только инвазией микроорганизмов, но и проникновением в межуточную ткань содержимого лоханки, обусловленным форникальными рефлюксами, т. е. обратным током мочи.
Слайд 32Клиническая картина
Острый пиелонефрит характеризуется триадой симптомов:
повышением температуры
болями в поясничной области
расстройствами
мочеиспускания.
У большинства больных в первые дни болезни температура достигает 39–40 °С, часто сопровождается ознобом. Температура носит интермиттирующий или постоянный характер.
У большинства больных в первые дни болезни температура достигает 39–40 °С, часто сопровождается ознобом. Температура носит интермиттирующий или постоянный характер.
Слайд 33Отмечаются профузный обильный пот, сильная головная боль, тошнота, рвота, отсутствие аппетита,
мышечные и суставные боли, учащенное мочеиспускание, ноющие боли в области поясницы. Боли в пояснице усиливаются при ходьбе, движении, поколачивании области почек (положительный симптом Пастернацкого). Могут беспокоить боли в верхней половине живота.
При двустороннем процессе боль бывает различной. Появление боли обусловлено растяжением почечной лоханки и раздражением нервных окончаний. В случае гнойного процесса, когда сгустки гнойных масс закупоривают мочеточник, появляются боли по типу почечной колики
При двустороннем процессе боль бывает различной. Появление боли обусловлено растяжением почечной лоханки и раздражением нервных окончаний. В случае гнойного процесса, когда сгустки гнойных масс закупоривают мочеточник, появляются боли по типу почечной колики
Слайд 34Расстройство мочеиспускания характеризуется развитием полиурии, частого и болезненного мочеиспускания, иногда никтурии.
При пальпации живота отмечается болезненность на стороне пораженной почки.
Часто, особенно в первые дни болезни, наблюдаются симптомы раздражения брюшины, что затрудняет пальпаторное исследование почки.
У некоторых больных наблюдается положительный псоас-симптом (вынужденное приведение нижних конечностей к туловищу), что связано с распространением воспалительного процесса на околопочечную жировую клетчатку
Часто, особенно в первые дни болезни, наблюдаются симптомы раздражения брюшины, что затрудняет пальпаторное исследование почки.
У некоторых больных наблюдается положительный псоас-симптом (вынужденное приведение нижних конечностей к туловищу), что связано с распространением воспалительного процесса на околопочечную жировую клетчатку
Слайд 35Лабораторные исследования
Общий анализ крови: лейкоцитоз со сдвигом лейкоцитарной формулы влево, умеренное снижение гемоглобина,
повышение СОЭ
• Общий анализ мочи: моча имеет щелочную реакцию (рН 6,2-6,9) вследствие выделения продуктов жизнедеятельности бактерий и нарушения способности канальцев к экскреции водородных ионов. Наблюдается протеинурия, лейкоцитурия, микрогематурия, цилиндрурия, пиурия, бактерия
• Анализ мочи по Нечипоренко: лейкоциты (в большом количестве) преобладают над эритроцитами, лейкоцитурия, микрогематурия, цилиндрурия
• Проба Зимницкого: снижение относительной плотности мочи и преобладание ночного диуреза.
• Бактериологическое исследование мочи. На наличие инфицирования указывает определение более 105микроорганизмов в 1 мл мочи, собранной с соблюдением правил асептики в середине акта мочеиспускания. Для уточнения вида микрофлоры и определения её чувствительности к антибиотикам проводят культуральное исследование. В группе больных с лейкоцитурией и отрицательным результатом бактериологического посева мочи следует иметь в виду возможность инфицирования хламидиями, уреаплазмой и микобактериями туберкулёза.
• Общий анализ мочи: моча имеет щелочную реакцию (рН 6,2-6,9) вследствие выделения продуктов жизнедеятельности бактерий и нарушения способности канальцев к экскреции водородных ионов. Наблюдается протеинурия, лейкоцитурия, микрогематурия, цилиндрурия, пиурия, бактерия
• Анализ мочи по Нечипоренко: лейкоциты (в большом количестве) преобладают над эритроцитами, лейкоцитурия, микрогематурия, цилиндрурия
• Проба Зимницкого: снижение относительной плотности мочи и преобладание ночного диуреза.
• Бактериологическое исследование мочи. На наличие инфицирования указывает определение более 105микроорганизмов в 1 мл мочи, собранной с соблюдением правил асептики в середине акта мочеиспускания. Для уточнения вида микрофлоры и определения её чувствительности к антибиотикам проводят культуральное исследование. В группе больных с лейкоцитурией и отрицательным результатом бактериологического посева мочи следует иметь в виду возможность инфицирования хламидиями, уреаплазмой и микобактериями туберкулёза.
Слайд 36УЗИ позволяет определить размеры почек, эхогенность паренхимы, наличие конкрементов. При остром пиелонефрите
плотность почек неравномерно снижена из-за очагового воспаления ткани почек. При хроническом пиелонефрите плотность паренхимы почек повышена. Снижение подвижности почки в сочетании с её увеличением - важный ультразвуковой признак острого пиелонефрита. Расширение чашечно-лоханочной системы свидетельствует в пользу обструктивного характера заболевания.
• Экскреторная урография. При остром пиелонефрите внутривенная урография с выполнением снимков на вдохе и выдохе на одной плёнке позволяет определить ограничения подвижности почек на стороне поражения. При хроническом пиелонефрите обнаруживают снижение тонуса верхних мочевыводящих путей, уплощённость и закруглённость углов форниксов, сужение и вытянутость шеек, раздвинутость чашечек. На поздних стадиях отмечают резкую деформацию чашечек, их сближение, пиелоэктазии.
• Экскреторная урография. При остром пиелонефрите внутривенная урография с выполнением снимков на вдохе и выдохе на одной плёнке позволяет определить ограничения подвижности почек на стороне поражения. При хроническом пиелонефрите обнаруживают снижение тонуса верхних мочевыводящих путей, уплощённость и закруглённость углов форниксов, сужение и вытянутость шеек, раздвинутость чашечек. На поздних стадиях отмечают резкую деформацию чашечек, их сближение, пиелоэктазии.
Слайд 37Хронический пиелонефрит
Хронический пиелонефрит — хроническое неспецифическое бактериальное воспаление интерстициальной ткани почек с
повреждением слизистой оболочки лоханок, с последующим поражением кровеносных сосудов и паренхимы почек.
В большинстве случаев хронический пиелонефрит является следствием острого пиелонефрита. Однако не всегда в анамнез больных хроническим пиелонефритом удается установить атаку острого пиелонефрита, так как последний может иметь скрытое, латентное течение и маскироваться симптомами других заболеваний.
Переходу острого процесса в хронический способствуют заболевания, связанные с нарушением оттока мочи (конкременты, сужение мочевыводящих путей), функциональные нарушения мочевыводящей системы, приводящие к возникновению рефлюксов (обратный ток мочи), воспалительные процессы в близлежащих органах (цистит, уретрит, простатит, колит, аппендицит); общие заболевания (ожирение, сахарный диабет, хронические интоксикации), а также несвоевременное и неправильное лечение острого пиелонефрита. Хронический пиелонефрит чаще бывает двусторонним, однако степень поражения обеих почек чаще различна.
В большинстве случаев хронический пиелонефрит является следствием острого пиелонефрита. Однако не всегда в анамнез больных хроническим пиелонефритом удается установить атаку острого пиелонефрита, так как последний может иметь скрытое, латентное течение и маскироваться симптомами других заболеваний.
Переходу острого процесса в хронический способствуют заболевания, связанные с нарушением оттока мочи (конкременты, сужение мочевыводящих путей), функциональные нарушения мочевыводящей системы, приводящие к возникновению рефлюксов (обратный ток мочи), воспалительные процессы в близлежащих органах (цистит, уретрит, простатит, колит, аппендицит); общие заболевания (ожирение, сахарный диабет, хронические интоксикации), а также несвоевременное и неправильное лечение острого пиелонефрита. Хронический пиелонефрит чаще бывает двусторонним, однако степень поражения обеих почек чаще различна.
Слайд 38Патологическая анатомия
Почки уменьшены в размерах, сморщены, поверхность их бугристая; фиброзная капсула
снимается с трудом. В период сморщивания наблюдается интерстициальный некроз. Из-за рубцового сморщивания интерстиция и массовой гибели канальцев клубочки представляются близко расположенными друг к другу. При отсутствии сморщивания наблюдается воспалительная инфильтрация интерстициальной ткани с преимущественным поражением почечных канальцев. Для хронического пиелонефрита характерно развитие морфологических изменений в почках от лоханки и медулярного вещества по направлению к коре
Слайд 39Клиническая картина
Клинические проявления заболевания весьма многообразны, хронический пиелонефрит может протекать под
«маской» другого заболевания. Выделяют пять форм хронического пиелонефрита:
• латентная;
• рецидивирующая;
• гипертоническая;
• анемическая;
• азотемическая.
Слайд 40Для латентной формы хронического пиелонефрита характерна скудность клинических проявлений.
Больные жалуются
на общую слабость, быструю утомляемость, головную боль, реже — на повышение температуры до субфебриальных цифр.
Как правило, отсутствуют дизурические явления; боли в поясничной области и отеки. У некоторых больных бывает положительным симптом Пастернацкого.
Отмечается незначительная протеинурия (от десятых до сотых промилле). Лейкоцитурия и бактериурия носят перемежающийся характер.
Латентный пиелонефрит в большинстве случаев сопровождается нарушением функций почек, прежде всего их концентрационной способности, что проявляется полиурией и гипостенурией. При одностороннем пиелонефрите нарушение функциональной способности больной почки чаще выявляется только при раздельном исследовании функции обеих почек (радиоизотопная ренография и др.). Иногда развивается умеренная анемия и небольшая гипертония.
Как правило, отсутствуют дизурические явления; боли в поясничной области и отеки. У некоторых больных бывает положительным симптом Пастернацкого.
Отмечается незначительная протеинурия (от десятых до сотых промилле). Лейкоцитурия и бактериурия носят перемежающийся характер.
Латентный пиелонефрит в большинстве случаев сопровождается нарушением функций почек, прежде всего их концентрационной способности, что проявляется полиурией и гипостенурией. При одностороннем пиелонефрите нарушение функциональной способности больной почки чаще выявляется только при раздельном исследовании функции обеих почек (радиоизотопная ренография и др.). Иногда развивается умеренная анемия и небольшая гипертония.
Слайд 41Рецидивирующая форма хронического пиелонефрита характеризуется чередованием периодов обострений и ремиссий. Больных
беспокоят постоянные неприятные ощущения в поясничной области, дизурические явления, «беспричинное» повышение температуры, которому, как правило, предшествует озноб.
Слайд 42Обострение заболевания характеризуется клинической картиной острого пиелонефрита. \
По мере прогрессирования заболевания
ведущим может оказаться гипертонический синдром с соответствующей клинической симптоматикой: головные боли, головокружения, нарушения зрения, боли в области сердца и т. п.
В других случаях преобладающим становится анемический синдром (слабость, быстрая утомляемость, одышка, боли в области сердца и др.). В дальнейшем развивается хроническая почечная недостаточность.
Изменения со стороны мочи, особенно в период обострения, носят выраженный характер: протеинурия (до 1–2 г в сутки); постоянные лейкоцитурия, цилиндрурия и реже — гематурия. Более постоянна также бактериурия. Как правило, у больного обнаруживаются ускоренная СОЭ, та или иная степень анемии, а в период обострения — нейтрофильный лейкоцитоз.
В других случаях преобладающим становится анемический синдром (слабость, быстрая утомляемость, одышка, боли в области сердца и др.). В дальнейшем развивается хроническая почечная недостаточность.
Изменения со стороны мочи, особенно в период обострения, носят выраженный характер: протеинурия (до 1–2 г в сутки); постоянные лейкоцитурия, цилиндрурия и реже — гематурия. Более постоянна также бактериурия. Как правило, у больного обнаруживаются ускоренная СОЭ, та или иная степень анемии, а в период обострения — нейтрофильный лейкоцитоз.
Слайд 43Гипертоническая форма хронического пиелонефрита характеризуется преобладанием в клинической картине заболевания гипертонического
синдрома. Больных беспокоят головные боли, головокружения, нарушения сна, гипертонические кризы, боли в области сердца, одышка. Мочевой синдром не выражен, подчас носит перемежающийся характер. Нередко гипертония при хроническом пиелонефрите имеет злокачественное течение.
Анемическая форма характеризуется тем, что в клинической симптоматике болезни преобладает анемический синдром. Анемия у больных хроническим пиелонефритом встречается чаще и более выражена, чем при других заболеваниях почек, и, как правило, носит гипохромный характер. Мочевой синдром скудный и непостоянный.
Анемическая форма характеризуется тем, что в клинической симптоматике болезни преобладает анемический синдром. Анемия у больных хроническим пиелонефритом встречается чаще и более выражена, чем при других заболеваниях почек, и, как правило, носит гипохромный характер. Мочевой синдром скудный и непостоянный.
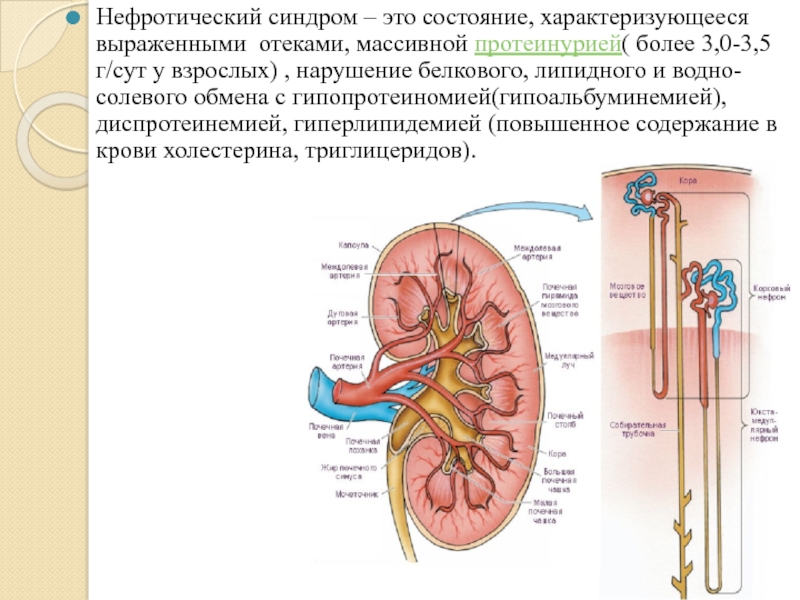
Слайд 45Нефротический синдром – это состояние, характеризующееся выраженными отеками, массивной протеинурией( более 3,0-3,5
г/сут у взрослых) , нарушение белкового, липидного и водно-солевого обмена с гипопротеиномией(гипоальбуминемией), диспротеинемией, гиперлипидемией (повышенное содержание в крови холестерина, триглицеридов).
Слайд 46Патогенез нефротического синдрома
Современные представления о нефротическом синдроме основаны на принципиальном взгляде
на болезни почек как на заболевания иммуновоспалительного генеза. Взаимодействие Аг с АТ, активация системы комплемента и образование иммунных комплексов, осаждение их на базальной мембране клубочка, нейтрализация отрицательного электрического заряда клубочкового фильтра обусловливают ряд клеточных реакций иммунного воспаления, вызывают повреждение мембраны клубочка и массивную протеинурию с развитием нефротического синдрома.
Вслед за массивной протеинурией развивается гипопротеинемия (прежде всего гипоальбуминемия); при этом потеря белка не может восполниться белоксинтетической функцией печени, что вызывает гипоонкотические отёки с задержкой натрия и воды, гиперальдостеронизмом, повышением активности в плазме крови ренина и катехоламинов, а также гиперлипидемию, ряд других нарушений гомеостаза (гиперкоагуляцию, потерю микроэлементов и т.п.).
Вслед за массивной протеинурией развивается гипопротеинемия (прежде всего гипоальбуминемия); при этом потеря белка не может восполниться белоксинтетической функцией печени, что вызывает гипоонкотические отёки с задержкой натрия и воды, гиперальдостеронизмом, повышением активности в плазме крови ренина и катехоламинов, а также гиперлипидемию, ряд других нарушений гомеостаза (гиперкоагуляцию, потерю микроэлементов и т.п.).
Слайд 47Токсическая почка (син.: острый нефротический синдром,
острый нефроз, нефронекроз) наблюдается при острых инфекционно-токсических заболеваниях, таких, как тифы, малярии, грипп, при отравлении нефротоксичными ядами (сулема, четыреххлористый углерод), при переливании несовместимой крови, массивных ожогах и в некоторых других случаях.
Слайд 48Клиническая картина.
Проявления токсической почки значительно варьируют.
Легкие
формы протекают практически бессимптомно, лишь при исследовании мочи
обнаруживается белок. В качестве примера можно привести так называемые
лихорадочные альбуминурии, наблюдающиеся при инфекционных заболеваниях.
При тяжелых формах нарушается выделение мочи, наблюдается олигурия.
Артериальной гипертензии и отеков в типичных случаях нет. Моча концентрированная, с
высокой относительной плотностью, содержит белок, различные цилиндры, эритроциты,
клетки почечного эпителия, лейкоциты. Нарушения функции почек усугубляются из-за
сопутствующих шоку (например, при ожогах, травмах и т. д.) расстройств их
гемодинамики. В самых тяжелых случаях наблюдается полная анурия, в крови
накапливаются азотистые шлаки. Если в течение ближайших нескольких суток не удается
восстановить выделение мочи почками, больной умирает от уремии.
обнаруживается белок. В качестве примера можно привести так называемые
лихорадочные альбуминурии, наблюдающиеся при инфекционных заболеваниях.
При тяжелых формах нарушается выделение мочи, наблюдается олигурия.
Артериальной гипертензии и отеков в типичных случаях нет. Моча концентрированная, с
высокой относительной плотностью, содержит белок, различные цилиндры, эритроциты,
клетки почечного эпителия, лейкоциты. Нарушения функции почек усугубляются из-за
сопутствующих шоку (например, при ожогах, травмах и т. д.) расстройств их
гемодинамики. В самых тяжелых случаях наблюдается полная анурия, в крови
накапливаются азотистые шлаки. Если в течение ближайших нескольких суток не удается
восстановить выделение мочи почками, больной умирает от уремии.
Слайд 49Хронический нефротический синдром
Хронический нефротический синдром наблюдается при
хроническом гломерулонефрите, малярии, сепсисе, туберкулезе, коллагенозах, сахарном диабете, амилоидозе.
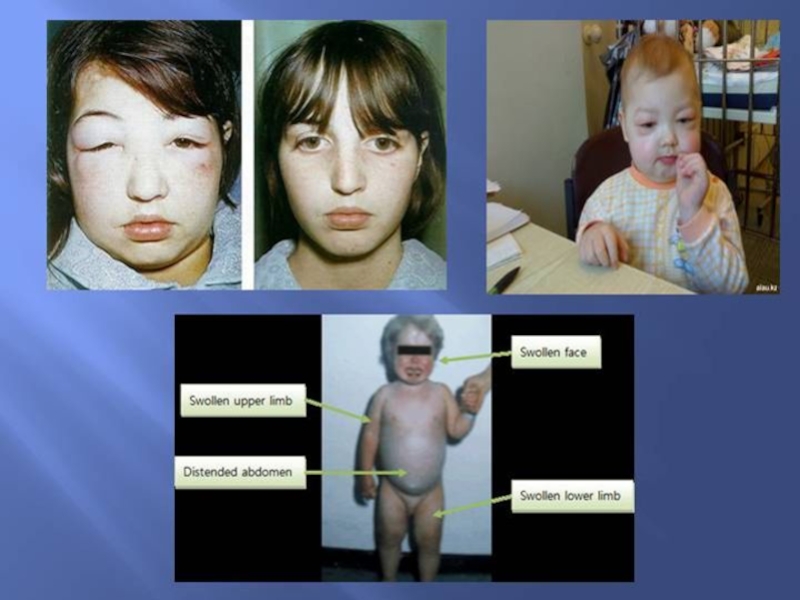
Слайд 50Клиническая картина.
Основной и нередко единственной является жалоба на упорные отеки.
Особенно заметны отеки на лице: оно одутловатое, бледное, веки набухшие, глазные щели узкие, утром глаза открываются с трудом. Отекают также ноги, поясница, кожа живота и кистей рук. Отеки подвижны: при давлении на кожу в ней легко остается ямка, которая сравнительно быстро исчезает. Жидкость накапливается также во внутренних органах и серозных полостях. В период нарастания отеков обычно уменьшается диурез, нередко за сутки выделяется всего 250—400 мл мочи. Она имеет высокую относительную плотность (1,030—1,040) и содержит большое количество белка — до 10—20% и более (описаны случаи содержания в моче 17 и 24% белка), преобладают мелкодисперсные молекулы альбуминов. В осадке мочи определяется большое количество гиалиновых, зернистых и восковидных цилиндров, клеток почечного эпителия.
Слайд 52Длительная и упорная протеинурия приводит к
обеднению организма белком и стойкому снижению содержания его в плазме крови (до 5—4%), что выявляется при лабораторном исследовании, причем особенно сильно снижается содержание альбуминов, так что альбумин-глобулиновый коэффициент, в норме равный 1,2—2,0, значительно уменьшается. Несколько увеличивается содержание α 2 -глобулинов и снижается содержание у-глобулинов. Гипопротеинемией, особенно гипоальбуминемией, объясняется возникновение отеков при нефротическом синдроме. Гипоальбуминемия сопровождается снижением онкотического давления плазмы, задержкой воды в тканях, а также уменьшением объема циркулирующей крови. В ответ на это повышается выработка надпочечниками альдостерона, а гипофизом — антидиуретического гормона, еще больше сокращается диурез, задерживается хлорид натрия, увеличиваются отеки.
Слайд 53Другим постоянным симптомом является резкая липидемия,
увеличивается концентрация в плазме холестерина (до 500 мг%, т. е. 1360 ммоль/л, и выше), фосфолипидов и нейтрального жира.
Слайд 54Осложнения:
Склонность к инфекциям: пневмококковым, вирусным (пнев монии, перитонит, герпес).
Повышенная свёртываемость крови:
тромбоз вен (в том числе почечных), ТЭЛА.
Постепенное уменьшение мышечной массы как следствие гипопротеинемии.
Атеросклеротические изменения как следствие гиперлипидемии.
Дефицит железа, меди, цинка в организме.
Нарушение метаболизма кальция.
Нарушение толерантности к глюкозе.
Нарушение связывания препаратов с белками плазмы крови.
Нефротический криз.
Постепенное уменьшение мышечной массы как следствие гипопротеинемии.
Атеросклеротические изменения как следствие гиперлипидемии.
Дефицит железа, меди, цинка в организме.
Нарушение метаболизма кальция.
Нарушение толерантности к глюкозе.
Нарушение связывания препаратов с белками плазмы крови.
Нефротический криз.