- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Нарушения менструальной функции презентация
Содержание
- 1. Нарушения менструальной функции
- 3. В зависимости от клинических проявлений нарушения
- 4. Гипоменструальный синдром
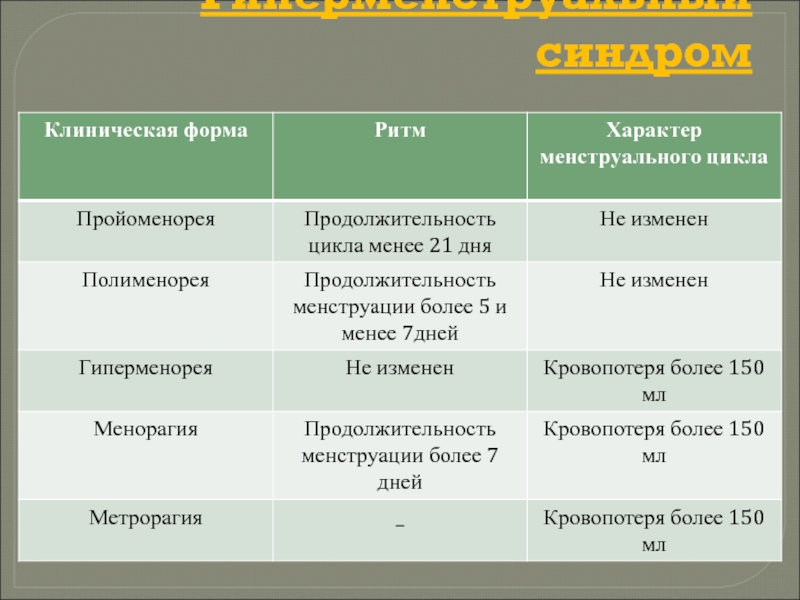
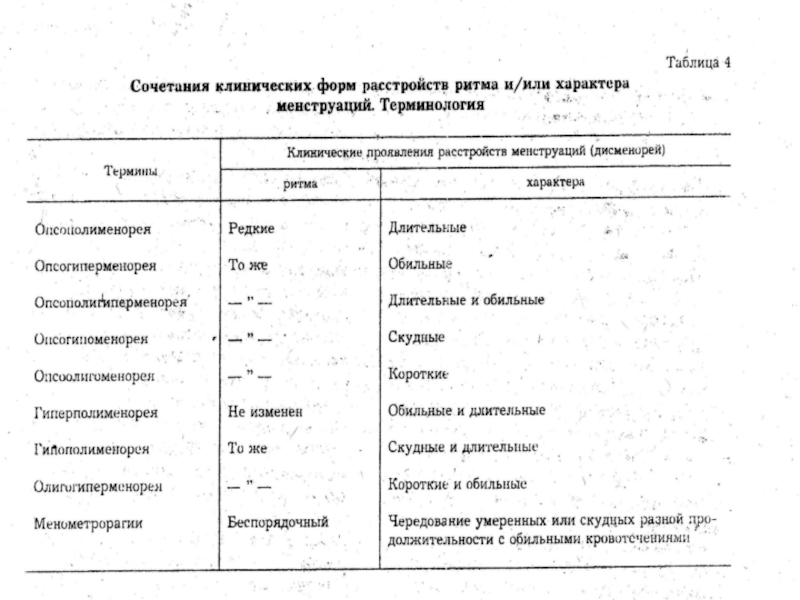
- 7. Гиперменструальный синдром
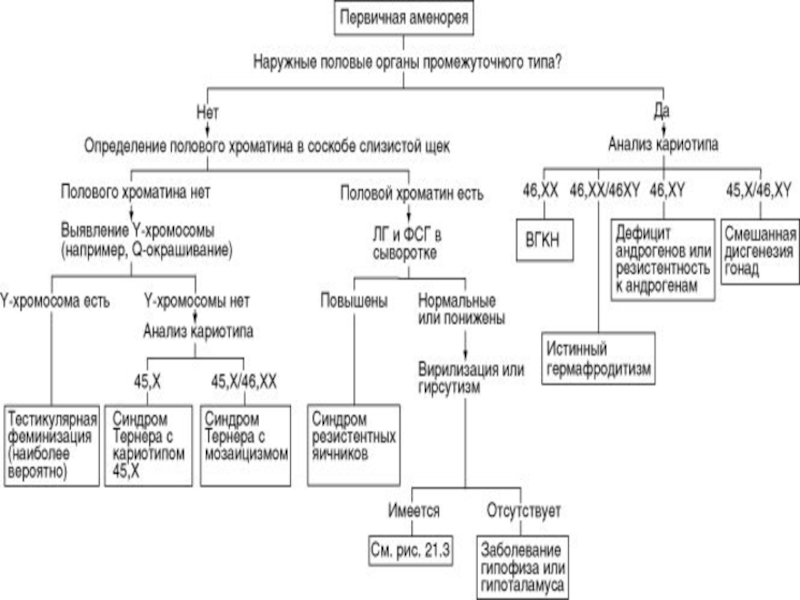
- 11. Классификация нарушений менструальной функцИИ Аменорея
- 12. Аменорея Аменорея — не самостоятельный диагноз,
- 13. Физиологическая аменорея — это отсутствие
- 18. Нейро-эндокринная регуляция репродуктивной системы
- 19. Виды аменореи (уровни поражения) :
- 20. Гипогонадотропная
- 21. Гипогонадотропная аменорея Развивается вторично, относится к
- 22. синдроме Кальмана (Колмена), когда развиваются необратимые дефекты
- 23. Клинические симптомы характерные для больных с гипогонадотропной
- 24. синдром Кальмана — врожденная форма гипогонадотропной аменореи
- 25. Нормогонадотропная (эугонадотропная) аменорея Этиология и патогенез Может
- 26. Врожденные аномалии врожденный порок развития в
- 27. Приобретенные аномалии синдром Ашермана, возникающий из-за полной
- 28. Приобретенные аномалии склерокистозные яичники (синдром Штейна -
- 31. Клинические симптомы характерные для больных с нормогонадотропной
- 32. Гипергонадотропная аменорея Этиология и патогенез Возникает первично,
- 33. Клинические симптомы характерные для больных с гипергонадотропной
- 34. Диагностика аменореи Сведения из анамнеза, на которые
- 35. Данные общего осмотра обратить внимание на: телосложение,
- 36. О причинах аменореи, не связанной с
- 37. При гинекологическом осмотре обратить внимание на: тип
- 38. Дополнительные методы исследования: Ультразвуковое исследование (УЗИ) для
- 39. Гормональные методы исследования Определение уровня пролактина, ЛГ,
- 40. Лечение аменореи этиопатогенетическое При маточной форме аменореи
- 41. Лечение аменореи этиопатогенетическое При гипофизарной форме аменореи
- 42. Лечение аменореи этиопатогенетическое Лечение гипоталамической аменореи зависит
- 43. Лечение аменореи этиопатогенетическое При положительном решении об
- 44. Лечение аменореи этиопатогенетическое При более тяжелой гиперандрогении
- 45. Лечение аменореи этиопатогенетическое В ряде случаев используют
- 46. Лечение аменореи этиопатогенетическое При надпочечниковой гиперандрогении, после
- 47. Аномальные маточные кровотечения (АМК) Среди гинекологических
- 48. Определение АМК – полиэтиологическое заболевание, причинами которого
- 49. АМК – это кровотечения из эндометрия, не
- 50. Основные виды маточных кровотечений: органические
- 51. Классификация АМК I . Возрастные группы больных
- 52. Факторы способствующие возникновению АМК Неблагоприятное течение перинатального
- 53. Продолжительность и обильность кровотечений может быть обусловлены:
- 54. Этиопатогенез ювенильных маточных кровотечений
- 55. Алгоритм обследования девочек с ЮМК (В. Ф. Коколина, 2002)
- 56. АМК репродуктивного
- 57. Дифференциальная диагностика АМК Органические поражения матки: гиперплазия
- 58. Лечение Правила, соблюдение которых повышает эффективность терапии:
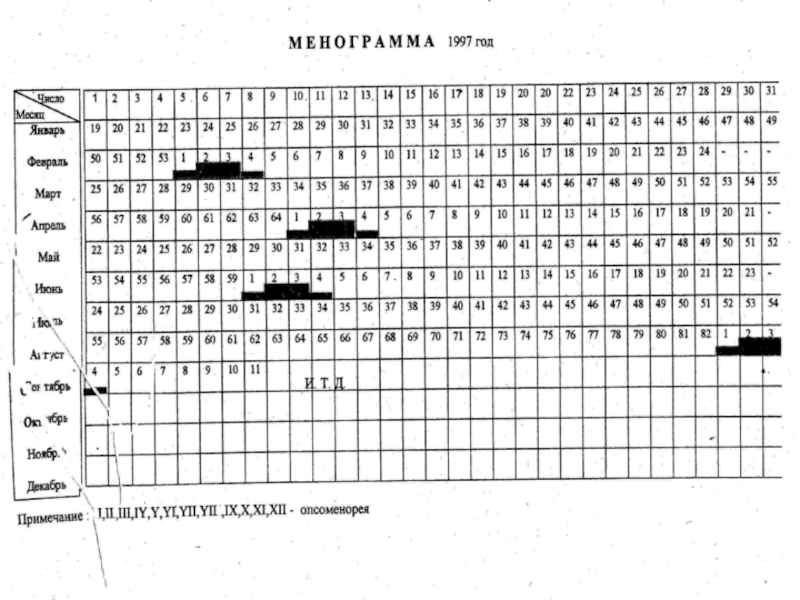
- 59. 365 х N + П1
- 60. Этапы лечения маточных кровотечений
- 62. Точки приложения благотворного воздействия КОК у больных
- 63. Современные схемы гормонального гемостаза Гемостаз комбинированными
- 64. МЕТАБОЛИЧЕСКАЯ ТЕРАПИЯ I комплекс с 8
- 65. ДИСМЕНОРЕЯ В международной классификации болезней болезненные менструации
- 66. ДИСМЕНОРЕЯ - циклически повторяющийся болевой синдром,
- 67. Симптомы дисменореи Эмоционально-психические:
- 68. Первичная
- 69. Первичная дисменорея обычно появляется
- 70. Механизм развития
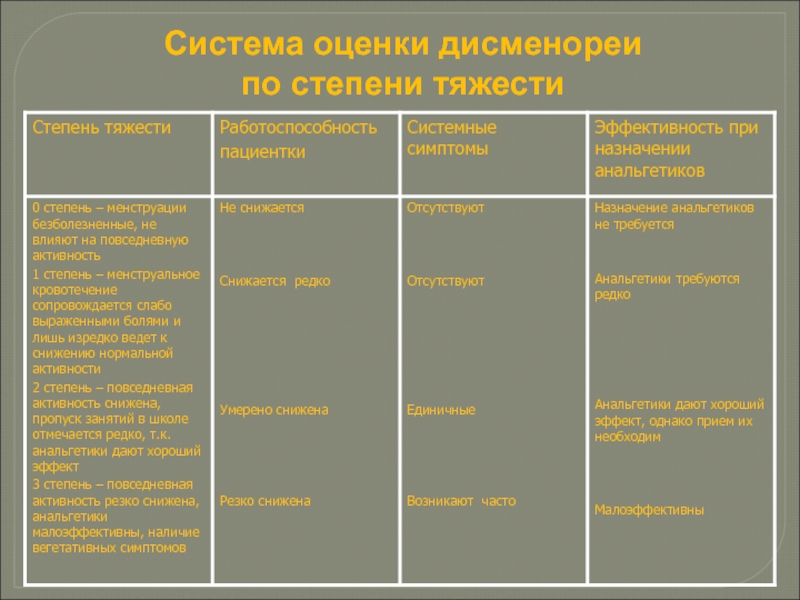
- 71. Система оценки дисменореи по степени тяжести
- 72. Схема обследования пациенток с дисменорей - Клинико-анамнестический
- 73. ЛЕЧЕНИЕ Основными средствами лечения первичной дисменореи являются гестагены, гормональные контрацептивы и нестероидные противовоспалительные препараты
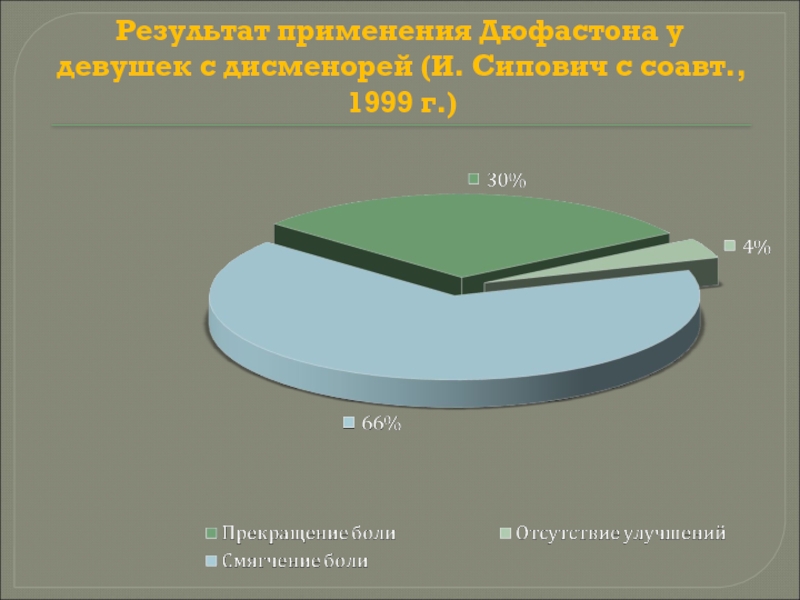
- 74. Результат применения Дюфастона у девушек с дисменорей (И. Сипович с соавт., 1999 г.)
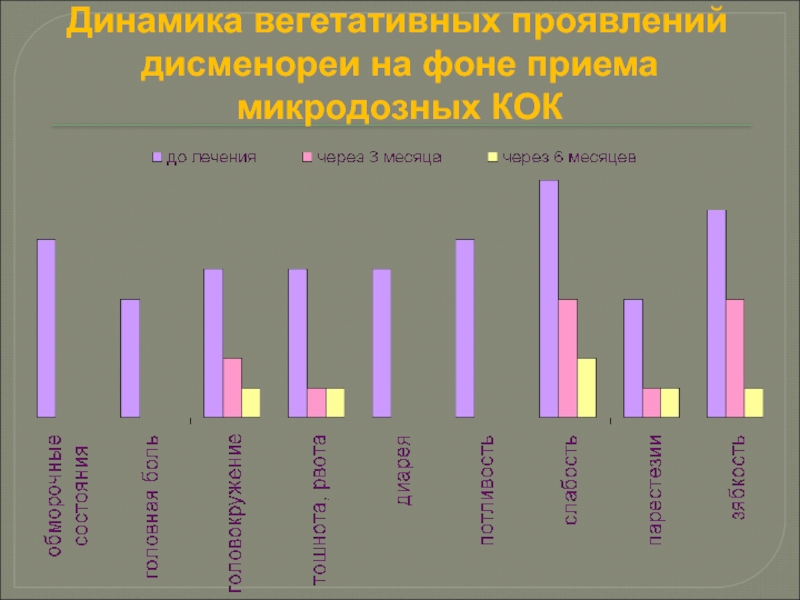
- 75. Динамика вегетативных проявлений дисменореи на фоне приема микродозных КОК
- 76. Вторичная дисменорея Вторичная дисменорея является следствием органических
- 77. Классификация нарушений в репродуктивной системе (В. Н. Серов с соавт., 1995)
- 79. Благодарю за внимание!
Слайд 3 В зависимости от клинических проявлений нарушения менструальной функции делят на
Аменорея — это отсутствие менструации в течение 6 мес. и более в возрасте от 16 до 45 лет.
Аномальное маточное кровотечение (АМК) это заболевание, обусловленное функциональными нарушениями в репродуктивной системе (PC), не сопровождающееся органическими нарушениями, в основе которого лежит нарушение ритмической секреции половых гормонов.
Дисменорея —это болезненные менструации.
Слайд 11Классификация нарушений менструальной функцИИ
Аменорея
- истинная, ложная
- первичная, вторичная
Овуляторные нарушения
- недостаточность I фазы
- недостаточность II фазы
- недостаточность I и II фаз
- персистенция желтого тела
Ановуляторные нарушения
- персистенция фолликула без удлинения цикла
- персистенция фолликула с удлинением цикла
- персистенция атретического фолликула
Альгодисменорея
Нейроэндокринные синдромы
- предменструальный синдром
- климактерический синдром
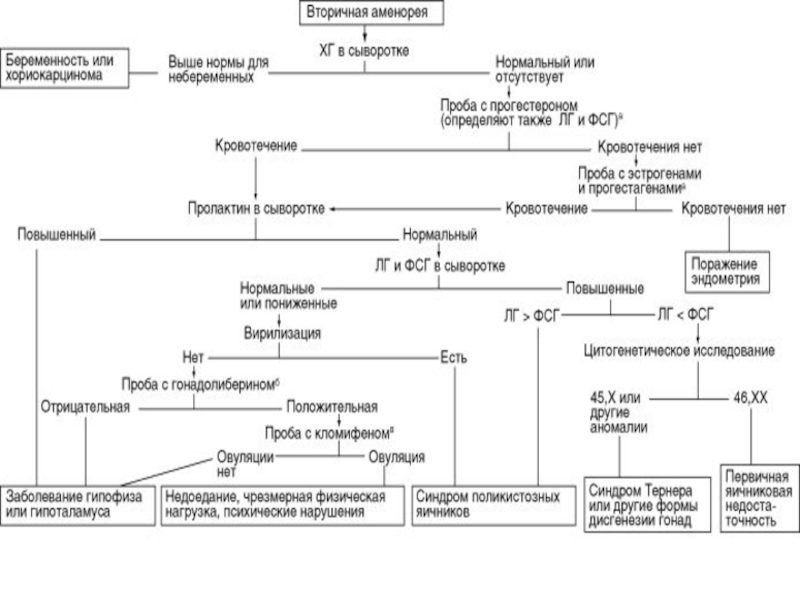
Слайд 12Аменорея
Аменорея — не самостоятельный диагноз, а симптом анатомических, биохимических, генетических, физиологических
Ложная аменорея — это отсутствие менструаций при наличии циклических гормональных изменений в репродуктивной системе. Препятствием для оттока менструальной крови могут быть заращение (атрезия) девственной плевы, влагалища и/или цервикального канала шейки матки.
Истинная аменорея — это отсутствие менструации и циклических гормональных изменений в репродуктивной системе.
Слайд 13Физиологическая аменорея — это
отсутствие менструаций перед или сразу после
Патологическая аменорея — это
отсутствие менструации, является симптомом многочисленных заболе-ваний, а также функциональных и органических нарушений PC.
Слайд 14
Патологическая аменорея
3,3 % всех женщин репродуктивного возраста
Первичная аменорея — это отсутствие
Вторичная аменорея — это прекращение менструаций после установления менструальной функции.
Слайд 19Виды аменореи
(уровни поражения) :
гипоталамическая;
гипоталамо-гипофизарная;
гипофизарная;
яичниковая;
маточная;
при заболеваниях щитовидной железы;
при заболеваниях надпочечников.
Слайд 20
Гипогонадотропная аменорея характеризуется снижением секреции гонадотропинов гипофизом и, как правило, эстрогенов
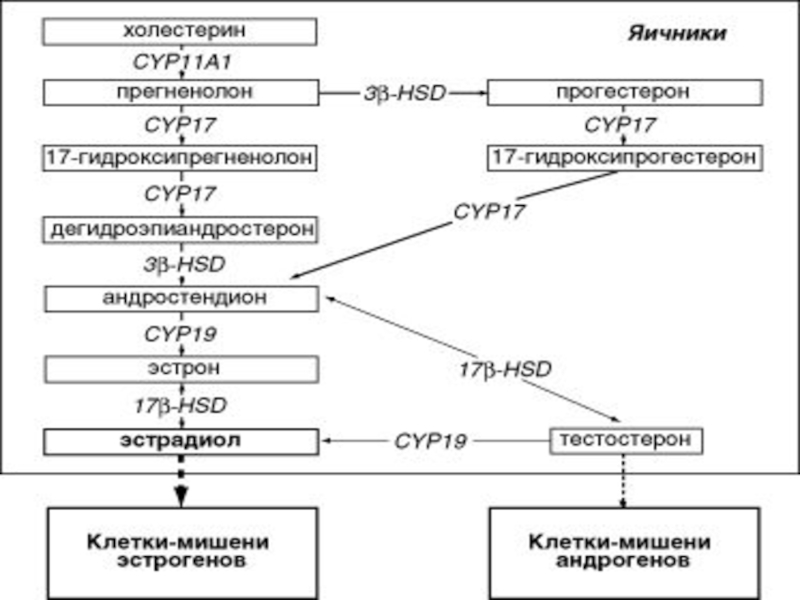
Нормогонадотропная (эугонадотропная) аменорея - яичники секретируют нормальное количество эстрогенов и прогестерона, а механизм обратной связи обеспечивает нормальный уровень секреции гонадотропинов гипофизом.
Гипергонадотропная аменорея связана с нарушением механизма обратной гормональной связи между яичниками и гипофизом, подавляющим секрецию гонадотропинов гипофизом.
По предложению Комитета экспертов ВОЗ (1973) аменорея подразделяется на 3 группы:
Слайд 21Гипогонадотропная аменорея
Развивается вторично, относится к одной из наиболее тяжелых форм аменореи
остром и хроническом психоэмоциональном стрессе, а также чрезмерных физических нагрузках, когда проис-ходит усиленное выделение эндорфинов и нейротранс-миттеров класса эндогенных пептидов, приводящее к снижению образования дофамина и уменьшению секре-ции гонадолиберинов и гонадотропинов;
отмене гормональных оральных контрацептивов;
лечении производными фенотиазина, резерпином и
ганглиоблокаторами, нарушающими баланс дофамина и норадреналина в гипоталамусе;
нервной анорексии, приводящей к кахексии и угнетению функций гипоталамуса;
Слайд 22синдроме Кальмана (Колмена), когда развиваются необратимые дефекты синтеза гонадотропинов;
синдроме Шихена (Шихана)
ацидофильной аденоме аденогипофиза, подавляющей гонадотропную функцию гипофиза чрезмерной секре-цией гормона роста (СТГ);
базофильной аденоме аденогипофиза, вырабаты-вающей чрезмерное количество АКТГ и оксикортико-стероидов, секреция гонадотропинов находится на низком уровне; хромофобной аденоме гипофиза; разрушающей стенки турецкого седла и сдавливающей окружающие ткани; гипо- или гиперфункции щитовидной железы или надпочечников
Слайд 23Клинические симптомы характерные для больных с гипогонадотропной аменореей:
Наряду с отсутствием менструаций,
"психогенная" аменорея характеризуется также общей слабостью, быстрой утомляемостью, головной болью потливостью, ухудшением памяти, плаксивостью, раздражительностью или апатией, потерей массы тела;
нервная анорексия сопровождается отсутствием аппетита, кахексией, гипотермией, артериальной гипотонией, брадикардией, акроцианозом, сухостью кожи, общей слабостью, атонией желудка, запорами, психика больных не нарушена, физическая активность сохранена;
синдром Киари—Фроммеля, возникающий при лечении производными фенотиазина, резерпином и ганглиоблокаторами, характеризуется присоединением галактореи, может сочетаться с ожирением, психическими расстройствами;
Слайд 24синдром Кальмана — врожденная форма гипогонадотропной аменореи причина которой — нарушение
синдром Шихана проявляется агалактией, выпадением волос на лобке и подмышечных впадинах, слабостью, головокружением, обморочным состоянием, артериальной гипотонией, микседемой, похуданием. Сухостью, бледностью и потерей тургора кожных покровов, ухудшением памяти, апатией, гипотермией, брадикардией, адинамией, анорексией, тошнотой, рвотой, запорами, снижением полового влечения, анемией, ломкостью ногтей;
ацидофильная аденома аденогипофиза приводит к гигантизму или акромегалии (увеличениероста, непропорциональное увеличение костей лица и конечностей), быстрой утомляемости, явлениям маскулинизации, головным болям, снижению умственных способностей, нарушению зрения, огрубению голоса, утолщению и огрубению кожи, образованию ее отладок на черепе;
базофильная аденома аденогипофиза обусловливает развитие болезни Иценко-Кушинга, проявляющейся ожирением, головной болью, раздражительностью, снижением либидо, нарушением памяти и сна, жаждой, полиурией, нередко гирсутизмом, бледностью и сухостью кожи, лунообразным лицом, красными угрями, артериальной гипертониеией, гиперпигментацией кожи;
хромофобная аденома гипофиза сопровождается ожирением, нарушением зрения и т.д.;
гипотиреоз характеризуется галактореей и гипохолестеринемией.
Слайд 25Нормогонадотропная (эугонадотропная) аменорея
Этиология и патогенез
Может быть как первичной, так и вторичной,
является
путей, а также заболеваний, сопровождающихся гиперандрогенией
Слайд 26Врожденные аномалии
врожденный порок развития в виде аплазии матки и влагалища
врожденный порок развития в виде заращения (атрезии) девственной плевы и поперечной перегородки влагалища, обусловленный патологическим течением антенатального периода и характеризующийся отсутствием естественного оттока для менструальной кровопотери.
Слайд 27Приобретенные аномалии
синдром Ашермана, возникающий из-за полной или частичной
облитерации
туберкулезный эндометрит, вызывающий выраженные рубцовые изменения эндометрия с образованием синехий и облитерацию полости матки;
опухоли надпочечников (аденома или карцинома), синтезирую-щие большое количество андрогенов с избытком кортизола или без него;
врожденная гиперплазия надпочечников — адреногенитальный синдром (АГС) развивается в результате недостаточности 21- гидроксилазы и 11-гидроксилазы при синтезе кортизола, вследствие чего повышается продукция АКТГ, развивается гиперандрогения;
Слайд 28Приобретенные аномалии
склерокистозные яичники (синдром Штейна - Левенталя), причиной которых является врожденная
Слайд 31Клинические симптомы характерные для больных с нормогонадотропной аменореей:
синдром Рокитанского-Кюстера-Хаузера характеризуется аменорей
синдром Ашермана и туберкулезное поражение матки проявляются аменореей бесплодием при отсутствии явных патологических изменений;
опухоли надпочечников проявляются быстро развивающимся и резко выраженным вирильным синдромом (гирсутизм, ожирение, артериальная гипертония, остеопороз, полосы растяжения на коже, понижение тембра голоса, уменьшение молочных желез и т д.);
врожденная гиперплазия надпочечников обычно проявляется в виде псевдогермафродитизма, ускоренным физическим и половым развитием по мужскому типу, ускорением костного возраста, вирилизацией половых органов, гиперпигментацией кожных покровов;
синдром Штейна—Левенталя клинически характеризуется аменореей, бесплодием, гирсутизмом, увеличением яичников, повышенной жирностью кожи, акне и иногда ожирением.
Слайд 32Гипергонадотропная аменорея
Этиология и патогенез
Возникает первично, включает гонадные, хромосомные и генетические дефекты,
1. Хромосомные аномалии:
дисгенезия гонад (синдром Тернера) обусловлена хромосомными аномалиями. Характерен кариотип 45 ХО или мозаицизм.
2. Заболевания, не сопровождающиеся хромосомными аномалиями:
синдром резистентных яичников объясняется дефектом мембранных рецепторов к гонадотропинам. Кариотип - 46 XX;
синдром тестикулярной феминизации развивается вследствие отсутствия цитозольных рецепторов тестостеронов соответственно резистентности тканей-мишеней к андрогенам. Кариотип - 46 ХУ.
Слайд 33Клинические симптомы характерные для больных с гипергонадотропной аменореей:
Синдром Тернера: отмечают аномалию
Синдром резистентных яичников проявляется прекращением менструаций и бесплодием в возрасте до 35 лет.
Синдром тестикулярной феминизации {синдром Морриса) выявляется в период полового созревания. Ребенок выглядит как девочка с гипоплазированными молочными железами, отсутствует оволосение на лобке и в подмышечных впадинах. Наружные половые органы — женские, половые губы недоразвиты, влагалище недоразвито и заканчивается в виде слепого мешка, яички могут располагаться в паховом канале или больших половых губах, вместо матки и маточных труб имеются гипоплазированные мужские протоки.
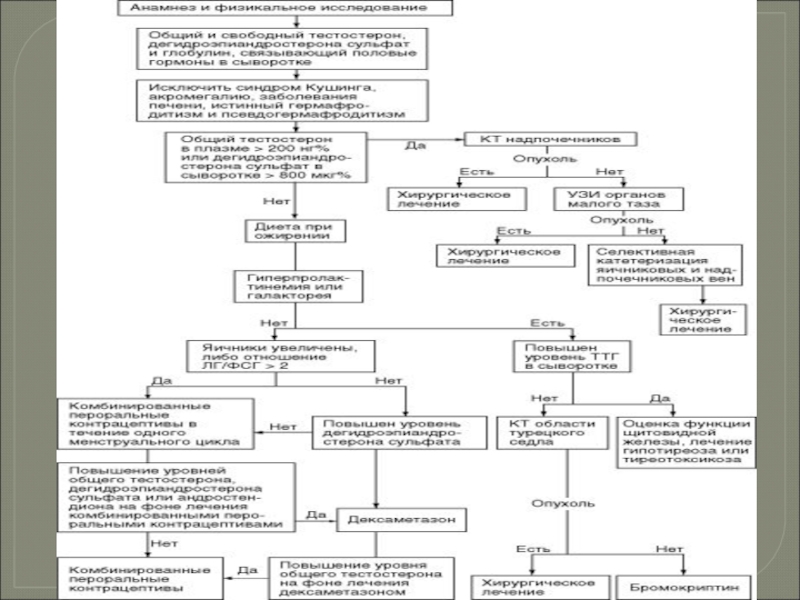
Слайд 34Диагностика аменореи
Сведения из анамнеза, на которые следует обратить особое внимание:
сведения о
перенесенных заболеваниях, травмах и операциях;
особенностях становления и характера менструальной и репродуктивной функций;
семейном анамнезе (отсутствие менструаций у близких родственниц);
особенностях течения перинатального, препубертатного и пубертатного периодов жизни;
о воздействии патогенных факторов (психоэмоциональный стресс, изменение массы тела, чрезмерные физические нагрузки, изменение аппетита, прием лекарственных средств, заболевания щитовидной железы и надпочечников, патологическая кровопотеря в родах и т.д.).
Слайд 35Данные общего осмотра
обратить внимание на:
телосложение,
характер отложения жира,
выраженность вторичных половых признаков,
характер оволосения
состояние щитовидной железы,
признаки дефеминизации и маскулинизации,
развитие половых органов.
Слайд 36
О причинах аменореи, не связанной с патологией половых желез, свидетельствуют нормостенический
Высокий рост, длинные верхние и нижние конечно-сти, узкий таз, слабо выраженные вторичные половые признаки и гипоплазия половых органов свидетель-ствуют о гипоэстрогении с начала пубертатного периода.
Повышенное отложение жировой ткани на животе и бедрах, полосы растяжения^ пигментные пятна, сухость кожи, наличие угрей, повышенное оволосение характерно для нарушения функции гипоталамо-гипофизарной системы, щитовидной железы и надпочечников.
Аналогичные синдромы наблюдаются при синдроме Штейна- Левенталя, болезни Иценко- Кушинга, адреногенитальном синдроме.
Слайд 37При гинекологическом осмотре обратить внимание на:
тип оволосения на лобке,
развитие наружных
складчатость слизистой влагалища,
степень развитая шейки и тела матки,
размеры яичников.
Симптомами гипофункции яичников являются: скудное оволосение на лобке, плохо выраженная складчатость слизистой влагалища; недоразвитая коническая шейка матки; уменьшенные размеры тела матки.
Гиперандрогения (адреногенитальный синдром, опухоли коры надпочечников, андрогенпродуцирующая опухоль яичников) сопровождается оволосением на лобке по мужскому типу и гипертрофией клитора. При увеличенных размерах обоих яичников без признаков воспаления можно думать о склерокистозных яичниках.
Слайд 38Дополнительные методы исследования:
Ультразвуковое исследование (УЗИ) для исключения
пороков развития половых органов в
и беременности.
В репродуктивном периоде проводят диагностику
нейроэндокринных причин аменореи, последовательно
исключая клинико-эндокринологические синдромы:
идиопатическую гиперпролактинемию,
опухоли мозга без гиперпролактинемии,
гипоталамо-гипофизарную недостаточность,
гипоталамо-гипофизарную дисфункцию,
первичное поражение яичников,
внутриматочные синехии.
Слайд 39Гормональные методы исследования
Определение уровня пролактина, ЛГ, ФСГ, ТТГ, дегидроэпиандростерона и его
При гиперпролактинемии исключают опухоли гипофиза, гипотиреоз.
При нормопролактинемии - патологию гипоталамо-гипофизарной области, первичное поражение яичников, надпочечников и щитовидной железы.
Слайд 40Лечение аменореи
этиопатогенетическое
При маточной форме аменореи вследствие аномалий матки решают вопрос о
При яичниковой форме аменореи назначают замести-тельную гормональную терапию для профилактики и лечения соматических (атеросклероза, остеопороза) и урогенитальных осложнений.
При дисгенезии гонад решают вопрос о возможности и необходимости экстракорпорального оплодотворения (IVF & ЕТ) с использованием донорских яйцеклеток.
Слайд 41Лечение аменореи
этиопатогенетическое
При гипофизарной форме аменореи опухолевого проис-хождения лечение на первом этапе
Слайд 42Лечение аменореи
этиопатогенетическое
Лечение гипоталамической аменореи зависит от причин ее развития. При синдроме
При алиментарном истощении лечение должно быть начато с восстановления массы тела.
При приеме лекарственных препаратов, способных вызвать аменорею (нейролептики, противосудорожные и т.д.), необходима их отмена или замена. При малой эффективности в качестве дополнительного мероприятия могут быть проведены несколько курсов терапии гонадотропинами чМГ/чХГ.
При синдроме поликистозных яичников лечение будет зависеть от : клинических особенностей заболевания; необходимости восстановления фертильности.
При ожирении на первом этапе проводят мероприятия по сниже-нию массы тела.
Слайд 43Лечение аменореи
этиопатогенетическое
При положительном решении об индукции овуляции на первом этапе применяют
При легкой гиперандрогении перед назначением гонадотропинов может быть проведено лечение чистыми гестагенами и эстроген-гестагенными и препаратами в постоянном или контрацептивном режиме. При их приеме происходит снижение синтеза ЛГ гипофизом, а также тестостерона и андростендиона тека-клетками. Желательно применение гестагенов с минимальным андрогенным потенциалом и устойчивым подавлением секреции ЛГ. Это могут быть производные 19-норстероидов: дезогестрел, гестоден, норгестимат, входящие в состав таблетированных препаратов (регулон, марвелон, мерсилон, новинет, фемоден, логест, силест, белара), или производные прогестерона - инъекции эфиров медроксипрогестерона (мегестрон, депо-провера). Имеющийся в таблетированных препаратах этинил эстрад иол дополнительно стимулирует синтез печенью стероидсвязывающего глобулина, снижающего уровень свободной (активной) фракции тестостерона.
Слайд 44Лечение аменореи
этиопатогенетическое
При более тяжелой гиперандрогении могут быть назначены препараты, содержащие антиандрогены,
Слайд 45Лечение аменореи
этиопатогенетическое
В ряде случаев используют хирургическое вме-шательство - резекцию яичников, электрокаутериза-цию,
Цель операции - снижение объема стромальной ткани, синтезирующей андрогены, уменьшение ги-перандрогении, последующее восстановление нор-мального роста и созревания фолликулов.
Однако вследствие удаления яичниковой ткани происходит существенное снижение овариального ре-зерва (количества фолликулов). В связи с этим при лечении бесплодия в большинстве случаев предпо-чтение отдается медикаментозному лечению, а не хи-рургическому вмешательству.
Слайд 46Лечение аменореи
этиопатогенетическое
При надпочечниковой гиперандрогении, после исключения опухоли гипофиза и надпочечников проводят
При гипотиреозе назначают препараты L-тироксина или его комбинации с трийод-тиронином
Слайд 47Аномальные маточные кровотечения
(АМК)
Среди гинекологических больных АМК наблюдается в 14 –
Слайд 48Определение
АМК – полиэтиологическое заболевание, причинами которого являются те или иные неблагоприятные
Слайд 49АМК – это кровотечения из эндометрия, не связанные с беременностью, органическими
Слайд 50Основные виды маточных кровотечений:
органические кровотечения, связанные с патологией матки
дисфункциональные кровотечения (ановуляторные и овуляторные);
ятрогенные кровотечения, связанные с неблагоприятным влиянием гормональных и негормональных препаратов (непрерывный прием прогестагенов, применение депо-форм прогестагенов, внутриматочных средств (ВМС) с прогестагенами, антикоагулянтов).
Слайд 51Классификация АМК
I . Возрастные группы больных
1) ювенильный период
2) репродуктивный период (20 %)
3) перименопаузальный период (50 – 60 %)
II. АМК в зависимости от фазности процессов в яичнике
1) при ановуляторных процессах
а) персистенция фолликула
б) персистенция атретического фолликула
в) персистенция неовулировшего фолликула
2) при овуляторных процесах
а) укорочение I фазы
б) укорочение II фазы
в) персистенция желтого тела
Слайд 52Факторы способствующие возникновению АМК
Неблагоприятное течение перинатального периода
Эмоциональные и психические стрессы
Умственное и
Черепно-мозговые травмы
Гиповитаминозы и алиментарные факторы
Внутриматочные манипуляции
ВЗМОТ
Болезни эндокринных желез или нейроэндокринные заболевания
Прием нейролептических препаратов
Интоксикации, профессиональные вредности
Солнечная инсоляция, неблагоприятные экологические факторы
Слайд 53Продолжительность и обильность кровотечений может быть обусловлены:
недостаточной вазоконстрикцией сосудов;
нарушениями в
нарушениями процессов регенерации эндометрия;
неполноценной десквамацией морфологически измененного эндометрия.
Слайд 56
АМК репродуктивного периода чаще происходит на фоне
АМК перименопаузального периода обусловлено иноволюционными нарушениями гипоталамо-гипофизарно-яичниковой системы, изменениями циклического выделения гонадотропинов, созревания фолликулов и их гормональной функции, проявляющейся лютеиновой недостаточностью переходящей в ановуляцию
Слайд 57Дифференциальная диагностика АМК
Органические поражения матки:
гиперплазия эндометрия,
полипы эндометрия,
хронический эндометрит,
миома
аденомиоз,
сальпингоофорит,
рак тела матки.
Осложнения беременности:
самопроизвольный выкидыш,
внематочная беременность,
трофобластическая болезнь.
Нарушения свертывающей системы крови:
тромбоцитопения,
увеличение фибринолиза,
аутоиммунные заболевания,
лейкемия,
болезнь Виллебранда.
Нарушения функции печени:
снижающие синтез ПССГ,
нарушающие метаболизм эстрогенов,
снижающие коагуляционный потенциал крови.
Ятрогенные причины:
прием гормональных препаратов,
прием негормональных препаратов,
наличие ВМС.
Слайд 58Лечение
Правила, соблюдение которых повышает эффективность терапии:
Учитывать возраст больной
Учитывать характер
Выяснить патогенез расстройства и, по возможности, - причину заболевания
Обязательно при назначении лечения ориентироваться на день предполагаемого менструального цикла
Слайд 59
365 х N + П1 + П2
С
где 365 – число дней
N – возраст больной в годах
П1 – дополнительные дни, прожитые в
високосных годах
П2 – количество дней, прожитых после
последнего дня рождения
С – продолжительность менструального
цикла
Слайд 61 Показания к проведению
гормонального
Исключение УЗ-признаков патологии эндометрия
Отсутствие эффекта от симптоматического гемостаза
Возможность продолжения консервативной тактики ведения
Гипоэстрогенный тип кровотечения
Снижение скорости тромбообразования
Тяжелая анемия на фоне длительного кровотечения (Нв < 70 г/л, Ht < 20%)
Рецидив маточного кровотечения в первые 3 месяца после выскабливания полости матки
Слайд 62Точки приложения благотворного воздействия КОК у больных с ЮМК
Коррекция системы
Устранение анемии за счет улучшения функциональных свойств эритроцитов;
Регуляция ритма менструаций и профилактика рецидивов кровотечений;
Системное прогестагенное и антиандрогенное действие КОК, особенно содержащих дезогестрел;
Торможение патологической секреции гонадотропинов, в первую очередь ЛГ;
Улучшение структуры яичников за счет уменьшения выраженности стромального текоматоза;
Профилактика развития гипер- и неоплазии эндометрия;
Коррекция вегетативного и психического статуса
Слайд 63Современные схемы гормонального гемостаза
Гемостаз комбинированными оральными контрацептивами (КОК)
Применение только монофазных
(достаточно использование низкодозированных препаратов,
содержащих 30 мкг этинилэстрадиола - ЕЕ):
Прием по 1/2 таблетки КОК каждые 4-6 часов
до остановки кровотечения (суммарно 2-2,5
таблетки);
Уменьшение дозы КОК на 1/2 таблетки в
сутки каждый последующий день;
При снижении дозы КОК до 1 таблетки в
сутки продолжение приема препарата в
течение, как минимум, 21 дня от начала
гемостаза.
Слайд 64МЕТАБОЛИЧЕСКАЯ ТЕРАПИЯ
I комплекс с 8 по 14 день менструального цикла
Кокарбоксилаза 100
Рибофлавин мононуклеотид 1,0 в/м 1 рвд
Пантотенат кальция 1 табл. х 3 рвд или 20 % - 2,0 в/м х 1 рвд
Липоевая кислота 1 табл. х 3 рвд или 0,5 % - 4,0 в/м х 1 рвд
Витамин Е 100 мг х 3 рвд или 1,0 мл в/м
II комплекс с 15 по 22 день менструального цикла
Рибоксин 0,2 х 3 рвд
Пиридоксальфосфат 1 табл. х 3 рвд
Фолиевая кислота 1 табл. х 3 рвд
Фитин 1 табл. х 3 рвд
Оротат калия 1 табл. х 3 рвд
Витамин Е 100 мг х 3 рвд или 1,0 мл в /м
Слайд 65ДИСМЕНОРЕЯ
В международной классификации болезней болезненные менструации закодированы термином дисменорея, в отечественных
Слайд 66
ДИСМЕНОРЕЯ
- циклически повторяющийся болевой синдром, обусловленный нейровегетативными, обменными, эндокринными и поведенческими
ДИС (dis-) + МЕНО (meno-) + РЕЯ (rhoe-)
порочное месячное кровотечение`
N 94.4 - первичная дисменорея;
N 94.5 - вторичная дисменорея;
N 94.6 - дисменорея неуточненная
( МКБ - 10)
Слайд 67Симптомы дисменореи
Эмоционально-психические:
Раздражительность
Анарексия
Депрессия
Сонливость
Бессонница
Булимия
Непереносимость запахов
Извращение вкуса и др.
Вегетативные:
Тошнота
Отрыжка
Икота
Познабливание
Ощущение жара
Потливость
Гипертермия
Сухость во рту
Дизурия
Тенезмы
Вздутие живота и др.
Вегетативно-сосудистые:
Обмороки
Головная боль
Головокружение
Тахи-или брадикардия
Кардиалгии
Чувство онемения конечностей
Отеки и др.
Обменно-эндокринные:
Рвота
Ощущение «ватных» ног
Общая слабость
Полиурия
Боли в суставах и др.
Слайд 69
Первичная дисменорея обычно появляется
у женщин в подростковом возрасте
года после менархе, с началом овуляции.
В настоящее время большинство исследователей связывают возникновение первичной дисменореи с высоким уровнем простагландина F2а и Е2 и/или увеличением значения соотношения РF2а/РЕ2 в менструальном эндометрии.
О наличии гормональной регуляции простагландинов свидетельствует положительная корреляция между высоким уровнем РF2а в фазе секреции и уровнем эстрадиола.
Слайд 70 Механизм развития дисменореи
ПГ в клетках эндометрия
Прогестерон
Брадикинин
Нарушение целостности
Окситоцин мембран во время менструации
Простагландины в
межклеточном пространстве
Сократительная Спазм
деятельность цервикального
миометрия канала
Спазм сосудов Вазопрессин
Локальная Время
ишемия деятельности ПГ
Гипоксия клеток, накопление
аллогенных веществ
Раздражение нервных окончаний
Психические
Боль факторы
восприятия боли
Слайд 72Схема обследования пациенток с дисменорей
- Клинико-анамнестический анализ:
семейная предрасположенность
время и причины появление
особенности проявления
- УЗИ гениталий на 5-7 и 20-23 дни цикла
- Проба с диклофенаком или вольтареном
- ЭЭГ
- Гистероскопия и/или лапароскопия (по показаниям)