САНКТ-ПЕТЕРБУРГСКИЙ ГОСУДАРСТВЕННЫЙ ПЕДИАТРИЧЕСКИЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Маневр рекрутмента в педиатрической практике презентация
Содержание
- 1. Маневр рекрутмента в педиатрической практике
- 2. КОНЦЕПЦИЯ «ОТКРЫТЫХ ЛЕГКИХ» (ОЛ). Состоит в раскрытии (PIP) спавшихся пораженных зон легких (альвеол),
- 3. КОНЦЕПЦИЯ «ОТКРЫТЫХ» ЛЕГКИХ (OPEN LUNG STRATEGY) Маневр
- 4. МАНЕВР РЕКРУТМЕНТА Это преднамеренный динамический
- 5. Нижние участки легких плохо вентилируются в конце
- 6. Три механизма вентилятор индуцированного повреждения легких (VILI):
- 7. РЕКРУТАБЕЛЬНОСТЬ Umbrello M, Formenti P, Bolgiaghi L, Chiumello
- 8. РЕКРУТАБЕЛЬНОСТЬ Umbrello M, Formenti P, Bolgiaghi L, Chiumello
- 9. РАЗВИТИЕ АТЕЛЕКТАЗА СРАЗУ ПОСЛЕ ИНДУКЦИИ АНЕСТЕЗИИ КТ
- 10. НЕГАТИВНЫЕ ЭФФЕКТЫ ОБЩЕЙ АНЕСТЕЗИИ НА ФУНКЦИЮ ДЫХАНИЯ
- 11. Закон Лапласа (1806) Закон Лапласа позволяет объяснить
- 12. РЕФЛЕКС ВЗДОХА В 1964 году Bendixen и
- 13. РЕФЛЕКС ВЗДОХА В 1964 году Bendixen и
- 14. «РО-5» является объемным респиратором, предназначенным, для проведения длительной
- 15. Кому? Общая анестезия Гипоксемическая ОДН (ОРДС) После санации ТБД
- 16. КЛИНИЧЕСКИЕ СОСТОЯНИЯ, СВЯЗАННЫЕ С ОРДС У ДЕТЕЙ
- 18. КОГДА? АНАЛИЗ ПОКАЗАНИЙ ДЛЯ РЕКРУИТМЕНТА (F.J.J. Halbertsma et al., 2007)
- 19. Рекомендуемые параметры ИВЛ у детей 3.1 Режимы
- 20. Рекомендуемые параметры ИВЛ у детей
- 21. МЕТОДИКИ ПРОВЕДЕНИЯ РЕКРУИТМЕНТА
- 22. МАКСИМАЛЬНЫЕ ЗНАЧЕНИЯ ДАВЛЕНИЯ В ДЫХАТЕЛЬНЫХ ПУТЯХ, СОЗДАВАЕМЫЕ
- 23. Кривые «давление-объем» при здоровых легких (слева) и
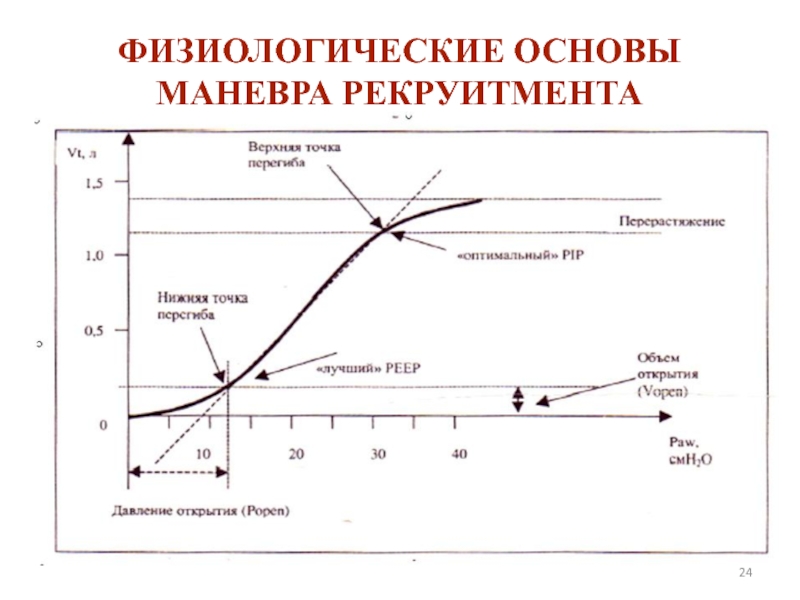
- 24. ФИЗИОЛОГИЧЕСКИЕ ОСНОВЫ МАНЕВРА РЕКРУИТМЕНТА
- 25. КТ ЛЕГКИХ, ПОЛУЧЕННЫЕ ПРИ ТРАССИРОВКЕ КРИВОЙ В
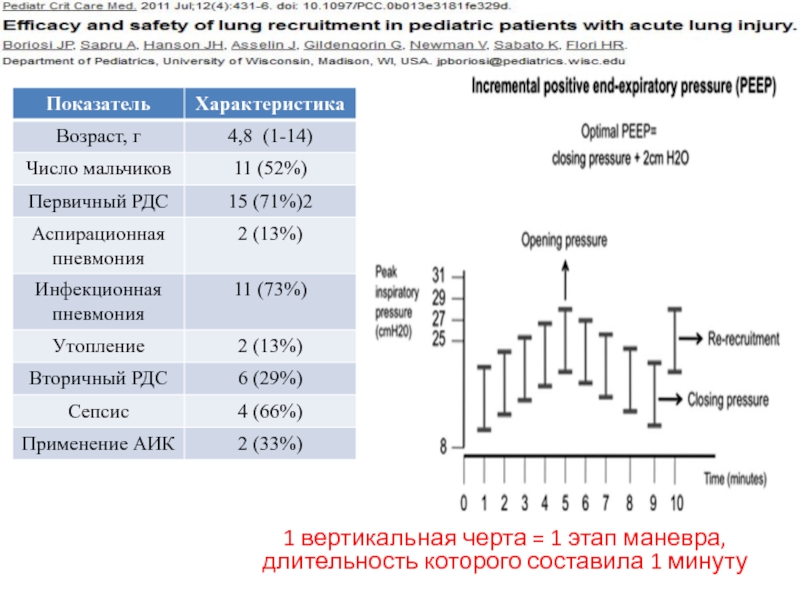
- 27. 1 вертикальная черта = 1 этап маневра, длительность которого составила 1 минуту
- 28. 1. Седация, анальгезия и миоплегия 2. Положительное
- 29. а – различия статистически значимы (р
- 30. IO = (MAP x FiO2 x 100%)/PaO2
- 31. Маневр мобилизации альвеол у детей с СОПЛ/ОРДС
- 32. Alveolar recruitment maneuver in mechanic ventilation pediatric
- 33. МОНИТРИНГ :ЧСС, инвазивное АД, SaO2, и механика
- 34. Старт с 10 см H2O PEEP, сохраняя
- 36. Выводы: RM безопасен и хорошо переносятся гемодинамически
- 39. Среди 2,449 детей, принимающих участие в анализе,
- 40. Перед рандомизацией все дети находились на ИВЛ
- 41. Использовали осциллятор SensorMedics (3100A / B) (VIASyS,
- 42. У 9 детей группы CV использовали вентиляторы
- 43. Исследование показало преимущество HFOV по сравнению с
- 44. КРИТЕРИИ ВКЛЮЧЕНИЯ: Проведение радикальной операции по поводу
- 45. СТАРТОВЫЕ ПАРАМЕТРЫ ИВЛ ИВЛ в
- 46. Один из этапов операции предполагает полное отключение
- 47. МЕТОДИКА ПРОВЕДЕНИЯ МАНЕВРА МР выполняли в 3
- 48. Значимое ↑ сАД ЛА наблюдалось во время
- 49. SI- продленное раздувание CPAP 40
- 50. 51 новорожденный срок гестации 28-32 недели
- 51. I группа Купирование артериальной гипоксемии
- 52. РЕСПИРАТОРНАЯ ПОДДЕРЖКА «Babylog 8000+» (Draeger, Германия),
- 53. МЕТОДИКА Установка
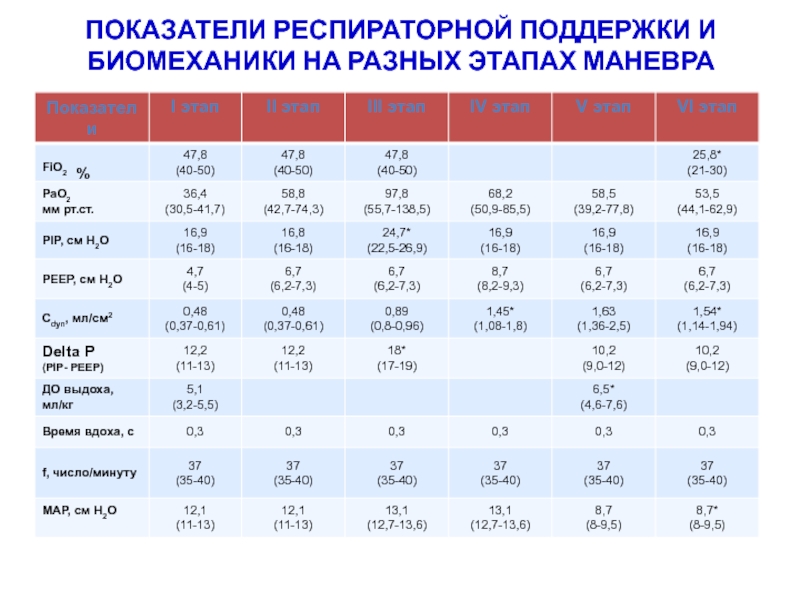
- 54. ПОКАЗАТЕЛИ РЕСПИРАТОРНОЙ ПОДДЕРЖКИ И БИОМЕХАНИКИ НА РАЗНЫХ ЭТАПАХ МАНЕВРА
- 55. ОСЛОЖНЕНИЯ ГИПОТОНИЯ (12%). Два механизма нестабильности
- 56. ОСНОВНЫЕ ПРОТИВОПОКАЗАНИЯ нестабильность гемодинамики (гипотония), возбуждение,
- 57. ВЫВОДЫ Выполнение маневра наиболее эффективно при ранних
- 58. СПАСИБО ЗА ВНИМАНИЕ!
Слайд 1МАНЕВР РЕКРУТМЕНТА В ПЕДИАТРИЧЕСКОЙ ПРАКТИКЕ. КОГДА И КАК?
Александрович Ю.С.
Заведующий кафедрой анестезиологии,
Слайд 2КОНЦЕПЦИЯ «ОТКРЫТЫХ ЛЕГКИХ» (ОЛ).
Состоит в раскрытии (PIP) спавшихся пораженных зон
легких (альвеол), и поддержании (PEEP) их в раскрытом
состоянии в течение всех фаз дыхания
выдоха).
Важно при этом предотвратить коллабирование
легких (PEEP).
ПРЕИМУЩЕСТВА: улучшение оксигенации артериальной крови, которая была вызвана нарастанием фракции внутрилегочного шунта и уменьшение легочной растяжимости путем смещения наклона кривой P/V к более высокой точке эффективности и предотвращение циклического открытия/коллапса альвеол при каждом дыхательном цикле.
Lachmann B. Open up the lung and keep the lung open. Intensive Care Med 1992; 18:319– 3 2 1
Слайд 3КОНЦЕПЦИЯ «ОТКРЫТЫХ» ЛЕГКИХ
(OPEN LUNG STRATEGY)
Маневр рекруитмента – метод респираторной терапии, направленный
Маневр мобилизации альвеол – стратегия респираторной поддержки, заключающаяся в кратковременном пошаговом увеличения среднего давления в дыхательных путях
Слайд 4МАНЕВР РЕКРУТМЕНТА
Это преднамеренный динамический процесс временного повышения транспульмонального давления, целью
(Ppl): Pl = Palv - Ppl.
Ю. В. Марченков, В. В. Мороз, В. В. Измайлов Патофизиология рекрутирующей вентиляции и ее влияние на биомеханику дыхания (обзор литературы). Анестезиология и реаниматология № 3, 2012 с.34-41.
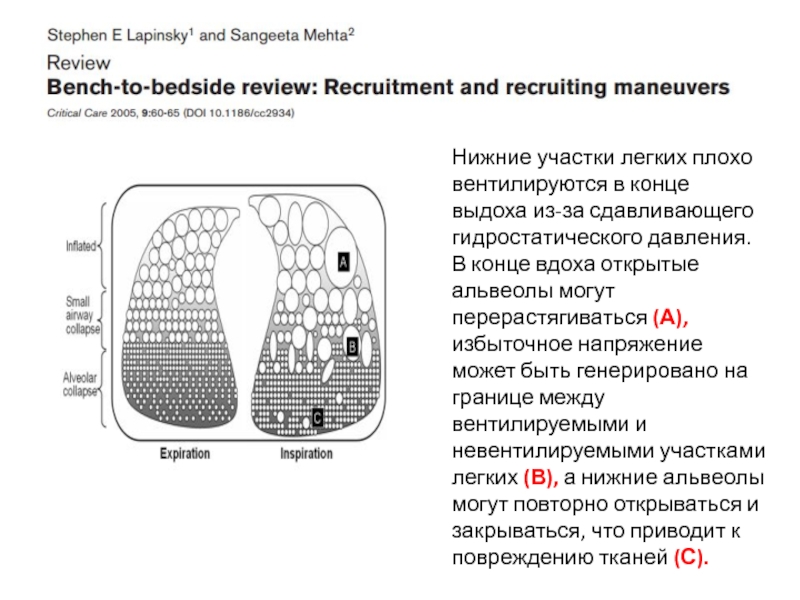
Слайд 5Нижние участки легких плохо вентилируются в конце выдоха из-за сдавливающего гидростатического
Слайд 6Три механизма вентилятор индуцированного повреждения легких (VILI):
а) чрезмерное растяжение ткани,
b) альвеолярный коллапс и повторное открывание при каждом вдохе, вторичным по отношению к дезактивации поверхностно-активных веществ, что вызывает динамическую травму ткани, вызванную деформацией
c) Гетерогенная вентиляция, при которой возникают изолированные участки альвеолярного коллапса (синие стрелки), нарушает стабильность альвеолярной взаимозависимости.
Слайд 7РЕКРУТАБЕЛЬНОСТЬ
Umbrello M, Formenti P, Bolgiaghi L, Chiumello D.Current Concepts of ARDS: A
Идеальная модель, отражающая последствия повышенной проницаемости в условиях увеличения давления, при сосуществовании неоднородных ОБЛАСТЕЙ ГИПЕРИНФЛЯЦИИ, НОРМАЛЬНОЙ ИНФЛЯЦИИ, КОЛЛАПСА И ОБЛАСТЕЙ КОНСОЛИДАЦИИ. Стрелками указано давление, необходимое для открытия этих зон. ∞ представляет собой бесконечное давление, т. е. эта область никогда не может быть открыта несмотря на увеличение положительного давления в ДП.
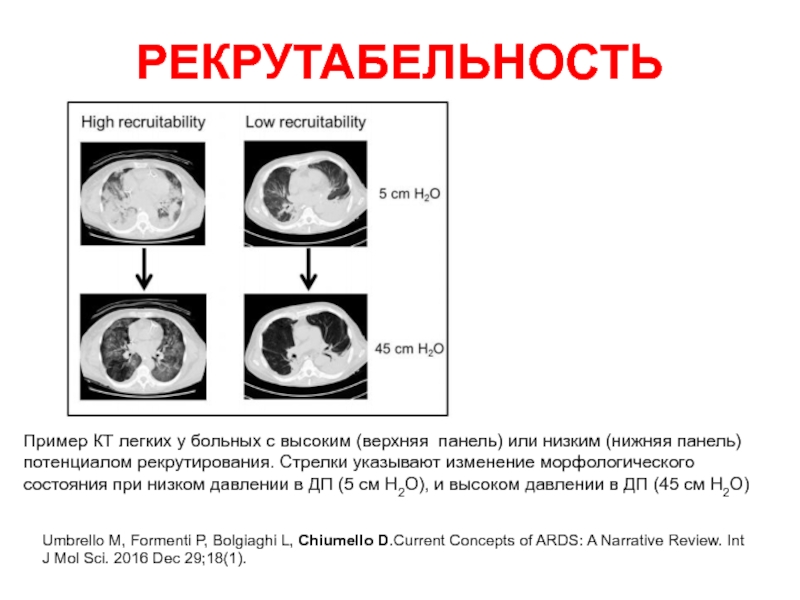
Слайд 8РЕКРУТАБЕЛЬНОСТЬ
Umbrello M, Formenti P, Bolgiaghi L, Chiumello D.Current Concepts of ARDS: A
Пример КТ легких у больных с высоким (верхняя панель) или низким (нижняя панель) потенциалом рекрутирования. Стрелки указывают изменение морфологического состояния при низком давлении в ДП (5 см Н2О), и высоком давлении в ДП (45 см Н2О)
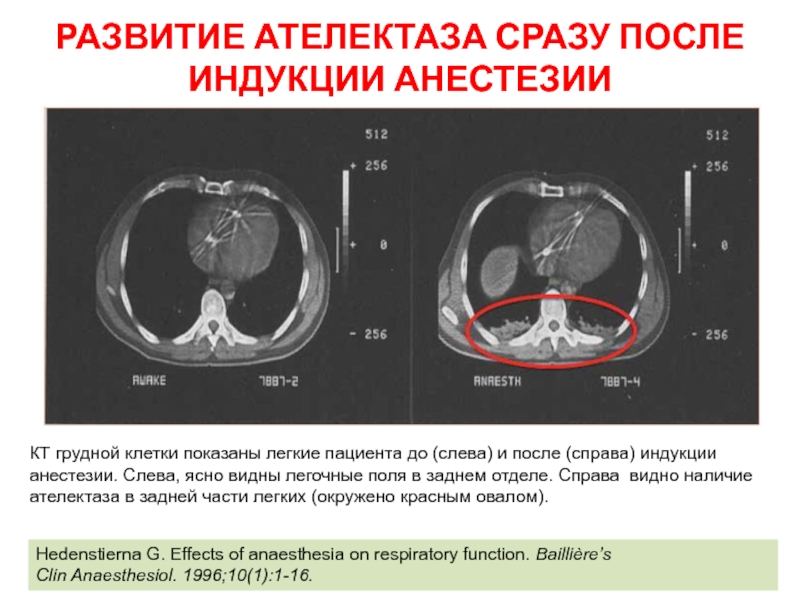
Слайд 9РАЗВИТИЕ АТЕЛЕКТАЗА СРАЗУ ПОСЛЕ ИНДУКЦИИ АНЕСТЕЗИИ
КТ грудной клетки показаны легкие пациента
Hedenstierna G. Effects of anaesthesia on respiratory function. Baillière’s
Clin Anaesthesiol. 1996;10(1):1-16.
Слайд 10НЕГАТИВНЫЕ ЭФФЕКТЫ ОБЩЕЙ АНЕСТЕЗИИ НА ФУНКЦИЮ ДЫХАНИЯ
ПРИЧИНЫ РАЗВИТИЯ АТЕЛЕКТАЗА:
(1) миорелаксация,
(2) увеличение (FiО2),
(3) подавление вздоха.
Слайд 11Закон Лапласа (1806)
Закон Лапласа позволяет объяснить увеличение PaО2:
P = 2T/r
где Р
Когда радиус альвеолы уменьшается при ателектазе, давление, необходимое для наполнения альвеолы увеличивается. МРА обеспечивают высокое давление, необходимое для повторной мобилизации коллабированных альвеол.
Слайд 12РЕФЛЕКС ВЗДОХА
В 1964 году Bendixen и соавторы 2 обнаружили, что бодрствующие
Рефлекс вздоха - нормальный гомеостатический рефлекс. Рефлекторные влияния с ирритантных рецепторов (расположенны в субэпителиальном пространстве дыхательных путей и выполняют функцию одновременно механо- и хеморецепторов). В нормальных условиях ирритантные рецепторы возбуждаются при понижении легочной вентиляции, и в этом случае объем легких уменьшается. В этом случае возбуждаются ирритантные рецепторы, которые вызывают форсированный вдох ("вздох").
Вздох сводит к минимуму альвеолярно-артериальный (A-a) градиент напряжения кислорода.
Вздох высвобождает новые порции поверхностно-активного вещества и равномерно распределяет его на альвеолярной поверхности в дистальных дыхательных путях.
Bendixen H.H., Smith G.M., Mead J.Pattern of ventilation in young adults. J Appl Physiol. 1964 Mar;19:195-8.
Слайд 13РЕФЛЕКС ВЗДОХА
В 1964 году Bendixen и соавторы выдвинули гипотезу, что постоянная
Они показали, что в среднем давление кислорода артериальной крови падает на 22%, а легочный комплайнс на 15% при отсутствии вздохов.
После нескольких минут медленного, глубокого, устойчивого дыхания, давление кислорода в артериальной крови повысилось в среднем на 150 мм рт. ст., уменьшая шунт, создаваемый статическим ДО.
Слайд 14«РО-5» является объемным респиратором, предназначенным, для проведения длительной автоматической искусственной и вспомогательной
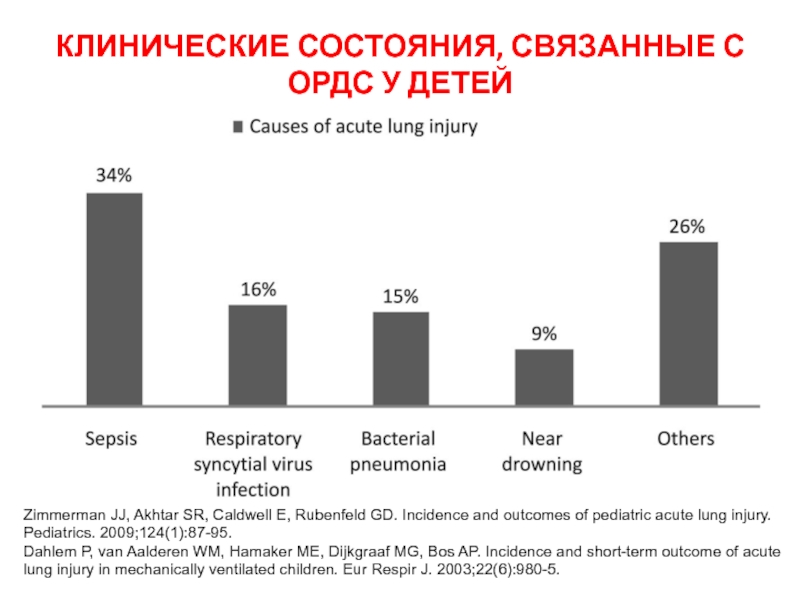
Слайд 16КЛИНИЧЕСКИЕ СОСТОЯНИЯ, СВЯЗАННЫЕ С ОРДС У ДЕТЕЙ
Zimmerman JJ, Akhtar SR, Caldwell
Dahlem P, van Aalderen WM, Hamaker ME, Dijkgraaf MG, Bos AP. Incidence and short-term outcome of acute lung injury in mechanically ventilated children. Eur Respir J. 2003;22(6):980-5.
Слайд 19Рекомендуемые параметры ИВЛ у детей
3.1 Режимы традиционной вентиляции.
3.1.1 Нет данных о
3.2.1 Дыхательный объем
При любой управляемой ИВЛ у детей использовать ДО в диапазоне физиологичных значений для возраста/веса тела (т.е. 5-8 мл/кг массы тела предсказанный) в зависимости от патологии легких и комплайнса дыхательной системы. 3.2.2 Использовать ДО для каждого конкретного пациента в зависимости от тяжести заболевания. ДО 3-6 мл/кг расчетной массы тела для пациентов с низким комплайнсом дыхательной системы и ближе к физиологическим - диапазон (5-8 мл/кг идеальной массы тела) для пациентов с более сохранным комплайнсом дыхательной системы. 3.2.3 Ограничение давления плато
При отсутствии возможности измерения транспульмонального давления, предел давления плато на вдохе 28 см H2O и более высокие давления плато (29-32cm H2O) у пациентов с повышенной жесткостью грудной клетки (то есть, уменьшение комплайнса грудной клетки).
The Pediatric Acute Lung Injury Consensus Conference Group, 2015
Слайд 20Рекомендуемые параметры ИВЛ у детей
3.3.1 Умеренное повышение PEEP (10-15
см H2O). Титруют
3.3.4 Должны быть проведены клинические исследования для оценки влияния повышенного PEEP на исход в педиатрической популяции.
3.3.5 Осторожно использовать маневры по мобилизации альвеол в попытке улучшить оксигенацию медленным пошаговым увеличением и снижением PEEP. Маневры удлинения вдоха не могут быть рекомендованы из-за отсутствия доступных данных.
The Pediatric Acute Lung Injury Consensus Conference Group, 2015
3.3 ПДКВ/Маневры мобилизации альвеол
Слайд 22МАКСИМАЛЬНЫЕ ЗНАЧЕНИЯ ДАВЛЕНИЯ В ДЫХАТЕЛЬНЫХ ПУТЯХ, СОЗДАВАЕМЫЕ ВО ВРЕМЯ МАНЕВРА РЕКРУИТМЕНТА (F.J.J.
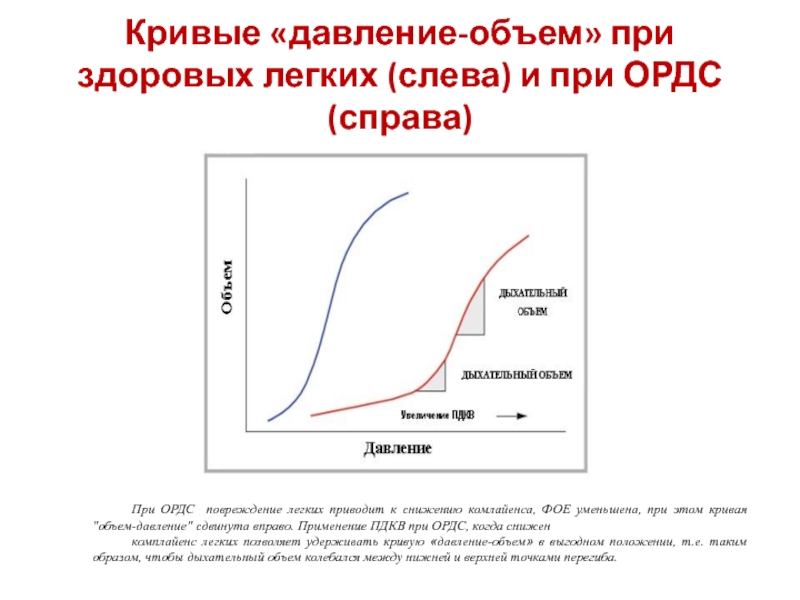
Слайд 23Кривые «давление-объем» при здоровых легких (слева) и при ОРДС (справа)
При ОРДС
комплайенс легких позволяет удерживать кривую «давление-объем» в выгодном положении, т.е. таким образом, чтобы дыхательный объем колебался между нижней и верхней точками перегиба.
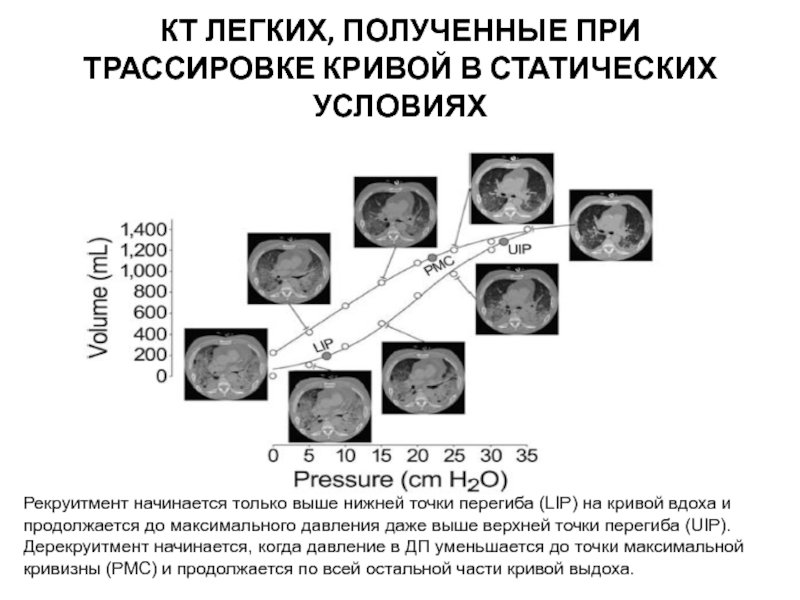
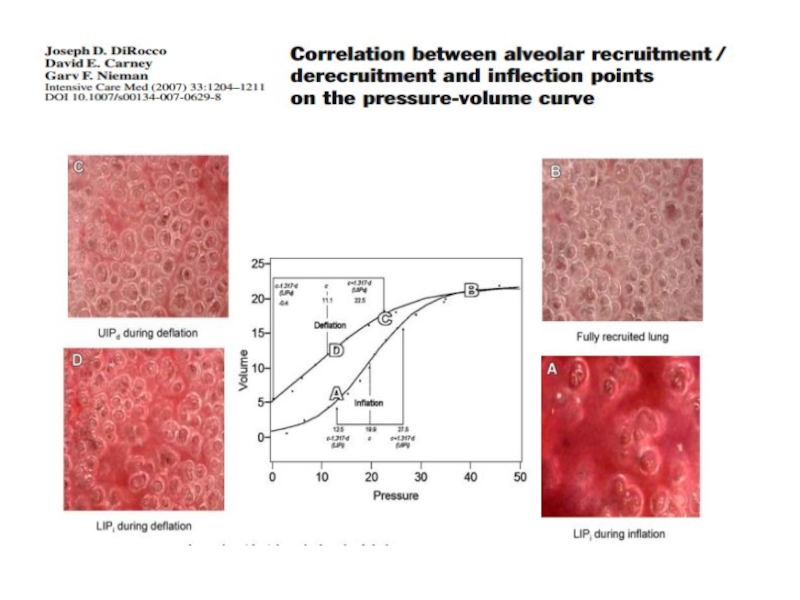
Слайд 25КТ ЛЕГКИХ, ПОЛУЧЕННЫЕ ПРИ ТРАССИРОВКЕ КРИВОЙ В СТАТИЧЕСКИХ УСЛОВИЯХ
Рекруитмент начинается только
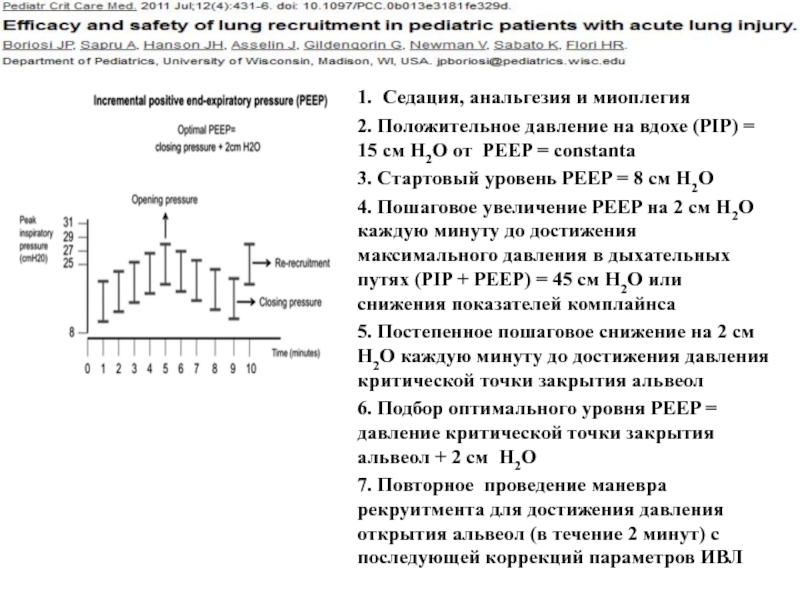
Слайд 281. Седация, анальгезия и миоплегия
2. Положительное давление на вдохе (PIP) =
3. Стартовый уровень PEEP = 8 см Н2О
4. Пошаговое увеличение PEEP на 2 см Н2О каждую минуту до достижения максимального давления в дыхательных путях (PIP + PEEP) = 45 см Н2О или снижения показателей комплайнса
5. Постепенное пошаговое снижение на 2 см Н2О каждую минуту до достижения давления критической точки закрытия альвеол
6. Подбор оптимального уровня PEEP = давление критической точки закрытия альвеол + 2 см Н2О
7. Повторное проведение маневра рекруитмента для достижения давления открытия альвеол (в течение 2 минут) с последующей коррекций параметров ИВЛ
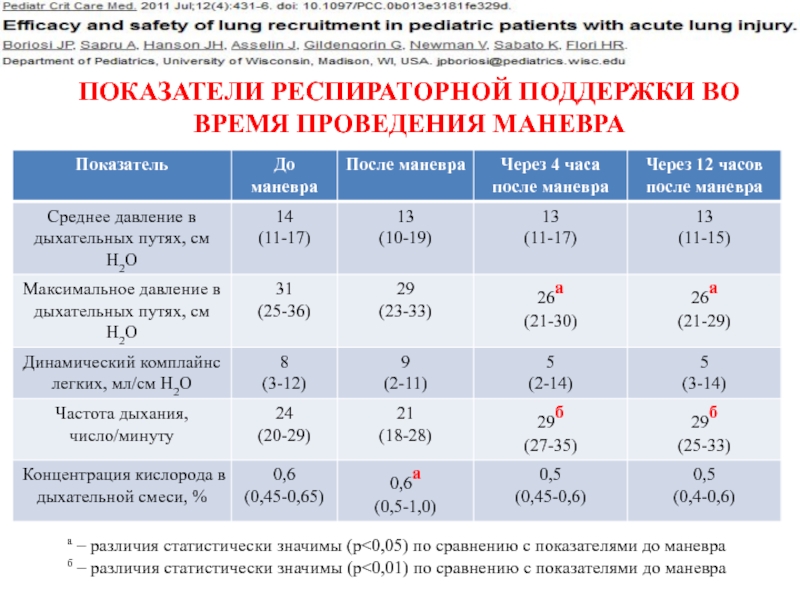
Слайд 29а – различия статистически значимы (р
ПОКАЗАТЕЛИ РЕСПИРАТОРНОЙ ПОДДЕРЖКИ ВО ВРЕМЯ ПРОВЕДЕНИЯ МАНЕВРА
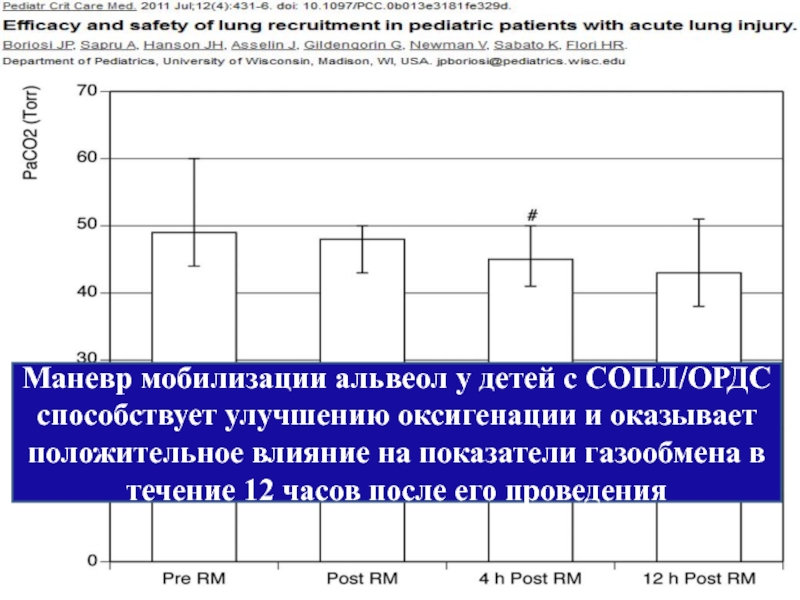
Слайд 31Маневр мобилизации альвеол у детей с СОПЛ/ОРДС способствует улучшению оксигенации и
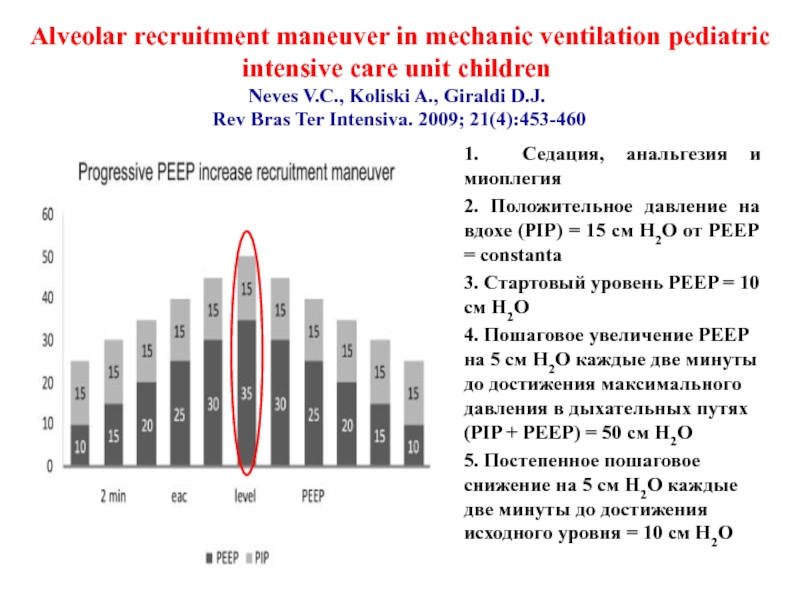
Слайд 32Alveolar recruitment maneuver in mechanic ventilation pediatric intensive care unit children
1. Седация, анальгезия и миоплегия
2. Положительное давление на вдохе (PIP) = 15 см Н2О от PEEP = constanta
3. Стартовый уровень PEEP = 10 см Н2О
4. Пошаговое увеличение PEEP на 5 см Н2О каждые две минуты до достижения максимального давления в дыхательных путях (PIP + PEEP) = 50 см Н2О
5. Постепенное пошаговое снижение на 5 см Н2О каждые две минуты до достижения исходного уровня = 10 см Н2О
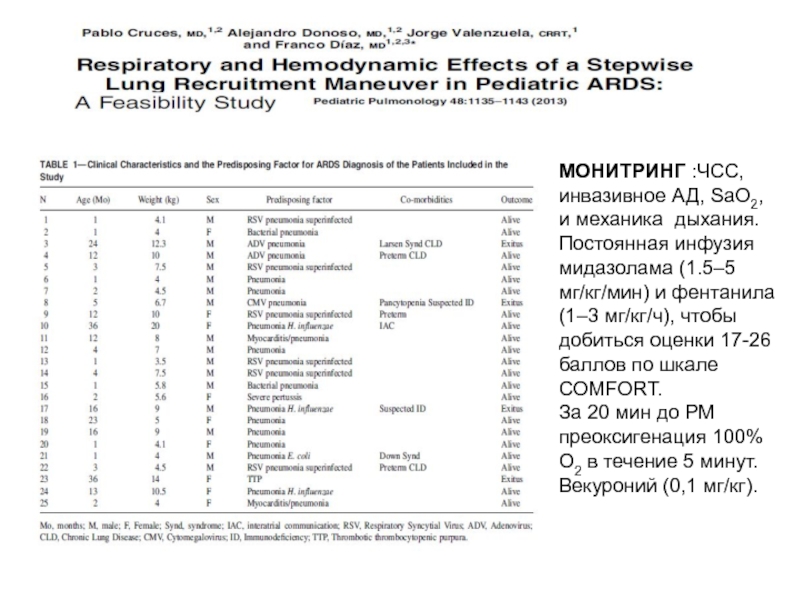
Слайд 33МОНИТРИНГ :ЧСС, инвазивное АД, SaO2, и механика дыхания. Постоянная инфузия мидазолама
За 20 мин до РМ преоксигенация 100% О2 в течение 5 минут.
Векуроний (0,1 мг/кг).
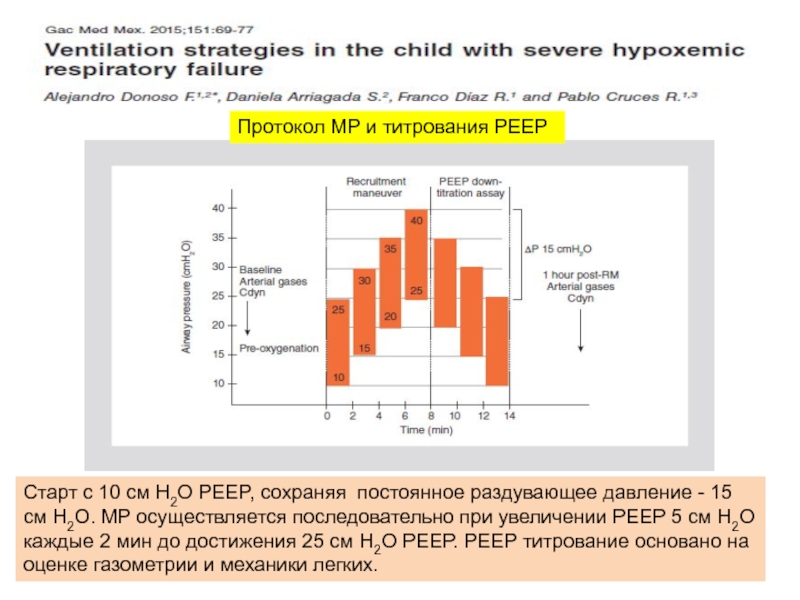
Слайд 34Старт с 10 см H2O PEEP, сохраняя постоянное раздувающее давление -
Протокол МР и титрования PEEP
Слайд 36Выводы: RM безопасен и хорошо переносятся гемодинамически стабильными детьми с ОРДС.
RM и пошаговый подбор параметров ПДКВ могут улучшить функцию легких у пациентов с ОРДС и тяжелой гипоксемией.
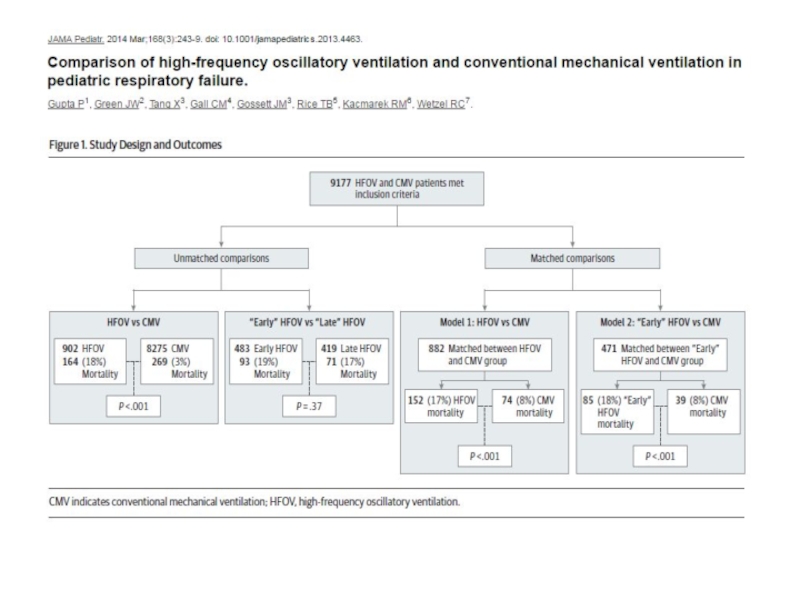
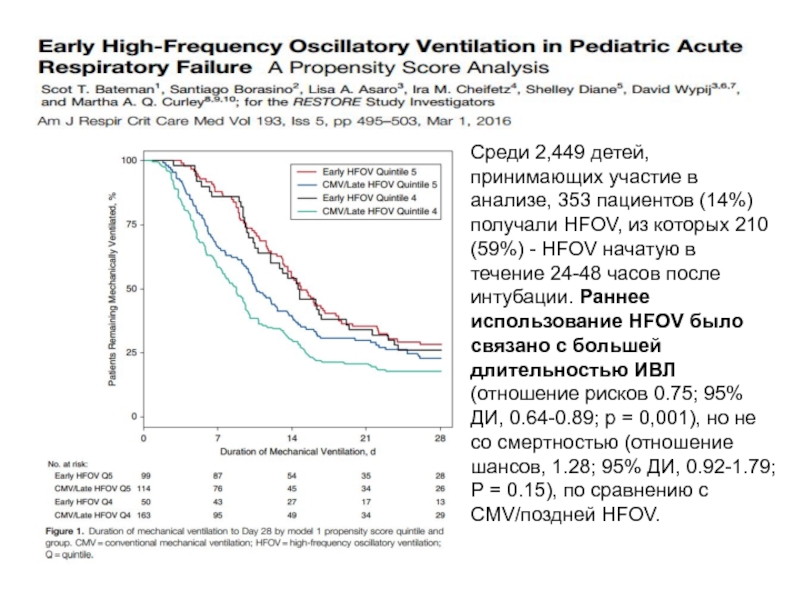
Слайд 39Среди 2,449 детей, принимающих участие в анализе, 353 пациентов (14%) получали
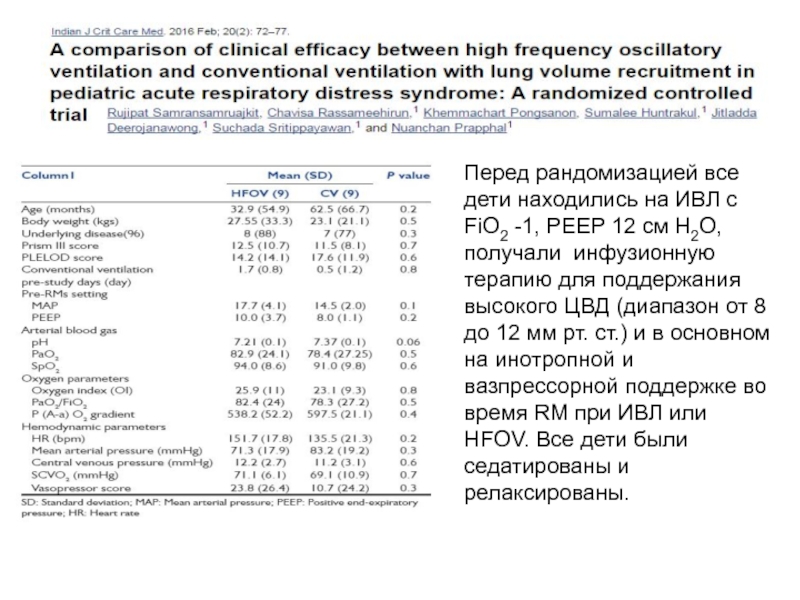
Слайд 40Перед рандомизацией все дети находились на ИВЛ с FiO2 -1, PEEP
Слайд 41Использовали осциллятор SensorMedics (3100A / B) (VIASyS, США). Поршень останавливали, при
Затем, поршень запускали и постепенно доводили МАР до целевого уровня (+ 5-8 см H2O выше предыдущего MAP при конвекционной ИВЛ). Другие настройки вентилятора корректировали исходя из клинического опыта. Начальные параметры Δ P (амплитуда осцилляторных колебаний) были установлены на уровне 3 × МАР при конвекционной механической вентиляции, а частоту устанавливали в соответствии с возрастом. FiO2 постепенно поэтапно снижали, чтобы поддерживать SpO2 выше 92%. RM повторяли, если SpO2 был ниже 95% при 100% FiO2 От 1. Газы артериальной крови брали через 1 ч после маневра.
Слайд 42У 9 детей группы CV использовали вентиляторы Servo I или Bennett
Исходные данные клинических характеристик, оксигенации, гемодинамических параметров и клинических результатов регистрировали во время процедуры и через 1, 4, 12, 24 и 48 ч после RM.
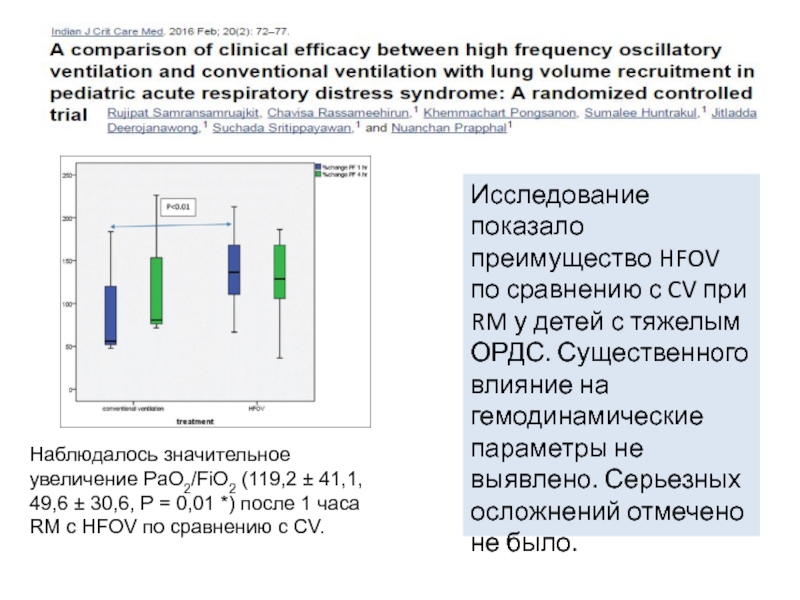
Слайд 43Исследование показало преимущество HFOV по сравнению с CV при RM у
Наблюдалось значительное увеличение PaO2/FiO2 (119,2 ± 41,1,
49,6 ± 30,6, P = 0,01 *) после 1 часа RM с HFOV по сравнению с CV.
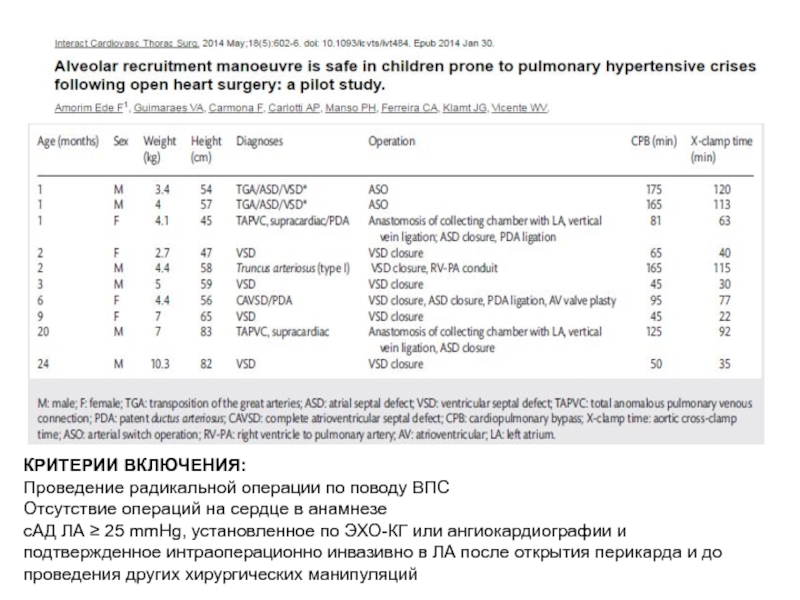
Слайд 44КРИТЕРИИ ВКЛЮЧЕНИЯ:
Проведение радикальной операции по поводу ВПС
Отсутствие операций на сердце
сАД ЛА ≥ 25 mmHg, установленное по ЭХО-КГ или ангиокардиографии и подтвержденное интраоперационно инвазивно в ЛА после открытия перикарда и до проведения других хирургических манипуляций
Слайд 45 СТАРТОВЫЕ ПАРАМЕТРЫ ИВЛ
ИВЛ в режиме контроля по давлению (Nikkei
ДО 7-10 мл/кг
PEEP 5 см H2O
Соотношение вдоха к выдоху 1:2
ЧД по контролю PaCO2 в артериальной крови с целевым значением 35-45 mmHg
Применялся рутинный контроль CO2 на выдохе
Катетеры устанавливались в бедренную артерию и внутренную яремную вену
Слайд 46Один из этапов операции предполагает полное отключение пациента от аппарата ИВЛ
После завершения манипуляций с сердцем легкие расправлялись тремя-пятью ручными вдохами с пиковым давлением в 40 см H2O
Механическая вентиляция продолжалась со стартовыми параметрами до наложения кожных швов, гемодинамика стабилизировалась применением милринона и норадреналина, входящих в стандартный протокол операции, после чего применялся маневр рекруитмента
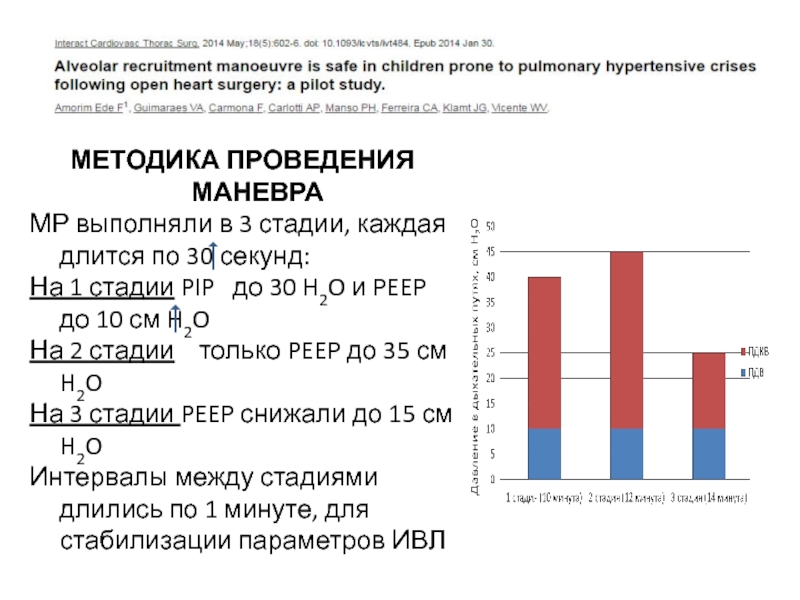
Слайд 47МЕТОДИКА ПРОВЕДЕНИЯ МАНЕВРА
МР выполняли в 3 стадии, каждая длится по 30
На 1 стадии PIP до 30 H2O и PEEP до 10 см H2O
На 2 стадии только PEEP до 35 см H2O
На 3 стадии PEEP снижали до 15 см H2O
Интервалы между стадиями длились по 1 минуте, для стабилизации параметров ИВЛ
Слайд 48Значимое ↑ сАД ЛА наблюдалось во время 2 и 3 стадий
Не наблюдалось никаких нарушений дыхания или гемодинамики, не было кризов повышения давления в ЛА
Неповрежденная плевральная полость была у 5 пациентов (50%), по Rg-данным из ОРИТ, у всех пациентов легкие были расправлены и имели однородную структуру, без данных за пневмоторакс или ателектаз.
ИВЛ продолжалась в среднем 23 часа (от 5 до 192 часов)
Слайд 49
SI- продленное раздувание CPAP 40 cm H2O на 40 сек +
SRS – ступенчатая стратегия рекруитмента - давление 15 см H2O выше
PEEP. Внимание должно быть уделено РаСО2.
Слайд 5051 новорожденный
срок гестации 28-32 недели
вес более 1000 г
РДС
традиционная ИВЛ с
Критерии исключения:
прогнозируемая продолжительность ИВЛ менее 24 часов;
ЭНМТ;
длительность заболевания более 72 часов;
ВПР, СУВ, ПП ЦНС.
Слайд 51I группа
Купирование артериальной
гипоксемии с применением
маневра рекруитмента
альвеол
n = 24
Мальчики 15
Девочки 9
масса тела 1343 г (1060-1540)
Апгар 1 = 4,8 (4,0-6,0)
Апгар 5 = 5,7(5,0-6,0)
91,6%(22) – эндотрахеальное
введение сурфактанта
(«Curosurf», 200мг/кг).
66,7%(16) - антенатальная
профилактика (дексон, 24 мг)
ХАРАКТЕРИСТИКА ПАЦИЕНТОВ
II группа
Купирование артериальной
гипоксемии без применения
маневра рекруитмента
альвеол
n =27
Мальчики 16
Девочки 11
масса тела 1801 г (1500-2080)
Апгар 1 = 5,4 (5,0-7,0)
Апгар 5 = 5,9 (5,0-7,0)
81,5%(22) – эндотрахеальное
введение сурфактанта
(«Curosurf», 200мг/кг).
66,7%(18) - антенатальная
профилактика (дексон, 24 мг)
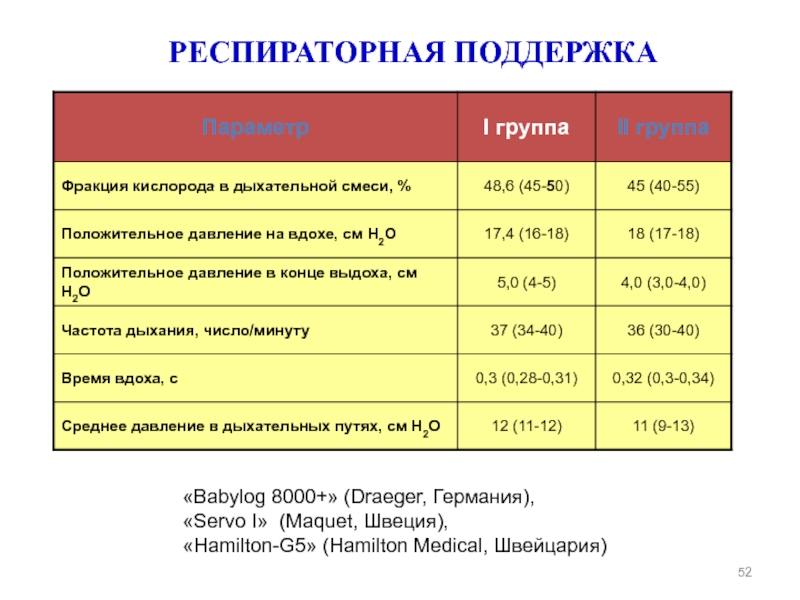
Слайд 52РЕСПИРАТОРНАЯ ПОДДЕРЖКА
«Babylog 8000+» (Draeger, Германия),
«Servo I» (Maquet, Швеция),
«Hamilton-G5» (Hamilton
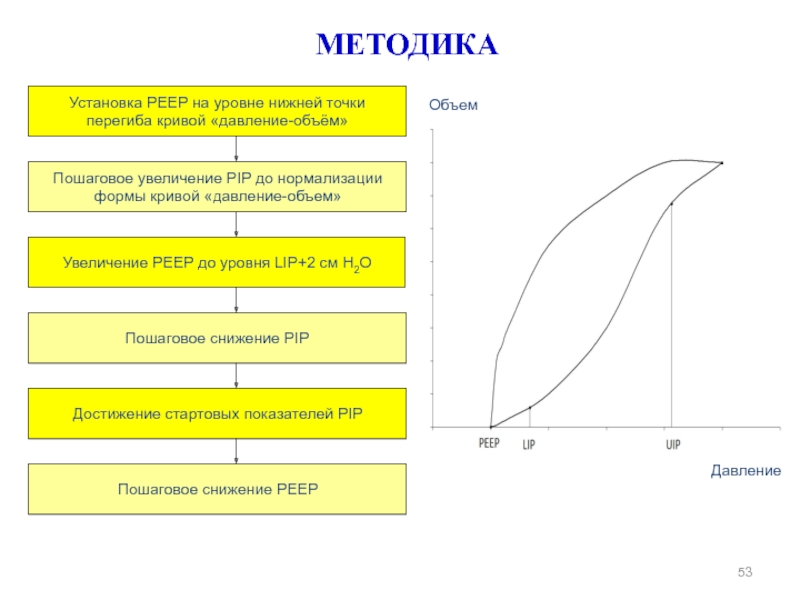
Слайд 53МЕТОДИКА
Установка PEEP на уровне нижней точки перегиба кривой «давление-объём»
Пошаговое увеличение PIP
Увеличение PEEP до уровня LIP+2 см H2O
Пошаговое снижение PIP
Достижение стартовых показателей PIP
Пошаговое снижение PEEP
Объем
Давление
Слайд 55ОСЛОЖНЕНИЯ
ГИПОТОНИЯ (12%). Два механизма нестабильности гемодинамики: во-первых, повышение давления в
ДЕСАТУРАЦИЯ (9%)
БАРОТРАВМА (1%).
Fan E, Wilcox ME, Brower RG, Stewart TE, Mehta S, Lapinsky SE, et al. Recruitment maneuvers for acute lung injury: a systematic review. Am J Respir Crit Care Med. 2008;178(11):1156-63.
Слайд 56ОСНОВНЫЕ ПРОТИВОПОКАЗАНИЯ
нестабильность гемодинамики (гипотония), возбуждение,
хроническая обструктивная болезнь легких, односторонние болезни
предыдущие пневмэктомии,
бронхоплевральные свищи,
Hemoptisis (примесь крови в мокроте),
не дренированный пневмоторакс,
внутричерепная гипертензия
и длительная механическая вентиляция
Borges JB, Okamoto VN, Matos GF, Caramez MP, Arantes PR, Barros F, et al. Reversibility of lung collapse and hypoxemia in early acute respiratory distress syndrome. Am J Respir Crit Care Med. 2006;174(3):268-78.
Gaudencio AMAS, Barbas CSV, Troster EJ, Carvalho. Recrutamento pulmonar. In: Carvalho WB, Hirschheimer MR, Proenзa Filho JO, Freddi NA, Troster EJ, editores. Ventilaзгo pulmonar mecвnica em neonatologia e pediatria. 2a ed. Sгo Paulo: Atheneu; 2005. p. 33-40.
Слайд 57ВЫВОДЫ
Выполнение маневра наиболее эффективно при ранних стадиях ОРДС.
Более длительное время стабилизации
Нет доказательств эффективности от использования РМ для улучшения прогноза при ОРДС и, у больных с тяжелой гипоксемией. Необходим индивидуальный подход к каждому ребенку.