- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Лучевая диагностика заболеваний и повреждений эндокринной системы презентация
Содержание
- 1. Лучевая диагностика заболеваний и повреждений эндокринной системы
- 2. Эндокринная система-это железы внутренней секреции, не
- 3. Органы эндокринной системы подразделяют на следующие группы:
- 5. Лучевая диагностиказаболеваний гипофиза Лучевая анатомия. Размеры турецкого
- 6. Для определения заболеваний гипофиза долгое время применяли
- 7. Боковая рентгенограмма черепа. Стрелкой указано турецкое седло
- 9. Форма и структура турецкого седла и гипофиза
- 10. МР-исследование необходимо выполнять в трех проекциях. Это
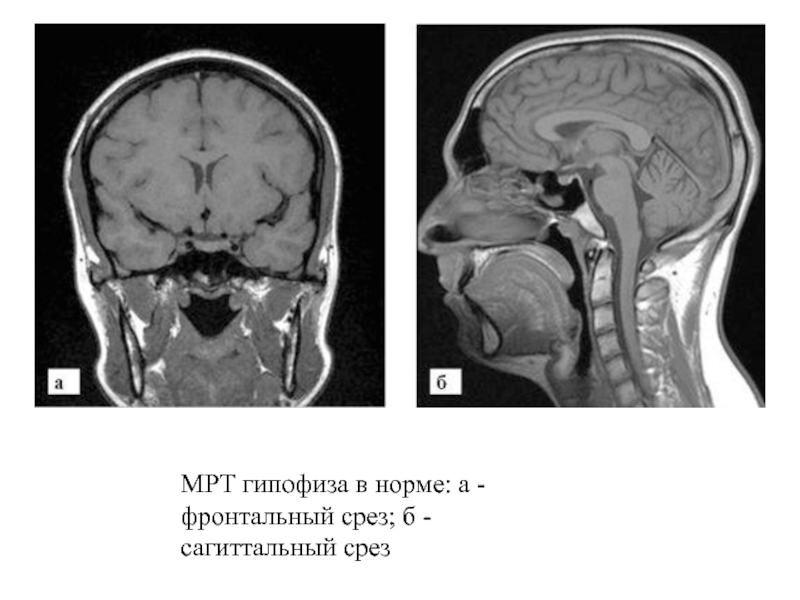
- 11. МРТ гипофиза в норме: а - фронтальный срез; б - сагиттальный срез
- 12. Классификация заболеваний гипофиза Опухоль турецкого седла бывает
- 13. Рентгенологические признаки изменений турецкого седлапри объемном образовании
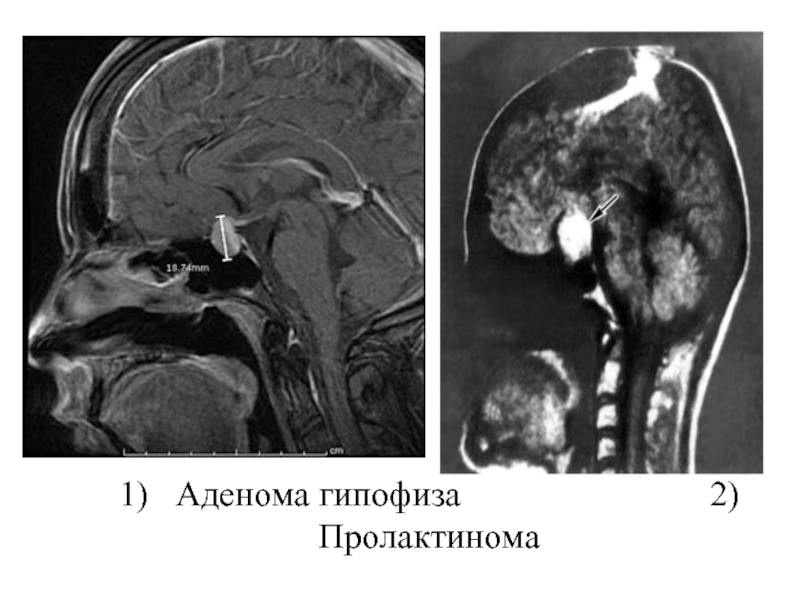
- 15. 1) Аденома гипофиза
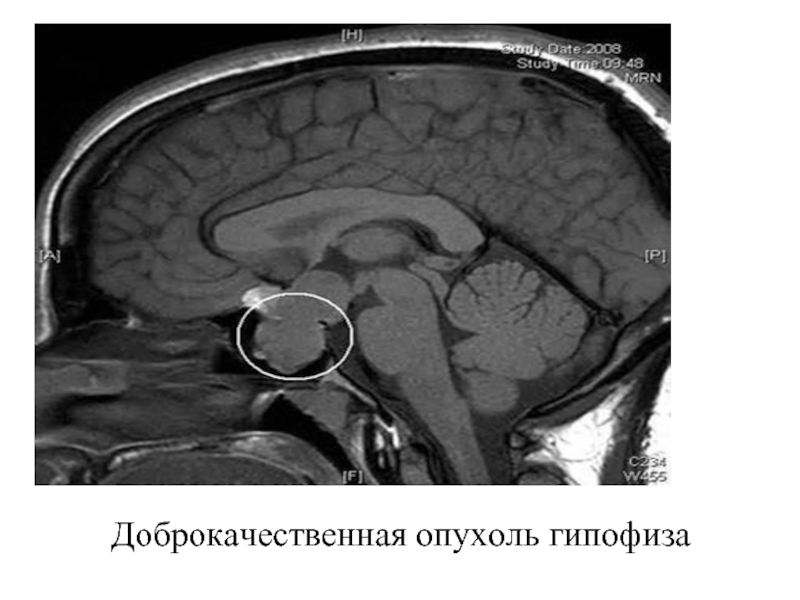
- 16. Доброкачественная опухоль гипофиза
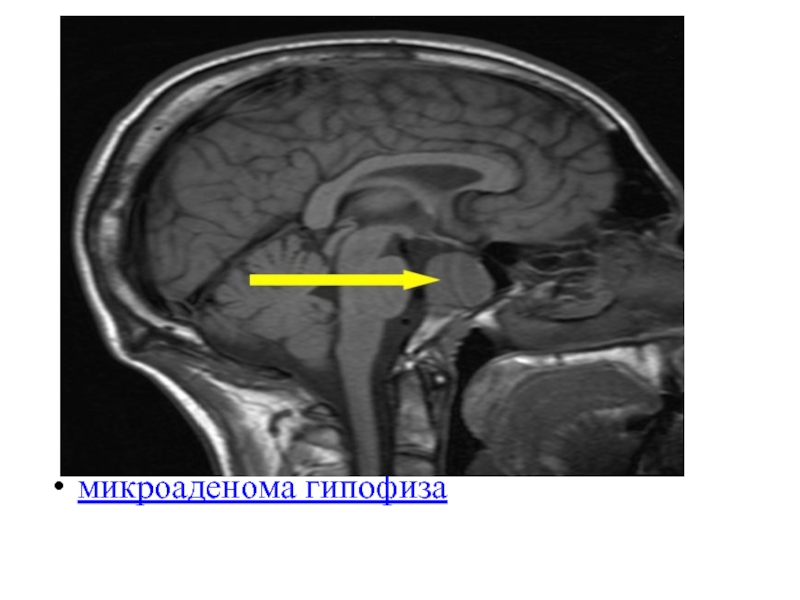
- 17. микроаденома гипофиза
- 19. Лучевая диагностиказаболеваний щитовидной железы Лучевая анатомия. Щитовидная
- 20. Нижний полюс достигает 5-6-го хряща трахеи.
- 21. Для установления диагноза заболевания ЩЖ важное значениеимеют
- 22. Современные ультразвуковые приборы позволяют получать трехмерное изображение
- 23. УЗИ щитовидной железы в норме. Поперечное сечение
- 26. Для изучения функции щитовидной железы применяют радионуклидное
- 27. Сцинтиграмма щитовидной железы в прямой проекции. Размеры железы не увеличены, диффузное равномерное распределение РФП.
- 28. С помощью радионуклидного метода можно также изучать
- 30. Гипотиреоз (микседема) развивается вследствие атрофиипаренхимы (фолликулов). Различают
- 31. Эндемический диффузный зоб (ДЭЗ). Для ДЭЗ характерноравномерное
- 33. Эндемический узловой зоб (УЭЗ). Для УЭЗ характернагладкая
- 35. Гиперпластический зоб (болезнь Graves, гипертиреоз,тиреотоксикоз). Патогенез связан
- 37. Лучевая диагностиказаболеваний паращитовидных желез Лучевая анатомия. Паращитовидные
- 38. Классификация заболеваний паращитовидных желез. По функциональному состоянию
- 39. Для установления диагноза заболевания паращитовидныхжелез используется
- 40. Вилочковая железа (тимус) располагается в верхнем отделе
- 42. Степени развития тимомегалии у детей определяются
- 44. Лучевая диагностиказаболеваний поджелудочной железы Лучевая анатомия. Поджелудочная
- 45. Классификация эндокринных заболеваний поджелудочнойжелезы Сахарный диабет: Тип
- 46. Рентгеновская компьютерная томограмма поджелудочной железы. Глюкагонома: объемное
- 47. Инсулинома
- 48. На ангиограммах инсулинома определяется как образованиес
- 50. ППома. ППома — в большинстве случаевдоброкачественная
- 51. Лучевая диагностиказаболеваний надпочечников Лучевая анатомия. Надпочечники (НП)
- 54. Эхограмма правого надпочечника. Гиперэхогенное образование в области верхнего полюса почки (стрелки)
- 55. УЗИ. НП лоцируется со стороны передней,
- 56. РКТ. Толщина ножки НП < 10
- 57. Магнитно-резонансная томограмма Т1-режим – срез на уровне надочечников. Левый надпочечник указан стрелкой.
- 58. Опухоль надпочечника. Бывает доброкачественной и злокачественной, встречается
- 59. МРТ исследование позволяет выявлять очаги гипо-,
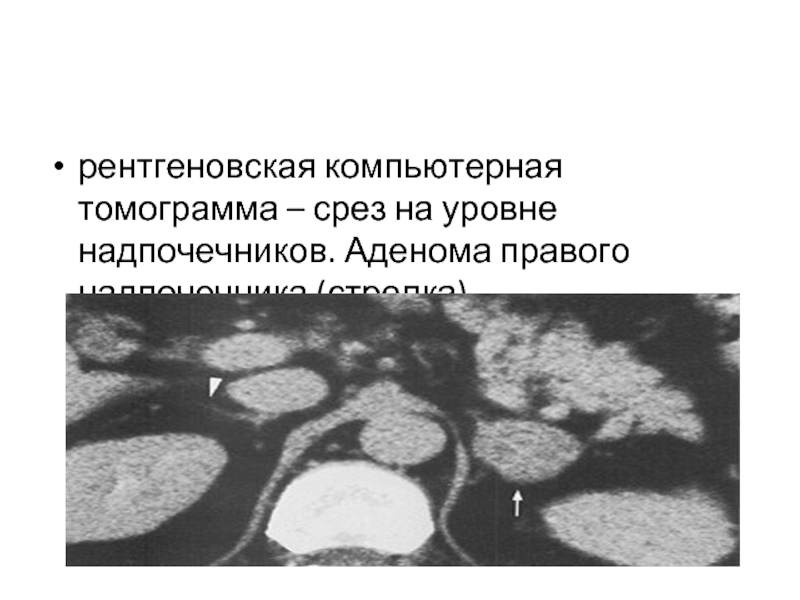
- 60. рентгеновская компьютерная томограмма – срез на уровне надпочечников. Аденома правого надпочечника (стрелка).
- 61. Аденома (стрелка) правого надпочечника. Аденома имеет вид небольшого гиподенсного образования с гомогенной структурой
- 62. КТ. Гиперплазия левого надпочечника (стрелка). Ножки
- 63. МРТ. Феохромоцитома (указана стрелкой): а - до
- 64. Источники и литература ЛИТЕРАТУРА Клиническая эндокринология:
Слайд 1
Тема:Лучевая диагностика заболеваний и повреждений эндокринной системы
Выполнила:Жанысова Н.С.
Проверила:Сергеева О.А.
Слайд 2
Эндокринная система-это железы внутренней секреции, не имеющие выводных протоков и выделяющие
вырабатываемые ими вещества (гормоны) непосредственно в кровь или в лимфу.
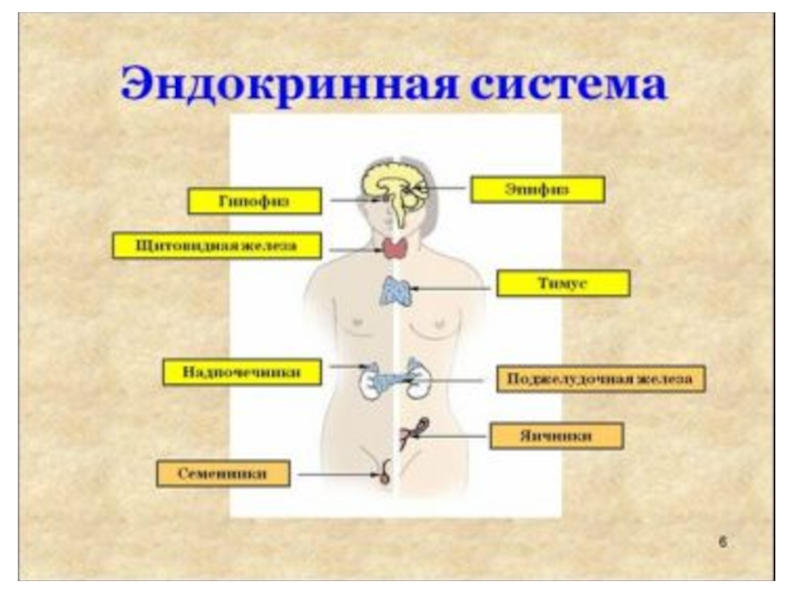
Слайд 3Органы эндокринной системы подразделяют на следующие группы:
Гипоталамо-гипофизарная система (нейросекреторные нейроны
гипоталамуса и аденогипофиз).
Придатки мозга (нейрогипофиз и эпифиз).
Бранхиогенная группа, происходящая из эпителия глоточных карманов (щитовидная, паращитовидные и вилочковая железы).
Надпочечниково-адреналовая система (кора и мозговое вещество надпочечников, параганглии).
Островки Лангерханса поджелудочной железы.
Эндокринные клетки половых желёз (яичек и яичников).
Придатки мозга (нейрогипофиз и эпифиз).
Бранхиогенная группа, происходящая из эпителия глоточных карманов (щитовидная, паращитовидные и вилочковая железы).
Надпочечниково-адреналовая система (кора и мозговое вещество надпочечников, параганглии).
Островки Лангерханса поджелудочной железы.
Эндокринные клетки половых желёз (яичек и яичников).
Слайд 5Лучевая диагностиказаболеваний гипофиза
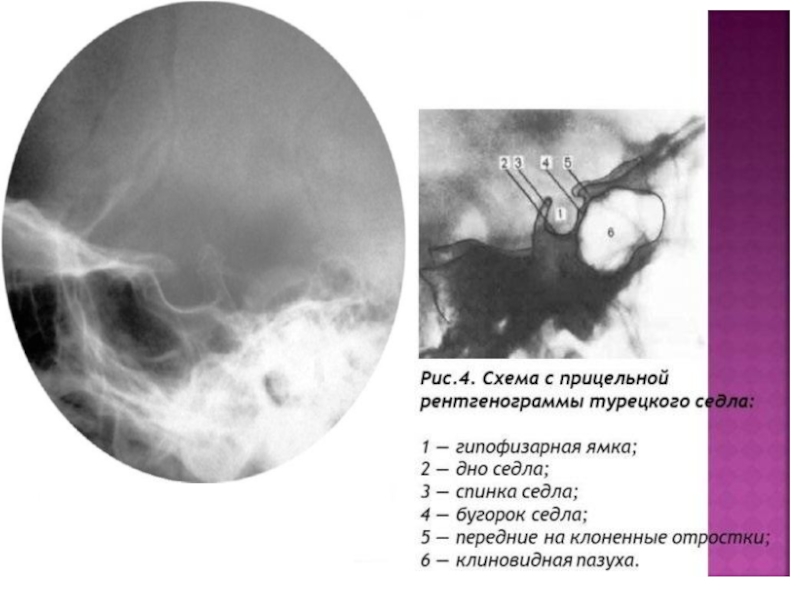
Лучевая анатомия. Размеры турецкого седла вбоковой проекции: передне-задний (сагитальный)
– 9-14 мм,верхне-нижний (вертикальный) – 7-12 мм.
Гипофиз располагается в центре турецкого седла.Визуализируется в виде бобовидного образования с прямым или слегкавогнутым верхним контуром (выпуклым только в периоде половогосозревания или во время беременности). Высота гипофиза во фронтальнойплоскости – 2-7 мм, ширина (поперечный размер) –12,9 мм± 1.6 мм. Зона гипофиза в коронарной проекции равна 93±1,6 мм2. Размеры гипофиза могут варьировать во время: беременности до12 мм, у детей (до 10 мм у девочек, до 8 мм у мальчиков). Центральнов верхней части гипофиза регистрируется его ножка (воронка) ширинойменее 4 мм. В норме аденогипофиз и нейрогипофиз большинством методовлучевой диагностики не дифференцируются.
Гипофиз располагается в центре турецкого седла.Визуализируется в виде бобовидного образования с прямым или слегкавогнутым верхним контуром (выпуклым только в периоде половогосозревания или во время беременности). Высота гипофиза во фронтальнойплоскости – 2-7 мм, ширина (поперечный размер) –12,9 мм± 1.6 мм. Зона гипофиза в коронарной проекции равна 93±1,6 мм2. Размеры гипофиза могут варьировать во время: беременности до12 мм, у детей (до 10 мм у девочек, до 8 мм у мальчиков). Центральнов верхней части гипофиза регистрируется его ножка (воронка) ширинойменее 4 мм. В норме аденогипофиз и нейрогипофиз большинством методовлучевой диагностики не дифференцируются.
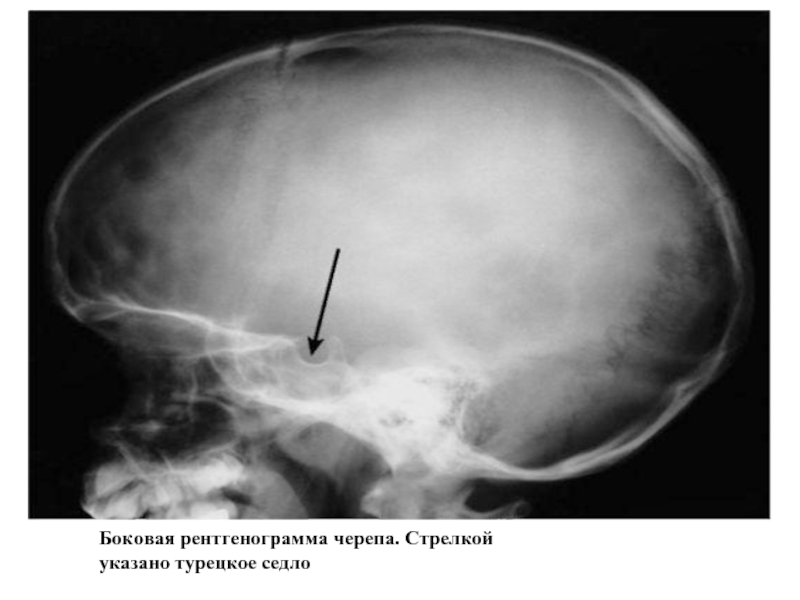
Слайд 6Для определения заболеваний гипофиза долгое время применяли рентгенологический метод, который заключался
в рентгенографии черепа в прямой и боковой проекциях и в выполнении прицельного снимка гипофиза.
Размеры и форма турецкого седла вариабельны, однако значительное изменение этих показателей или обнаруженные признаки деструкции позволяют заподозрить или отвергнуть наличие патологических изменений. Все эти признаки, как правило, соответствуют относительно поздней стадии заболевания.
Размеры и форма турецкого седла вариабельны, однако значительное изменение этих показателей или обнаруженные признаки деструкции позволяют заподозрить или отвергнуть наличие патологических изменений. Все эти признаки, как правило, соответствуют относительно поздней стадии заболевания.
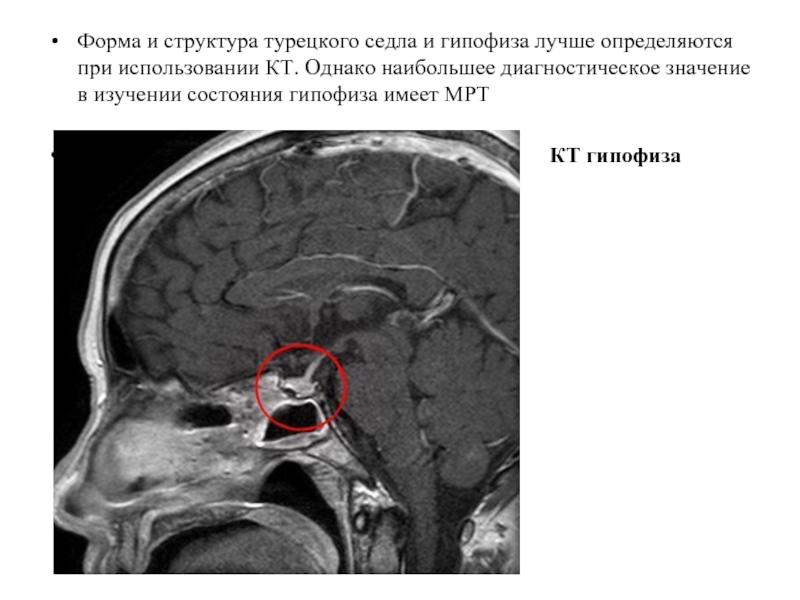
Слайд 9Форма и структура турецкого седла и гипофиза лучше определяются при использовании
КТ. Однако наибольшее диагностическое значение в изучении состояния гипофиза имеет МРТ
КТ гипофиза
КТ гипофиза
Слайд 10МР-исследование необходимо выполнять в трех проекциях. Это помогает изучить гипофиз и
все окружающие его структуры.
Сагиттальная проекция позволяет визуализировать переднюю и заднюю доли гипофиза, воронку гипофиза, пазухи основной кости, супраселлярную цис-терну и перекрест зрительных нервов, спинку седла и цистерны мозга.
Фронтальная проекция дает возможность оценить симметрию гипофиза, положение воронки гипофиза, супраселлярной цистерны,перекреста зрительных нервов и пазух основной кости.
Аксиальная проекция обеспечивает визуализацию обеих долей гипофиза, кавернозных синусов, спинки турецкого седла и цистерны мозга.
Сагиттальная проекция позволяет визуализировать переднюю и заднюю доли гипофиза, воронку гипофиза, пазухи основной кости, супраселлярную цис-терну и перекрест зрительных нервов, спинку седла и цистерны мозга.
Фронтальная проекция дает возможность оценить симметрию гипофиза, положение воронки гипофиза, супраселлярной цистерны,перекреста зрительных нервов и пазух основной кости.
Аксиальная проекция обеспечивает визуализацию обеих долей гипофиза, кавернозных синусов, спинки турецкого седла и цистерны мозга.
Слайд 12Классификация заболеваний гипофиза
Опухоль турецкого седла бывает весьма разнообразной как по гистологической
структуре, так и по локализации. Различают опухоли по:
Локализации:
Эндоселлярные – типично наличие округленного расширения просвета турецкого седла, спинка которого истончена, а иногда и вовсе не видна. Вход в турецкое седло расширен, углубление дна сравнительно небольшое, спинка может быть укорочена.
Супраселлярные – приводят к изменению цистерн. При больших опухолях могут наблюдаться признаки прорастания 3-го желудочка мозга.
Параселлярные – вызывают изменения в костях свода черепа.
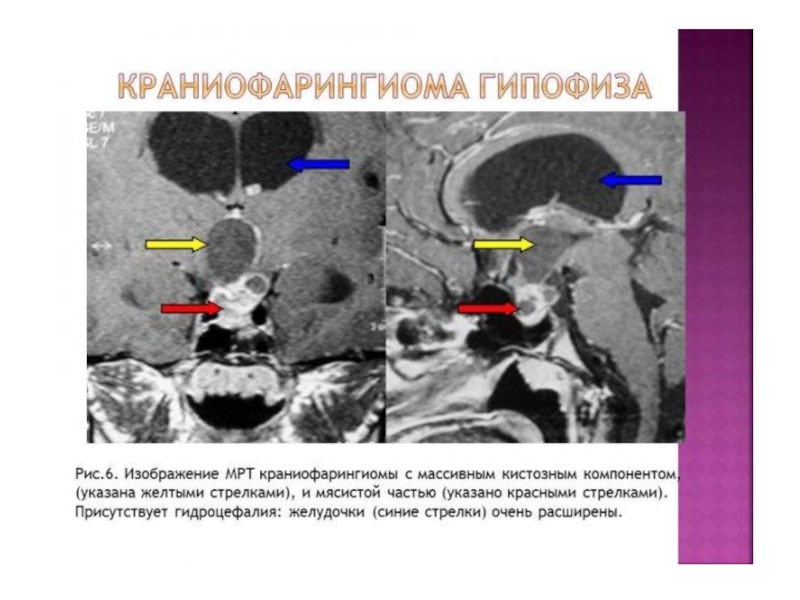
Ретроселлярные – разрушают спинку седла и задние отклоненные отростки. Спинка седла вначале истончается, отдавливается вперед, иногда может надламываться. К таким опухолям относятся аденома гипофиза, краниофарингиома, опухоль зрительного нерва.
Локализации:
Эндоселлярные – типично наличие округленного расширения просвета турецкого седла, спинка которого истончена, а иногда и вовсе не видна. Вход в турецкое седло расширен, углубление дна сравнительно небольшое, спинка может быть укорочена.
Супраселлярные – приводят к изменению цистерн. При больших опухолях могут наблюдаться признаки прорастания 3-го желудочка мозга.
Параселлярные – вызывают изменения в костях свода черепа.
Ретроселлярные – разрушают спинку седла и задние отклоненные отростки. Спинка седла вначале истончается, отдавливается вперед, иногда может надламываться. К таким опухолям относятся аденома гипофиза, краниофарингиома, опухоль зрительного нерва.
Слайд 13Рентгенологические признаки изменений турецкого седлапри объемном образовании (аденоме) гипофиза:
остеопороз,
увеличение размеров,
деформация,
истончение крыловидных
отростков,
деструкция.
КТ при объемном образовании (аденоме)гипофиза: фронтальные срезы производятся толщиной до 2 мм, т.к.эндоселлярные опухоли могут быть не видны в толще горизонтальных срезов. Хорошо выявляются опухоли с супраселлярным ростом.
деструкция.
КТ при объемном образовании (аденоме)гипофиза: фронтальные срезы производятся толщиной до 2 мм, т.к.эндоселлярные опухоли могут быть не видны в толще горизонтальных срезов. Хорошо выявляются опухоли с супраселлярным ростом.
Слайд 19Лучевая диагностиказаболеваний щитовидной железы
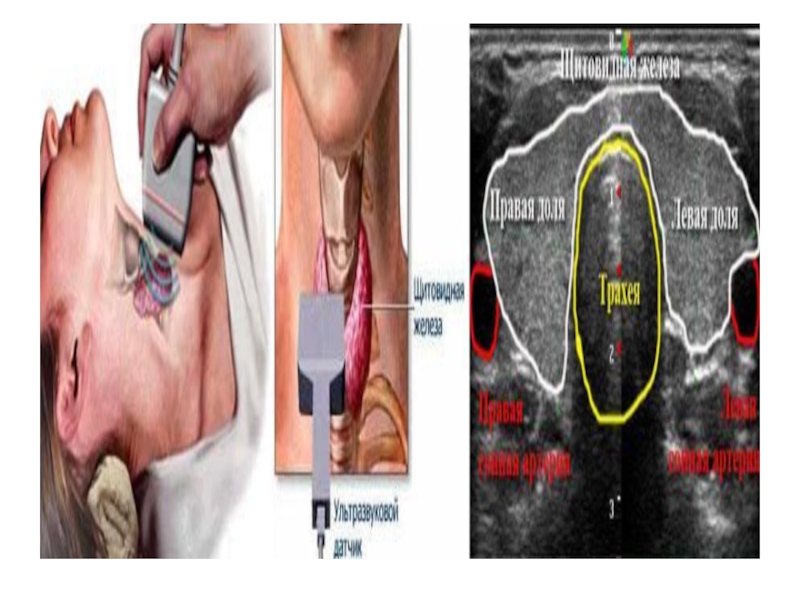
Лучевая анатомия. Щитовидная железа (ЩЖ)является дольчатым подковообразным органом,
расположенным в среднейтрети шеи. Железа состоит из двух боковых долей (каждая из которыхимеет в длину около 5 см и в ширину около 2.5 см), соединенныхперешейком (шириной до 1 см), прикрывающим спереди 2 и 3 кольцотрахеи. Перешеек часто отсутствует или представлен полоской фибрознойткани. Объем щитовидной железы варьирует в зависимости от возраста и пола. Пирамидальная долька, которая представляет собой языкообразный выступ, расположенный краниально от перешейка обычно с левой стороны,может быть двойным или отсутствовать. Добавочная тиреоидная тканьможет обнаруживаться вдоль эмбрионального щитоязычного протока, вглубоких слоях шеи, средостении, погруженный в тимус илисублингвально в районе слепого отверстия.
Слайд 20
Нижний полюс достигает 5-6-го хряща трахеи. Перешеек располагается на уровне 2-3-го
хряща. Иногда встречаются добавочные дольки железы. Позади щитовидной железы, в околотрахеальной клетчатке, располагаются верхние и нижние паращитовидные железы. Их размер составляет не более 6 мм.
Рентгенологическое исследование области шеи для визуализации щитовидной железы малоинформативно.
Рентгенологическое исследование области шеи для визуализации щитовидной железы малоинформативно.
Слайд 21Для установления диагноза заболевания ЩЖ важное значениеимеют данные дополнительных методов исследования:
Ультразвуковое
и сонография исследование ЩЖ.
Сцинтиграфия и/или ОФЭКТ, иоднакопительная функция ЩЖ.
Исследование функциональной активности ЩЖ радиоиммунным анализом (РИА).
Сцинтиграфия и/или ОФЭКТ, иоднакопительная функция ЩЖ.
Исследование функциональной активности ЩЖ радиоиммунным анализом (РИА).
Слайд 22Современные ультразвуковые приборы позволяют получать трехмерное изображение органа и одновременно изучать
кровоток в нем. В случае необходимости под ультразвуковым контролем выполняют диагностическую пункцию.
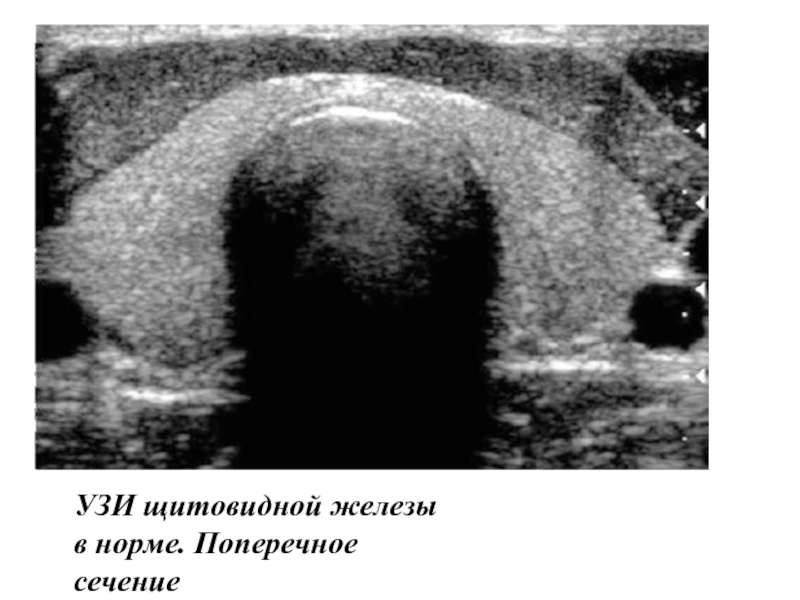
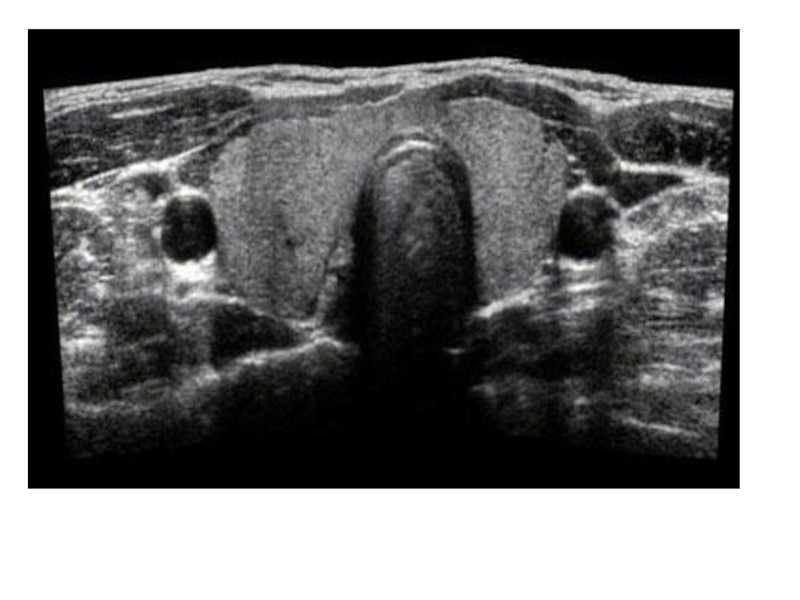
В норме щитовидная железа на продольной сонограмме выглядит как образование с однородной структурой и достаточно четкими контурами. Видны обе доли железы, каждая овальной формы, с четкими контурами и зернистой, изоэхогенной структурой. Перешеек железы визуализируется в виде линейного образования толщиной до 1 см. Между долями иногда удается различить хрящи гортани и изображение крупных сосудистых стволов.
На поперечных срезах латеральными границами щитовидной железы являются общая сонная артерия и внутренняя яремная вена, которые видны в виде эхонегативных образований округлой формы.
В норме щитовидная железа на продольной сонограмме выглядит как образование с однородной структурой и достаточно четкими контурами. Видны обе доли железы, каждая овальной формы, с четкими контурами и зернистой, изоэхогенной структурой. Перешеек железы визуализируется в виде линейного образования толщиной до 1 см. Между долями иногда удается различить хрящи гортани и изображение крупных сосудистых стволов.
На поперечных срезах латеральными границами щитовидной железы являются общая сонная артерия и внутренняя яремная вена, которые видны в виде эхонегативных образований округлой формы.
Слайд 26Для изучения функции щитовидной железы применяют радионуклидное исследование. Для получения правильного
результата исследования необходимо на месяц исключить прием йодных препаратов, чтобы не заблокировать железу. Радио- фармпрепарат, содержащий технеций, вводят внутривенно. После этого проводят сцинтиграфию железы.
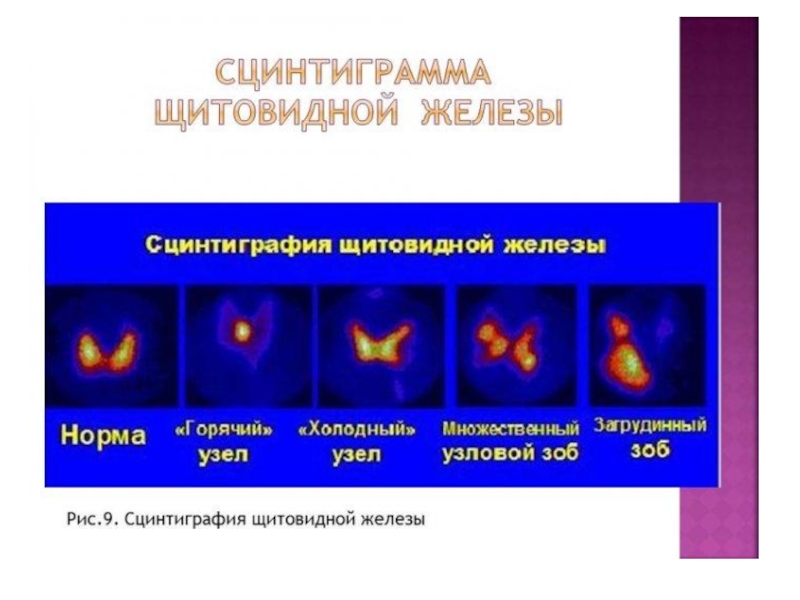
На сцинтиграмме щитовидная железа имеет неправильную форму, напоминающую «бабочку», четкие выпуклые контуры. Доли и перешеек обычно хорошо видны. Правая доля, как правило, несколько больше левой, хотя положение железы и ее размеры весьма вариабельны. Плотность сцинтилляций в центральных отделах долей выше, чем по периферии, поскольку там располагается большая часть железистой ткани.
На сцинтиграмме щитовидная железа имеет неправильную форму, напоминающую «бабочку», четкие выпуклые контуры. Доли и перешеек обычно хорошо видны. Правая доля, как правило, несколько больше левой, хотя положение железы и ее размеры весьма вариабельны. Плотность сцинтилляций в центральных отделах долей выше, чем по периферии, поскольку там располагается большая часть железистой ткани.
Слайд 27
Сцинтиграмма щитовидной железы в прямой проекции. Размеры железы не увеличены, диффузное
равномерное распределение РФП.
Слайд 28С помощью радионуклидного метода можно также изучать состояние функции железы. Для
этого после введения радиоактивного йода проводят радиометрию щитовидной железы. Уровень в крови гормонов щитовидной железы и паратгормона (гормон паращитовидных желез) устанавливают с помощью радиоиммунного анализа.
Изучить паращитовидные железы методами лучевой диагностики непросто. Рентгенологически и с помощью КТ трудно диффе- ренцировать небольшие образования, имеющие к тому же сходные показатели плотности с окружающими тканями. Предпринимаются попытки использовать для визуализации паращитовидных желез метод МР-томографии.
Изучить паращитовидные железы методами лучевой диагностики непросто. Рентгенологически и с помощью КТ трудно диффе- ренцировать небольшие образования, имеющие к тому же сходные показатели плотности с окружающими тканями. Предпринимаются попытки использовать для визуализации паращитовидных желез метод МР-томографии.
Слайд 29 Классификация заболеваний щитовидной
железы:
Аномалии развития:Атиреоз; Гипоплазия (кретинизм); Фрагментация; Дистопия; Эктопия;Кистоз (персистирующий щитоязычный проток).
Приобретенные заболевания: Гипотиреоз (микседема); Зоб (увеличение щитовидной железы).
Классификация зоба.
По конфигурации:
диффузный;
узловой;
смешанный.
По функции:
гипертиреоидный;
эутиреоидный;
гипотиреоидный.
Аномалии развития:Атиреоз; Гипоплазия (кретинизм); Фрагментация; Дистопия; Эктопия;Кистоз (персистирующий щитоязычный проток).
Приобретенные заболевания: Гипотиреоз (микседема); Зоб (увеличение щитовидной железы).
Классификация зоба.
По конфигурации:
диффузный;
узловой;
смешанный.
По функции:
гипертиреоидный;
эутиреоидный;
гипотиреоидный.
Слайд 30Гипотиреоз (микседема) развивается вследствие атрофиипаренхимы (фолликулов). Различают первичный, как проявлениеаутоиммунных реакций,
и вторичный (центральный), связанный снедостаточной продукцией тиреотропного гормона (ТТГ).
Иоднакопительная функция снижена - регистрируетсяпостоянное пологое возрастание кривой вплоть до 48 часов и более. Насцинтиграмме изображение щитовидной железы, как правило, уменьшенныхразмеров с диффузно сниженным накоплением радиоизотопа.
Иоднакопительная функция снижена - регистрируетсяпостоянное пологое возрастание кривой вплоть до 48 часов и более. Насцинтиграмме изображение щитовидной железы, как правило, уменьшенныхразмеров с диффузно сниженным накоплением радиоизотопа.
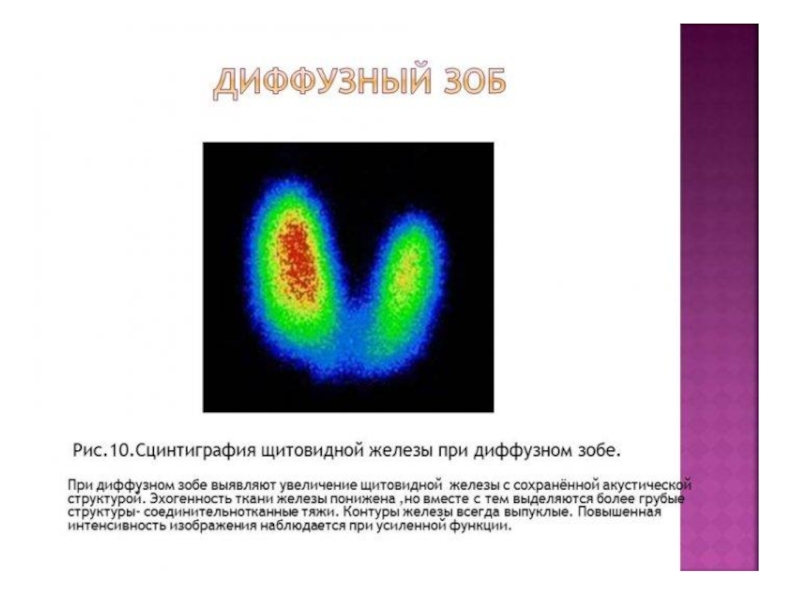
Слайд 31Эндемический диффузный зоб (ДЭЗ). Для ДЭЗ характерноравномерное увеличение ЩЖ. УЗ-картина -
признаки гиперплазии ЩЖ:увеличение долей и сглаженность перехода перешейка в доли. Капсула неуплотнена, эхоструктура ткани мелкоячеистая или среднеячеистая,эхогенность не изменена, нет фиброзной тяжистости. Функциональноесостояние ЩЖ, как правило, эутиреоидное. Антитела к тиреоиднымантигенам не определяются. При пункционной биопсии обнаруживаютсяклетки эпителия, коллоид.
Слайд 33Эндемический узловой зоб (УЭЗ). Для УЭЗ характернагладкая поверхность железы. При ультразвуковом
исследованииопределяется гипо- или эхонегативное образование, которое имеетчеткие контуры и хорошо визуализируется на фоне однородной мелко илисреднеячеистой эхоструктуры и неизменной эхогенности ткани.Функциональное состояние ЩЖ не изменено. В цитограммах – клеткиэпителия, коллоид.
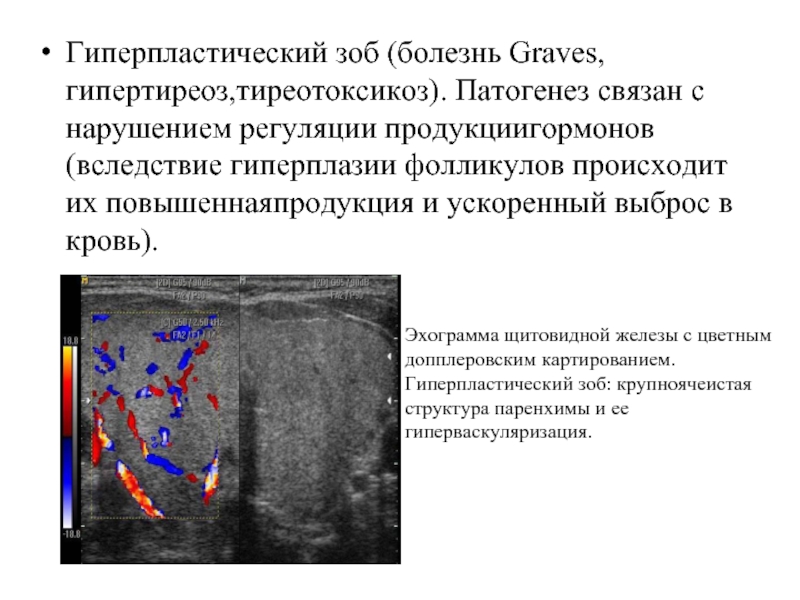
Слайд 35Гиперпластический зоб (болезнь Graves, гипертиреоз,тиреотоксикоз). Патогенез связан с нарушением регуляции продукциигормонов
(вследствие гиперплазии фолликулов происходит их повышеннаяпродукция и ускоренный выброс в кровь).
Эхограмма щитовидной железы с цветным допплеровским картированием. Гиперпластический зоб: крупноячеистая структура паренхимы и ее гиперваскуляризация.
Слайд 37Лучевая диагностиказаболеваний паращитовидных желез
Лучевая анатомия. Паращитовидные железы(ПЩЖ) числом 3-4, величиной с
рисовое зерно, массой 10-12 мг, имеютболее плотную консистенцию, чем щитовидная железа. Паращитовидныежелезы прилежат к задней поверхности боковых долей щитовидной железы.От щитовидной железы отделены фиброзной капсулой. Могут находитьсятакже вокруг трахеи или проникать глубоко в вещество щитовиднойжелезы.
Слайд 38Классификация заболеваний паращитовидных желез.
По функциональному состоянию (характеристика):
Гиперпаратиреоз: (гиперкальциемия после начала терапии
диуретиками, повышение уровня кальция и паратгормона в сыворотке (в норме гиперкальциемия приводит к снижению уровня паратгормона.), паратиреоидная остеодистрофия, мочекаменная болезнь).
Гипопаратиреоз: (понижение уровня кальция и паратгормона в сыворотке, обызвествление мягких тканей, замедление синостозирования).
Гипопаратиреоз: (понижение уровня кальция и паратгормона в сыворотке, обызвествление мягких тканей, замедление синостозирования).
Слайд 39Для установления диагноза заболевания паращитовидныхжелез используется
следующий алгоритм:
Анализ крови на кальций
и паратгормон (проба с кальцитонином),
Ультразвуковое исследование ПЩЖ,
Сцинтиграфия ПЩЖ,
Рентгенография для выявления признаков паратиреоидной остеодистрофии.
Ультразвуковое исследование ПЩЖ,
Сцинтиграфия ПЩЖ,
Рентгенография для выявления признаков паратиреоидной остеодистрофии.
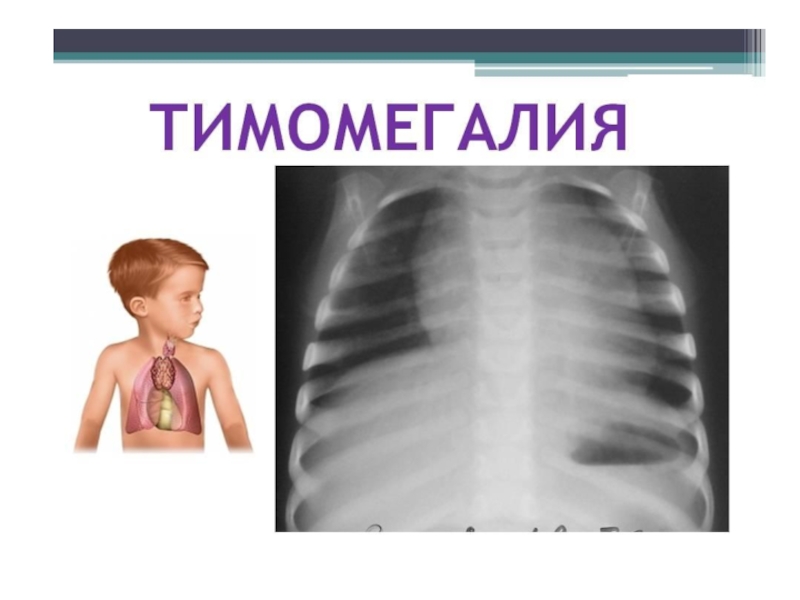
Слайд 40Вилочковая железа (тимус) располагается в верхнем отделе переднего средостения и состоит
из двух долей. Доли соединены между собой и в них различают шейный и грудной отделы. Верхние отделы долей уже и меньше, чем нижние. Нижние отделы располагаются между перикардом и грудиной и окружены жировой клетчаткой. С возрастом анатомия вилочковой железы изменяется, наступает инволюция железы. Однако даже в старости в жировой клетчатке переднего средостения остается часть железы.
В детском возрасте вилочковая железа видна на рентгенограмме. Ведущая роль при исследовании вилочковой железы у детей до 5-6 лет принадлежит ультразвуковому методу. Методы МРТ и КТ также хорошо подходят для исследования структур средостения .Поэтому исследование вилочковой железы с помощью томографии весьма перспективно. При использовании МРТ и КТ удается детально изучить изменения структуры железы, дифференцировать ее от окружающих сосудов и тканей.
В детском возрасте вилочковая железа видна на рентгенограмме. Ведущая роль при исследовании вилочковой железы у детей до 5-6 лет принадлежит ультразвуковому методу. Методы МРТ и КТ также хорошо подходят для исследования структур средостения .Поэтому исследование вилочковой железы с помощью томографии весьма перспективно. При использовании МРТ и КТ удается детально изучить изменения структуры железы, дифференцировать ее от окружающих сосудов и тканей.
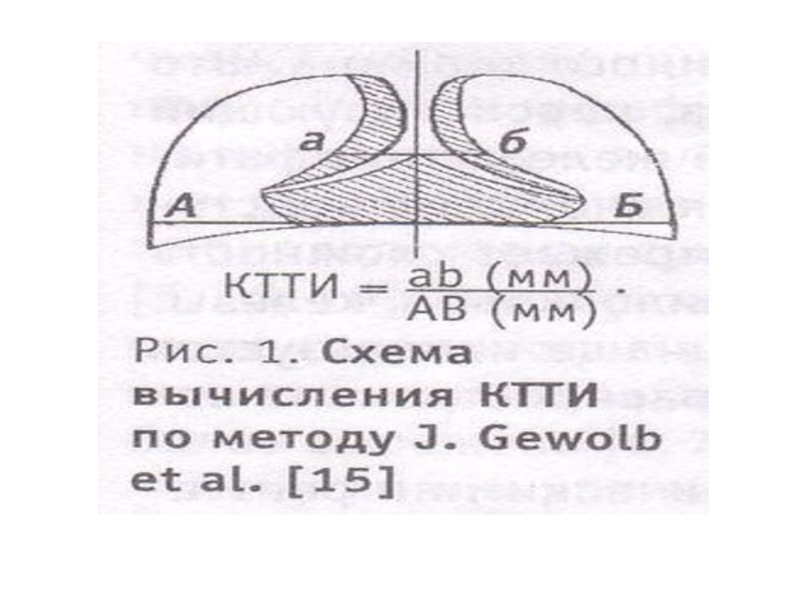
Слайд 42
Степени развития тимомегалии у детей определяются как по качественным признакам (внешний
вид железы на рентгене), так и по результатам специальных измерений.
Для определения выраженности тимомегалии у детей раннего возраста используют кардиотимикоторакальный индекс (КТТИ).
КТТИ на уровне 0,33-0,37 – 1 степень
КТТИ, равный 0,37-0,42 – 2 степень
КТТИ, превышающий 0,42 – 3 степень
Для определения выраженности тимомегалии у детей раннего возраста используют кардиотимикоторакальный индекс (КТТИ).
КТТИ на уровне 0,33-0,37 – 1 степень
КТТИ, равный 0,37-0,42 – 2 степень
КТТИ, превышающий 0,42 – 3 степень
Слайд 44Лучевая диагностиказаболеваний поджелудочной железы
Лучевая анатомия. Поджелудочная железа (ПЖ) –паренхиматозный инкреторный и
экскреторный железистый орган, вкотором различают головку, тело и хвост. Имеются передняя, верхняя изадняя поверхности. Вес 60-120 г. Длина 14-25 см.
УЗД, РКТ и МРТ. Подготовка к исследованию заключается вдиете на протяжении 2-3 дней с исключением из рациона клетчатки(фруктов, овощей, хлеба и т.д.) и молочных продуктов.
Производится продольное, поперечное и косое сканирование. Размеры: головка – 11-32 мм, тело – 4-21мм, хвост – 7-32 мм. Структура в норме средне- илимелкозернистая, однородная, эхогенность равномерная, сопоставимая спеченью. Протоковая система (Вирсунгов проток) диаметром до 1 мм.
УЗД, РКТ и МРТ. Подготовка к исследованию заключается вдиете на протяжении 2-3 дней с исключением из рациона клетчатки(фруктов, овощей, хлеба и т.д.) и молочных продуктов.
Производится продольное, поперечное и косое сканирование. Размеры: головка – 11-32 мм, тело – 4-21мм, хвост – 7-32 мм. Структура в норме средне- илимелкозернистая, однородная, эхогенность равномерная, сопоставимая спеченью. Протоковая система (Вирсунгов проток) диаметром до 1 мм.
Слайд 45Классификация эндокринных заболеваний поджелудочнойжелезы
Сахарный диабет:
Тип I;
Тип II;
Ортоэндокринные функционирующие опухоли поджелудочной железы:
Глюкагонома;
Инсулинома
(инсулома);
Соматостатинома;
ППома (ПП - панкреатический полипептид).
Параэндокринные опухоли:
Гастринома;
ВИПома (ВИП - вазоактивный интестинальный пептид;
Кортикотропинома;
Паратиренома;
Опухоли поджелудочной железы с карциноидным синдромом .
Соматостатинома;
ППома (ПП - панкреатический полипептид).
Параэндокринные опухоли:
Гастринома;
ВИПома (ВИП - вазоактивный интестинальный пептид;
Кортикотропинома;
Паратиренома;
Опухоли поджелудочной железы с карциноидным синдромом .
Слайд 46Рентгеновская компьютерная томограмма поджелудочной железы. Глюкагонома: объемное образование в области хвоста
поджелудочной железы гиподенсивной структуры (стрелка).
Слайд 48
На ангиограммах инсулинома определяется как образованиес наличием мелких патологических сосудов и
несколько болееинтенсивным накоплением контрастного вещества по сравнению сокружающей паренхимой поджелудочной железы. Процедура забора пробкрови для определения ИРИ и С-пептида выполняется одновременно спроведением селективной артериографии поджелудочной железы.
Слайд 50
ППома. ППома — в большинстве случаевдоброкачественная опухоль, секретирующая панкреатический полипептид(ПП) и
локализующаяся преимущественно (93%) в головке поджелудочнойжелезы. Повышение уровня панкреатического полипептида в плазме можетбыть обусловлено ПП-клеточной опухолью. Базальный уровеньпанкреатического полипептида в плазме не превышает 60 пмоль/л.Соматостатин и глюкоза снижают секрецию ПП, а голод, физическаянагрузка и острая гипогликемия заметно стимулируют.
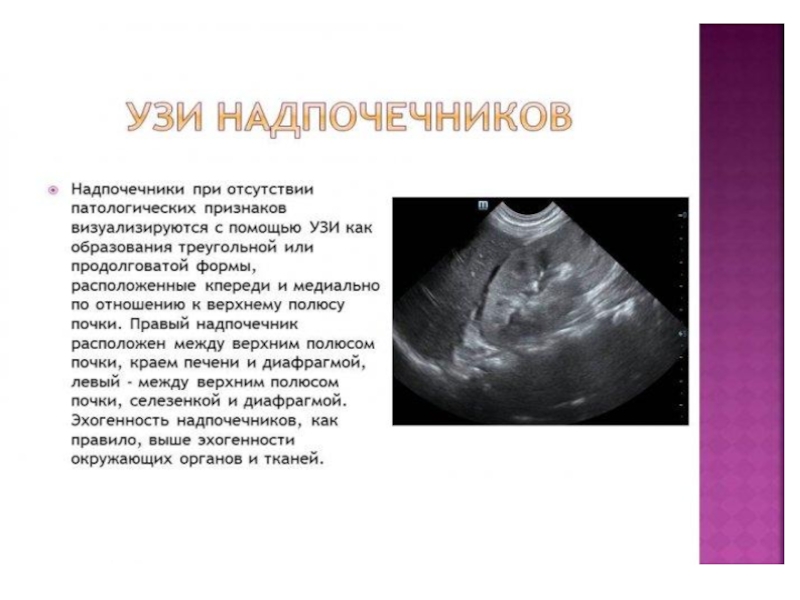
Слайд 51Лучевая диагностиказаболеваний надпочечников
Лучевая анатомия. Надпочечники (НП) – парныйорган, расположенный в области
верхнего полюса почек. Левый имеетокруглую форму, правый – пирамидальную. Размеры: основание до11-17 мм, высота левого – 17-25 мм, правого – 18-29 мм.
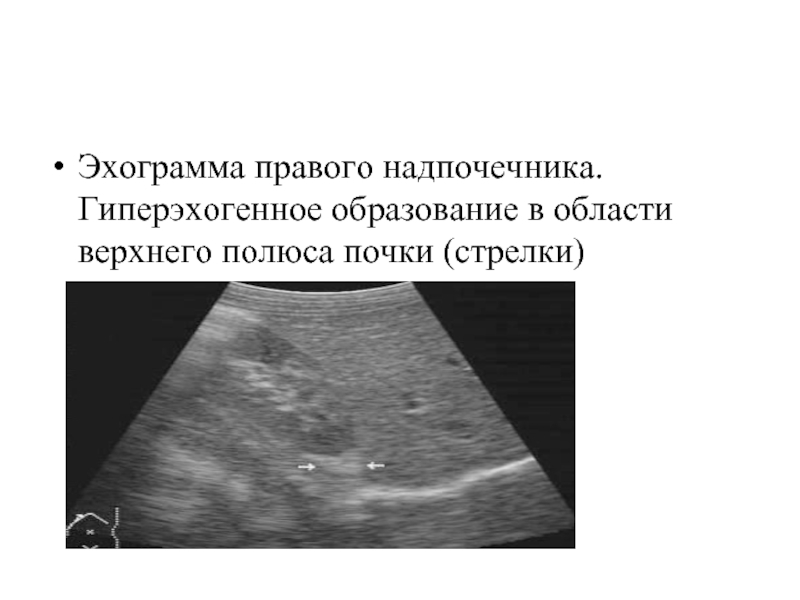
Слайд 54
Эхограмма правого надпочечника. Гиперэхогенное образование в области верхнего полюса почки (стрелки)
Слайд 55
УЗИ. НП лоцируется со стороны передней, задней и боковойповерхностей. Надпочечники не
всегда удается лоцировать (у 1/3, в70-80%). Для качественной визуализации необходима тщательнаяподготовка. Корковое вещество имеет эхогенность как у печени,мозговое – гипоэхогенно. Структура мелкозернистая.
Слайд 56
РКТ. Толщина ножки НП < 10 мм. Показатели плотности(без контрастного усиления)
– 25-40 HU.
МРТ. Характеристика размеров НП идентична РКТисследованию. Характеристики МР-сигнала нормального надпочечника: T1– слабо гипоинтенсивный по отношению к печени, T1 сподавлением жира – изоинтенсивный; T2 – гипоинтенсивный,T2 с подавлением жира – гиперинтенсивный.
МРТ. Характеристика размеров НП идентична РКТисследованию. Характеристики МР-сигнала нормального надпочечника: T1– слабо гипоинтенсивный по отношению к печени, T1 сподавлением жира – изоинтенсивный; T2 – гипоинтенсивный,T2 с подавлением жира – гиперинтенсивный.
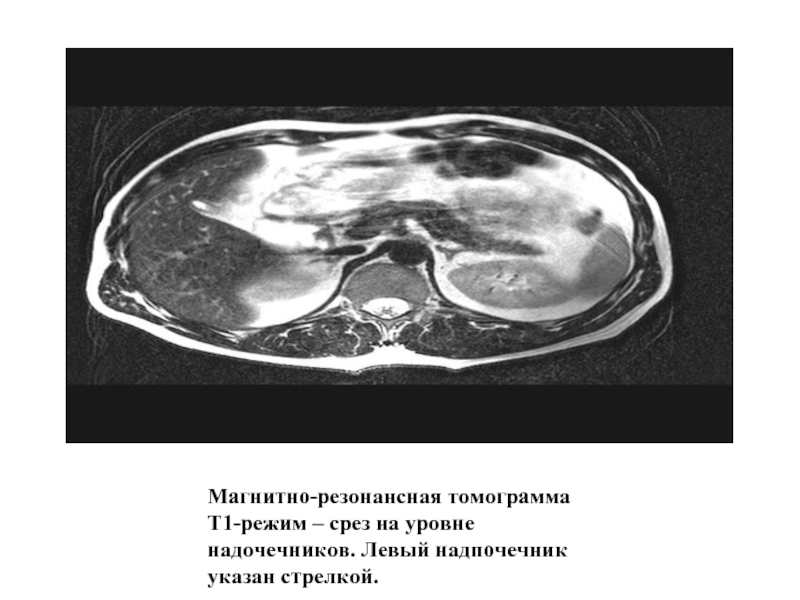
Слайд 57
Магнитно-резонансная томограмма Т1-режим – срез на уровне надочечников. Левый надпочечник указан
стрелкой.
Слайд 58Опухоль надпочечника. Бывает доброкачественной и злокачественной, встречается весьма редко. Для диагностики
применяютпневморетроперитонеум и ангиографию, при помощи которой определяютформу и размеры органа, наличие опухоли. При больших опухоляхнадпочечника наблюдается смещение почки внизу, деформация верхнихчашек, а нередко и лоханки. В диагностике большое значение имеетретроградная пиелография в сочетании с томографией и особенно спневморетроперитонеумом. На снимке хорошо определяется неизменныйверхний полюс почки, а над ним - тень увеличенного надпочечника,контуры которого или неровные, или ровные, но четкие. На ангиограммахвыявляют скопления различной формы и величины пятен контрастноговещества в области опухоли (аденома коры надпочечников,феохромоцитома).
Слайд 59
МРТ исследование позволяет выявлять очаги гипо-, изо-или гиперинтенсивного МР-сигнала утолщенной ножки
надпочечника(например, на T2-взвешенных изображениях МР-сигнал понижен прифеохромоцитомах) или очага гипо- или гиперинтенсивного МР-сигнала(участок обызвествления, перераспределение жира, липома). Длядифференциальной диагностики доброкачественных и злокачественныхопухолей надпочечников используется МРТ с усилением(контрастированием):
Слайд 60
рентгеновская компьютерная томограмма – срез на уровне надпочечников. Аденома правого надпочечника
(стрелка).
Слайд 61
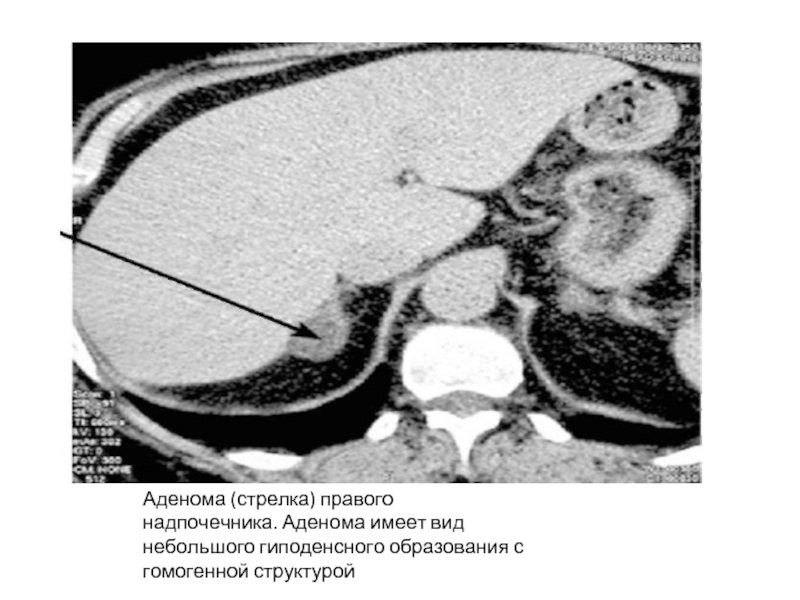
Аденома (стрелка) правого надпочечника. Аденома имеет вид небольшого гиподенсного образования с
гомогенной структурой
Слайд 62
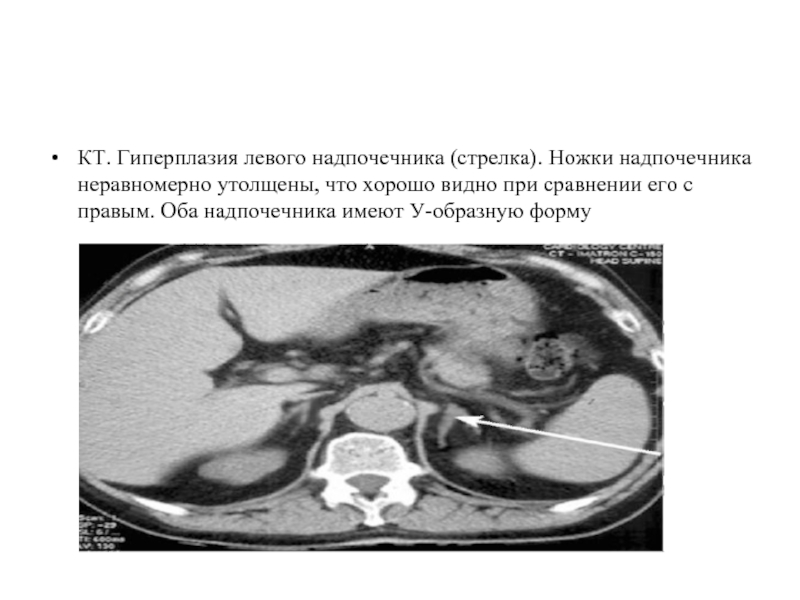
КТ. Гиперплазия левого надпочечника (стрелка). Ножки надпочечника неравномерно утолщены, что хорошо
видно при сравнении его с правым. Оба надпочечника имеют У-образную форму
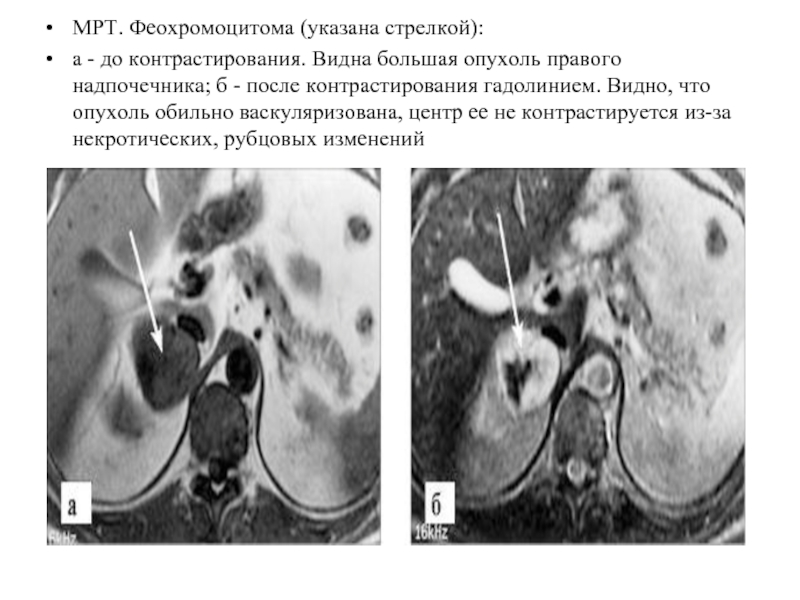
Слайд 63МРТ. Феохромоцитома (указана стрелкой):
а - до контрастирования. Видна большая опухоль правого
надпочечника; б - после контрастирования гадолинием. Видно, что опухоль обильно васкуляризована, центр ее не контрастируется из-за некротических, рубцовых изменений
Слайд 64Источники и литература
ЛИТЕРАТУРА
Клиническая эндокринология: руководство. Под ред. Н.Т. Старковой. – Спб:
Питер, 2002. – 576 с.
Эндокринология. Под ред. Н. Лавин. – Москва: Практика, 1999.
Никонова Л.В., Волков В.Н., Тишковский С.В. Гиперпаратиреоз. Часть I // Вестник ГрГМУ. – 2005. – № 3. – С. 13-16.
Никонова Л.В., Волков В.Н., Тишковский С.В. Гиперпаратиреоз. Часть II // Вестник ГрГМУ. – 2005. – № 3. – С. 17-18
Эндокринология. Под ред. Н. Лавин. – Москва: Практика, 1999.
Никонова Л.В., Волков В.Н., Тишковский С.В. Гиперпаратиреоз. Часть I // Вестник ГрГМУ. – 2005. – № 3. – С. 13-16.
Никонова Л.В., Волков В.Н., Тишковский С.В. Гиперпаратиреоз. Часть II // Вестник ГрГМУ. – 2005. – № 3. – С. 17-18