Слайд 1
СРС
на тему:
Клинико-фармакологическая характеристика лекарственных средств, применяемых при инфекциях верхних и нижних
дыхательных путей.
ВЫПОЛНИЛА: ДУЙСЕНОВА А.
ПРОВЕРИЛА:ЖАМЕНКЕНОВА А.А.
АСТАНА 2016 Г
АО «Медицинский университет Астана»
Кафедра клинической фармакологии интернатуры
Слайд 2
Физиологические изменения системы органов дыхания при беременности При беременности на 15—20%
увеличивается потребность в кислороде и образование С02; повышается чувствительность дыхательного центра к С02 под действием прогестерона. Адаптация системы органов дыхания к происходящим изменениям выражается в увеличении легочной вентиляции на 40%, при этом дыхательный объем возрастает в среднем с 500 до 700 мл, тогда как жизненная емкость легких и частота дыхания не меняются, что приводит к снижению функциональной остаточной емкости и остаточного объема. Адаптационные процессы в легких и почках приводят к изменениям кислотно-щелочного равновесия: уже начиная с I триместра беременности развивается хронический компенсированный алкалоз: Ра02 возрастает до 104-108 мм рт. ст., а РаС02 снижается до уровня 27—32 мм рт. ст., однако вследствие повышенной экскреции бикарбоната почками рН артериальной крови не меняется
Слайд 3Таким образом, минимальные изменения уровней Ра02 и РаС02 у матери могут
свидетельствовать о тяжелой респираторной дисфункции и нарушении оксигенации плода даже в отсутствие яркой клинической картины. С III триместра беременности за счет высокого стояния диафрагмы происходит углубление легочно-диафрагмальных синусов. Вследствие этих процессов у 50% женщин развивается одышка, и даже нетяжелые заболевания легких могут спровоцировать выраженную гипоксию: при развитии пневмонии возрастает потребность в проведении искусственной вентиляции легких (ИВЛ) (до 20% случаев). Кроме того, повышение уровня прогестерона, хорионического (3- гонадотропина, а-фетопротеина приводит к снижению Т-клеточного иммунитета — уменьшается количество Т-хелперов и активность натуральных киллеров, что повышает восприимчивость организма беременной женщины к вирусным и грибковым инфекциям. Этиология в целом практически не отличается от этиологии пневмоний в общей популяции. Пневмония может привести к неблагоприятным последствиям как у матери, так и у плода. Бактериальные и вирусные пневмонии ассоциированы с более высоким риском отслойки плаценты, рождения детей с низкой массой тела, повышают потребность в токолитической терапии.

Слайд 4
Беременность и острые респираторные заболевания
Острые респираторные заболевания (ОРЗ) — группа заболеваний,
характеризующаяся поражением различных отделов респираторного тракта, коротким инкубационным периодом, непродолжительной лихорадкой и интоксикацией.
Острые респираторные заболевания включают как ОРВИ, так и болезни, обусловленные бактериями. Это весьма широко распространенные заболевания, составляющие около 90 % всей инфекционной патологии. В период беременности ОРЗ наблюдают у 2–9 % пациенток.
Слайд 5Влияние на плод
Острый инфекционный процесс в I -м триместре беременности оказывает
прямое токсическое влияние на плод, вплоть до его гибели.
В ряде случаев происходит инфицирование плаценты с развитием в дальнейшем плацентарной недостаточности, формированием задержки развития плода (ЗРП) и внутриутробной инфекционной патологией плода.
Слайд 6Осложнения при беременности
Отмечается формирование пороков развития (при инфицировании в I -м
триместре беременности) от 1 до 10 %, угроза прерывания беременности в 25–50 % случаев, внутриутробное инфицирование плода, плацентарная недостаточность с формированием задержки внутриутробного развития и хронической гипоксии плода. Возможна отслойка плаценты (в 3,2 % случаев).
Слайд 7Противовирусная терапия
Для лечения беременных женщин (начиная с 12-ой недели беременности) [4]:
-
Осельтамивир 1 капсула 75 мг или 75 мг суспензии 2 раза в день 5 дней, при тяжелом гриппе доза может быть увеличена до 150 мг 2 раза в день, курс – до 10 дней
- можно использовать Занамивир (порошок для ингаляций дозированный 5 мг/доза) по 2 ингаляции 2 раза в сутки в течение 5-10 дней.
Слайд 8Особые указания по противовирусной терапии
Лечение должно быть начато как можно раньше:
в течение 48 часов от начала заболевания, что в большей степени обеспечивает выздоровление.
При лечении не следует ожидать лабораторного подтверждения гриппа, поскольку это задержит начало терапии, а отрицательный экспресс-тест на грипп не опровергает диагноз гриппа. Следует учитывать, что чувствительность к экспресс-тестам составляет, по разным данным, 10-70 %.
Противовирусные препараты беременным с тяжелым или прогрессирующим течением заболевания необходимо назначать и в более поздние сроки.
Слайд 9
Следует отметить, что осельтамивир и занамивир - это препараты категории "С",
которая указывает на то, что не были проведены клинические исследования для оценки безопасности применения данных препаратов для беременных и кормящих женщин. Тем не менее, имеющиеся данные по оценке рисков и преимуществ указывают на то, что беременным и кормящим женщинам с подозреваемым или подтвержденным гриппом необходимо быстрое проведение противовирусной терапии, т.к. возможные преимущества от его применения превышают потенциальный риск для плода или грудного ребенка.
Вопрос о необходимости назначения указанных противовирусных препаратов решается консилиумом с учетом жизненных показаний.
При назначении терапии должно быть получено письменное информированное согласие пациентки на лечение.
Слайд 10
Противовирусные препараты:
- имидазолилэтанамид пептан-дионовой кислоты 90 мг в сутки в течение
5 дней.
- 0,25% оксолиновая мазь – смазывание носовых ходов с первых дней заболевания.
Интерферон и индукторы синтеза интерферонов (назначать в первые 2-3 дня от начала заболевания):
- Тилорон в первые два дня заболевания по 125мг 1 раз в сутки, далее принимают по 125 мг через каждые 48 часов. Курсовая доза составляет 750 мг (6 таблеток).
- Интерферон рекомбинантный альфа-2 500000 МЕ по 1 суппозитории 2 раза в сутки через 12 ч ежедневно. Курс лечения — 5–10 дней.
- Инозин пранобекс 500 мг по 2 таблетки 3 раза в сутки в течение 5 дней.
- Арбидол по 200 мг 4 раза в день в течение трех дней.
- Анаферон 1 таблетка сублингвально 3 раза в сутки до 6 дней.
Слайд 11Патогенетическое и симптоматическое лечение – по показаниям:
- - жаропонижающие препараты (НПВП);
- сосудосуживающие назальные
капли и спреи;
- противокашлевые и отхаркивающие средства.
При развитии бактериальных осложнений у больных со среднетяжелыми и тяжелыми формами гриппа назначается антибактериальная терапия с включением полусинтетических пенициллинов, цефалоспоринов III-IV поколения, карбапенов и фторхинолонов, при высокой вероятности стафилококковой этиологии осложнения антибиотиком выбора является ванкомицин.
Слайд 12При гипертермии
Борьба с гипертермией должна проводиться дифференцированно. При гипертермии с гиперемией
кожных покровов: физическое охлаждение, обтирание кожных покровов теплым 0,25– 0, 5 % раствором уксуса, использование вентилятора и др.), холодные очистительные клизмы.
При гипертермии с резко выраженной бледностью кожных покровов (бледная гипертермия) необходимо применение центральных антипиретиков, устранение спазма периферических сосудов (эуфиллин, папаверин, но-шпа), парацетамола, согревание больной (теплые грелки к ногам, горячее питье, растирание кожи 60° спиртом).
Слайд 13Nota bene!
На основании многочисленных исследований при беременности категорически запрещено применение следующих
НПВС:
ацетилсалициловой кислоты,
анальгина,
индометацина,
ибупрофена,
напроксена,
мефенамовой кислоты.
Слайд 14Медикаментозная терапия
Для лечения вирусного ринита целесообразно местное применение 0,25–0,5 % оксолиновой
мази, для уменьшения выделений из носа используют капли нафтизин, ксилометазолин, но оксиметазолин при беременности противопоказан.
Слайд 15дезинтоксикационная терапия: при легких и средних степенях тяжести процесса больным назначается
обильное питье из расчета 20-40 мл/кг массы тела в сутки в виде чая, фруктовых и овощных соков, морсов, питьевой воды. В тяжелых случаях и в случаях, когда перорально не удается купировать явления интоксикации, требуется применение инфузионной терапии. С этой целью используют :
1. Глюкоза раствор для инфузий 5%, 10%.
2. Натрия хлорид растворы для инфузий.
3. Натрия хлорида - 6,0; калия хлорида - 0,39, магния хлорида - 0,19; натрия гидрокарбоната - 0,65; натрия фосфата однозамещенного - 0,2; глюкозы - 2,0 раствор для инфузий
4. Гидроксиэтилкрахмал (пентакрахмал) раствор для инфузий 6%, 10%.
Слайд 16
В лечении острого бронхита большое значение имеют средства, облегчающие кашель. Это
назначение частого теплого питья: горячий чай с медом или лимоном, молоко с содой или боржоми, липовый чай, что смягчает неприят ные ощущения в горле и за грудиной, облегчает отхаркивание. Однако нередко возникает необходимость в отхаркивающих лекарственных препаратах, которые разжижают мокроту, делают ее менее вязкой, облегчают выведение мокроты из дыхательных путей, увеличивают продукцию сурфактанта в клетках бронхов.
Слайд 17
Отхаркивающие средства разделяются на две группы:
а) секретомоторные вещества — препараты рефлекторного действия на
уровне раздражения желудка: терпингидрат, бензоат натрия, ипекакуана, термопсис, йодид калия или йодид натрия, хлорид аммония, бикарбонат натрия, эфирные масла (масло кам
форы, чабреца, тимьяна и др.), щелочные ингаляции. Микстуру из термопсиса применяют в любом сроке беременности. Более эффективна микстура из корня ипекакуаны, но она оказывает раздражающее действие на слизистую оболочку желудка и вызывает тошноту, что нежелательно при наличии раннего токсикоза беременных. Йодид калия и йодид натрия беременным не назначают, так как препараты йода обладают тератогенным и фетотоксическим действием.
Слайд 18б) бронхосекретолитические средства (муколитики) . Они растворяют слизь и другие компоненты бронхиального секрета,
способствуя их выведению. К муколитикам относятся: бромгексин (бисольвон, флегамин, мукодекс), амброксол (амбросан, трисолвин), химотрипсин.
Для подавления мучительного кашля рекомендуется слизистый отвар алтейного корня. Кодеин и этилморфина гидрохлорид (дионин) беременным противопоказаны, так как они проникают через плаценту и угнетают дыхательный центр плода. Для снятия бронхоспазма может быть использован эуфиллин по 0,15 г 3 раза в день после еды.
Слайд 19Отхаркивающие средства.
Бромгексин противопоказан при беременности, особенно в I -м триместре, а
во II–Ш -м триместре его назначение возможно только при условии, если предполагаемая польза для матери превышает потенциальный риск для плода.
Лазолван также противопоказан в I -м триместре беременности, но в исследованиях, проводившихся у женщин со сроком беременности свыше 28 недель, не выявлено отрицательного воздействия препарата на течение беременности и развитие плода.
Применение же ацетилцистеина запрещено во всех сроках беременности.
Слайд 21Противовирусная терапия
Для лечения беременных женщин (начиная с 12-ой недели беременности) [4]:
-
Осельтамивир 1 капсула 75 мг или 75 мг суспензии 2 раза в день 5 дней, при тяжелом гриппе доза может быть увеличена до 150 мг 2 раза в день, курс – до 10 дней
- можно использовать Занамивир (порошок для ингаляций дозированный 5 мг/доза) по 2 ингаляции 2 раза в сутки в течение 5-10 дней.
Слайд 22Тем не менее нельзя рекомендовать рутинное применение этих препаратов для лечения гриппа
во время беременности.
Слайд 23Антибиотикотерапия
В большинстве случаев острый бронхит удается ликвидировать без применения антибактериальных препаратов.
Применение антибиотиков является обязательным при:
тяжелом течении гриппа и ОРВИ (гипертоксическая форма с явлениями энцефалита, начинающаяся пневмония), наличии хронического очага инфекции, длительности лихорадки более 5 дней, появлении признаков присоединения бактериальной инфекции, наличии первичного или вторичного иммунодефицита.
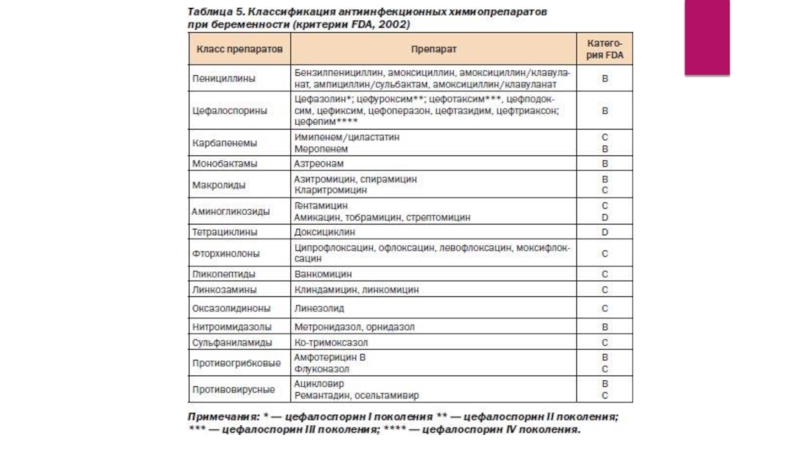
Наиболее целесообразным является применение у беременных защищенных аминопенициллинов, макролидов (азитромицин), цефалоспоринов II-IIIпоколения, комбинации цефалоспоринов с ингибиторами бета-лактамаз.
Слайд 24Nota bene!
Абсолютно противопоказаны в любом периоде беременности:
все тетрациклины — нарушают формирование
костной ткани у плода и обладают гепатотоксическими свойствами;
хлорамфеникол (левомицетин) — из-за риска угнетения функции костного мозга и возможности развития смертельно опасного, так называемого «серого синдрома новорожденных»;
фторхинолоны — оказывают повреждающее действие на межсуставные хрящи в период роста плода и новорожденного;
котримоксазол (бисептол и его аналоги) — значительно повышает риск врожденных аномалий плода,
а также рифампицин, линкомицин, этионамид, хлорохин (делагил), гризеофульвин, леворин.
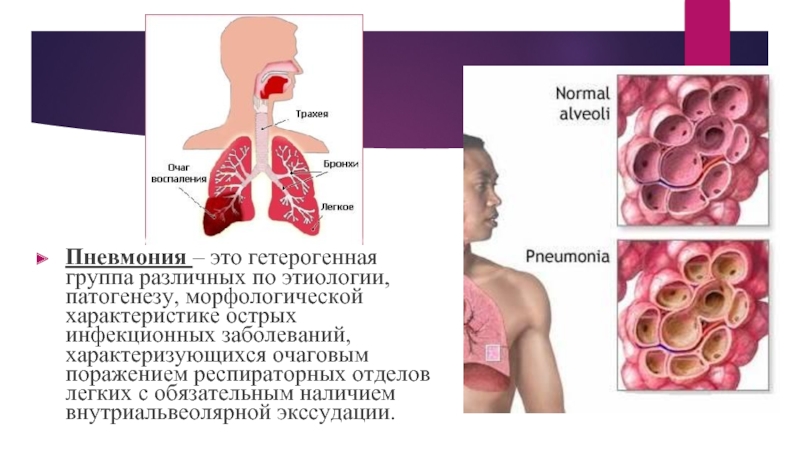
Слайд 25Пневмония – это гетерогенная группа различных по этиологии, патогенезу, морфологической характеристике
острых инфекционных заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
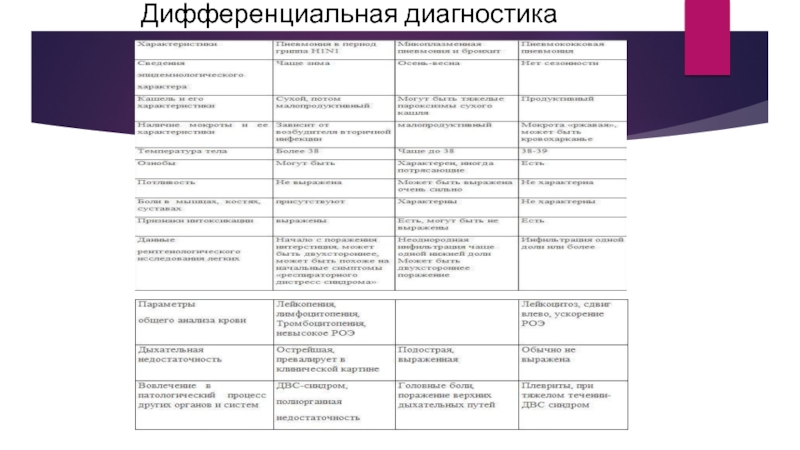
Слайд 27Пневмония на фоне гриппа. Риск развития пневмоний, вызванных вирусом гриппа, у
беременных выше, чем в общей популяции; беременность является фактором риска развития осложнений на фоне гриппа. Развитие пневмонии на фоне гриппа более вероятно у беременных более старшей возрастной группы, при наличии бронхиальной астмы и при возникновении заболевания в III триместре беременности. Симптомы пневмонии на фоне гриппа у беременных такие же, как в общей популяции, однако у беременных заболевание протекает тяжелее, значительно чаще требуется проведение ИВЛ. Смертность от дыхательной недостаточности при пневмонии на фоне гриппа составляет от 12,5 до 42%.
Слайд 28
В настоящее время при гриппе принято выделять три формы пневмонии.
Если пневмония
развивается в 1-3-и сутки от начала заболевания, то это первичная вирусная пневмония.
Если пневмония развивается к концу 1-й недели от момента заболевания гриппом, то это вирусно-бактериальная (вторичная) пневмония.
Если пневмония развивается на 2-й неделе от начала заболевания гриппом, то это бактериальная (третичная) пневмония.
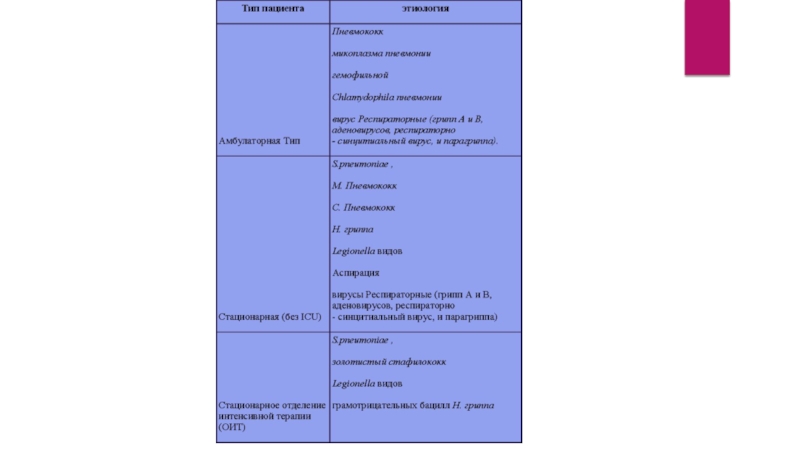
Слайд 30При установлении диагноза ВП беременных разделяют на категории в зависимости от
тяжести течения заболевания и наличия сопутствующих заболеваний. К первой категории относят беременных с нетяжелой П, без экстрагенитальной патологии и модифицирующих факторов (курение, алкоголизм, наркомания, прием АБ в течение трех месяцев, предшествующих развитию пневмонии). Ко второй категории относят беременных с нетяжелым течением П, имеющих сопутствующую экстрагенитальную патологию и/или модифицирующие факторы риска. К третьей категории относят беременных с тяжелым течением П (см. выше), нуждающихся в лечении в условиях отделений интенсивной терапии.
Слайд 31
При ВП у беременных женщин первой категории препаратами выбора могут быть принятые перорально
аминопенициллин, цефалоспорин II поколения или макролидный антибиотик. Макролиды (спирамицин или азитромицин) назначаются в случае отсутствия ответа или аллергии на бета-лактамы. Они охватывают весь возможный спектр внеклеточных и внутриклеточных (атипичных) возбудителей при П, имеют длительный постантибиотический эффект.
Слайд 32Азитромицин является единственным из полусинтетических макролидов, отнесенным к категории безопасности «В»
при беременности. Исследования азитромицина у животных в дозе до 200 мг/кг/сутки (примерно соответствует дозе в 2–4 раза выше стандартной суточной дозы азитромицина – 500 мг, из расчета на площадь поверхности тела) не выявили каких–либо неблагоприятных последствий в отношении репродуктивной функции и потомства [16].
Можно выделить две основные области применения азитромицина для лечения инфекций во время беременности. Во–первых, спектр активности азитромицина включает основных бактериальных возбудителей респираторных инфекций – как «типичных» (Streptococcus pneumoniae, Haemophilus influenzae), так и «атипичных» (Mycoplasma pneumoniae, Chlamydophila pneumoniae и Legionella spp.). Поэтому азитромицин может с успехом применяться для лечения инфекций верхних и нижних дыхательных путей у беременных женщин. И, во–вторых, азитромицин представляет собой один из ключевых препаратов для лечения хламидийной инфекции во время беременности.
Слайд 33 По данным исследования Sarkar и соавт., опубликованного в 2006 г.,
основными показаниями для назначения азитромицина беременным женщинам в Канаде были респираторные инфекции – бронхит, синусит и пневмония (82% случаев) и только у 18% женщин он применялся для терапии инфекций полового тракта [19].
Описания отдельных случаев [20,21], результаты рандомизированных контролируемых [22–25] и обсервационных исследований [19,26,27] показали, что применение азитромицина во время беременности не приводит к повышению частоты неблагоприятных исходов беременности и не связано с возникновением каких–либо специфических пороков развития у ребенка, при этом частота врожденных аномалий развития не превышала ожидаемого уровня в популяции (1–3%).
Слайд 34У беременных с П, отнесенных ко второй категории, лечение нужно начинать с
защищенных ингибиторами бета-лактамаз аминопенициллинов (амоксициллин/клавуланат, амоксициллин/сульбактам, ампициллин/сульбактам), или цефалоспоринов II и III поколения (цефуроксим, цефотаксим, цефтриаксон), или с макролидов, вводимых парентерально. При среднетяжелом течении П назначают комбинацию бета-лактамного АБ и макролида.
У беременных третьей категории лечение ВП начинают с защищенного цефалоспорина III или цефалоспорина IV поколения плюс макролид. При неэффективности используют карбапенемы, ванкомицин или линезолид. Препараты вводят внутривенно.
Слайд 35Антибактериальная терапия
И по обновленным рекомендациям от Британского торакального общества по управлению
CAP у взрослых,в том числе и у беременных препаратами выбора при лечении пневмонии у беременных являются: • при нетяжелых бактериальных пневмониях (наличие гнойной мокроты, болей в грудной клетке) — пенициллины (амоксициллин); • при атипичных пневмониях (непродуктивный кашель, преобладание в клинике симптомов интоксикации и одышки) — макролиды (в первую очередь спирамицин, для которого накоплен большой опыт безопасного применения у беременных); • при пневмониях тяжелого течения или при наличии факторов риска (алкоголизм, муковиспидоз, бронхоэктазы) — защищенные пенициллины, цефалоспорины третьего поколения, ванкомицин, меропенем. Профилактика пневмонии у беременных Всем беременным женщинам после 1 триместра рекомендуется вакцинация от гриппа. Беременным с хроническими заболеваниями органов дыхания, серповидно- клеточной анемией, сахарным диабетом, аспленией, иммунодефицитом рекомендуется вакцинация для профилактики пневмококковых инфекций, проведение которой при наличии показаний возможно во время беременности.

Слайд 36Антибактериальная терапия
При вторичной вирусно-бактериальной пневмонии (наиболее вероятные возбудители – Streptococcus pneumoniae,
Staphylococcus aureus и Haemophilus influenza) предпочтительнее использовать следующие схемы антибиотикотерапии:
цефалоспорин III поколения ± макролид;
защищенный аминопенициллин ± макролид;
При третичной бактериальной пневмонии (наиболее вероятные возбудители – метициллинрезистентные штаммы Staphylococcus aureus, Haemophilus influenza, грамм(–) микроорганизмы) обосновано назначение следующих препаратов (в различных комбинациях):
цефалоспорин IV поколения ± макролид;
карбапенемы;
ванкомицин;
линезолид.
Слайд 37Препарат Дозировка при парентеральном введении
Амоксициллин/клавуланат (Амоксиклав) 1,2
г в/в каждые 6-8 часов
Азитромицин (Сумамед) 500 мг в/в 1 раз в сутки
Цефтриаксон (Роцефин, Медаксон, Мовигип) 2 г в/в, в/м каждые 24 ч
Цефотаксим (Цефабол, Клафоран) 2 г в/в, в/м каждые 8 ч
Цефепим (Максипим) 2-3 г в/в каждые 12 ч
Имипинем/циластатин (Тиенам) 500 мг в/в каждые 6 ч или 1 г в/в каждые 8 ч
Меропенем (Меронем)* 1 г в/в каждые 8 ч
Ванкомицин (Ванкосин, Ванкоцин, Эдицин)* 1 г в/в каждые 12 часов
Линезолид (Зивокс)* 600 мг в/в каждые 12 часов
* – применение у беременных женщин возможно, если потенциальная польза от лечения превышает риск неблагоприятного влияния на плод.
Слайд 38Внебольничная MRSA - метициллин-устойчивый золотистый стафилококк (CA-MRSA)препаратом выбора являются ванкомицин или
линезолид.
Ко-тримоксазол-препарат выбора при лечении пневмоцистной пневмонии у ВИЧ-инфицированных. Триметоприм/сульфаметоксазол может использоваться и для профилактики пневмоний у ВИЧ-положительных беременных с сопутствующим кандидозом. Из противовирусных препаратов у беременных используется ацикловир при развитии П на фоне ветряной оспы и осельтамивир при постгриппозной П. При системных микозах, микозных пневмониях предпочтение отдают амфотерицину в связи с меньшей токсичностью.
Слайд 39
Кроме возможных эмбрио- и фетотоксичных воздействий антибиотиков, при их выборе следует
учитывать целый ряд физиологических изменений в организме беременной, влияющих на их фармакокинетику. Так, в организме беременной отмечается увеличение ОЦК, усиление почечного кровотока, что ведет к относительной гипоальбуминемии и уменьшению связывания АБ; снижение тонуса и замедление моторики пищеварительного канала, снижение кислотности желудочного сока и увеличение щелочности содержимого тонкой кишки могут частично разрушать медикаменты и ухудшать их всасывание; активизация метаболизма в печени приводит к ускоренной биотрансформации АБ; с увеличением срока беременности возрастает чресплацентарное проникновение препаратов. Эти особенности фармакокинетики могут приводить к снижению концентрации АБ в плазме беременной по сравнению с небеременной женщиной, в связи с чем требуется более тщательный контроль и оценка эффективности препаратов при назначении их в среднетерапевтических дозах, в ряде случаев — увеличение кратности введения либо повышение суточной дозы.
Слайд 41
ТАКТИКА ВЕДЕНИЯ БЕРЕМЕННЫХ С ПНЕВМОНИЕЙ
1. Пневмония не является противопоказанием для пролонгации
беременности. При тяжелом течении П вопрос решается индивидуально.
2. При заболевании П на фоне гриппа или других вирусных инфекций в начале I триместра беременности, особенно в случаях средних и тяжелых вариантов течения, целесообразно в последующем эту беременность прервать в связи с высоким риском перинатальных осложнений.
Слайд 42
3. При П, развившейся накануне родов:
— отсрочить родовую деятельность (по причине
возможности утяжеления основного заболевания и вызванных им осложнений, развития и прогрессирования дыхательной недостаточности, возникновения акушерских кровотечений, интранатальной гибели плода, послеродовых гнойно-септических осложнений у матери и плода), назначая гинипрал 0,5 мг или бриконил 5 мг 3–6 раз в сутки;
— при недоношенной беременности — дополнительно внутривенное капельное введение сульфата магнезии 10% раствор, 10 мл на 200 мл физиологического раствора;
— при тяжелом течении П с выраженной дыхательной недостаточностью — ускоренное родоразрешение.
Слайд 43
4. В случае развития спонтанной родовой деятельности на фоне П роды
предпочтительно вести через естественные родовые пути, осуществляя мониторинг за состоянием матери и плода. Следует проводить тщательное обезболивание, детоксикационную, антибактериальную терапию, респираторную поддержку, вводить препараты, улучшающие функции фетоплацентарного комплекса. Во втором периоде родов, если существует опасность развития дыхательной и сердечно-сосудистой недостаточности, необходимо исключить потуги путем проведения оперативного родоразрешения методом кесарева сечения, при необходимости производить вакуум-экстракцию или наложение акушерских щипцов. В качестве анестезиологического пособия предпочтительными считаются методы регионарной анестезии на фоне обязательного применения методов респираторной поддержки.
Слайд 45Ошибки и необоснованные назначения
позднее начало противовирусной терапии;
нерациональная противовирусная терапия;
недооценка тяжести состояния
и недостаточный контроль за состоянием на амбулаторном этапе;
поздняя госпитализация в стационар при средних и тяжелых вариантах течения заболевания;
поздняя и неадекватная респираторная поддержка;
антибактериальные лекарственные средства, противопоказанные при беременности: тетрациклины, доксициклин, фторхинолоны, ко-тримоксазол, сульфаниламиды;
нерациональная антибиотикотерапия (комбинация бактериостатических и бактерицидных антибиотиков; форсированная комбинация ампиокса);
длительное применение нестероидных противоспалительных средств, ненаркотических анальгетиков, биогенных стимуляторов.
Слайд 48вывод
Наши современные знания о пневмонии во время беременности в основном базируется
на небольших когортных исследованиях, которые в основном являются ретроспективный дизайн и отдельных сообщений о случаях. Это отражает относительную редкость состояния. Большое проспективное исследование изучения микробной этиологии с подробным описанием проведенных испытаний было бы желательно, но было бы трудно организовать. Некоторые исследования сравнили беременных женщин с пневмонией и беременных женщин без пневмонии установить факторы риска, связанные с развитием пневмонии и эффект от пневмонии беременности. Тем не менее, не было никаких исследований, непосредственно сравнивающих пневмонии у беременных и небеременных женщин. Текущие данные свидетельствуют о том, что не существует каких-либо существенных различий. Там, конечно, нет убедительных доказательств того, что документированные изменения в иммунной системе приводят к клинически значимой иммуносупрессии с повышенной восприимчивостью к инфекции дыхательных путей. .
Слайд 49
Простудные заболевания чаще всего вызываются вирусами и не требуют назначения антибиотиков.
Целью
систематического обзора, проведенного Cochrane Acute Respiratory Infections Group, было оценить эффективность применения антибиотиков при вирусных инфекциях верхних дыхательных путей.
Поиск проводился в Кокрановском регистре контролируемых исследований, MEDLINE, EMBASE, Family Medicine Database и в списках литературы в статьях по соответствующей тематике. Кроме этого, исследователи контактировали с учеными, занимавшимися данной проблемой.
В обзор включались рандомизированные контролируемые исследования, в которых сравнивалось назначение любых антибиотиков в сравнении с плацебо при вирусных инфекциях верхних дыхательных путей. Поиск и отбор исследований, соответствующих вышеуказанным требованиям, проводился двумя независимыми экспертами.
В мета-анализ было включено семь исследований с общим количеством участников 2056 человека. Общее качество включенных исследований было различное.
Слайд 50
Не было выявлено достоверных отличий в длительности до наступления выздоровления и
во времени до улучшения между пациентами, получавшими антибиотики, по сравнению с плацебо.
В одном исследовании эффективность применения антибиотиков при рините с гнойным и слизистым отделяемым была достоверно выше, чем применение плацебо. В другом исследовании статистически достоверной пользы от применения антибиотиков при гнойном рините выявлено не было. Только в одном исследовании сообщалось о том, что рабочее время потеряли 22% пациентов, получавших антибиотики, и 25% больных, получавших плацебо, но различия не были статистически достоверны. У пациентов, получавших антибиотики, достоверно чаще возникали нежелательные лекарственные реакции.
Таким образом, в результате проведенного систематического обзора убедительных доказательств целесообразности назначения антибиотиков при вирусных инфекциях верхних дыхательных путей получено не было, но при применении антибиотиков частота развития нежелательных лекарственных реакций была достоверно выше.
Arroll B., Kenealy T. Antibiotics for the common cold (Cochrane Review).
The Cochrane Library

Слайд 51Рекомендации
Gazmararian JA, Петерсен R, Джеймисон ди - джей, и др. Госпитализация во время беременности
среди управляемых зачисленных ухода. Obstet Gynecol 2002; 100: 94-100
Shariatzadeh MR, Marrie TJ. Пневмония во время беременности. Am J Med 2006; 119: 872-876
Спокойной ночи WH, Soper DE. Пневмония во время беременности. Crit Care Med 2005; 33: S390-397
Файл TM. . Внебольничная пневмония Lancet 2003; 362: 1991--2001
Лим WS, ван - дер - Eerden М.М., Лэнг Р. и др. . Определение внебольничной пневмонии тяжести на презентации в больницу: международный исследование вывода и проверки Thorax 2003; 58: 377--82
Халм Е.А., Teirstein AS. Клиническая практика. Управление внебольничной пневмонии. N Engl J Med 2002; 347: 2039-204
АТС, Американское торакальное общество; CDC, Центры по контролю и профилактике заболеваний; IDSA, инфекционные болезни общества Америки; TMP-SMX
Gazmararian JA, Петерсен R, Джеймисон, и др. Obstet Gynecol 2002; 100: 94-100
Shariatzadeh MR, Marrie TJ. Пневмония во время беременности. Am J Med 2006; 119: 872-876
cid.oxfordjournals.org






![Противовирусная терапияДля лечения беременных женщин (начиная с 12-ой недели беременности) [4]: - Осельтамивир 1 капсула](/img/tmb/2/109205/6d3f69a2aac4ae2578a84917d38cca2c-800x.jpg)













![Противовирусная терапияДля лечения беременных женщин (начиная с 12-ой недели беременности) [4]: - Осельтамивир 1 капсула](/img/tmb/2/109205/a60f85d29d75eebfffcc825c23359420-800x.jpg)