Запорожье-2016
- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Инфекции, передаваемые половым путём презентация
Содержание
- 1. Инфекции, передаваемые половым путём
- 2. Инфекции, передаваемые половым путём (ИППП)
- 3. Традиционные, «классические» венерические инфекции: Сифилис Гонорея Шанкроид (мягкий шанкр) Лимфогранулематоз венерический
- 4. ИППП с преимущественным поражением половых органов:
- 5. Инфекции, которые могут передаваться половым путём,
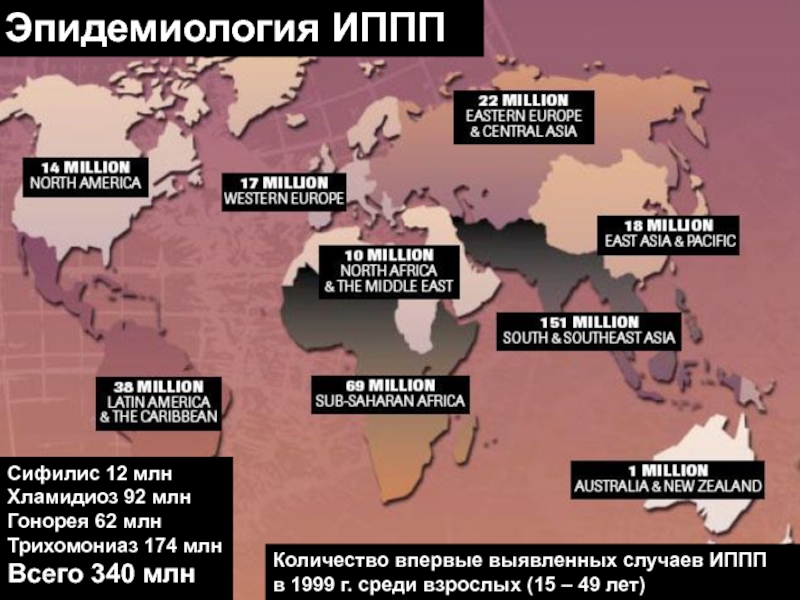
- 6. Эпидемиология ИППП Сифилис 12 млн Хламидиоз 92
- 7. Хламидийная инфекция
- 8. Хламидийная инфекция: широко распространённые, разнообразные
- 9. Этиология хламидийной инфекции: Хламидии – облигатные,
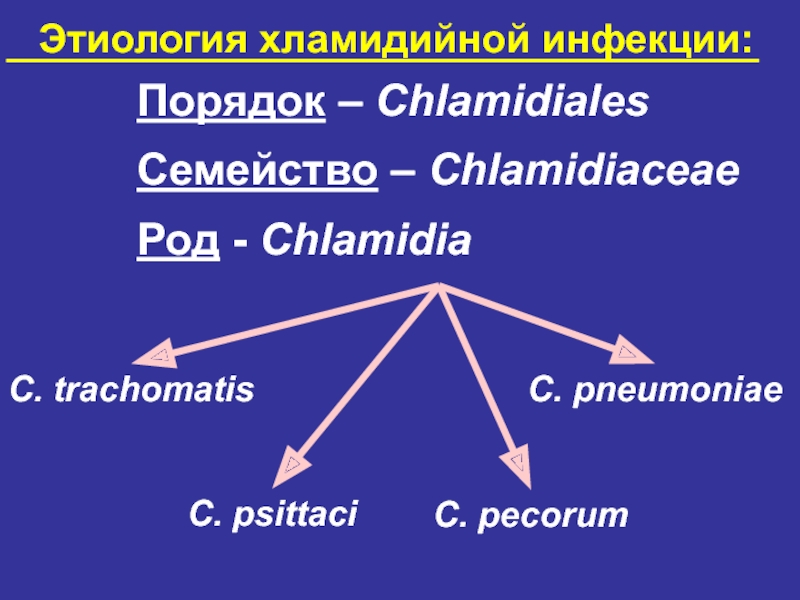
- 10. Этиология хламидийной инфекции: Порядок – Chlamidiales Семейство
- 11. Этиология хламидийной инфекции: C. trachomatis Имеет 18
- 12. Этиология хламидийной инфекции: Жизненный цикл хламидий состоит
- 13. Спороподобные Мелкие Неподвижные Контагиозные Метаблически неактивны
- 14. Ретикулярные тельца внутри эпителиальных клеток «Здоровые» эпителиальные клетки
- 15. Этиология хламидийной инфекции: Поражённая клетка с многочисленными элементарными и ретикулярными телами C. trachomatis. х 3600
- 16. Адсорбция ЭТ Проникновение ЭТ в клетку Реорганизация
- 17. Этиология хламидийной инфекции: C.trachomatis при большом
- 18. Свойства хламидий: Жизнеспособны во внешней среде в
- 19. Эпидемиология урогенитального хламидиоза: Источник инфекции –
- 20. Эпидемиология урогенитального хламидиоза: Группы риска: Лица
- 21. Ассоциация гонококковой инфекции с урогенитальным хламидиозом
- 22. Количество впервые выявленных случаев УГХ в 1999 г. среди взрослых (15 – 49 лет).
- 23. Патогенез урогенитального хламидиоза: Облигатный внутриклеточный паразит
- 24. Патогенез урогенитального хламидиоза: Характер воспаления экссудативный
- 25. Патогенез урогенитального хламидиоза: Многоочаговость поражений а)
- 26. 2. Возможность развития восходящих и
- 27. Классификация урогенитального хламидиоза: МКБ X: 1.
- 28. Классификация урогенитального хламидиоза: Клиническая классификация: По
- 29. Классификация урогенитального хламидиоза: Клиническая классификация: 1)
- 30. Клиника урогенитального хламидиоза: Инкубационный период в среднем
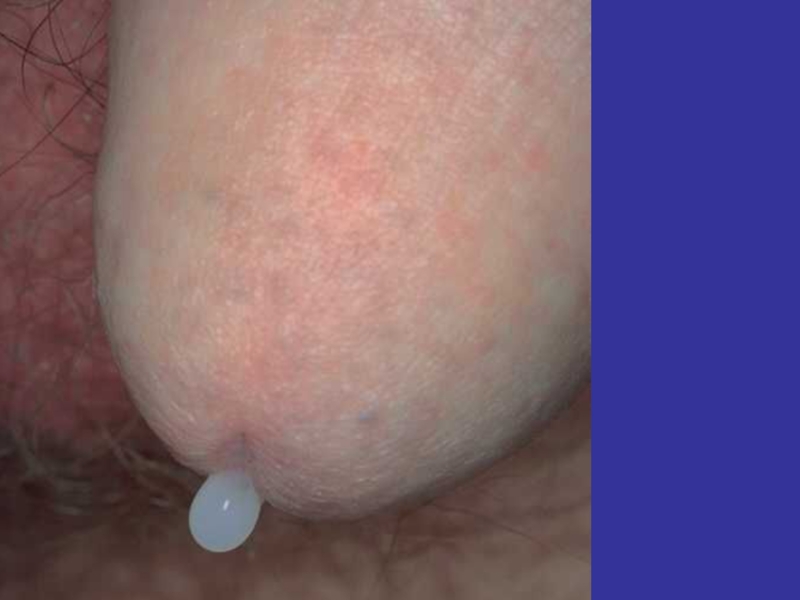
- 31. У мужчин Передний уретрит: Течение изначально, как
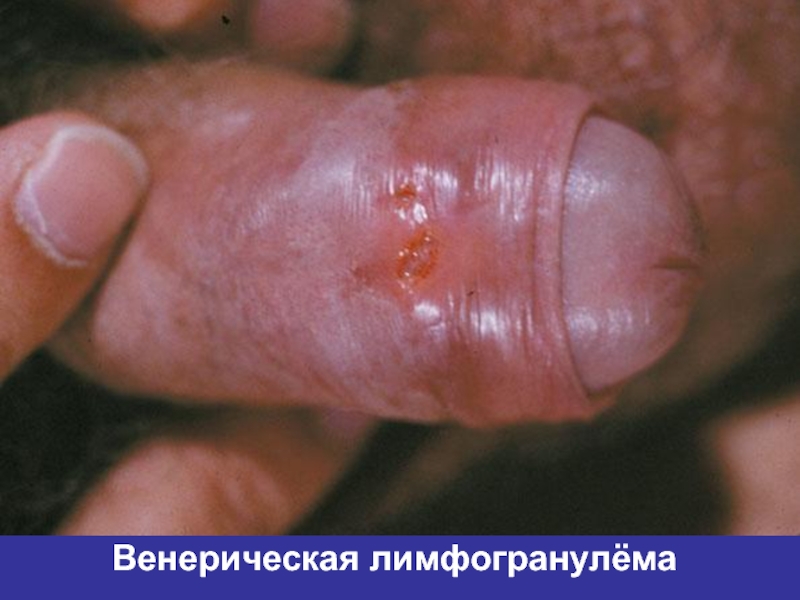
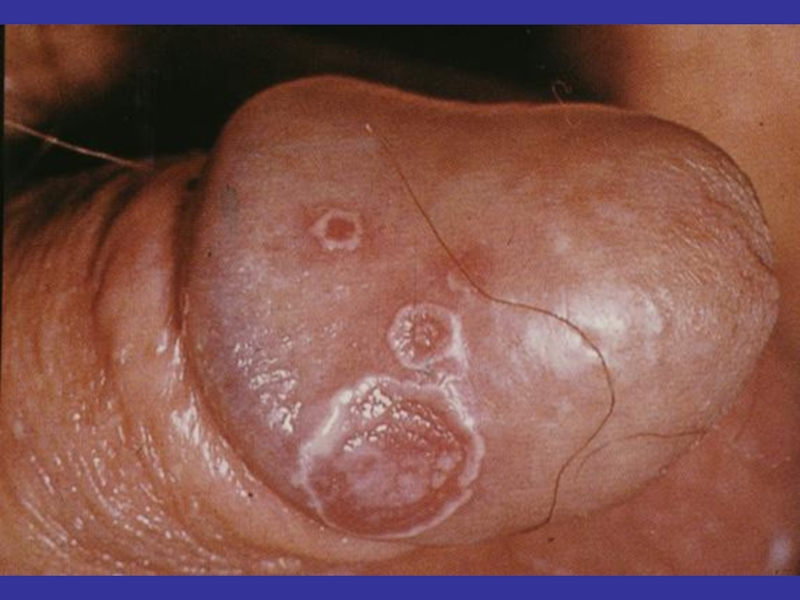
- 33. Венерическая лимфогранулёма
- 34. У мужчин Тотальный уретрит: Течение изначально, как
- 35. У мужчин Осложнения: Парауретрит Куперит Везикулит Тизонит
- 36. У женщин наиболее часто
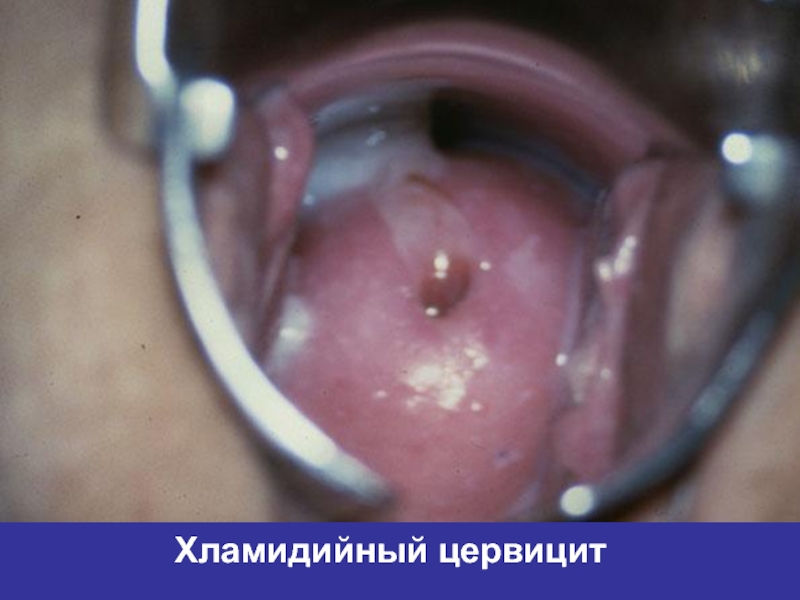
- 37. Хламидийный цервицит
- 38. У женщин Реже патологический процесс проявляется в
- 39. Клиника урогенитального хламидиоза: У женщин Возможен восходящий
- 40. Клиника урогенитального хламидиоза: У женщин Особенности течения
- 41. Клиника урогенитального хламидиоза: Особенности течения у детей:
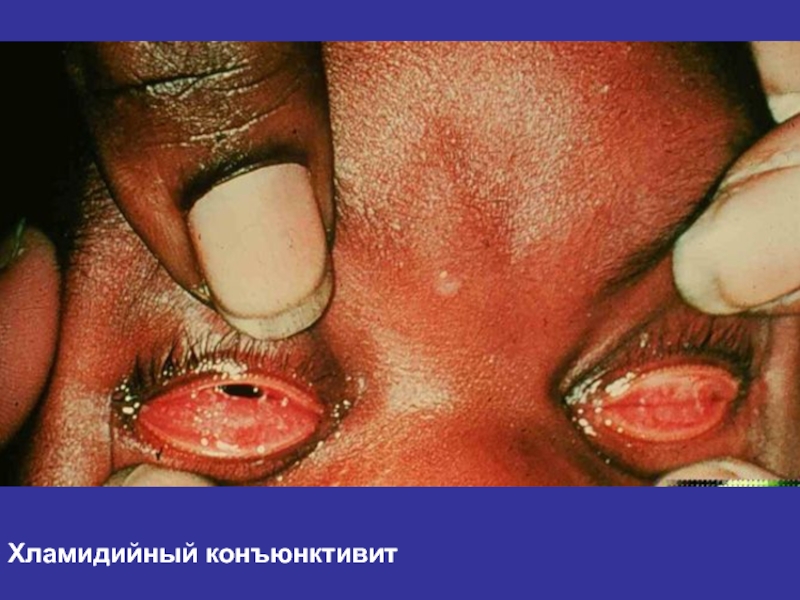
- 42. Хламидийный конъюнктивит
- 43. Болезнь Рейтера Системное заболевание хламидийной этиологии,
- 45. Болезнь Рейтера Страдают преимущественно мужчины в
- 46. Хламидийный перигепатит Синдром Fitz – Hygh -
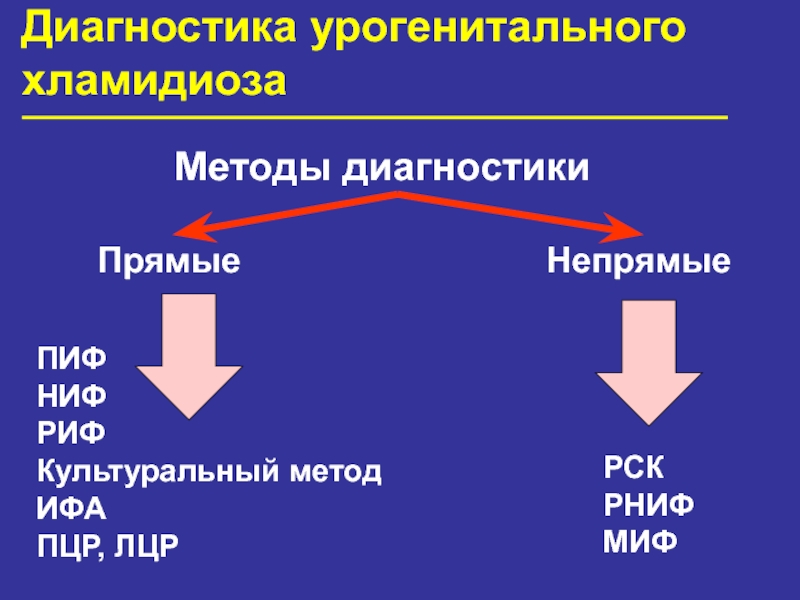
- 47. Диагностика урогенитального хламидиоза Материал для исследования
- 48. Диагностика урогенитального хламидиоза Методы диагностики Прямые
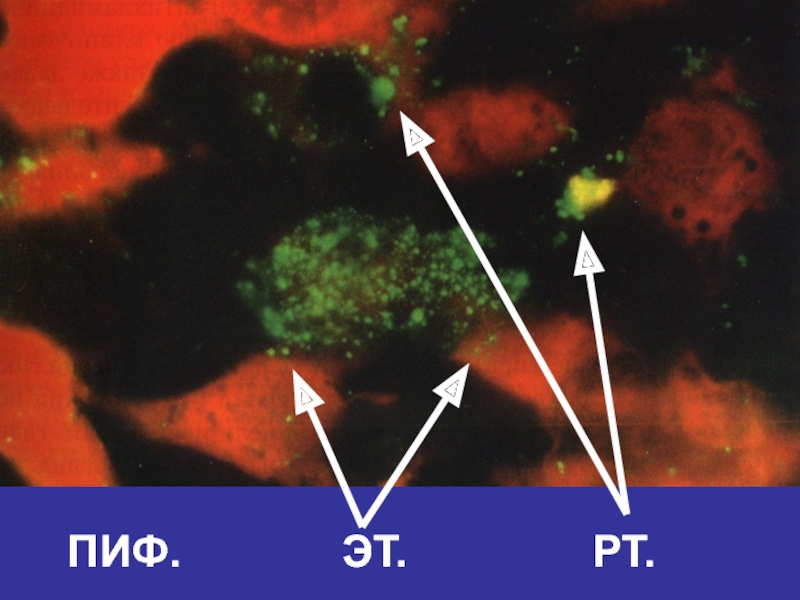
- 49. ПИФ.
- 50. Лечение урогенитального хламидиоза Неосложнённая инфекция нижних
- 51. Трихомониаз
- 52. Урогенитальный трихомониаз Этиология Возбудитель – Trichomonas vaginalis
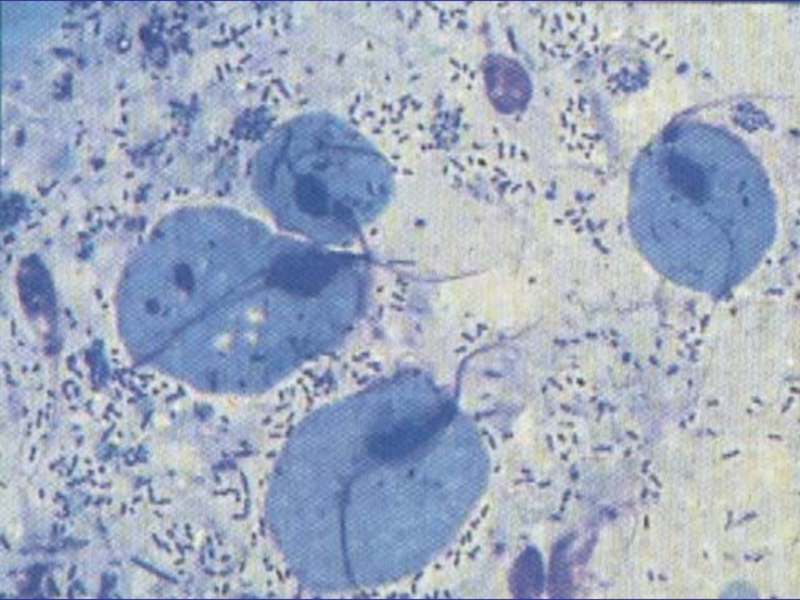
- 53. Свойства Trichomonas vaginalis Имеет грушевидное тело
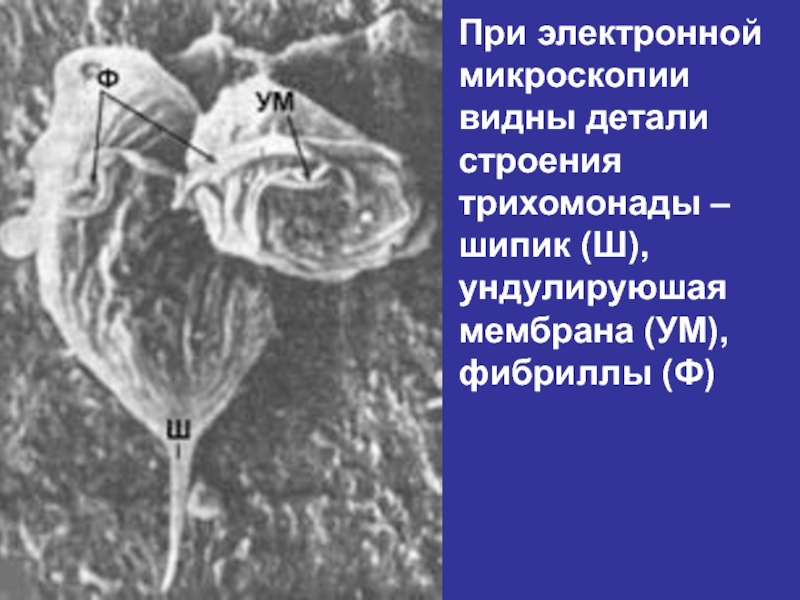
- 54. При электронной микроскопии видны детали строения
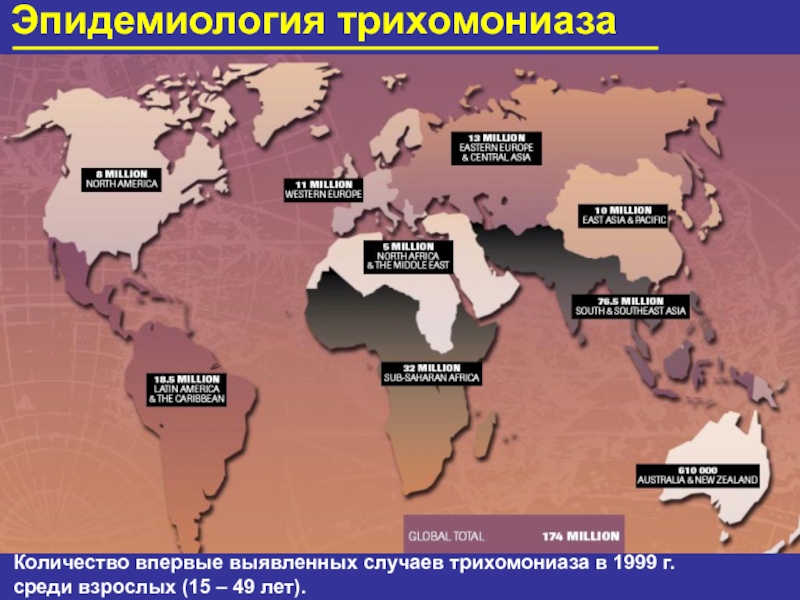
- 55. Эпидемиология трихомониаза Строгий паразит человека Основной
- 56. Эпидемиология трихомониаза Количество впервые выявленных случаев
- 57. Патогенез трихомониаза Локализация паразитирования:
- 58. 4.Факторы адгезии на эпителиальных
- 59. Проникают в организм per continuitatem Паразитируют либо
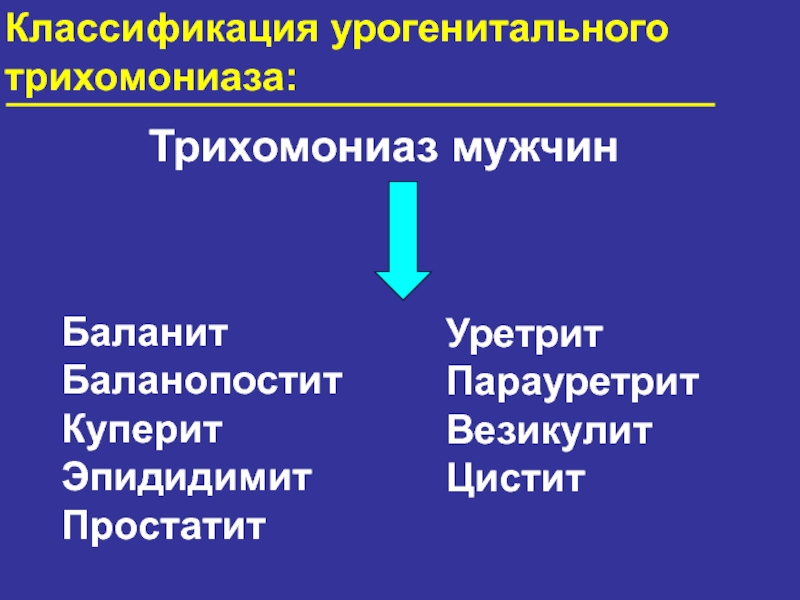
- 60. Классификация урогенитального трихомониаза: Урогенитальный трихомониаз
- 61. Клиническая классификация: По течению: 1) Свежий (давность
- 62. Классификация урогенитального трихомониаза: Трихомониаз женщин Вульвит
- 63. Трихомониаз мужчин Баланит Баланопостит Куперит Эпидидимит Простатит
- 64. Клиника урогенитального Трихомониаза у мужчин: Инкубационный
- 65. Губки уретры отёчны, гиперемированы При пальпации уретры
- 66. Клиника урогенитального Трихомониаза у мужчин: При
- 67. Клиника урогенитального трихомониаза у мужчин: Хронический
- 68. Моча при двухстаканной пробе мутная в обеих
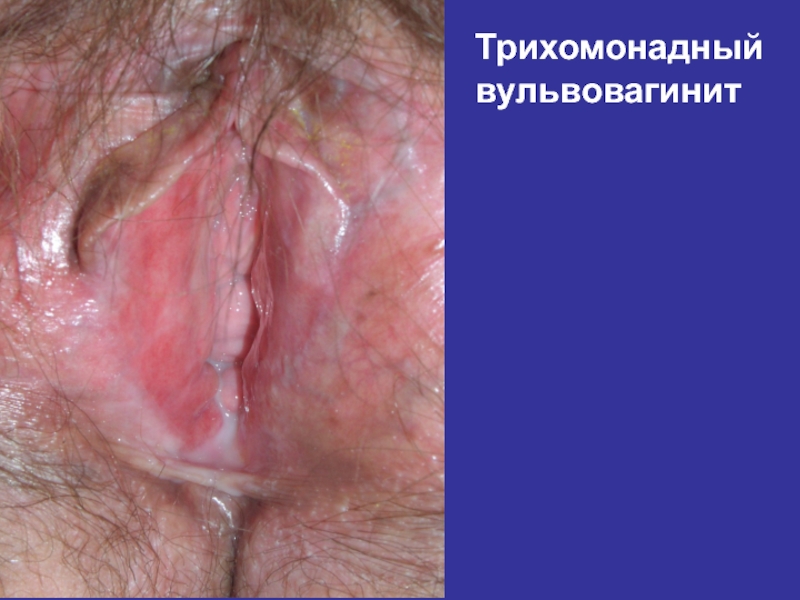
- 69. Клиника урогенитального Трихомониаза у женщин: Воспалительные
- 70. Воспалительные явления усиливаются после менструации Зуд, жжение
- 71. Трихомонадный вульвовагинит
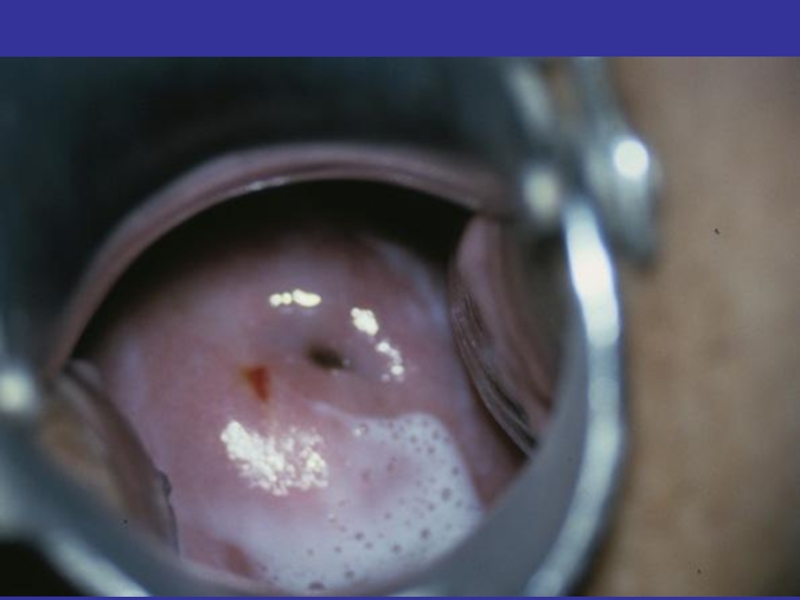
- 72. Клиника урогенитального трихомониаза: Трихомонадный цервицит Умеренная
- 74. Клиника урогенитального Трихомониаза у женщин: Восходящий
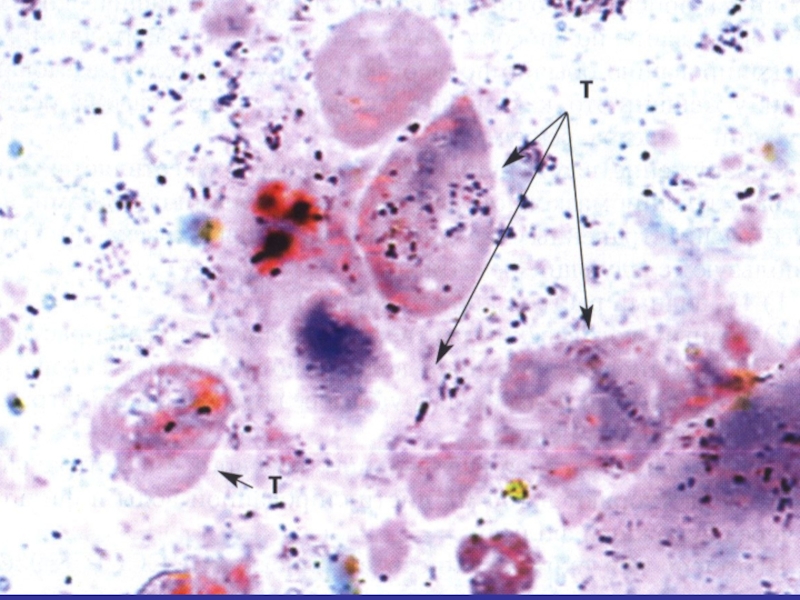
- 75. Диагностика урогенитального трихомониаза: Материал для исследования
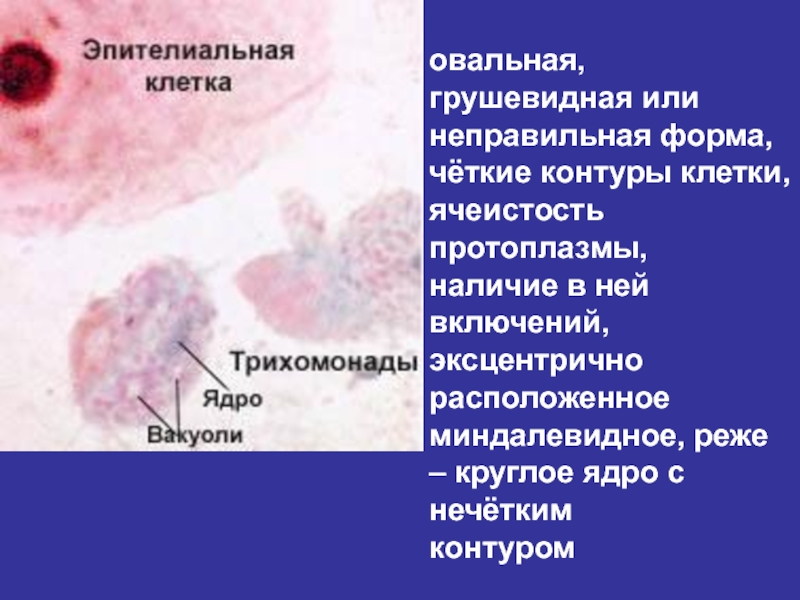
- 76. овальная, грушевидная или неправильная форма,
- 79. Лечение урогенитального трихомониаза: Рекомендуемые схемы: Орнидазол
- 80. Бактериальный вагиноз
- 81. Бактериальный вагиноз Клинический синдром, не относящийся к ИППП
- 82. Бактериальный вагиноз – состояние, вызванное замещением нормальной
- 83. Анаэробные и факультативные бактерии при определенных условиях
- 84. Факторы риска Частая смена половых партнеров.
- 85. Бактериальный вагиноз может явиться причиной: Инфекционных
- 86. Эпидемиология. Уровень заболеваемости значительно варьирует от 20%
- 87. Бактериальный вагиноз. Патогенез. Факторы способствующие развитию
- 88. Бактериальный вагиноз. Патогенез. Происходят значительные качественные и
- 89. резкое снижение количества или отсутствие преимущественно лактобактерий,
- 90. Уменьшение или отсутствие лактобацилл приводит
- 91. Бактериальный вагиноз Инкубационный период 7 – 10
- 94. Бактериальный вагиноз I степень (компенсированная) – отсутствие
- 95. Диагностика Микроскопия Культуральный метод ДНК-методы (ПЦР, ЛЦР)
- 96. Диагностика Gardnerella vaginalis "Ключевые" эпителиальные клетки, покрытые
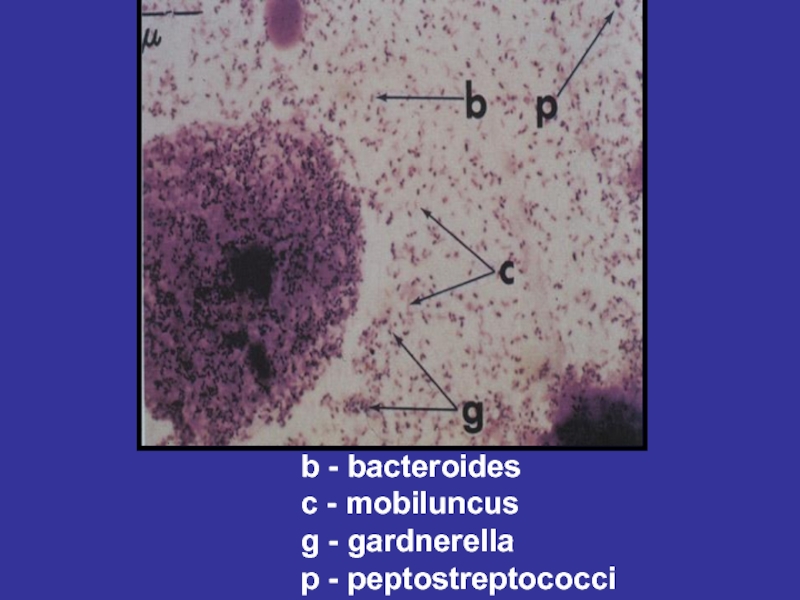
- 97. b - bacteroides c - mobiluncus g - gardnerella p - peptostreptococci
- 98. Диагностика Клинический диагноз БВ основывается на
- 99. Диагностика Наличие не менее 3-х из 4-х
- 100. Диагностические критерии Обнаружение "ключевых" клеток (> 20%).
- 101. Направление в лечении Восстановление нормального биоценоза влагалища
- 102. Лечение 1-й этап: подавление избыточного количества
- 104. Комбинированные препараты: Тержинан, содержащий тернидазол, нистатин, неомицин,
- 105. Лечение 2-й этап: восстановление биоценоза влагалища.
- 106. Заселение влагалища молочнокислыми бактериями; Назначается
- 107. Критерии излеченности Первое контрольное клинико-лабораторное обследование следует
- 108. Генитальный герпес
- 109. Генитальный герпес (ГГ) Инфекция, вызываемая вирусом простого
- 110. Частота обнаружения ВПГ-2 и частота клинически активных
- 111. Непосредственный контакт слизистых оболочек и кожных покровов
- 112. Патогенез репродукция вируса происходит в эпителии в
- 113. попав в организм, вирус там пожизненно персистирует,
- 114. Клиника Инкубационный период - от 12 до
- 115. Клиника Первичный клинический эпизод у лиц, имеющих
- 116. Клиника снижение иммунологической реактивности интеркуррентные заболевания
- 117. 1.Манифестная (типичная) 2.Атипичная - диссеминированная,
- 118. Течение ГГ Легкое течение спорадические рецидивы с
- 119. Диагностика ГГ 1.Вирусологический
- 120. Лечение ГГ 1. Противовирусные препараты: А. Аномальные
- 121. ПАПИЛЛОМАВИРУСНЫЕ ИНФЕКЦИИ ЧЕЛОВЕКА (ВПЧ) Этиопатогенез ВПЧ-инфекции:
- 122. ПАПИЛЛОМАВИРУСНЫЕ ИНФЕКЦИИ ЧЕЛОВЕКА (ВПЧ) Морфологические различия
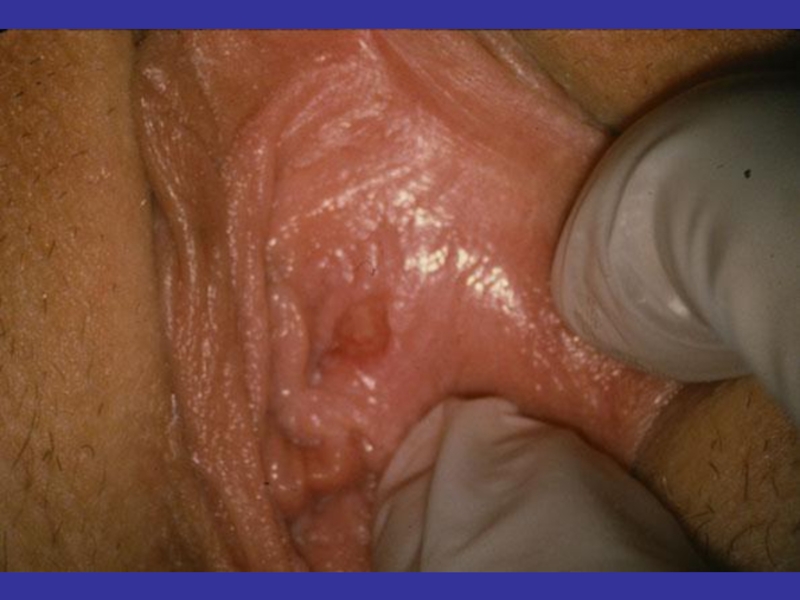
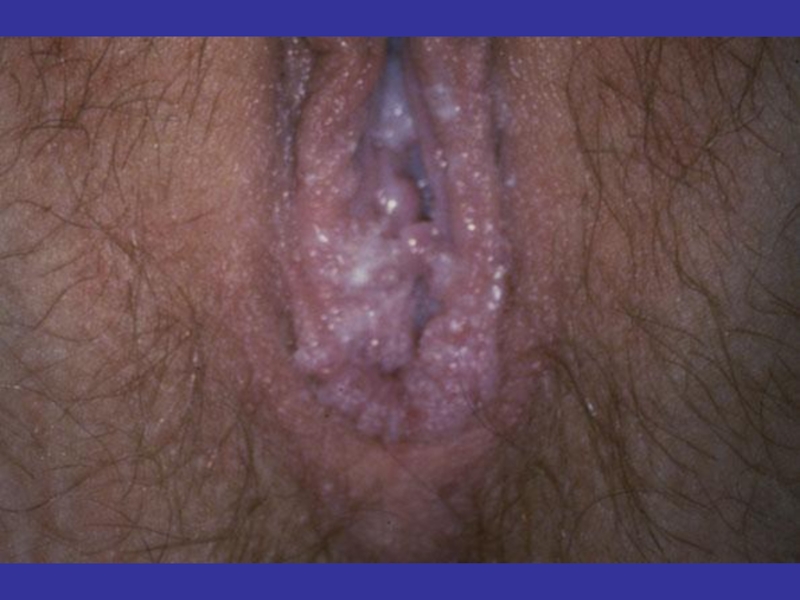
- 123. Клинические проявления ВПЧ-инфекции слизистых оболочек и
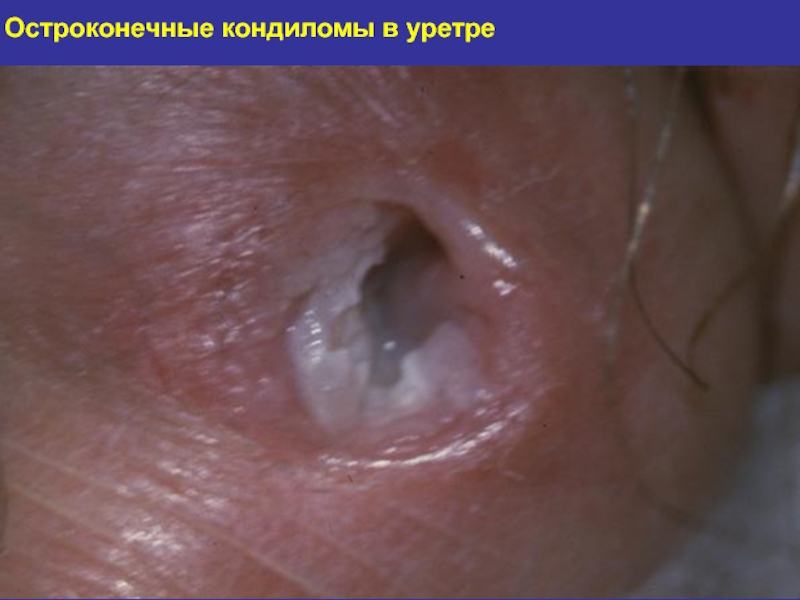
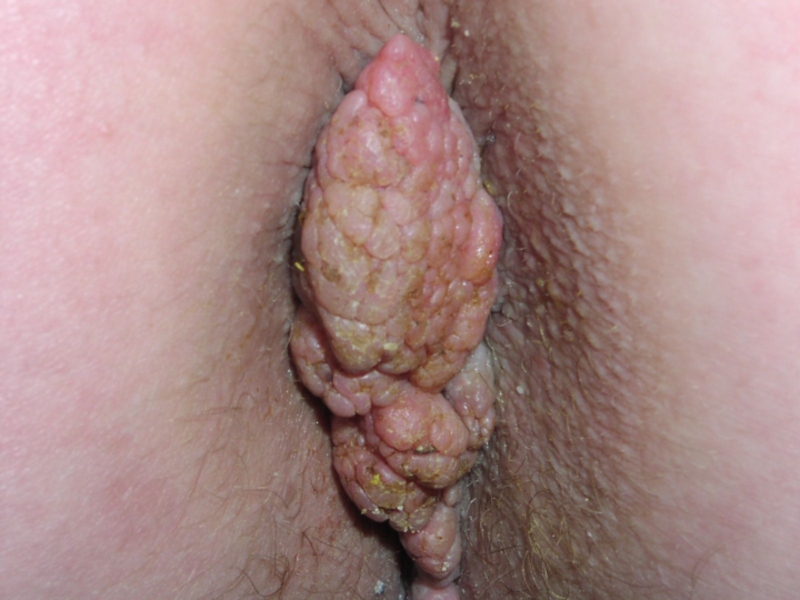
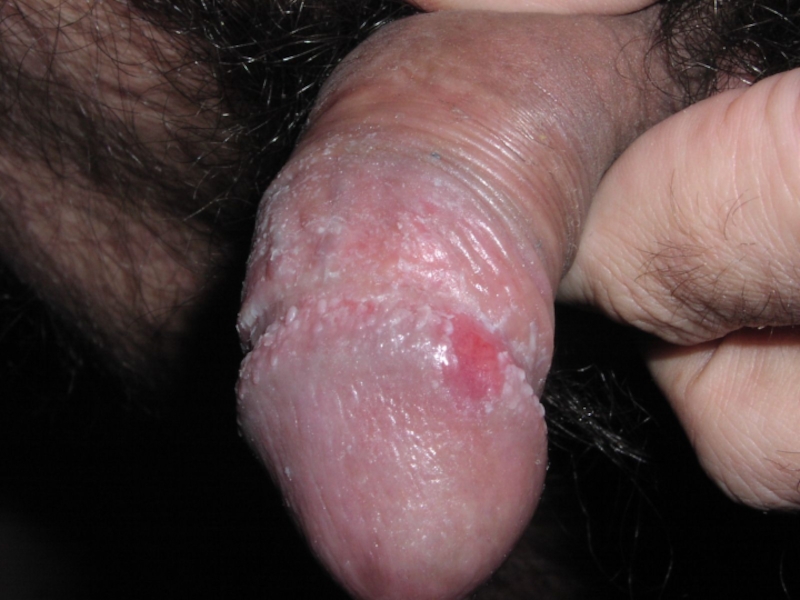
- 125. Остроконечные кондиломы в уретре
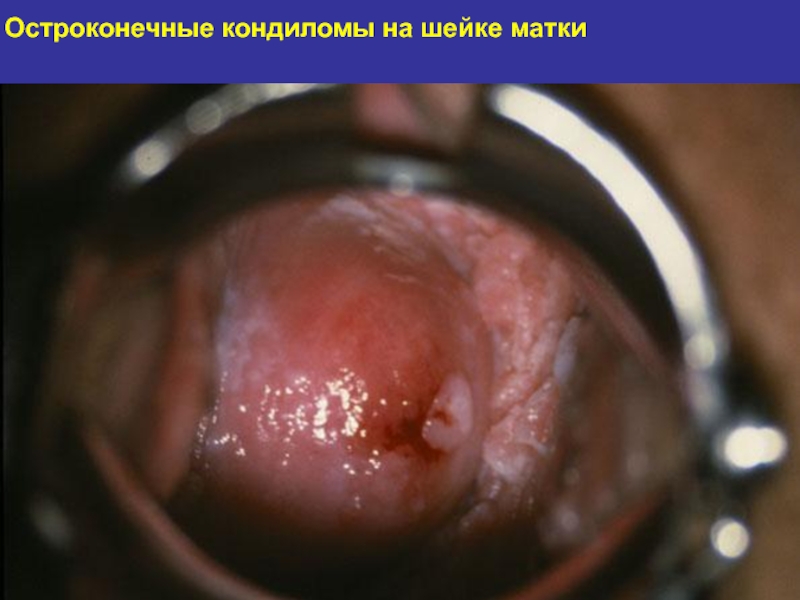
- 126. Остроконечные кондиломы на шейке матки
- 127. ПАПИЛЛОМАВИРУСНЫЕ ИНФЕКЦИИ ЧЕЛОВЕКА (ВПЧ) Экзофитные кондиломы
- 131. Формы ПВИ 1. Клиническая 2. Субклиническая
- 132. Диагностика ВПЧ - инфекции Цитология (Папаниколау
- 133. Лечение ВПЧ - инфекции Эксцизия: хирургический
- 134. Урогенитальный кандидоз
- 135. Урогенитальный кандидоз Часто встречающееся воспалительное
- 136. Урогенитальный кандидоз Факторы риска изменение
- 137. Урогенитальный кандидоз Наиболее частым возбудителем является
- 138. Патогенез урогенитального кандидоза Прикрепление (адгезия)
- 139. КЛАССИФИКАЦИЯ Острый урогенитальный кандидоз. Хронический (рецидивирующий) урогенитальный кандидоз
- 140. характеризуется: Урогенитальный кандидоз многоочаговостью поражения
- 142. Диагностика урогенитального кандидоза Микроскопия патологического
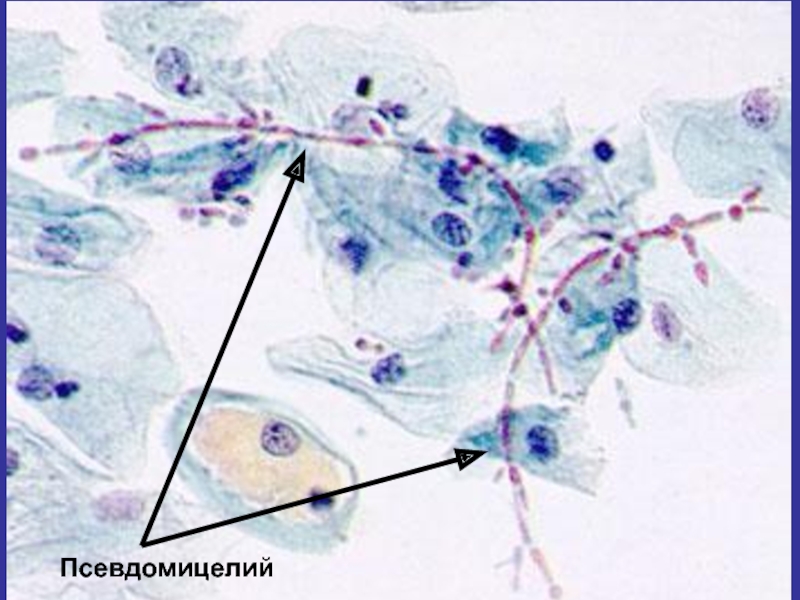
- 143. Псевдомицелий
- 144. Лечение урогенитального кандидоза Для
- 145. Лечение урогенитального кандидоза у детей Рекомендуемая
- 146. БЛАГОДАРИМ ЗА ВНИМАНИЕ
Слайд 1Инфекции, передаваемые
половым путем
Запорожский государственный медицинский университет
Кафедра дерматовенерологии и косметологии
Слайд 2Инфекции, передаваемые
половым путём (ИППП)
группа распространённых инфекций,
для которых основным путём
распространения является половой
Слайд 3Традиционные, «классические»
венерические инфекции:
Сифилис
Гонорея
Шанкроид (мягкий шанкр)
Лимфогранулематоз
венерический
Слайд 4ИППП с преимущественным
поражением половых органов:
Урогенитальный хламидиоз
Урогенитальный трихомониаз
Урогенитальный микоплазмоз
Генитальный герпес
Папилломавирусные инфекции
Контагиозный
Бактериальный вагиноз
Урогенитальный шигеллёз
Лобковый педикулёз
Чесотка
Слайд 5Инфекции, которые могут
передаваться половым путём,
с преимущественным поражением
других органов:
ВИЧ-инфекция
Гепатит
Цитомегаловирусная инфекция
Амёбиаз
Лямблиоз
Слайд 6Эпидемиология ИППП
Сифилис 12 млн
Хламидиоз 92 млн
Гонорея 62 млн
Трихомониаз 174 млн
Всего 340
Количество впервые выявленных случаев ИППП
в 1999 г. среди взрослых (15 – 49 лет)
Слайд 8Хламидийная инфекция:
широко
распространённые, разнообразные
по патогенезу и клиническим
проявлениям заболевания людей
животных.
Хламидиозы
Слайд 9Этиология хламидийной инфекции:
Хламидии –
облигатные, грамотрицательные,
внутриклеточные патогены;
кокковидные, мелкие бактерии;
внутриклеточные паразиты с
уникальным циклом развития, включающие две различные по строению и биологическим свойствам формы существования – элементарные и ретикулярные тельца.
Слайд 10Этиология хламидийной инфекции:
Порядок – Chlamidiales
Семейство – Chlamidiaceae
Род - Chlamidia
C. trachomatis
C. pneumoniae
C.
C. psittaci
Слайд 11Этиология хламидийной инфекции:
C. trachomatis
Имеет 18 антигенных серотипов
A – C –
D – K – вызывают поражения
мочеполового тракта
L1, L2, L3 – вызывают
венерическую лимфогранулёму
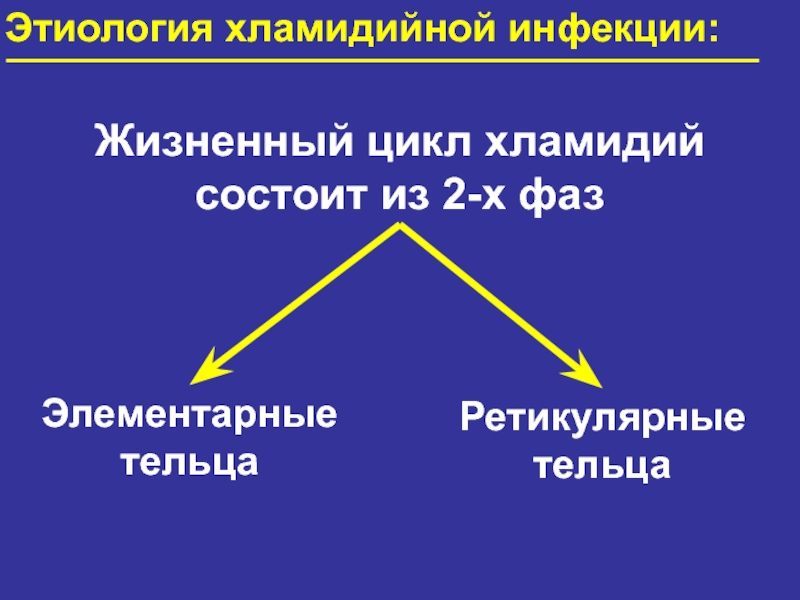
Слайд 12Этиология хламидийной инфекции:
Жизненный цикл хламидий состоит из 2-х фаз
Элементарные
тельца
Ретикулярные
тельца
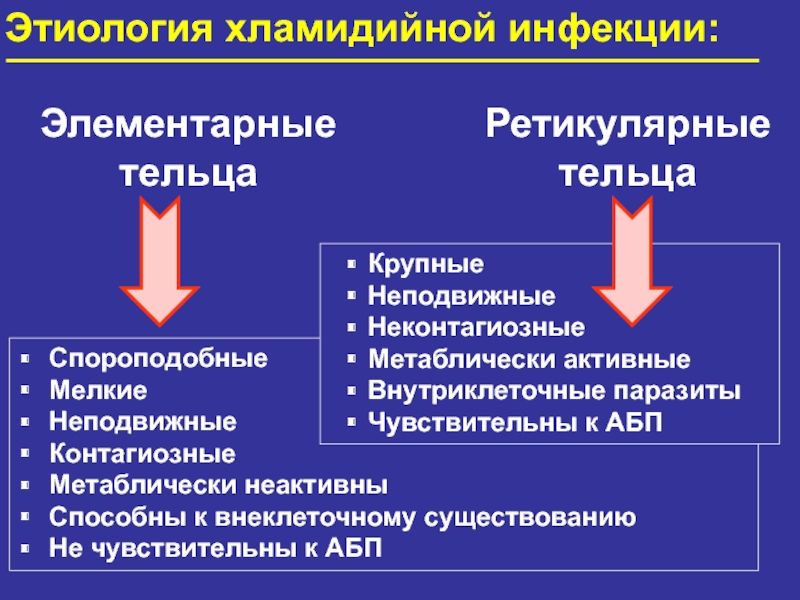
Слайд 13Спороподобные
Мелкие
Неподвижные
Контагиозные
Метаблически неактивны
Способны к внеклеточному существованию
Не чувствительны к АБП
Этиология хламидийной инфекции:
Элементарные
тельца
Ретикулярные
тельца
Крупные
Неподвижные
Неконтагиозные
Метаблически активные
Внутриклеточные паразиты
Чувствительны к АБП
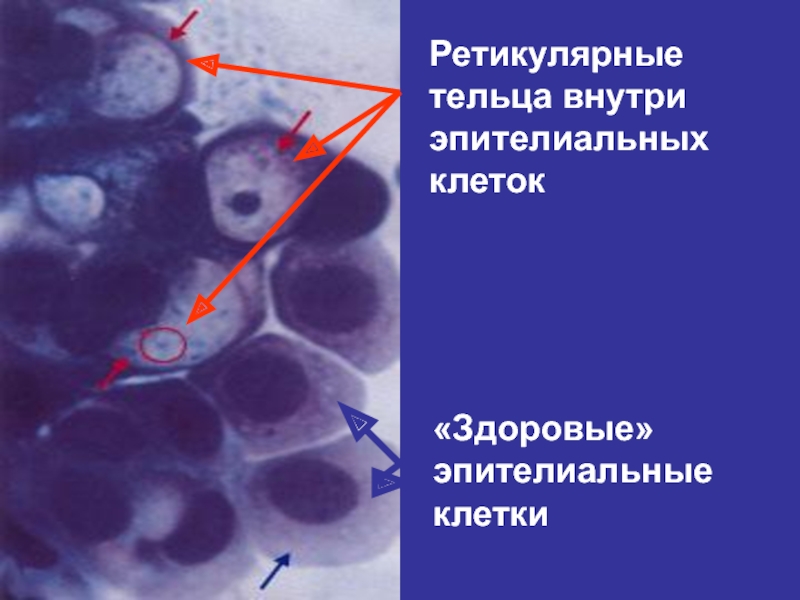
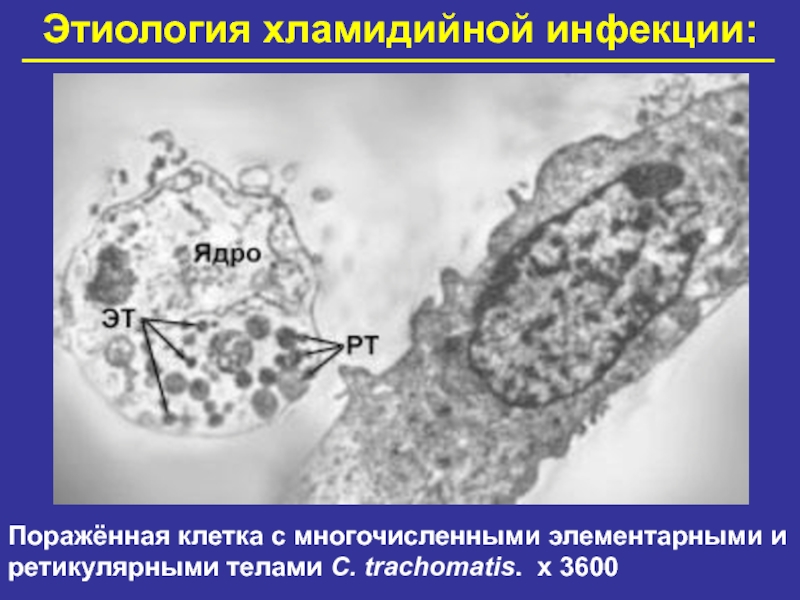
Слайд 15Этиология хламидийной инфекции:
Поражённая клетка с многочисленными элементарными и ретикулярными телами C.
Слайд 16Адсорбция ЭТ
Проникновение ЭТ в клетку
Реорганизация ЭТ в РТ
Деление РТ
Созревание РТ
в
Накопление РТ в
эндосоме
Выход хламидий
из клетки
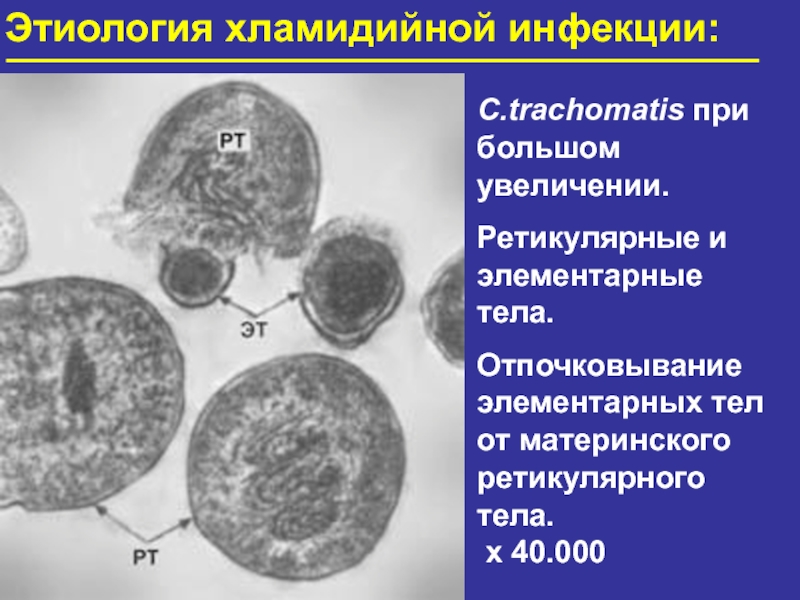
Слайд 17Этиология хламидийной инфекции:
C.trachomatis при
большом увеличении.
Ретикулярные и
элементарные тела.
Отпочковывание
элементарных тел от материнского
ретикулярного тела.
х 40.000
Слайд 18Свойства хламидий:
Жизнеспособны во внешней среде в течение 2- 3 сут.
В дехлорированной
до 5 сут.
3. При to 96 – 100оС, УФО, в спирте, в эфире, в 2% р-ре хлорамина – погибают через 1 мин.
Слайд 19Эпидемиология урогенитального
хламидиоза:
Источник инфекции – больной
человек с манифестной или
бессимптомной
заболевания.
Пути передачи:
Половой
Бытовой
Перинатальный (в родах)
Слайд 20Эпидемиология урогенитального
хламидиоза:
Группы риска:
Лица с большим количеством
половых партнёров
Афроамериканцы
Больные гонореей
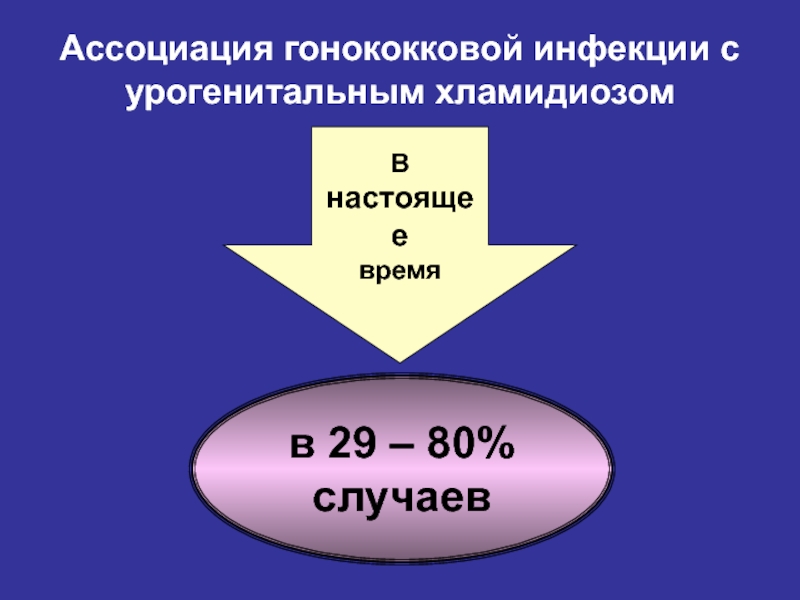
Слайд 21Ассоциация гонококковой инфекции с
урогенитальным хламидиозом
В
настоящее
время
в 29 – 80%
случаев
Слайд 23Патогенез урогенитального
хламидиоза:
Облигатный внутриклеточный паразит
Обладает тропизмом к макрофагам,
цилиндрическому и переходному
эпителию
Склонность к персистенции
Облегчает передачу вирусных
инфекций (ВПГ, ВПЧ, ВИЧ, гепатит)
Иммунитет не формируется
Слайд 24Патогенез урогенитального
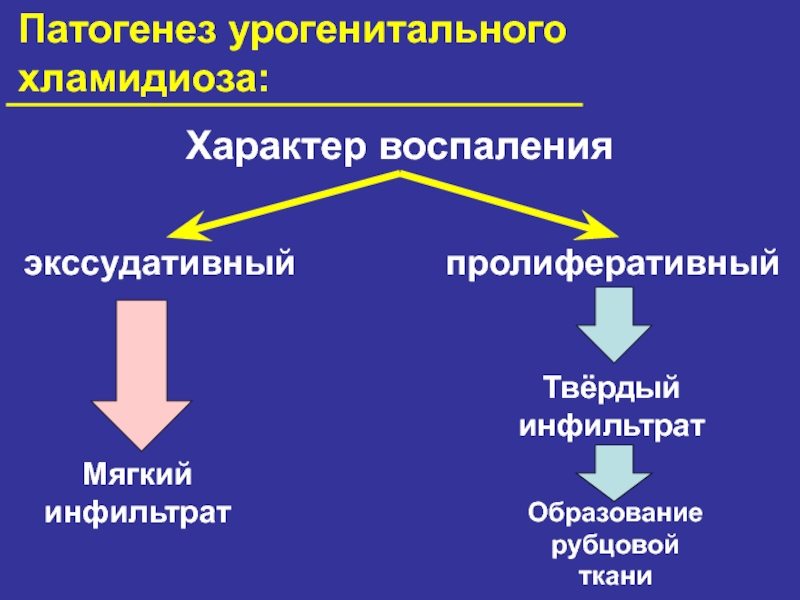
хламидиоза:
Характер воспаления
экссудативный
пролиферативный
Мягкий
инфильтрат
Твёрдый
инфильтрат
Образование
рубцовой
ткани
Слайд 25Патогенез урогенитального
хламидиоза:
Многоочаговость поражений
а) мочеполовой тракт
б) конъюнктива
в) суставы
г) прямая кишка
д) печень
Слайд 262. Возможность развития восходящих и
диссеминированных процессов
3. Развитие гиперпластических
4. Развитие болезни Рейтера
5. Развитие перигепатита
6. Возникновение бесплодия у женщин
Слайд 27Классификация урогенитального
хламидиоза:
МКБ X:
1. Хламидийные инфекции нижних отделов МПТ
а) цервицит;
б) цистит;
в)
г) вульвовагинит
2. Хламидийные инфекции органов малого таза и других органов МПТ
а) эпидидимит;
б) орхит;
в) ВЗОМТ;
3. Хламидийная инфекция МПТ неуточнённая
4. Хламидийная инфекция аноректальной области
5. Хламидийный фарингит
6. Хламидийные ИППП другой локализации
Слайд 28Классификация урогенитального
хламидиоза:
Клиническая классификация:
По течению:
1) Свежий (давность заболевания до 2-х мес)
а)
б) подострый;
в) торпидный;
2) Хронический (давность заболевания свыше
2-х мес. или с неустановленной продолжитель-
ностью)
3) Персистентный или латентный
Слайд 29Классификация урогенитального
хламидиоза:
Клиническая классификация:
1) Неосложнённый;
2) Осложнённый
(с указанием топического
1) Мужчин;
2) Женщин;
3) Детей.
Слайд 30Клиника урогенитального хламидиоза:
Инкубационный период в среднем
10 – 15 дней
Хламидиоз не
Хламидийная инфекция изначально способна принимать бессимптомное течение
Слайд 31У мужчин
Передний уретрит:
Течение изначально, как правило, хроническое, малосимптомное (редко острое)
Симптомы –
Выделения – скудные, слизистые или слизисто-гнойные (реже)
Незначительная отёчность и влажность губок уретры
Клиника урогенитального хламидиоза:
Слайд 34У мужчин
Тотальный уретрит:
Течение изначально, как правило, хроническое, малосимптомное (с редкими обострениями)
Симптомы
Выделения – слизистые, скудные (утренняя капля)
Клиника урогенитального хламидиоза:
Слайд 35У мужчин
Осложнения:
Парауретрит
Куперит
Везикулит
Тизонит
Эпидидимит (острый, подострый, хронический)
Простатит (катаральный, фолликулярный,
паренхиматозный)
Клиника урогенитального хламидиоза:
Слайд 36У женщин наиболее часто
встречаются:
Уретрит – зуд, болезненность в
мочеиспускания, скудные слизистые выделения.
При уретроскопии – мягкие или плотные
воспалительные инфильтраты
б)Цервицит – чувство тяжести, болезненность в
области поясницы, скудные слизисто-гнойные
выделения.
Шейка матки отёчна, синюшно-красного цвета.
Возможно образование эрозий.
Клиника урогенитального хламидиоза:
Слайд 38У женщин
Реже патологический процесс проявляется в виде:
Парауретрита
Вестибулита
Вагинита
Бартолинита
Клиника урогенитального хламидиоза:
В виде самостоятельного
встречаются крайне редко и, как
правило, сочетаются с уретритом и/или
цервицитом
Слайд 39Клиника урогенитального хламидиоза:
У женщин
Возможен восходящий процесс
с развитием ВЗОМТ:
Эндометрит
Сальпингит
Сальпингоофорит
До 80% случаев
инфекция у женщин протекает в
бессимптомной форме
Слайд 40Клиника урогенитального хламидиоза:
У женщин
Особенности течения у беременных:
Многоочаговость поражений;
Воспалительные явления не выражены
(асимптомность или малосимптомность);
Торпидность к терапии;
Большой риск развития осложнений;
Частая причина бесплодия (привычная
невынашиваемость беременности)
Причина инфицирования новорожденных
Слайд 41Клиника урогенитального хламидиоза:
Особенности течения у детей:
Инфицирование происходит перинатально
Помимо поражения половых органов
Симптоматика выражена в большей степени, чем у взрослых
Поражение глаз встречается чаще, чем при
гонорее
Слайд 43Болезнь Рейтера
Системное заболевание хламидийной
этиологии, которое проявляется триадой
симптомов:
Уретрит и/или цервицит
Реактивный
Конъюнктивит, ирит или увеит
Возможны поражения кожи в виде цирцинарного баланита, кератодермии, псориазиформных высыпаний
Слайд 45Болезнь Рейтера
Страдают преимущественно мужчины в
возрасте до 40 лет
Заболевание полиэтилогическое
Развивается
наличии генетической предрасположенности
Клинически выделяют две стадии:
Инфекционно – токсическая
Аутоаллергическая (напоминает коллагеноз)
Слайд 46Хламидийный перигепатит
Синдром Fitz – Hygh - Curtis
Болезненность в правой верхней
живота
Начинается внезапно
Отмечается напряжённость в области
правого верхнего квадранта живота
Возможно развитие локального перитонита
Функциональные показатели печени, как
правило, в пределах нормы
Слайд 47Диагностика урогенитального
хламидиоза
Материал для исследования на
хламидии:
Соскоб со слизистой уретры и/или
Соскоб со слизистой конъюнктивы
Смывы со слизистой уретры и/или цервикального канала
У девочек – соскоб со слизистой преддверия или заднего свода влагалища
Для ПЦР – вагинальный тампон и/или утренняя порция мочи
Слайд 48Диагностика урогенитального
хламидиоза
Методы диагностики
Прямые
Непрямые
ПИФ
НИФ
РИФ
Культуральный метод
ИФА
ПЦР, ЛЦР
РСК
РНИФ
МИФ
Слайд 50Лечение урогенитального
хламидиоза
Неосложнённая инфекция нижних
отделов МПТ
Препараты выбора:
Азитромицин перорально 1,0 г
или
Доксициклин 200 мг внутрь (первый приём),
затем по 100 мг 2 р/с 7 дн
Слайд 52Урогенитальный трихомониаз
Этиология
Возбудитель – Trichomonas vaginalis – одноклеточный простейший
Впервые описан в 1836 г. A.F. Donne
Слайд 53Свойства Trichomonas vaginalis
Имеет грушевидное тело
Размеры 18 – 40 мкм
Подвижный (органеллы
и ундулирующая мембрана)
Способна к образованию псевдоподий
При неблагоприятных условиях теряет
подвижность
Размножается путём продольного деления
Во внешней среде неустойчивы
Оптимальное значение pH – 5,2 – 6,2.
Слайд 54При электронной микроскопии
видны детали строения
трихомонады – шипик (Ш),
ундулируюшая мембрана
фибриллы (Ф)
Слайд 55Эпидемиология трихомониаза
Строгий паразит человека
Основной путь передачи – половой.
Для девочек
Чаще болеют женщины 15 – 40 лет
Группа риска – женщины, имевшие
случайные половые связи
Среди негонококковых уретритов
трихомонадные поражения составляют 65 – 80%
Слайд 56Эпидемиология трихомониаза
Количество впервые выявленных случаев трихомониаза в 1999 г.
среди
Слайд 57Патогенез трихомониаза
Локализация паразитирования:
У женщин – уретра, влагилище, железы
преддверия, цервикальный канал
У мужчин - уретра, простата, семенные
пузырьки, мошонка
Защита от влияния макроорганизма –
антитрипсин на поверхности клетки
Вирулентность зависит от гемолити-
ческой активности
Слайд 584.Факторы адгезии на
эпителиальных клетках –
6.Способна инвагинировать клетку-хозяина
7.Часто ассоциирована с др. ИППП
8.Иммунитет к патогену не формируется
Слайд 59Проникают в организм per continuitatem
Паразитируют либо на поверхнос-ти клеток, либо в
Поражают:
эпителиальные клетки (цилиндрический, переходный, могослойный плоский эпителий);
макрофаги,
фибробласты
Слайд 60Классификация урогенитального
трихомониаза:
Урогенитальный трихомониаз
Трихомониаз других локализаций
Трихомонадная инфекция неуточнённая
МКБ X
Слайд 61Клиническая классификация:
По течению:
1) Свежий (давность заболевания до 2-х мес)
а) острый;
б) подострый;
в)
2) Хронический (давность заболевания свыше 2-х мес)
3) Трихомонадоносительство
Классификация урогенитального
трихомониаза:
Слайд 62Классификация урогенитального
трихомониаза:
Трихомониаз женщин
Вульвит
Кольпит
Вестибулит
Бартолинит
Эндоцервицит
Уретрит
Парауретрит
Трихомониаз нижнего
отдела МПТ
Трихомониаз верхнего
отдела МПТ
Цервицит
Сальпингит
Цистит
Слайд 63Трихомониаз мужчин
Баланит
Баланопостит
Куперит
Эпидидимит
Простатит
Классификация урогенитального
трихомониаза:
Уретрит
Парауретрит
Везикулит
Цистит
Слайд 64Клиника урогенитального
Трихомониаза у мужчин:
Инкубационный период – от 3 дней до
Трихомонадный уретрит – свежий процесс,
острая форма:
Зуд, жжение, реже болезненность при мочеиспускании
Выделения – обильные, слизистые, реже слизисто-гнойные или пенистые
Слайд 65Губки уретры отёчны, гиперемированы
При пальпации уретры – в области лонного сочленения
двухстаканная проба мочи: 1 порция мутная; 2-я – прозрачная
При тотальном уретрите – обе порции мутные
При тотальном уретрите появляются императивные позывы к
мочеиспусканию
Слайд 66Клиника урогенитального
Трихомониаза у мужчин:
При подострой и торпидой формах
трихомонадного уретрита
Клиническая
Возможно появление кровоточивости
Моча при двухстаканной пробе мутная в обеих порциях с примесями (хлопья, нити)
Императивные позывы к мочеиспусканию
Слайд 67Клиника урогенитального
трихомониаза у мужчин:
Хронический трихомонадный уретрит
Постоянные скудные слизисто-гнойные выделения
Частое мочеиспускание
Зуд,
Возможно появление
кровоточивости
Слайд 68Моча при двухстаканной пробе мутная в обеих порциях с примесями (хлопья,
Императивные позывы к мочеиспусканию
При уретроскопии – очаги гиперемии, гнойные пробки в устьях желёз, эрозии, мягкие и твёрдые инфильтраты
Слайд 69Клиника урогенитального
Трихомониаза у женщин:
Воспалительные явления более выражены
Симптомы вагинита: гиперемия, лёгкая
Обильные гнойные или пенистые выделения с запахом «прелых листьев», свободно стекающие
Слайд 70Воспалительные явления усиливаются после менструации
Зуд, жжение в области наружных половых органов
Дерматит,
Процесс может сочетаться с уретритом и цервицитом
Слайд 72Клиника урогенитального
трихомониаза:
Трихомонадный цервицит
Умеренная гиперемия
Обширные эрозии
Петехиальная сыпь (Sm «клубничной шейки»
Наличие гранулематозных
Слайд 74Клиника урогенитального
Трихомониаза у женщин:
Восходящий процесс при трихомониазе
встречается редко
При хронизации
У девочек в связи с недостаточной
эстрогенизацией органы малого таза не
поражаются
Слайд 75Диагностика урогенитального
трихомониаза:
Материал для исследования – патологическое
отделяемое, смывы, моча
Методы диагностики:
Микроскопия
Бактериологический (культуральный) метод
Серологические методы
ДНК-методы
Слайд 76овальная, грушевидная или
неправильная форма,
чёткие контуры клетки, ячеистость протоплазмы,
наличие
эксцентрично расположенное
миндалевидное, реже – круглое ядро с нечётким
контуром
Слайд 79Лечение урогенитального
трихомониаза:
Рекомендуемые схемы:
Орнидазол 1,5 г внутрь однократно перед сном, или
Метронидазол
Альтернативные схемы:
Орнидазол 500 мг внутрь каждые 12 часов в течение 5
дней, или
Метронидазол 500 мг внутрь каждые 12 часов в
течение 7 дней
Слайд 82Бактериальный вагиноз – состояние, вызванное замещением нормальной микрофлоры влагалища (лактобацилл) на
Слайд 83Анаэробные и факультативные бактерии при определенных условиях усиленно размножаются и вызывают
Слайд 84Факторы риска
Частая смена половых партнеров.
Использование внутриматочных контрацептивов.
Воспалительные заболевания мочеполовой
Прием антибактериальных препаратов, иммуносупрессоров.
Длительный прием антибиотиков, убивающих в том числе и молочных бактерий.
Слайд 85Бактериальный вагиноз может
явиться причиной:
Инфекционных осложнений течения беременности;
Инфицирования амнионической жидкости;
Хорионамнионита;
Преждевременных родов;
Послеродового
Заболеваний органов малого таза, особенно после абортов;
Рождения ребенка с низким весом.
Слайд 86Эпидемиология.
Уровень заболеваемости значительно варьирует от 20% до 90%.
В Западной Европе БВ
Чаще встречается после перенесенного трихомониаза
Частое возникновение во время беременности
Слайд 87Бактериальный вагиноз.
Патогенез.
Факторы способствующие развитию
бактериального вагиноза
Эндогенные
Экзогенные
Изменение гормонального
статуса
Снижение иммунобиологической
реактивности
Дисбиоз кишечника
Иммунодефицит
Сопутствующие
заболевания МПТ
Терапия АБП
Применение
иммунодепрессантов
Применение вагинальных
контрацептивов
Недостаточное проникновение
кислорода
Нерациональное питание
Слайд 88Бактериальный вагиноз.
Патогенез.
Происходят значительные качественные и
количественные изменения влагалищной флоры и
влагалищной
Слайд 89резкое снижение количества или отсутствие преимущественно лактобактерий, продуцирующих Н2О2;
увеличение количества G.vaginalis
небольшое количество грибов
рода Candida
Слайд 90Уменьшение или отсутствие лактобацилл
приводит к повышению рН (≥4,5)
«Заселение» слизистой
Образование аминов, оказывающих
цитотоксическое действие на эпителий
Усугубление анаэробных условий из-за
повышенного образования СО2
Образование «ключевых клеток»
Слайд 91Бактериальный вагиноз
Инкубационный период 7 – 10 дней
Клинические формы
Бессимптомное
течение
Наличие
симптоматики
Только наличие
лабораторных признаков
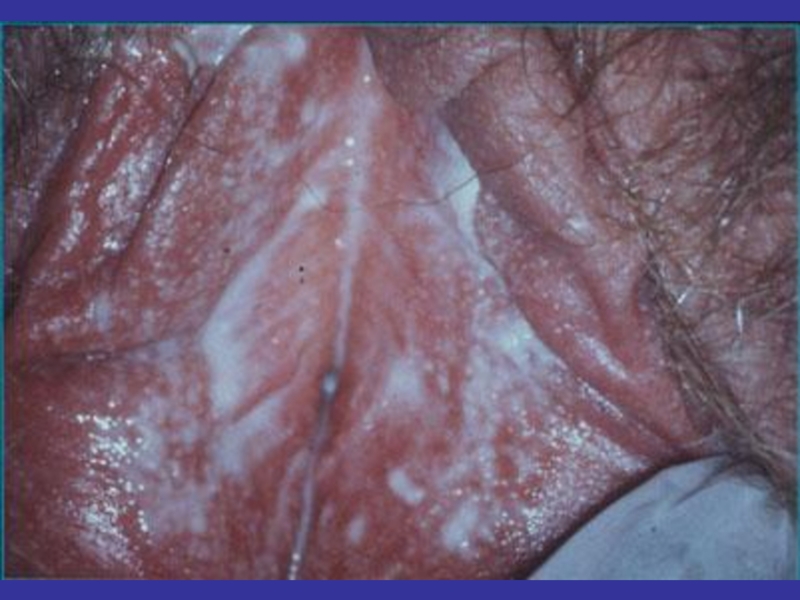
Выделения серо-белые (бели)
Неприятный запах
Длительное течение
Иногда зуд, жжение, дизурия
Воспалительные явления
не характерны
Слайд 94Бактериальный вагиноз
I степень (компенсированная) – отсутствие
лактобациллярной флоры при неизменённых
эпителиоцитах;
II степень (субкомпенсированный БВ) – снижение
лактобацилл, увеличение количества грамвариабельной
полиморфной флоры; «ключевые клеткм 1 – 5 в п/зр;
Lc – 15 – 25 в п/зр; симптоматика скудная
III степень (декомпенсированный БВ) – выраженная
симптоматика; полное отсутствие лактобацил;
«ключевые клетки» занимают всё поле зрения;
разнообразная микрофлора.
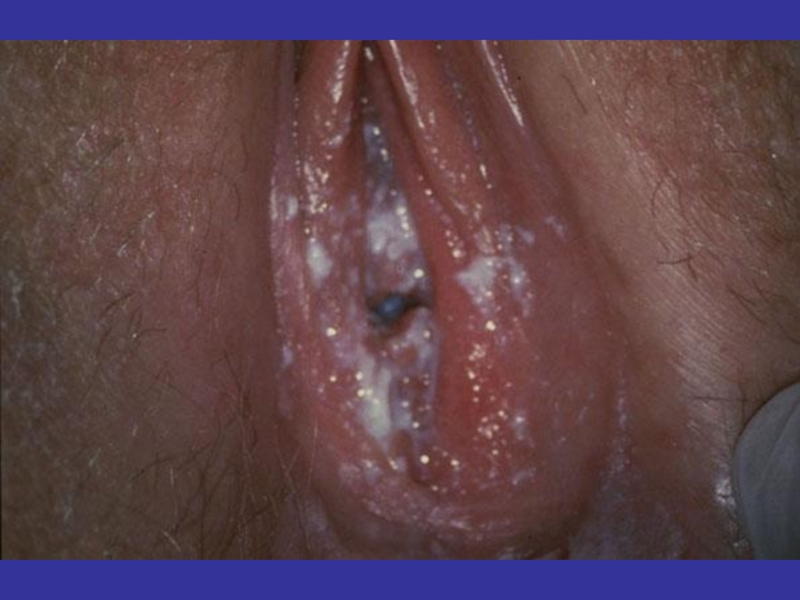
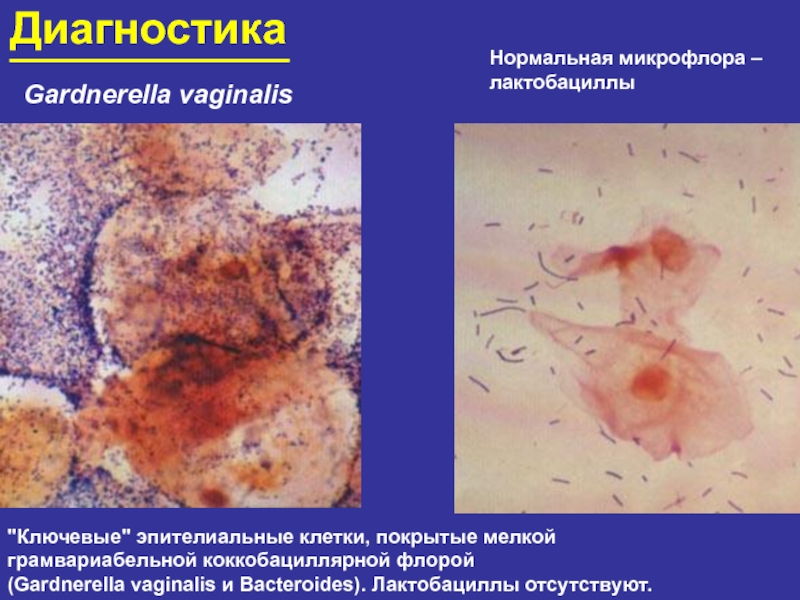
Слайд 96Диагностика
Gardnerella vaginalis
"Ключевые" эпителиальные клетки, покрытые мелкой
грамвариабельной коккобациллярной флорой
(Gardnerella vaginalis
Нормальная микрофлора –
лактобациллы
Слайд 98Диагностика
Клинический диагноз БВ основывается на
критериях Амсель.
Обнаружение так называемых «ключевых»
клеток
которых прикрепляются гарднереллы,
придавая им “приперченный” вид;
рН влагалищной среды ( ≥4,5);
Появление аминового запаха "тухлой рыбы",
который усиливается после добавления 10% КОН к
влагалищным выделениям (аминовый тест);
Жидкие, гомогенные, кремообразные выделения
серо-белого цвета, прилипающие к стенкам влагалища.
Слайд 99Диагностика
Наличие не менее 3-х из 4-х критериев
может служить основанием
для
"бактериальный вагиноз".
Слайд 100Диагностические критерии
Обнаружение "ключевых" клеток (> 20%).
Небольшое количество лейкоцитов (1-2 в п/зр)
влагалищном отделяемом (при повышенном
количестве в цервикальном канале и не
превышающем норму в отделяемом уретры).
Уменьшение количества лактобацилл (палочек
Додерлейна) или их полное отсутствие.
Бактериологическое исследование отделяемого
влагалища, что позволяет оценить как качественный,
так и количественный состав бактериальной флоры.
Слайд 101Направление в лечении
Восстановление нормального биоценоза влагалища
Десенсибилизирующая терапия
Иммунокоррегирующая терапия
Симптоматическая терапия
Коррекция дисбиоза кишечника
Терапия
Медикаментозная терапия сопутствующих заболеваний
По показаниям – лечение полового партнера
Слайд 102Лечение
1-й этап: подавление избыточного
количества анаэробных бактерий.
Предпочтительнее использовать
местнодействующие препараты:
Клиндамицин-крем
интравагинально 1 р/с (на ночь)
в течение 6 дней
Слайд 104Комбинированные препараты:
Тержинан, содержащий тернидазол, нистатин, неомицин, преднизолон, в виде вагинальных таблеток.
В качестве местных воздействий используется:
массаж, инстилляции в уретру, спринцевания, влагалищные ванночки, микроклизмы.
Комплексная терапия: общее + местное лечение.
Слайд 106 Заселение влагалища молочнокислыми бактериями;
Назначается диета, содержащая молочнокислые бактерии (биокефиры,
Дополнительные препараты молочных бактерий (лактобактерин, ацилакт, "Нарине");
Местно, per vaginum используют свечи ацилакт, "жлемик".
Слайд 107Критерии излеченности
Первое контрольное клинико-лабораторное обследование следует проводить через неделю после завершения
Динамика клинических симптомов заболевания:
исчезновение клинических проявлений (выделений, белей);
отсутствие аминового запаха ВЖ, отрицательный аминотест;
рН<4,5.
- Тактика при неудачах лечения должна включать поиск причинных факторов и их устранение, а также комбинирование системной и местной терапии.
Слайд 109Генитальный герпес (ГГ)
Инфекция, вызываемая вирусом простого герпеса 2 типа (ВПГ-2), принадлежащего
Антитела к ВПГ-2 появляются с началом
половой жизни
Слайд 110Частота обнаружения ВПГ-2 и частота клинически активных случаев заболевания ассоциированы с
рядом факторов:
- Возраст;
- Пол (женщины чаще болеют генитальным герпесом);
- Характер половой жизни (число половых партнеров);
- Социально-бытовой уровень
населения и др.
Слайд 111Непосредственный контакт слизистых оболочек и кожных покровов с инфицированными выделениями (половой
Опосредованный путь - через предметы индивидуального пользования;
Воздушно-капельный путь заражения
Пути инфицирования ГГ:
Слайд 112Патогенез
репродукция вируса происходит в эпителии в месте внедрения;
патогенетические изменения при герпесе
проникновение ВПГ в органы и ткани происходят через барьер капилляров путем диапедеза;
вирус обнаруживает тропность к иммуноцитам (моноциты, макрофаги, полиморфно-ядерные лейкоциты), выявляется в тромбоцитах, эритроцитах;
Слайд 113попав в организм, вирус там пожизненно персистирует, обуславливая изменение клеточного и
персистирование ВПГ в иммуноцитах приводит к их функциональной недостаточности, способствует
формированию иммунодефицита
Слайд 114Клиника
Инкубационный период - от 12 до 18 дней;
Первичный клинический эпизод
возникает у
инфицированных без АТ к ВПГ-2
Группы везикул на гиперемированном фоне
Обычно очаг поражения единичный
Общая симптоматика
Возможно присоединение вторичной инфекции
Разрешается с образование эрозий с
полициклическими очертаниями
Эрозии покрыты серозными или серозно-гнойными
корками
Эволюция герпетических элементов занимает в
среднем 15 – 20 дней
Слайд 115Клиника
Первичный клинический эпизод у лиц, имеющих АТ к ВПГ-2: симптомы менее
Рецидивирующая герпетическая инфекция, как правило, протекает легче и быстрее, чем первичный эпизод ГГ.
Слайд 116Клиника
снижение иммунологической реактивности
интеркуррентные заболевания
солнечная радиация
некоторые психические состояния (стрессы)
переутомление
физиологические
медицинские манипуляции (аборты, введение ВМС)
Факторы, способствующие проявлению
и/или рецидивированию ГГ:
Слайд 1171.Манифестная (типичная)
2.Атипичная - диссеминированная, мигрирующая, зостериформная, отечная,
3.Абортивная
Клинические формы ГГ
Слайд 118Течение ГГ
Легкое течение спорадические рецидивы с
ремиссией не менее 4х месяцев;
Средняя
в 2-3 месяца
Тяжелое течение - частые рецидивы с ремиссией
от нескольких недель до 6 недель (7 и более
рецидивов)
Крайне-тяжелое течение - беспрерывное повторение
рецидивов с незначительными светлыми
промежутками или без них;
Хронический постоянно-рецидивирующий герпес –
появление рецидивов еженедельно
Слайд 119Диагностика ГГ
1.Вирусологический (обнаружение и
2.Цитоморфологические (микроскопия)
3. Серологические методы (РСК, РПГА, ИФА)
4.Метод выявления антигенов ВПГ,
5.Регистрация иммунного ответа к ВПГ
6.Оценка иммунного статуса
7.ДНК-тесты (ПЦР, ЛЦР).
Слайд 120Лечение ГГ
1. Противовирусные препараты:
А. Аномальные нуклеотиды - ацикловир,
фамцикловир,
Б. Специфические ингибиторы - бонафтон,
риодоксол, флореналь, теброфен, оксолин.
2. Средства иммунозаместительной и
интерферонзаместительной терапии:
А. Специфические гамма и иммуноглобулины -
цитотект, интраглобин, пентаглобин.
Б. Интерфероны н их индукторы - человеческий
лейкоцитарный интерферон, реаферон,
виферон,циклоферон.
3. Герпетические вакцины – живые, инактивированные,
рекомбинантные.
Слайд 121ПАПИЛЛОМАВИРУСНЫЕ ИНФЕКЦИИ
ЧЕЛОВЕКА (ВПЧ)
Этиопатогенез ВПЧ-инфекции:
высокоспецифичный член семейства Parva Viridae;
мелкий ДНК-вирус;
внутриклеточный
ВПЧ интегрируется в геном клетки-хозяина,
способен вызывать пролиферацию эпителия
кожи и/или слизистых оболочек;
ВПЧ не размножается в культуре клеток;
существует около 100 типов ВПЧ, отличающихся
по строению ДНК;
30 из них инфицируют генитальный тракт
Слайд 122ПАПИЛЛОМАВИРУСНЫЕ ИНФЕКЦИИ
ЧЕЛОВЕКА (ВПЧ)
Морфологические различия коррелируют с
клиническими разновидностями ВПЧ:
ВПЧ-1 –
ВПЧ-2 – вульгарных бородавок,
ВПЧ-3 – плоских бородавок,
ВПЧ-4 – верруциформной эпидермодисплазии
Левандовского- Лютца,
ВПЧ - 5, 6, 11 – остроконечных кондилом
Слайд 123Клинические проявления ВПЧ-инфекции
слизистых оболочек и аногенитальной области:
ПАПИЛЛОМАВИРУСНЫЕ ИНФЕКЦИИ
ЧЕЛОВЕКА
Остроконечные кондиломы.
Папилломы слизистых оболочек и кожи.
Верруциформная эпидермодисплазия
Левандовского-Лютца.
(генерализованный вариант ВПЧ)
Слайд 127ПАПИЛЛОМАВИРУСНЫЕ ИНФЕКЦИИ
ЧЕЛОВЕКА (ВПЧ)
Экзофитные кондиломы
являются типичной
доброкачественной формой вируса (6,11
Эндофитные поражения ВПЧ:
плоские;
инвертированные;
располагаются чаще на шейке матки, реже на
стенках влагалища;
похожи на плоские бляшки;
чаще вызываются онкогенными типами вируса
Слайд 131Формы ПВИ
1. Клиническая
2. Субклиническая (только после обработки шейки матки
расширенной кольпоскопии)
3. Латентная (диагностируется только с помощью
молекулярных методов исследования)
1. Прогрессирование;
2. Регрессирование;
3. Латентное течение
Течение ПВИ:
Слайд 132Диагностика ВПЧ - инфекции
Цитология (Папаниколау – мазки)
Кольпоскопия – выявляет уксуснобелый
ВПЧ-тестирование
ПЦР
Слайд 133Лечение ВПЧ - инфекции
Эксцизия:
хирургический скальпель
электропетля
ультразвуковой скальпель
СО2 – лазер
Деструкция:
химическая
электрокоагуляция
криодеструкция
лазервапоризация
Иммунотерапия (ликопид, циклоферон
Нормализация микробиоценоза влагалища:
Эубиотики.
Жлемик (вагинальный кисломолочный продукт)
Препараты имидазольного ряда
Слайд 135Урогенитальный кандидоз
Часто встречающееся воспалительное
заболевание, вызываемое дрожжеподоб-
ными грибами рода Candida.
У женщин относится к числу наиболее
распространенных заболеваний
влагалища.
Страдают, как правило, женщины
репродуктивного возраста.
Заболевание может встречаться как в
детском возрасте, так и в менопаузе
Слайд 136Урогенитальный кандидоз
Факторы риска
изменение общей реактивности организма
длительное применение АБП,
глюкокортикоидов, гормональных контрацептивов;
эндокринные нарушения;
нарушение физиологического соотношения половых
гормонов;
хроническое инфекционные процессы;
травмы;
нарушение местного кровообращения
Слайд 137Урогенитальный кандидоз
Наиболее частым возбудителем является Candida albicans, Candida glabrata, реже
C.pseudotropicalis, C. krusei.
Морфологически грибы полиморфны;
Способны существовать в виде молодых клеток округлой или яйцевидной формы размером 2-5 мкм (бластоспоры) и в виде почкующихся форм, образуя псевдомицелий
Слайд 138Патогенез урогенитального
кандидоза
Прикрепление (адгезия) грибов к
поверхности слизистой
колонизацией;
Внедрение в эпителий;
Преодоление тканевых и клеточных
защитных механизмов;
Проникновение в сосуды, гематогенная
диссеминация с поражением различных
органов и систем
Слайд 139КЛАССИФИКАЦИЯ
Острый урогенитальный
кандидоз.
Хронический (рецидивирующий)
урогенитальный кандидоз
Слайд 140характеризуется:
Урогенитальный кандидоз
многоочаговостью поражения мочеполовых органов;
вовлечением в патологический процесс внутренних
упорным хроническим, рецидивиру-ющим течением;
частой резистентностью к проводимой терапии
Слайд 142Диагностика урогенитального
кандидоза
Микроскопия патологического материала
(нативный препарат)
Микроскопия (окраска по
Культуральное исследование (посев на
среду Сабуро)
Серодиагностика с кандидозными АГ.
ДНК-методы.
Слайд 144Лечение урогенитального
кандидоза
Для лечения острых форм заболевания обычно
применяется местное
Рекомендуемые схемы:
Клотримазол 200 мг вагинальная таблетка перед
сном в течение 3 дней
Альтернативные схемы:
Флюконазол 150 мг внутрь однократно перед сном
Слайд 145Лечение урогенитального
кандидоза у детей
Рекомендуемая схема:
Флюконазол 1-2 мг на 1 кг
доза внутрь однократно.
Альтернативная схема:
Натамицин раствор 0,5-1,0 мл наружно на
поражённую поверхность 1-2 раза в сутки до
разрешения клинической симптоматики




































































 20%).Небольшое количество лейкоцитов (1-2 в п/зр) во влагалищном отделяемом (при" alt="">
20%).Небольшое количество лейкоцитов (1-2 в п/зр) во влагалищном отделяемом (при" alt="">