ГБОУ ВПО ВолгГМУ
- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Хирургические инфекции кожи и мягких тканей презентация
Содержание
- 1. Хирургические инфекции кожи и мягких тканей
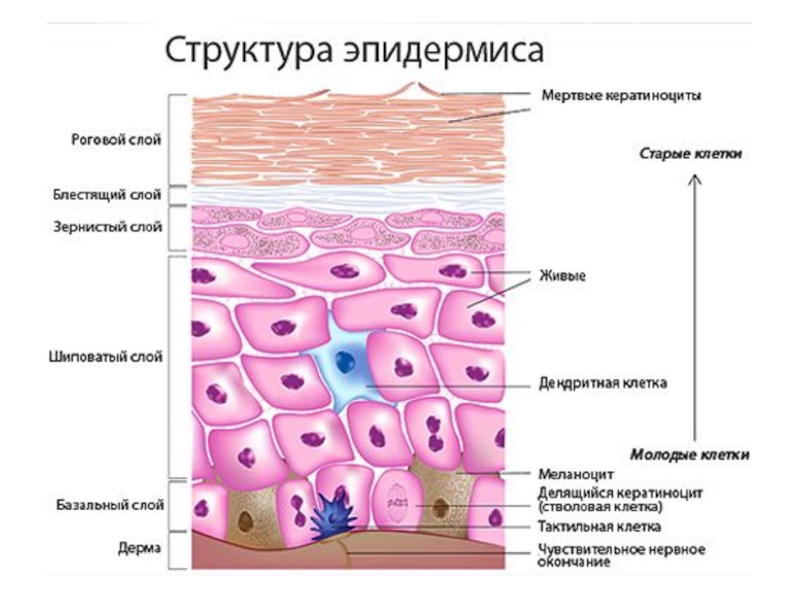
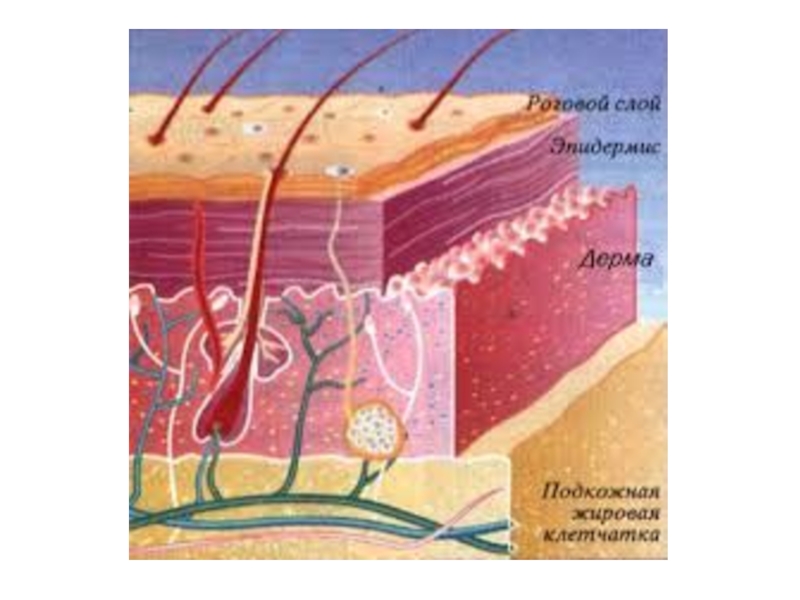
- 5. Уровень поражения I. Поражение собственно кожи
- 6. Наиболее тяжелые поражения инфекционным процессом относятся к
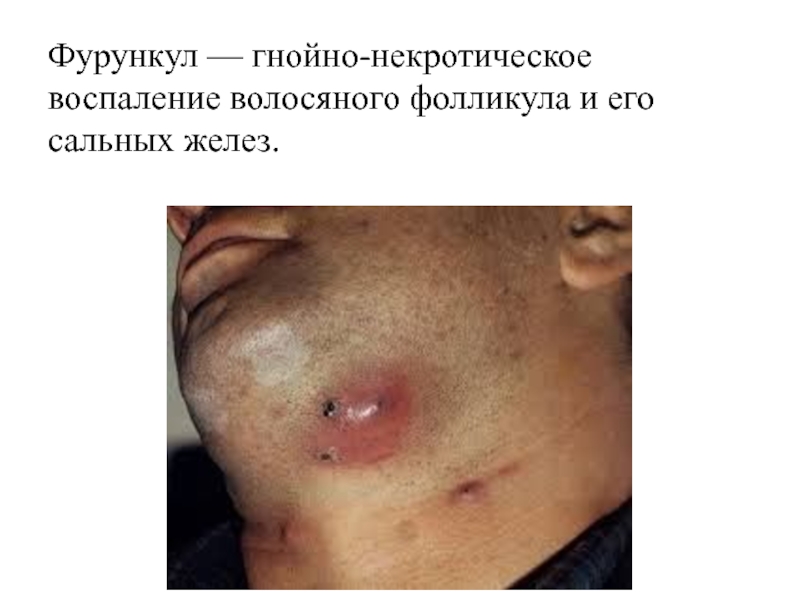
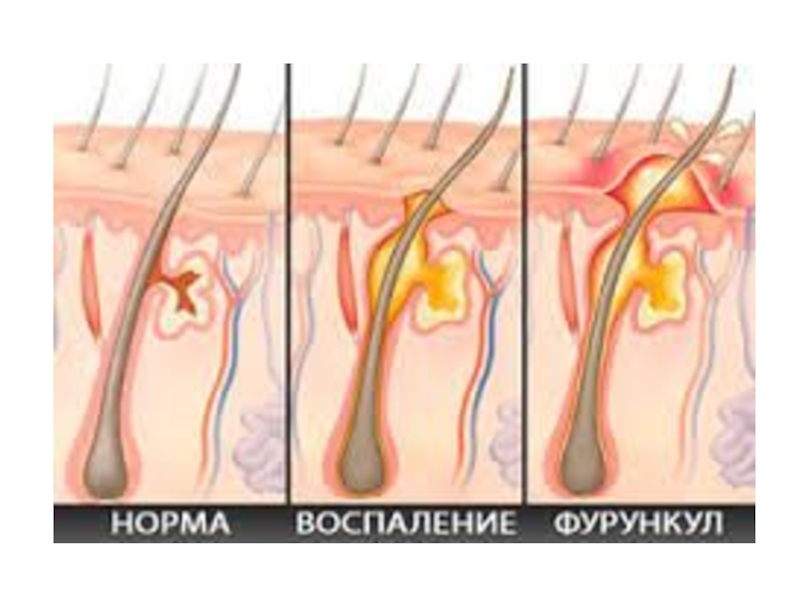
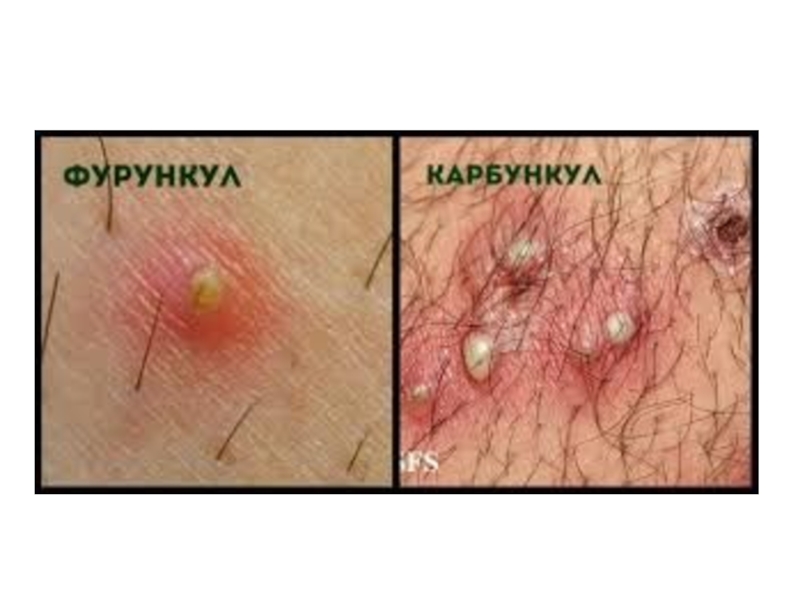
- 7. Фурункул — гнойно-некротическое воспаление волосяного фолликула и его сальных желез.
- 8. Под множественным поражением (фурункулёз) понимают одновременное поражение
- 9. Фурункул возникает по причине внедрения в
- 10. По мере развития заболевания вокруг волосяного
- 12. Заболевание, как правило, заканчивается самостоятельным отторжением
- 13. Однако в некоторых случаях при несостоятельности
- 14. Клинически процесс начинается с формирования небольшого
- 16. Однако чаще волосяной фолликул и сальная железа
- 17. Наиболее опасны фурункулы, расположенные на верхней губе
- 18. Алекса́ндр Никола́евич Скря́бин 6 января 1872-27 апреля 1915- русский композитор и пианист.
- 19. Лечение неосложненных фурункулов проводят в амбулаторных
- 20. Карбункул — острое гнойно-некротическое одновременное воспаление
- 22. Заболевание в большинстве случаев вызывает Staphylococcus aureus,
- 24. В современной хирургической практике не используют
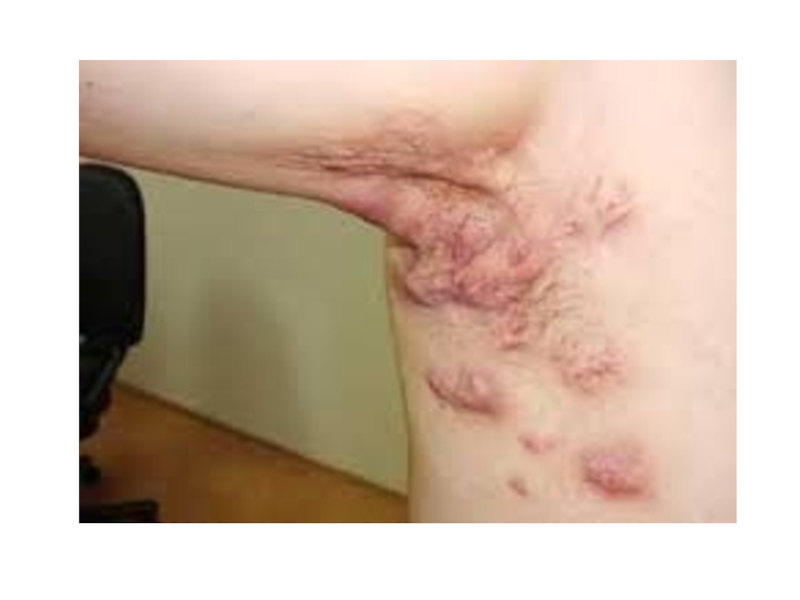
- 25. Гидраденит (сучье вымя) — острое гнойное
- 27. В настоящее время первое место среди
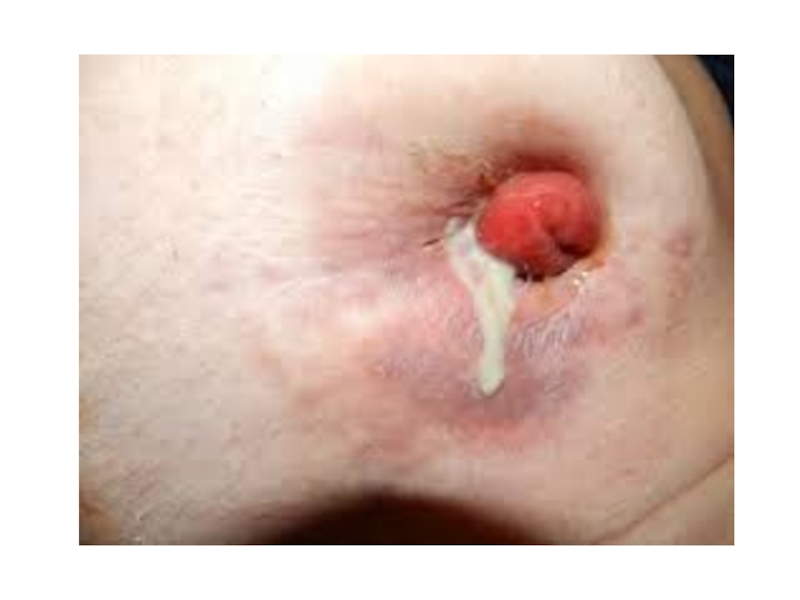
- 28. Абсцесс— отграниченная гнойно-некротическая полость в тканях, возникающая
- 29. Особенность абсцесса — наличие пиогенной мембраны, плотной
- 31. Спонтанное течение абсцесса, как правило, заканчивается его
- 33. Флегмона (гнойный целлюлит) — острое гнойное
- 34. Воспалительный экссудат распространяется по клетчатке, проникая
- 35. По локализации флегмоны делят на поверхностные
- 38. Рожа— острое инфекционное заболевание стрептококковой этиологии, характеризующееся
- 39. Предрасполагающие факторы: трофические изменения кожи на фоне хронической венозной недостаточности, заболевания кожи, переохлаждения, лимфатическая недостаточность.
- 40. По характеру местных проявлений выделяют: • эритематозная; • эритематозно-буллезная; • эритематозно-геморрагическая; • буллезно-геморрагическая.
- 41. Различают первичную и вторичную рожу. Вторичная
- 42. Заболевание начинается внезапно с озноба и
- 43. Местные проявления зависят от формы рожи. При
- 48. Мастит — воспаление тканей молочной железы. В
- 49. Классификация по Б.Л. Гуртову 1979 г 1)
- 50. Наиболее часто (в 85% случаев) маститу предшествует
- 51. При регулярном и достаточном сцеживании микрофлора из
- 53. Негнойные формы мастита лечат консервативно в амбулаторных
- 54. Принципы хирургического лечения острых гнойных лактационных маститов
- 57. Профилактика лактационного мастита направлена на устранение факторов,
- 58. ГНОЙНЫЕ ЗАБОЛЕВАНИЯ КИСТИ
- 59. Основные анатомо-физиологические особенности пальцев и кисти 1. Кожа
- 60. 3. Сухожильное влагалище сгибателя I пальца сообщается с
- 61. Поверхностные формы панариция Кожный панариций
- 62. Глубокие формы панариция Костный панариций Сухожильный
- 67. Благодарю за внимание.
Слайд 1Хирургические инфекции кожи и мягких тканей.
к.м.н. А.В. Калашников
Пятигорский медико-фармацевтический институт-
Филиал
Слайд 5Уровень поражения
I. Поражение собственно кожи
II. Поражение подкожной клетчатки
III. Поражение поверхностной фасции
IV.
Поражение мышц и глубоких фасциальных структур
Слайд 6Наиболее тяжелые поражения инфекционным процессом относятся к инфекциям второго (карбункул, некротический
целлюлит), третьего и четвертого уровней (некротический фасциит, миозит). При осложненном течении инфекции первого уровня (рожа) могут развиться до второго-четвертого уровней (некротический фасциит, целлюлит, миозит).
Слайд 8Под множественным поражением (фурункулёз) понимают одновременное поражение несколькими фурункулами или последовательное
возникновение фурункулов на различных участках кожных покровов.
Появление нескольких фурункулов на коже одной анатомической области называют местным фурункулезом. Если фурункулы появляются в нескольких анатомических областях то говорят о распространенном фурункулезе. Иногда заболевание приобретает рецидивирующий характер с непродолжительными ремиссиями — хронический фурункулез.
Появление нескольких фурункулов на коже одной анатомической области называют местным фурункулезом. Если фурункулы появляются в нескольких анатомических областях то говорят о распространенном фурункулезе. Иногда заболевание приобретает рецидивирующий характер с непродолжительными ремиссиями — хронический фурункулез.
Слайд 9
Фурункул возникает по причине внедрения в волосяной фолликул стафилококков, в подавляющем
большинстве случаев Staphylococcus aureus.
Предрасполагающими факторами служат патология обмена (сахарный диабет, авитаминоз), тяжелые сопутствующие заболевания, нарушения гигиены.
Предрасполагающими факторами служат патология обмена (сахарный диабет, авитаминоз), тяжелые сопутствующие заболевания, нарушения гигиены.
Слайд 10
По мере развития заболевания вокруг волосяного фолликула формируется гнойно-некротический стержень, окруженный
воспалительным грануляционным валом, который препятствует распространению инфекции на окружающую подкожную клетчатку и соседние придатки кожи.
Слайд 12
Заболевание, как правило, заканчивается самостоятельным отторжением гнойно-некротического стержня вместе с волосом,
после чего воспаление стихает, на месте фурункула образуется малозаметный белесоватый рубец.
Слайд 13
Однако в некоторых случаях при несостоятельности грануляционного вала инфекционный процесс выходит
за пределы волосяного фолликула, что чревато серьезными осложнениями. Иногда вокруг гнойно-некротического стержня скапливается жидкий гной — происходит абсцедирование фурункула
Слайд 14
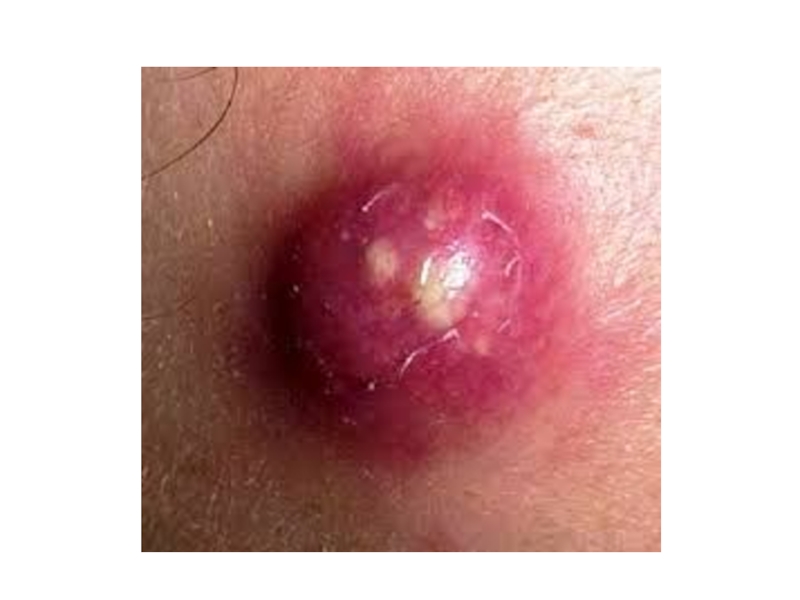
Клинически процесс начинается с формирования небольшого болезненного узелка с гиперемией кожи
над ним. Через один-два дня в центре инфильтрата в области устья волосяного фолликула появляется маленький желтый пузырек — пустула.
Слайд 16Однако чаще волосяной фолликул и сальная железа подвергаются гнойному расплавлению —
образуется гнойно-некротический стержень. Инфильтрат увеличивается в размерах, гиперемия кожи над ним усиливается. Инфильтрат приподнимается над поверхностью кожи, в центре под истонченной кожей просвечивают серо-зеленые некротические массы. В дальнейшем кожа, покрывающая гнойно-некротический стержень, расплавляется и некротические массы отторгаются.
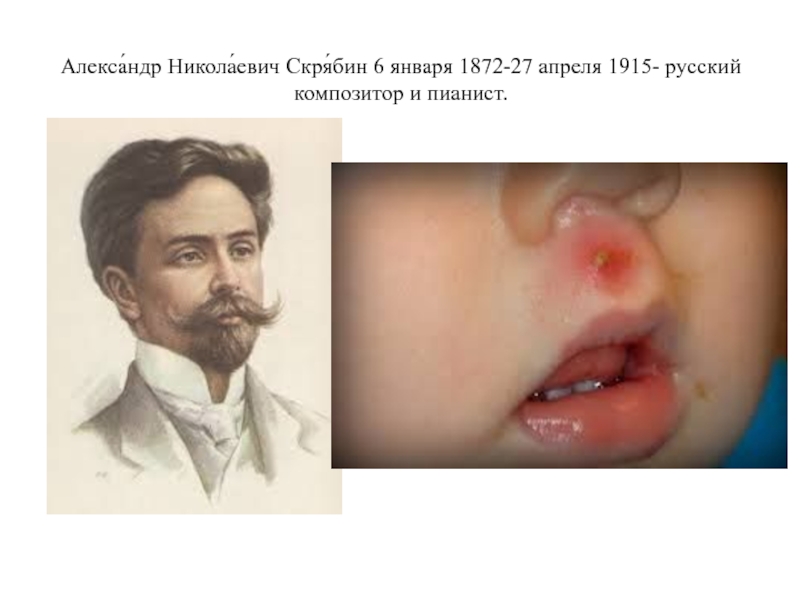
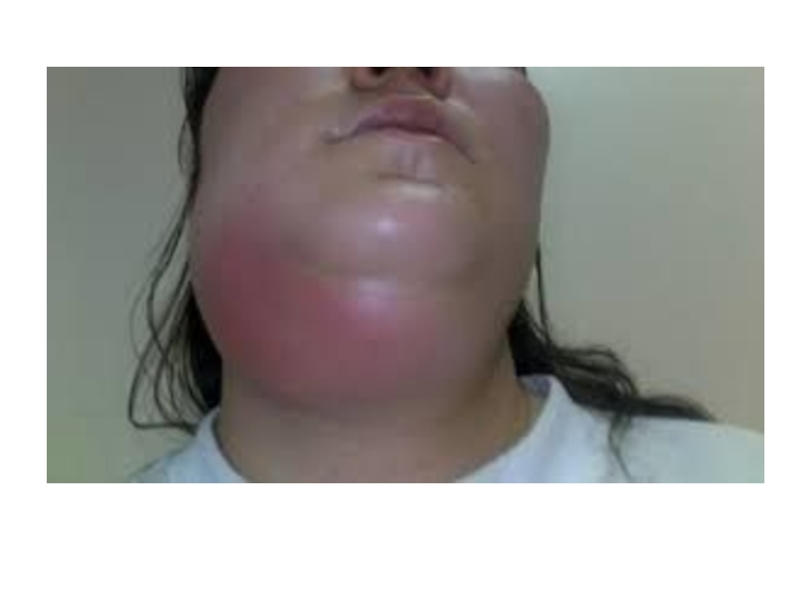
Слайд 17Наиболее опасны фурункулы, расположенные на верхней губе и выше носогубной складки.
Процесс быстро переходит на клетчатку, богатую разветвлениями передней лицевой вены, которая через v. angularis впадает в v. ophtalmica и дренируется в sinus cavernosus. Распространение инфекции этим путем может привести к септическому тромбозу кавернозного синуса с развитием базального гнойного менингита и оптохиазмального арахноидита.
Слайд 19
Лечение неосложненных фурункулов проводят в амбулаторных условиях. Гос- питализация показана при
локализации фурункула на лице выше верхней губы, фурункулах у новорожденных, осложненных формах заболевания и рецидивирующем фурункулезе.
Слайд 20
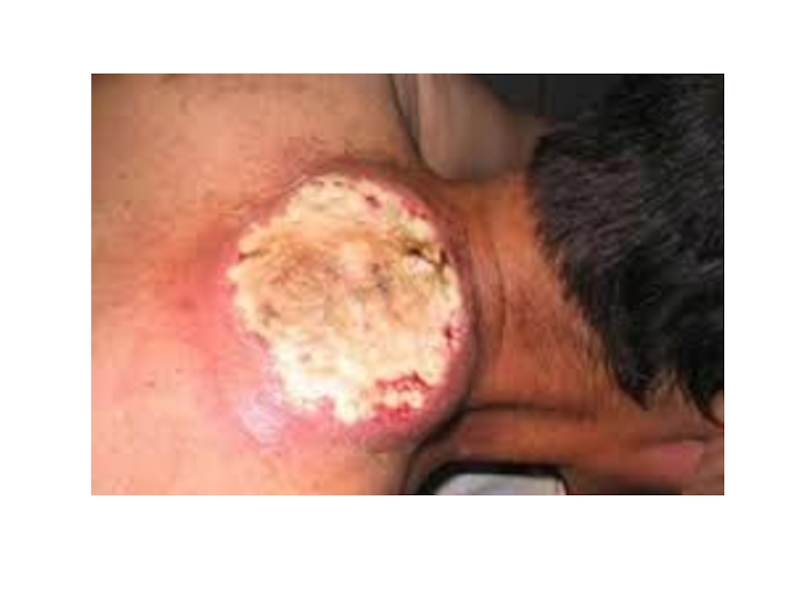
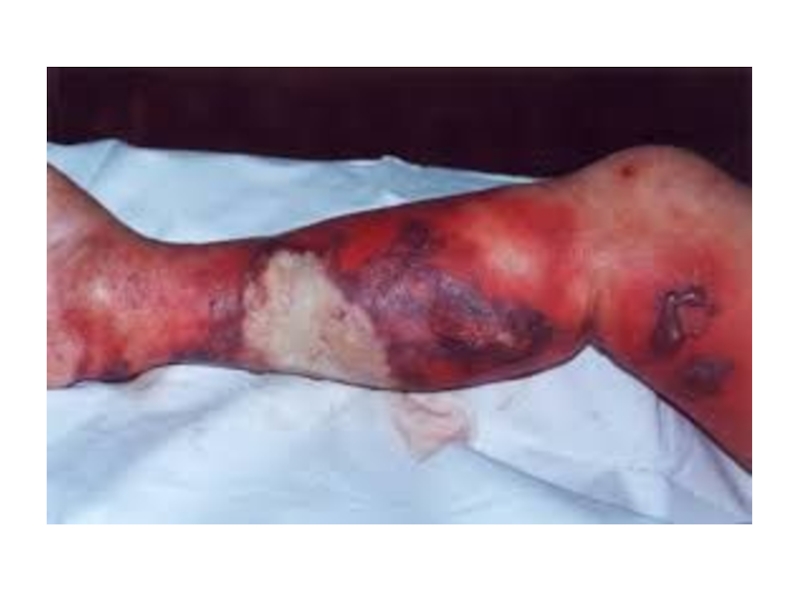
Карбункул — острое гнойно-некротическое одновременное воспаление нескольких рядом расположенных волосяных фолликулов
и их сальных желез.
Слайд 22Заболевание в большинстве случаев вызывает Staphylococcus aureus, деструкцию мягких тканей усиливают
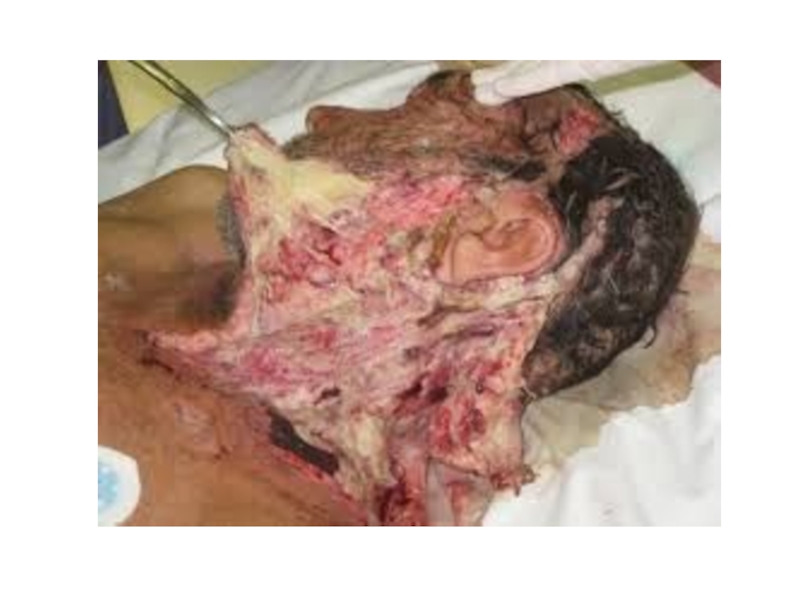
ассоциации микробов (Streptococcus spp., E.coli), которые, присоединяясь к стафилококку, вызывают расстройства кровообращения в коже и подкожной клетчатки с формированием микротромбозов. Наступает некроз жировой ткани и подлежащей фасции. Ткани расплавляются с образованием большого количества гноя, который выделяется наружу через многочисленные отверстия в некротизированной коже, напоминающие пчелиные соты или сито.
Слайд 24
В современной хирургической практике не используют крестообразные и Н-образные разрезы. Это
связанно с тем, что они не имеют никаких преимуществ перед обычными разрезами, но при этом создают отдельную, зачастую очень сложную, косметическую проблему.
Слайд 25
Гидраденит (сучье вымя) — острое гнойное воспаление потовых желез. Инфекция (чаще
всего золотистый стафилококк) проникает через протоки желез или через микротравмы.
Слайд 27
В настоящее время первое место среди причин развития гидраденита занимают микротравмы
во время бритья. Антиперсперанты, препятствуя потоотде- лению и вымыванию стафилококков наружу, способствуют развитию инфекции в потовой железе.
Слайд 28Абсцесс— отграниченная гнойно-некротическая полость в тканях, возникающая при проникновении в ткани
гноеродных микробов.
Микроорганизмы попадают в ткани при случайных ранениях или заносятся при инвазивных манипуляциях, выполняемых без должного соблюдения асептики.
Гнойник может развиться при гнойных поражениях кожи и подкожной клетчатки, как осложнение при фурункуле, карбункуле, лимфадените. Иногда абсцесс бывает результатом нагноения гематомы.
Образование абсцессов может быть связано с гематогенным или лимфогенным метастазированием инфекции.
Немикробная этиология абсцессов связана с попаданием в ткани, как правило, подкожную клетчатку, агрессивных, раздражающих жидкостей (бензин, керосин, некоторых лекарственных препаратов).
Микроорганизмы попадают в ткани при случайных ранениях или заносятся при инвазивных манипуляциях, выполняемых без должного соблюдения асептики.
Гнойник может развиться при гнойных поражениях кожи и подкожной клетчатки, как осложнение при фурункуле, карбункуле, лимфадените. Иногда абсцесс бывает результатом нагноения гематомы.
Образование абсцессов может быть связано с гематогенным или лимфогенным метастазированием инфекции.
Немикробная этиология абсцессов связана с попаданием в ткани, как правило, подкожную клетчатку, агрессивных, раздражающих жидкостей (бензин, керосин, некоторых лекарственных препаратов).
Слайд 29Особенность абсцесса — наличие пиогенной мембраны, плотной внутренней стенки гнойника, покрытой
грануляционной тканью. Пиогенная оболочка отграничивает гнойно-некротический процесс и продуцирует экссудат. Это проявление нормальной защитной реакции организма, направленной на изолирование гнойного процесса.
Слайд 31Спонтанное течение абсцесса, как правило, заканчивается его прорывом на поверхность тела,
в полый орган или полость. Если полость гнойника вследствие этого хорошо дренируется, она спадается и рубцуется. Если же адекватного дренирования не происходит или окружающие ткани препятствуют спадению полости, образуется свищ.
Слайд 33
Флегмона (гнойный целлюлит) — острое гнойное воспаление подкожной клетчатки или клетчаточных
пространств.
В отличие от абсцесса, при флегмоне не происходит отграничения гнойно- воспалительного очага от окружающих тканей, и инфекционный процесс плавно распространяется по рыхлым клетчаточным пространствам. Постепенно инфильтрированные ткани подвергаются гнойному расплавлению.
В отличие от абсцесса, при флегмоне не происходит отграничения гнойно- воспалительного очага от окружающих тканей, и инфекционный процесс плавно распространяется по рыхлым клетчаточным пространствам. Постепенно инфильтрированные ткани подвергаются гнойному расплавлению.
Слайд 34
Воспалительный экссудат распространяется по клетчатке, проникая по ходу сосудов и нервов
из одного фасциального футляра в другой. Окруженные экссудатом сосуды вовлекаются в воспалительный процесс, тромбируются и разрушаются. Лишенные кровоснабжения ткани некротизируются и расплавляются.
Слайд 35
По локализации флегмоны делят на поверхностные или эпифасциальные (по- ражается подкожная
клетчатка над собственной фасцией) и глубокие или субфа- сциальные (поражаются глубокие клетчаточные пространства под собственной фасцией).
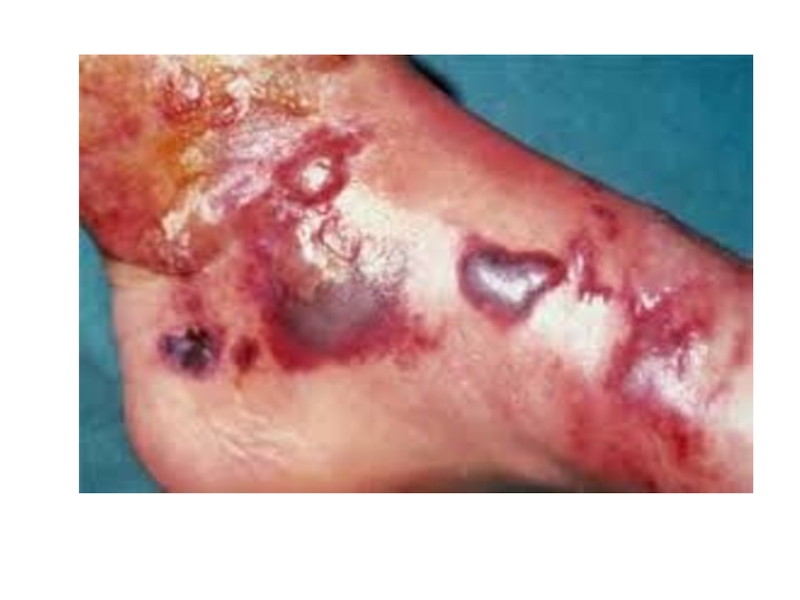
Слайд 38Рожа— острое инфекционное заболевание стрептококковой этиологии, характеризующееся эндогенной интоксикацией и местными
воспалительными изменениями кожи или слизистых оболочек.
Возбудитель заболевания — в-гемолитический стрептококк группы А, попадает в организм через поврежденные кожные покровы или слизистые оболочки.
Возбудитель заболевания — в-гемолитический стрептококк группы А, попадает в организм через поврежденные кожные покровы или слизистые оболочки.
Слайд 39Предрасполагающие факторы: трофические изменения кожи на фоне хронической венозной недостаточности, заболевания
кожи, переохлаждения, лимфатическая недостаточность.
Слайд 40
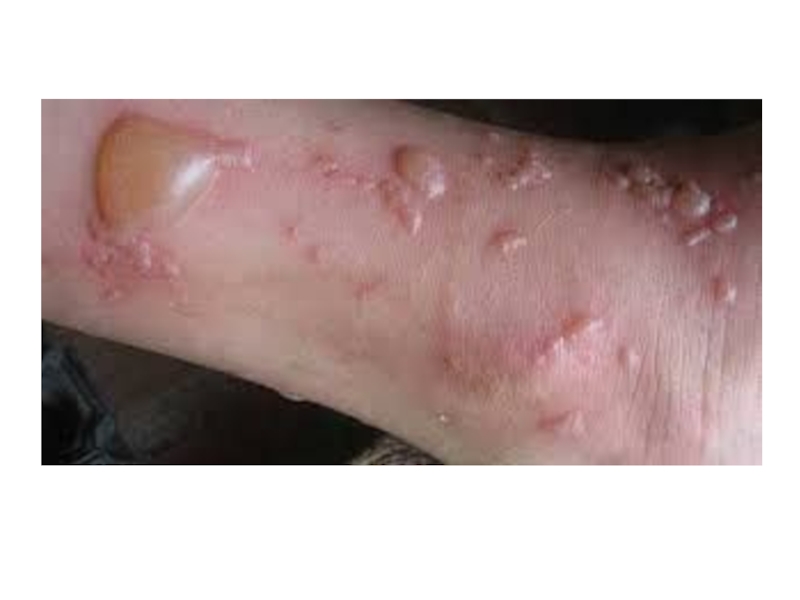
По характеру местных проявлений выделяют:
• эритематозная;
• эритематозно-буллезная;
• эритематозно-геморрагическая;
• буллезно-геморрагическая.
Слайд 41
Различают первичную и вторичную рожу. Вторичная рожа осложняет течение других гнойных
процессов (инфицированной раны, фурункула, карбункула).
По тяжести течения выделяют легкую, средней тяжести и тяжелую формы рожи.
По тяжести течения выделяют легкую, средней тяжести и тяжелую формы рожи.
Слайд 42
Заболевание начинается внезапно с озноба и резкого подъема температуры до 39–40°.
Пульс учащается. Больного беспокоят выраженная слабость, недомогание, ломота в костях, головная боль, тошнота, возможна рвота. Для рожи характерно опережение общей симптоматикой местных проявлений на 6–24 часа. Температурная реакция и явления интоксикации длятся от 2–3 дней до недели, после чего резко или постепенно купируются.
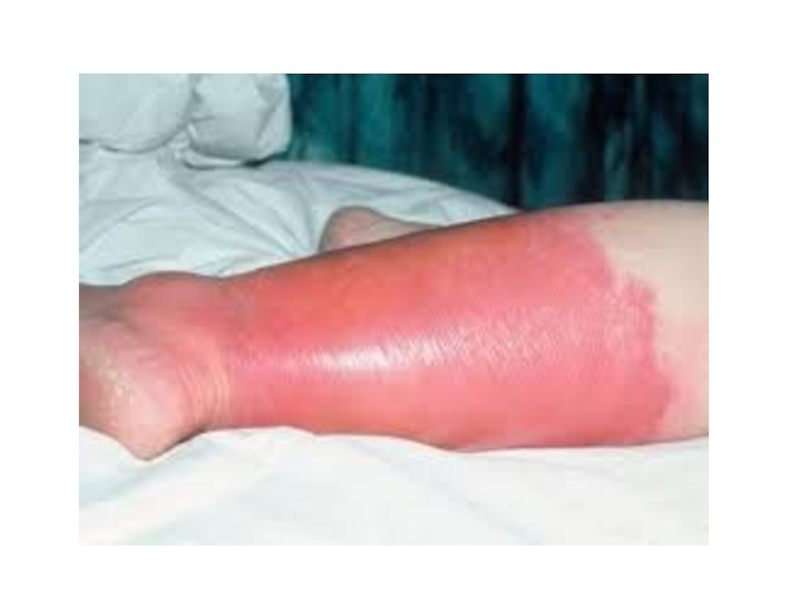
Слайд 43Местные проявления зависят от формы рожи. При наиболее часто встречающейся эритематозной
форме развивается резко ограниченное яркое покраснение кожи. Появляется ощущение жара и жгучей боли, выраженное по краям пораженной области. Гиперемированный участок несколько возвышается над уровнем здоровой кожи и резко от нее отграничен воспалительным валиком с неровными границами в виде «языков пламени» . Постепенно развивается отек, более выраженный в областях, богатых рыхлой клетчаткой. Чаще всего поражаются нижние конечности (голени), реже рожа развивается на лице, половых органах, туловище, слизистой оболочке рта и носа.
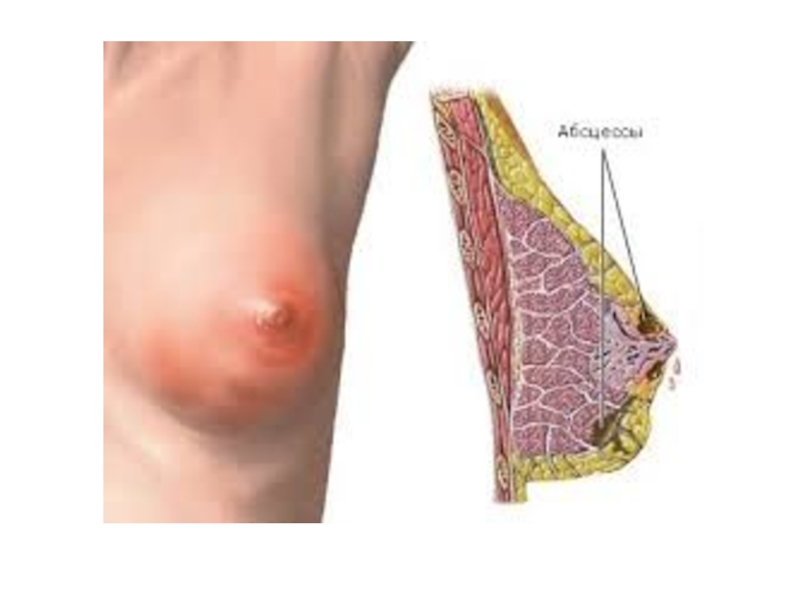
Слайд 48Мастит — воспаление тканей молочной железы. В зависимости от функционального состояния
и особенностей развития инфекционного процесса выделяют лактационный и нелактационный мастит.
Лактационный или послеродовый мастит — воспалительное заболевание молочной железы, развивающееся после родов и сопряженное с лактацией. На долю лактационного мастита приходится 95% всех воспалительных процессов в молочной железе.
Нелактационный мастит — воспаление молочной железы, не связанное с галактогенезом и галактопоэзом. Воспаление может иметь гнойный и негнойный характер, протекать остро и хронически.
Лактационный или послеродовый мастит — воспалительное заболевание молочной железы, развивающееся после родов и сопряженное с лактацией. На долю лактационного мастита приходится 95% всех воспалительных процессов в молочной железе.
Нелактационный мастит — воспаление молочной железы, не связанное с галактогенезом и галактопоэзом. Воспаление может иметь гнойный и негнойный характер, протекать остро и хронически.
Слайд 49Классификация по Б.Л. Гуртову 1979 г
1) серозный мастит;
2) инфильтративный мастит;
3) гнойный
мастит:
а) инфильтративно-гнойный (диффузный, узловой);
б) абсцедирующий (абсцесс ареолы, абсцесс в толще железы, ретромаммарный абсцесс);
в) флегмонозный (гнойно-некротический).
4) гангренозный мастит
В зависимости от распространенности процесса различают:
• ограниченный мастит (1 квадрант железы);
• диффузный мастит (2–3 квадранта);
• тотальный мастит (4 квадранта).
а) инфильтративно-гнойный (диффузный, узловой);
б) абсцедирующий (абсцесс ареолы, абсцесс в толще железы, ретромаммарный абсцесс);
в) флегмонозный (гнойно-некротический).
4) гангренозный мастит
В зависимости от распространенности процесса различают:
• ограниченный мастит (1 квадрант железы);
• диффузный мастит (2–3 квадранта);
• тотальный мастит (4 квадранта).
Слайд 50Наиболее часто (в 85% случаев) маститу предшествует лактостаз. Сочетание лактостаза и
обсемененности гноеродной микробной флорой — основная причина возникновения мастита.
Отток молока нарушается вследствие объективных и субъективных причин.
К объективным причинам можно отнести:
• тугоподвижность и трещины сосков;
• мастопатии;
• рубцевание тканей молочной железы после травм и операций;
• тонкие и извитые молочные протоки;
• другие врожденные и приобретенные изменения в молочной железе, нарушающие отток молока.
К субъективным причинам относятся:
• несоблюдение режима грудного вскармливания;
• недостаточное и нерегулярное сцеживание молока после кормления грудью, нарушение техники сцеживания.
Отток молока нарушается вследствие объективных и субъективных причин.
К объективным причинам можно отнести:
• тугоподвижность и трещины сосков;
• мастопатии;
• рубцевание тканей молочной железы после травм и операций;
• тонкие и извитые молочные протоки;
• другие врожденные и приобретенные изменения в молочной железе, нарушающие отток молока.
К субъективным причинам относятся:
• несоблюдение режима грудного вскармливания;
• недостаточное и нерегулярное сцеживание молока после кормления грудью, нарушение техники сцеживания.
Слайд 51При регулярном и достаточном сцеживании микрофлора из протоков частично выводится с
молоком, оставшиеся бактерии не способны вызвать воспаление. Если же сцеживание неполноценное, в протоках остается значительное количество микробных тел, вызывающих молочнокислое брожение, свертывание молока и повреждение эпителия протоков.
Свернувшееся молоко обтурирует протоки, возникает лактостаз. Количество микрофлоры, развивающейся в замкнутом пространстве, достигает «критического уровня» и развивается воспаление.
Возникающие при лактостазе нарушения венозного и лимфатического оттока приводят к отеку ткани молочной железы и дальнейшему сдавлению молочных протоков.
Интенсивная болезненность железы при лактостазе и начинающемся воспалении не позволяет полноценно сцеживать молоко, таким образом, развивается своеобразный порочный круг.
Свернувшееся молоко обтурирует протоки, возникает лактостаз. Количество микрофлоры, развивающейся в замкнутом пространстве, достигает «критического уровня» и развивается воспаление.
Возникающие при лактостазе нарушения венозного и лимфатического оттока приводят к отеку ткани молочной железы и дальнейшему сдавлению молочных протоков.
Интенсивная болезненность железы при лактостазе и начинающемся воспалении не позволяет полноценно сцеживать молоко, таким образом, развивается своеобразный порочный круг.
Слайд 53Негнойные формы мастита лечат консервативно в амбулаторных условиях, при гнойных формах
показано хирургическое лечение в условиях хирургического отделения. Консервативное лечение допустимо, если:
• состояние больной удовлетворительное;
• длительность заболевания менее 3 суток;
• температура тела ниже 37,5°;
• отсутствуют местные симптомы гнойного воспаления;
• пальпируемый инфильтрат умеренно болезненный, занимает не более одного квадранта железы;
• показатели общего анализа крови в норме.
Отсутствие положительной динамики в течение двух суток консервативного лечения указывает на гнойный характер воспаления, в таком случае показано оперативное лечение.
• состояние больной удовлетворительное;
• длительность заболевания менее 3 суток;
• температура тела ниже 37,5°;
• отсутствуют местные симптомы гнойного воспаления;
• пальпируемый инфильтрат умеренно болезненный, занимает не более одного квадранта железы;
• показатели общего анализа крови в норме.
Отсутствие положительной динамики в течение двух суток консервативного лечения указывает на гнойный характер воспаления, в таком случае показано оперативное лечение.
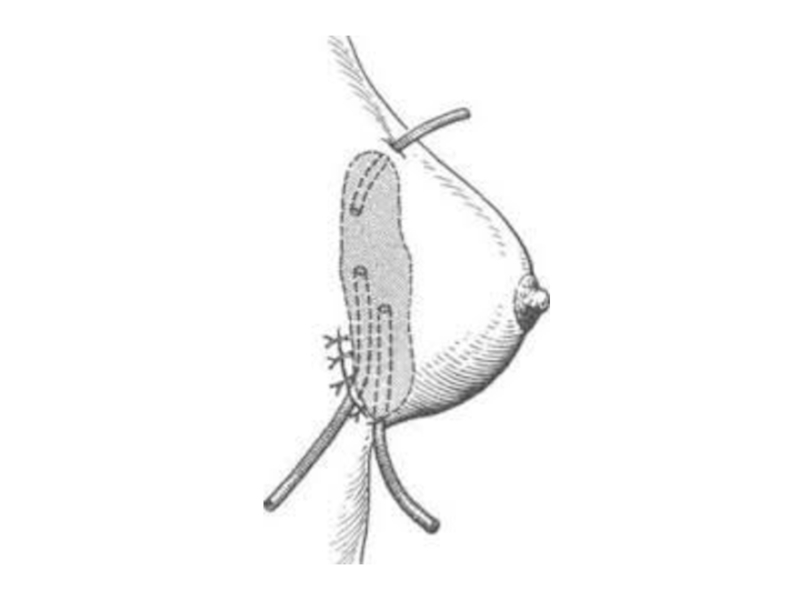
Слайд 54Принципы хирургического лечения острых гнойных лактационных маститов
1. Выбор рационального доступа к гнойному
очагу с учетом необходимости максимального сохранения функции и внешнего вида молочной железы.
2. Радикальная хирургическая обработка гнойного очага.
3. Адекватное дренирование, в том числе с применение дренажно-промывной системы.
4. Закрытие раны первичным швом, а при противопоказаниях — наложение вторичных швов и применение кожной пластики.
5. Длительное капельное промывание раны в послеоперационном периоде растворами антисептиков через дренажно-промывную систему.
При выборе операционного доступа, следует учитывать локализацию и распространенность гнойного процесса, анатомические особенности железы.
2. Радикальная хирургическая обработка гнойного очага.
3. Адекватное дренирование, в том числе с применение дренажно-промывной системы.
4. Закрытие раны первичным швом, а при противопоказаниях — наложение вторичных швов и применение кожной пластики.
5. Длительное капельное промывание раны в послеоперационном периоде растворами антисептиков через дренажно-промывную систему.
При выборе операционного доступа, следует учитывать локализацию и распространенность гнойного процесса, анатомические особенности железы.
Слайд 57Профилактика лактационного мастита направлена на устранение факторов, способствующих его развитию:
• подготовка соска
к кормлению во время беременности;
• гигиена молочной железы (мытье железы с мылом перед кормлением, обработка трещин соска антисептиками);
• рациональный режим кормления (регулярное кормление, сцеживание после кормления);
• уменьшение травматичности родов, повышение сопротивляемости организма в послеродовом периоде (полноценное питание, витаминотерапия, прогулки, режим дня);
• профилактика госпитальной инфекции в роддомах, санация эндогенной инфекции.
• гигиена молочной железы (мытье железы с мылом перед кормлением, обработка трещин соска антисептиками);
• рациональный режим кормления (регулярное кормление, сцеживание после кормления);
• уменьшение травматичности родов, повышение сопротивляемости организма в послеродовом периоде (полноценное питание, витаминотерапия, прогулки, режим дня);
• профилактика госпитальной инфекции в роддомах, санация эндогенной инфекции.
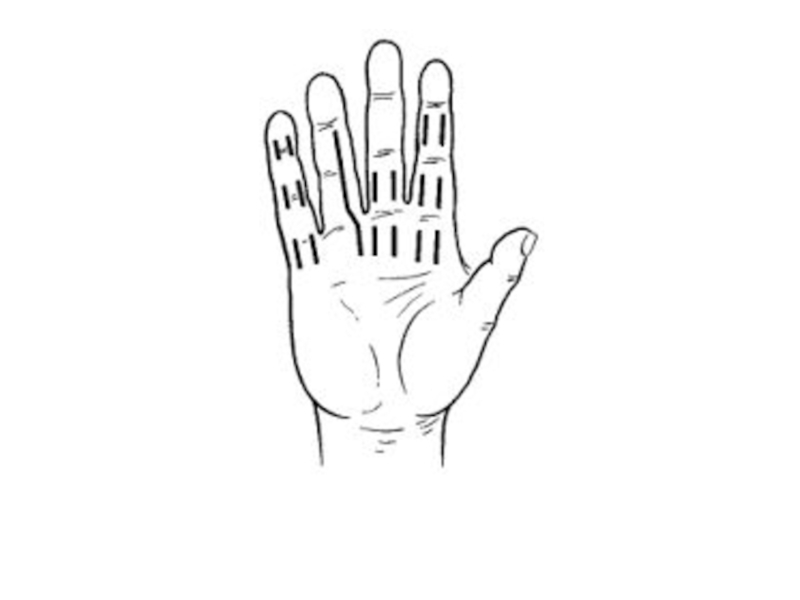
Слайд 59Основные анатомо-физиологические особенности пальцев и кисти
1. Кожа на ладонной поверхности отличается толщиной,
плотностью и малой растяжимостью, в результате чего гнойнику чрезвычайно трудно прорваться наружу.
2. Подкожная клетчатка на ладонной поверхности пальцев разделена на отдельные ячейки фиброзными перемычками, идущими от кожи к надкостнице. Эти соединительнотканные перемычки способствуют распространению гнойного экссудата не по поверхности, а в глубину. Кроме того, при развитии отека эти тяжи препятствуют увеличению тканей в объеме. Вследствие этого давление в каждой ячейке резко возрастает, значительно ухудшая микроциркуляцию и кровоснабжение этой зоны, что может привести к некрозам тканей. Сдавление нервных стволов приводит к резко выраженному болевому синдрому.
2. Подкожная клетчатка на ладонной поверхности пальцев разделена на отдельные ячейки фиброзными перемычками, идущими от кожи к надкостнице. Эти соединительнотканные перемычки способствуют распространению гнойного экссудата не по поверхности, а в глубину. Кроме того, при развитии отека эти тяжи препятствуют увеличению тканей в объеме. Вследствие этого давление в каждой ячейке резко возрастает, значительно ухудшая микроциркуляцию и кровоснабжение этой зоны, что может привести к некрозам тканей. Сдавление нервных стволов приводит к резко выраженному болевому синдрому.
Слайд 603. Сухожильное влагалище сгибателя I пальца сообщается с лучевой, а V пальца
— с локтевой синовиальными сумками предплечья. Таким образом, при воспалительных процессах на этих пальцах возможно распространение гнойного экссудата на глубокое клетчаточное пространство предплечья (пространство Пирогова—Парона). Сухожильные влагалища I и V пальцев в 10–15% случаев сообщаются между собой, что может привести к соответствующему распространению гнойного процесса с возникновением U-образной флегмоны.
4. Кровоснабжение сухожилий осуществляется сосудами, проходящими в брыжеечке, которая может сдавливаться при накоплении в сухожильном влагалище гноя. Поэтому при запущенных влагалищных панарициях часто возникает некроз сухожилия.
5. Лимфатические сосуды с ладонной поверхности направляются на тыльную поверхность пальцев и кисти, где при воспалительных процессах нередко возникает выраженный отек подкожной клетчатки.
6. В коже ладонной поверхности кисти отсутствуют волосы и сопутствующие им сальные железы, поэтому здесь не бывает фурункулов и карбункулов.
4. Кровоснабжение сухожилий осуществляется сосудами, проходящими в брыжеечке, которая может сдавливаться при накоплении в сухожильном влагалище гноя. Поэтому при запущенных влагалищных панарициях часто возникает некроз сухожилия.
5. Лимфатические сосуды с ладонной поверхности направляются на тыльную поверхность пальцев и кисти, где при воспалительных процессах нередко возникает выраженный отек подкожной клетчатки.
6. В коже ладонной поверхности кисти отсутствуют волосы и сопутствующие им сальные железы, поэтому здесь не бывает фурункулов и карбункулов.
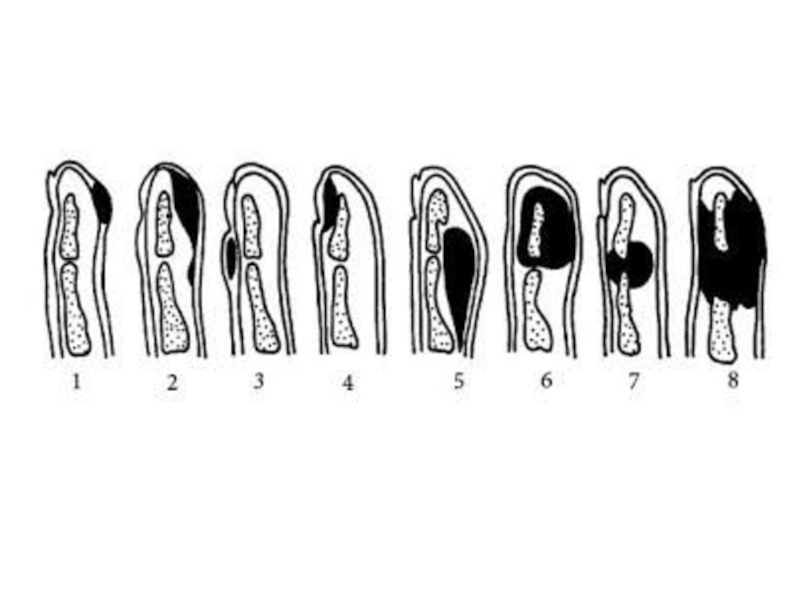
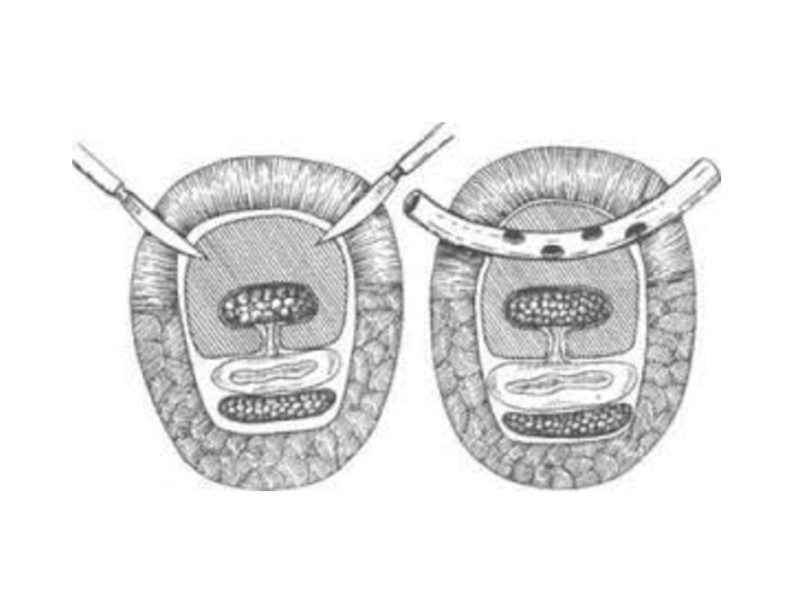
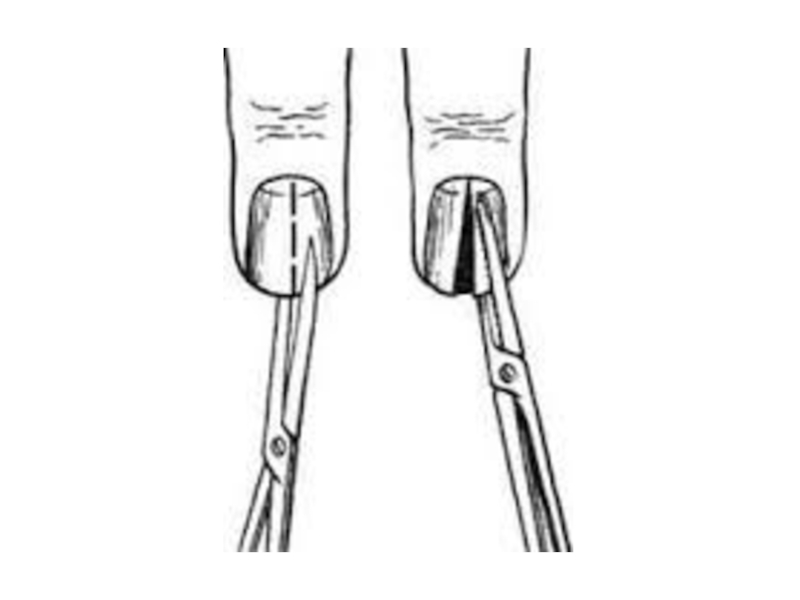
Слайд 61Поверхностные формы панариция
Кожный панариций
Паронихия
Подногтевой панариций
Подкожный панариций
Фурункул (карбункул) тыла
пальца