- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Физиология и патология фетоплацентарной системы презентация
Содержание
- 1. Физиология и патология фетоплацентарной системы
- 2. Фето-плацентарная система (ФПС) ФПС - система мать
- 3. Основной морфологический субстрат ФПС - плацента
- 4. Плацента Плацента человека относится к гемохориальному типу,
- 6. Функции плаценты Трофическая Дыхательная Выделительная
- 7. Фетоплацентарная недостаточность (ФПН) клинический синдром, обусловленный морфологическими
- 8. Причины ФПН Эндогенные факторы - заболевания матери,
- 9. Классификация ФПН 1. По характеру морфологических изменений
- 10. Классификация ФПН 2. По клинико-морфологическим признакам:
- 11. Классификация ФПН 3. По клиническому течению: острая;
- 12. Острая - преимущественно возникает
- 13. Первичная плацентарная недостаточность формируется как следствие
- 14. Вторичная плацентарная недостаточность развивается на фоне уже
- 15. Факторы, предрасполагающие к развитию хронической ФПН: социально-экономические
- 16. Социально-экономические и природные факторы: - неполноценное питание,
- 17. Социально – биологические факторы: - возраст
- 18. Материнские факторы: Особенности соматического анамнеза: хронические специфические
- 19. Плодовые факторы: - изосерологическая несовместимость крови
- 20. Патогенез Выделяют несколько звеньев патогенеза: нарушение
- 21. Синдром задержки внутриутробного развития плода (СЗВРП) Симметричная
- 22. Синдром задержки внутриутробного развития плода (СЗВРП) 1-я
- 23. Для постановки диагноза ЗВРП следует учитывать: Рост
- 24. Диагностика хронической ФПН Определение высоты стояния дна
- 25. Лечение ФПН: должно быть комплексным Лечение
- 26. Родоразрешение при I, II степени ФПН и
- 27. Перинатология Peri (греч.) – вокруг, около, natus
- 28. Перинатальный период Период, начинающийся с 22 недель
- 29. Перинатальная смертность (ПС) включает потерю детей в
- 30. Перинатальная смертность характеризует состояние здоровье матери и
- 31. Антенатальная охрана плода Проводится в женской консультации.
- 32. Основные показания к направлению супружеской пары на
- 33. У беременных относящихся к группе высокого
- 34. СПАСИБО ЗА ВНИМАНИЕ!
Слайд 1
Лектор:
Физиология и патология
фетоплацентарной системы
Современные проблемы
перинатальной медицины
Слайд 2Фето-плацентарная система (ФПС)
ФПС - система мать – плацента – плод, которая
Основная цель ФПС – развитие плода и его вынашивание до срока родов
Слайд 4Плацента
Плацента человека относится к гемохориальному типу, при котором имеется непосредственный контакт
Слайд 6Функции плаценты
Трофическая
Дыхательная
Выделительная
Защитная
Инкреторная (плацентарный лактоген, хориогонический гонадотропин – ХГЧ, пролактин,
Также функции антигенообразования и иммунной защиты, в которых большую роль играют плодные оболочки и околоплодные воды
Слайд 7Фетоплацентарная недостаточность (ФПН)
клинический синдром, обусловленный морфологическими и функциональными изменениями в плаценте
Он представляет собой результат сложной реакции плода и плаценты на различные патологические состояния материнского организма в виде нарушения транспортной, трофической, эндокринной и метаболической функции плаценты.
Частота: у 3-4% здоровых женщин с неосложненным течением беременности,24-46% - при различной патологии.
Слайд 8Причины ФПН
Эндогенные факторы - заболевания матери, осложненное течение беременности, которые обуславливают
Экзогенные факторы - неблагоприятная окружающая среда, действуя первично на маточно-плацентарный кровоток, способствует формированию морфологической и функциональной недостаточности плаценты
Слайд 9Классификация ФПН
1. По характеру морфологических изменений плаценты:
Гемодинамическая – нарушения в маточно-плацентарном
Плацентарно-мембранная – снижение способности плацентарной мембраны к транспорту метаболитов;
Клеточно-паренхиматозная – нарушение клеточной активности трофобласта и плаценты.
Слайд 10Классификация ФПН
2. По клинико-морфологическим признакам:
первичная - возникает в период имплантации,
Вторичная - развивается после 16 недель беременности на фоне уже сформировавшейся плаценты, вследствие акушерской или экстрагенитальной патологии
Слайд 11Классификация ФПН
3. По клиническому течению:
острая;
хроническая:
- относительная: компенсированная,
- абсолютная: декомпенсированная
Слайд 12
Острая - преимущественно возникает в родах, реже во время
Хроническая - преимущественно возникает во время беременности
Слайд 13Первичная плацентарная недостаточность
формируется как следствие воздействия разнообразных факторов:
- генетических, эндокринных,
- причиной может быть низкое расположение плаценты, предлежание и приращение плаценты.
Патогенез первичной плацентарной недостаточности:
нарушение имплантации яйцеклетки в результате:
- замедления деления зиготы;
- нарушения васкуляризации эндометрия;
- недостаточности децидуальной ткани.
Слайд 14Вторичная плацентарная недостаточность
развивается на фоне уже сформировавшейся плаценты, вследствие осложненного течения
Слайд 15Факторы, предрасполагающие к развитию хронической ФПН:
социально-экономические и природные (региональные);
социально-биологические;
материнские,
плацентарные,
плодовые.
Слайд 16Социально-экономические и природные факторы:
- неполноценное питание,
- неудовлетворительные социально-бытовые условия,
- неудовлетворительные условия
- вредные привычки (курение, прием алкоголя, наркотических препаратов),
- проживание в высокогорных районах,
- работа в закрытых помещениях,
- проживание в экологически неблагоприятных районах.
Слайд 17Социально – биологические факторы:
- возраст (моложе 17 и старше 35 лет),
-
- паритет родов (5 и более).
Слайд 18Материнские факторы:
Особенности соматического анамнеза: хронические специфические и неспецифические инфекции, экстрагенитальные заболевания.
Особенности
Особенности течения данной беременности: ранний токсикоз и гипертензии, связанные с беременностью, угроза прерывания беременности, перенашивание беременности, обострение хронических и острые инфекционные заболевания и т.п.
Слайд 19Плодовые факторы:
- изосерологическая несовместимость крови матери и плода (гемолитическая болезнь плода),
-
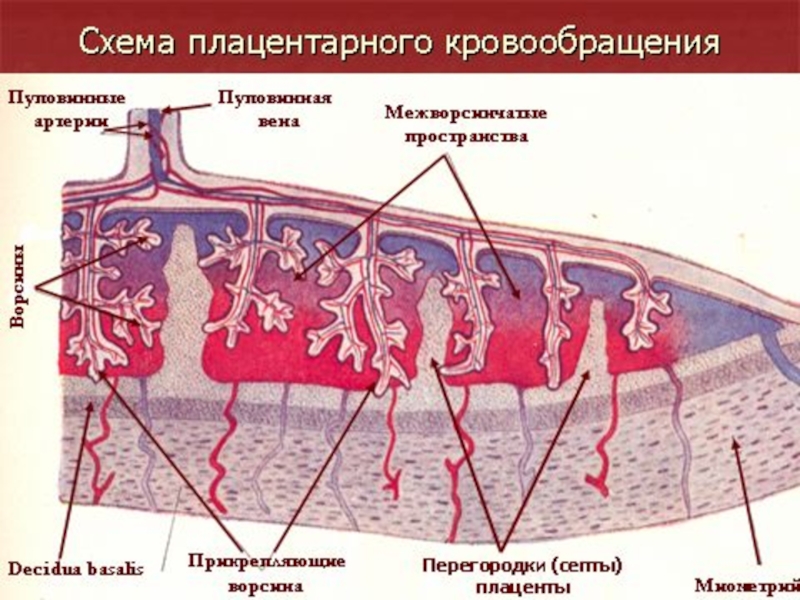
Слайд 20Патогенез
Выделяют несколько звеньев патогенеза:
нарушение маточно-плацентарного и плодово-плацентарного кровообращения;
нарушение метаболизма;
нарушение синтетической функции
нарушение клеточных мембран плаценты.
Нарушение маточно-плацентарного кровообращения характеризуется:
нарушением притока крови в межворсинчатое пространство;
затруднение оттока крови из него;
изменение реологических и коагуляционных свойств крови матери.
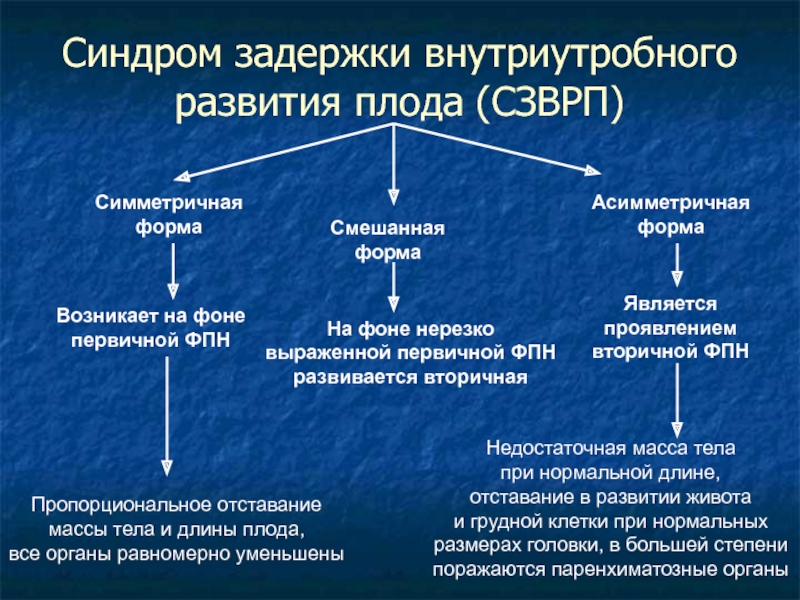
Слайд 21Синдром задержки внутриутробного развития плода (СЗВРП)
Симметричная
форма
Асимметричная
форма
Смешанная
форма
Возникает на фоне
первичной ФПН
Является проявлением
вторичной ФПН
Пропорциональное
массы тела и длины плода,
все органы равномерно уменьшены
Недостаточная масса тела
при нормальной длине,
отставание в развитии живота
и грудной клетки при нормальных
размерах головки, в большей степени
поражаются паренхиматозные органы
На фоне нерезко
выраженной первичной ФПН
развивается вторичная
Слайд 22Синдром задержки внутриутробного развития плода (СЗВРП)
1-я степень тяжести – отставание в
2-я степень тяжести – отставание в пределах 2-4-х недель;
3-я степень тяжести – более 4-х недель;
Слайд 23Для постановки диагноза ЗВРП следует учитывать:
Рост и вес беременной, т.к. каждый
Окружность живота и высоту стояния дна матки;
Показатели УЗИ;
Степень зрелости плаценты;
Результаты допплерометрического исследования кровотока в плацентарных сосудах
Слайд 24Диагностика хронической ФПН
Определение высоты стояния дна матки и окружности живота
Ультразвуковая биометрия
Ультразвуковая оценка состояния плаценты
Биофизический профиль плода
ФКГ
КТГ
Доплерометрия
Гормональные исследования
Слайд 25Лечение ФПН: должно быть комплексным
Лечение основного заболевания (ЭГЗ, гипертензии, связанной
Улучшение маточно-плацентарного кровотока : сосудорасширяющие, спазмалитические, токолитические, гормональные препараты, средства, улучшающие внутриклеточный метаболизм.
Улучшение микроциркуляции и реологических свойств крови (реополиглюкин, рефортан, гепарин, трентал, аспирин).
Коррекция основных метаболических и окислительно-восстановительных процессов (поливитамины, оксигенотерапия).
Слайд 26Родоразрешение
при I, II степени ФПН и эффекте от лечения – роды
при III степени ФПН – кесарево сечение
Слайд 27Перинатология
Peri (греч.) – вокруг, около, natus (лат.) – рождение, logos (лат.)
Раздел акушерства и гинекологии, изучающий развитие и охрану здоровья плода и новорожденного (первые 7 в перинатальном периоде.
Слайд 28Перинатальный период
Период, начинающийся с 22 недель внутриутробного развития и продолжающийся до
Включает:
Время до родов– антенатальный,
Во время родов – интранатальный,
После родов – неонатальный.
Слайд 29Перинатальная смертность (ПС)
включает потерю детей в перинатальном периоде, а именно мертворождаемость
ПС, ‰ =
Число мертворожденных + число умерших в периоде 6 суток
Число детей родившихся живыми и мертвыми
Х1000
Слайд 30Перинатальная смертность
характеризует состояние здоровье матери и ребенка, а также качество оказания
Слайд 31Антенатальная охрана плода
Проводится в женской консультации.
При первом обращении беременной после
У женщин, относящихся к группе высокого риска, следует решить вопрос о возможности донашивания плода. Кроме того, необходимо провести медико-генетическое консультирование на выявление генетического риска и предупреждение рождения детей с наследственной патологией.
Слайд 32Основные показания к направлению супружеской пары на медико-генетическое консультирование:
- рождение ребенка
- наличие у одного из супругов наследственного заболевания или порока развития,
- кровнородственные браки, возраст матери старше 35 лет,
- неблагоприятное воздействие факторов окружающей среды в ранние сроки беременности,
- наличие самопроизвольных выкидышей, мертворождений, предшествующего первичного бесплодия неясной этиологии,
- угроза прерывания беременности,
- прием лекарственных препаратов в ранние сроки беременности.
Слайд 33
У беременных относящихся к группе высокого риска по перинатальной заболеваемости и
Профилактические мероприятия следует проводить до 12 недель, в 20-22 недели беременности, 30-32 недели беременности в течение 10-14 дней.