ХАРЬКОВСКИЙ НАЦИОНАЛЬНЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
КАФЕДРА ЭКСТРЕННОЙ И НЕОТЛОЖНОЙ МЕДИЦИНСКОЙ ПОМОЩИ, ОРТОПЕДИИ И ТРАВМАТОЛОГИИ
- Главная
- Разное
- Дизайн
- Бизнес и предпринимательство
- Аналитика
- Образование
- Развлечения
- Красота и здоровье
- Финансы
- Государство
- Путешествия
- Спорт
- Недвижимость
- Армия
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Диагностика и лечение неотложных состояний на месте происшествия презентация
Содержание
- 1. Диагностика и лечение неотложных состояний на месте происшествия
- 2. НЕОТЛОЖНАЯ МЕДИЦИНА – ЭКСТРЕННАЯ МЕДИЦИНА, ЕЕ ОСНОВНАЯ
- 3. ЭТИЧЕСКИЕ АСПЕКТЫ Врач самостоятельно принимает важные решения
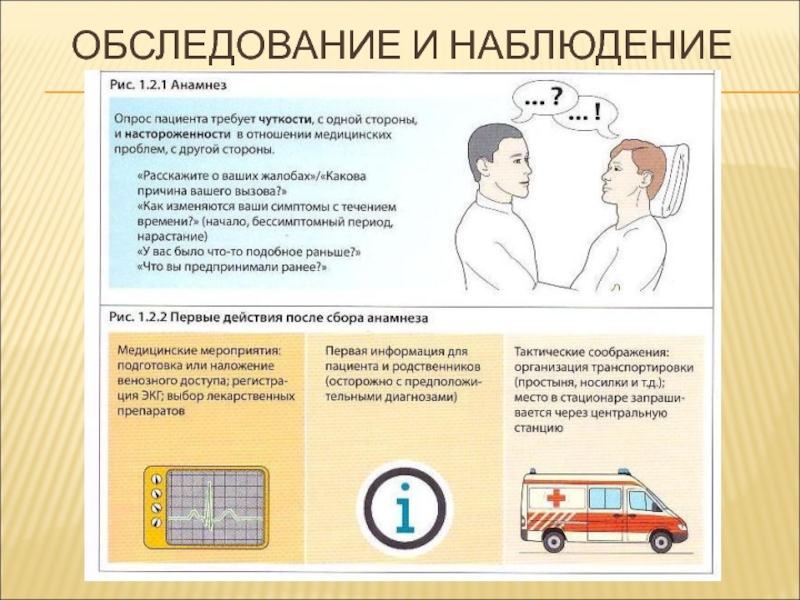
- 4. ОБСЛЕДОВАНИЕ И НАБЛЮДЕНИЕ
- 5. ОБСЛЕДОВАНИЕ И НАБЛЮДЕНИЕ
- 6. НАКАЗ ВІД 17.01.2005 № 24 ПРО ЗАТВЕРДЖЕННЯ
- 7. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ Симптомокомплекс, который объединяет острый
- 8. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ Диагностика Необходимо уточнить: характер
- 9. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ
- 10. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ
- 11. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ Дифференциальный диагноз Болезни сердца
- 12. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ Симптоматика (дифф. диагноз): Ишемия
- 13. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ
- 14. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ Лечение Необходимо успокоить пациента,
- 15. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ Критерии: Типичный ангинозный приступ
- 16. КАРДИОГЕННЫЙ ШОК КШ – одно из тяжелейших
- 17. КАРДИОГЕННЫЙ ШОК Причины: Внутрисердечные: инфаркт миокарда, пороки
- 18. КАРДИОГЕННЫЙ ШОК Симптоматика (признаки централизации кровообращения): снижение систолического АД
- 19. КАРДИОГЕННЫЙ ШОК Диагностика сбор общего медицинского анамнеза
- 20. КАРДИОГЕННЫЙ ШОК Дифференциальная диагностика гиповолемический шок (кровотечение, дегидратация) септический шок нейрогенный шок анафилактический шок
- 21. КАРДИОГЕННЫЙ ШОК Лечение направлено на устранение причин
- 22. КАРДИОГЕННЫЙ ШОК Критерии: Наличие явлений острого инфаркта
- 23. ГИПЕРТОНИЧЕСКИЙ КРИЗ Гипертонический криз – острое, быстрое
- 24. ГИПЕРТОНИЧЕСКИЙ КРИЗ Симптоматика: ЦНС: головная боль, спутанность
- 25. ГИПЕРТОНИЧЕСКИЙ КРИЗ Диагностика измерение АД ЭКГ аускультативно
- 26. ГИПЕРТОНИЧЕСКИЙ КРИЗ Лечение Сист. АД следует, как
- 27. ГИПЕРТОНИЧЕСКИЙ КРИЗ Осложненный Снизить АД на ¼
- 28. АНАФИЛАКТИЧЕСКИЙ ШОК АШ – тяжелая системная иммуноопосредованная
- 29. АНАФИЛАКТИЧЕСКИЙ ШОК Симптоматика зависит от пути проникновения
- 30. АНАФИЛАКТИЧЕСКИЙ ШОК Лечение немедленное удаление этиологического агента,
- 31. АНАФИЛАКТИЧЕСКИЙ ШОК N.B! АШ может закончиться летально,
- 32. АЛЛЕРГИЧЕСКАЯ РЕАКЦИЯ АВС, КИСЛОРОД, ИСКУССТВЕННОЕ
- 33. ОТЕК КВИНКЕ Аллергическая реакция, характеризующаяся вазодилятацией и
- 34. ОТЕК КВИНКЕ Симптоматика крапивница – генерализованная эритематозно-волдырная
- 35. ОТЕК КВИНКЕ Дифференциальный диагноз абсцесс, инфекция анафилаксия
- 36. ОТЕК КВИНКЕ Лечение прекращение контакта с аллергеном,
- 37. ОБСТРУКЦИЯ ДЫХАТЕЛЬНЫХ ПУТЕЙ КРИТЕРИИ ДИАГНОСТИКИ -
- 38. ГИПОТЕРМИЯ Гипотермия – снижение базальной температуры тела
- 39. ГИПОТЕРМИЯ Клиника и лечение Базисная помощь: ЭКГ-мониторирование
- 40. ГИПОТЕРМИЯ II стадия – внутренняя температура тела
- 41. ГИПОТЕРМИЯ III стадия – внутренняя температура тела
- 42. ГИПОТЕРМИЯ Дифференциальный диагноз неадекватная реакция на холод
- 43. ГИПОТЕРМИЯ Перенести больного в теплое место Сознание
- 44. УТОПЛЕНИЕ Утопление – смерть в результате удушья,
- 45. УТОПЛЕНИЕ Утопление - патологическое состояние, возникающее при
- 46. УТОПЛЕНИЕ При истинном утоплении кратковременная задержка дыхания
- 47. УТОПЛЕНИЕ Истинное утопление в морской воде сопровождается
- 48. УТОПЛЕНИЕ При "синкопальном" утоплении возникает первичная рефлекторная
- 49. УТОПЛЕНИЕ При истинном утоплении в начальные период
- 50. УТОПЛЕНИЕ Дифференциальная диагностика травма повреждение спинного мозга
- 51. УТОПЛЕНИЕ Лечение До тех пор, пока не
- 52. УТОПЛЕНИЕ Лечение Введение препаратов кальция (хлорида или
- 53. УТОПЛЕНИЕ Защита шейного отдела позвоночника Первичный осмотр
- 54. ПОРАЖЕНИЕ ТОКОМ Электротравма возникает при авариях на
- 55. ПОРАЖЕНИЕ ТОКОМ Постоянный ток напряжением 220-230 В
- 56. ПОРАЖЕНИЕ ТОКОМ Если петля тока проходит через
- 57. ПОРАЖЕНИЕ ТОКОМ Симптоматика симптомы поражения варьируют от
- 58. ПОРАЖЕНИЕ ТОКОМ Дифференциальная диагностика термические ожоги нарушение
- 59. ПОРАЖЕНИЕ ТОКОМ Лечение Освобождение от действия электрического
- 60. ПОРАЖЕНИЕ ТОКОМ Медикаментозная коррекция: Антиаритмические средства (новокаинамид,
- 61. ПОРАЖЕНИЕ ТОКОМ Мероприятия по прерыванию действия электрического
- 62. КОМА НЕЯСНОЙ ЭТИОЛОГИИ Кома — состояние резкого
- 63. КОМА НЕЯСНОЙ ЭТИОЛОГИИ Причины: Метаболические факторы:
- 64. КОМА НЕЯСНОЙ ЭТИОЛОГИИ Для всех коматозных состояний
- 65. КОМА НЕЯСНОЙ ЭТИОЛОГИИ Клиническая картина Первые симптомы
- 66. КОМА НЕЯСНОЙ ЭТИОЛОГИИ Легкая кома характеризуется утратой
- 67. КОМА НЕЯСНОЙ ЭТИОЛОГИИ Выраженная кома характеризуется более
- 68. КОМА НЕЯСНОЙ ЭТИОЛОГИИ Терминальная (запредельная) кома —
- 69. КОМА НЕЯСНОЙ ЭТИОЛОГИИ Лечение Обеспечить проходимость дыхательных
- 70. КОМА НЕЯСНОЙ ЭТИОЛОГИИ Критерии диагностики - начало
- 71. ГИПОГЛИКЕМИЯ Осложнение сахарного диабета, возникает при уровне сахара крови
- 72. ГИПОГЛИКЕМИЯ Симптоматика: тахикардия потливость тремор тревожность гипервентиляция
- 73. ГИПОГЛИКЕМИЯ Дифференциальная диагностика инфекционные заболевания алкогольная интоксикация
- 74. ГИПОГЛИКЕМИЯ Лечение если больной в сознании –
- 75. ГИПЕРГЛИКЕМИЯ Характеризуется гипергликемией, ацидозом, кетозом и дегидратацией
- 76. ГИПЕРГЛИКЕМИЯ Симптоматика: полиурия полидипсия дегидратация общая слабость
- 77. ГИПЕРГЛИКЕМИЯ Дифференциальная диагностика причины метаболического ацидоза (уремия,
- 78. ГИПЕРГЛИКЕМИЯ Лечение: регидратация физиологическим раствором для восполнения
- 79. КОМЫ ПРИ САХАРНОМ ДИАБЕТЕ Гипергликемическая Гипогликомечиеская Критерии диагностики
- 80. ОТРАВЛЕНИЕ НЕИЗВЕСТНЫМ ГАЗОМ Сознание
- 81. ОТРАВЛЕНИЕ НЕИЗВЕСТНЫМ ВЕЩЕСТВОМ Сознание
Слайд 1ДИАГНОСТИКА И ЛЕЧЕНИЕ НЕОТЛОЖНЫХ СОСТОЯНИЙ НА МЕСТЕ ПРОИСШЕСТВИЯ ЗАВ. КАФ. ПРОФ. БЕРЕЗКА
Слайд 2НЕОТЛОЖНАЯ МЕДИЦИНА – ЭКСТРЕННАЯ МЕДИЦИНА, ЕЕ ОСНОВНАЯ ЗАДАЧА – ПОДДЕРЖАНИЕ ИЛИ
Неотложные состояния представляют собой любые внезапные происшествия, которые влекут за собой острую угрозу для жизни или здоровья пациента и требуют немедленного целенаправленного вмешательства.
Граница неотложной помощи лежит там, где оказание помощи возможно только узким специалистом.
Неотложная помощь нуждается во враче широкого профиля, обладающем специальными навыками, рассматривающем жизнеугрожающие неотложные состояния в целом и способном благодаря особым умениям поддерживать или восстанавливать жизненно важные функции, в первую очередь дыхание и кровообащение.
Слайд 3ЭТИЧЕСКИЕ АСПЕКТЫ
Врач самостоятельно принимает важные решения и несет за них ответственность
Сохранение
Оказание медицинской помощи даже в кажущихся безнадежными случаях с минимальными шансами на выживание
Врач не вправе оценивать целесообразность сохранения жизни!
Возраст не может быть единственным критерием для решения вопроса об отказе от реанимации
Пациенту без сознания после попытки самоубийства также необходимо оказывать помощь
При медицинской сортировке нужно использовать доступные средства так, чтобы в равной степени помочь всем пострадавшим и сохранить жизнь максимально большому числу пациентов
Деонтологические аспекты в общении с коллегами, пациентами, их родственниками
Слайд 6НАКАЗ ВІД 17.01.2005 № 24 ПРО ЗАТВЕРДЖЕННЯ ПРОТОКОЛІВ НАДАННЯ МЕДИЧНОЇ ДОПОМОГИ
На виконання доручення Президента України від 06.03.2003 №1-1/252 щодо прискорення розроблення і запровадження протоколів лікування (абзац другий, стор.1), доручення Прем'єр-міністра України від 12.03.2003 №14494 (п.2), з метою поліпшення якості надання медичної допомоги населенню
НАКАЗУЮ:
1. Затвердити протоколи надання медичної допомоги за спеціальністю "Медицина невідкладних станів" хворим при:
1.1. алергічній реакції;
1.5. відмороженні;
1.6. гіпертонічному кризі;
1.7. гіпотермії;
1.9. гострому коронарному синдромі;
1.14. електротравмі;
1.16. кардіогенному шоку;
1.18. комі невідомої етіології;
1.21. комі при цукровому діабеті;
1.26. обструкції дихальних шляхів;
1.28. отруєнні невідомим газом;
1.29. отруєнні невідомою речовиною;
1.45. утопленні.
2. Українському інституту громадського здоров'я організувати тиражування і розповсюдження протоколів надання медичної допомоги.
3. Міністру охорони здоров'я Автономної Республіки Крим, начальникам управлінь охорони здоров'я обласних, Севастопольської міської державних адміністрацій, Головного управління охорони здоров'я та медичного забезпечення Київської міської державної адміністрації організувати впровадження та забезпечувати дотримання протоколів надання медичної допомоги в підпорядкованих лікувально-профілактичних закладах.
4. Контроль за виконанням наказу покласти на заступника Міністра Загороднього В. В.
Міністр А.В.Підаєв
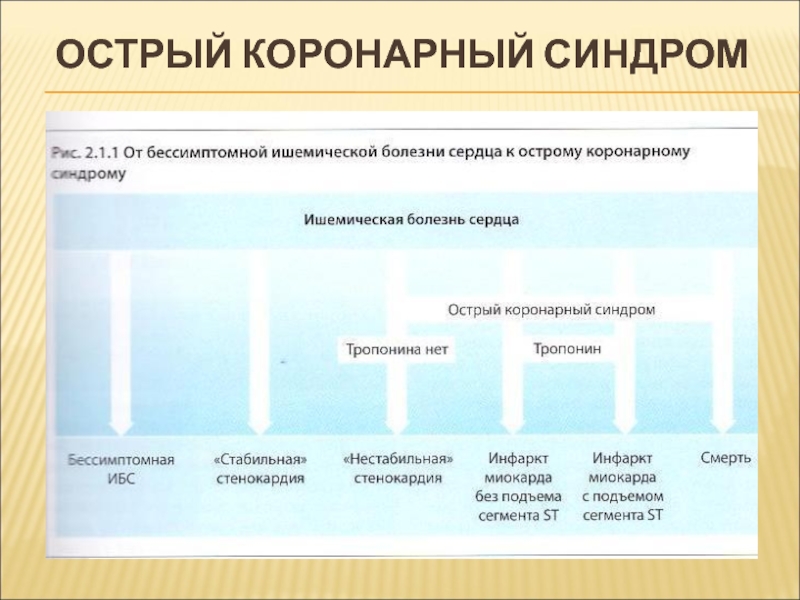
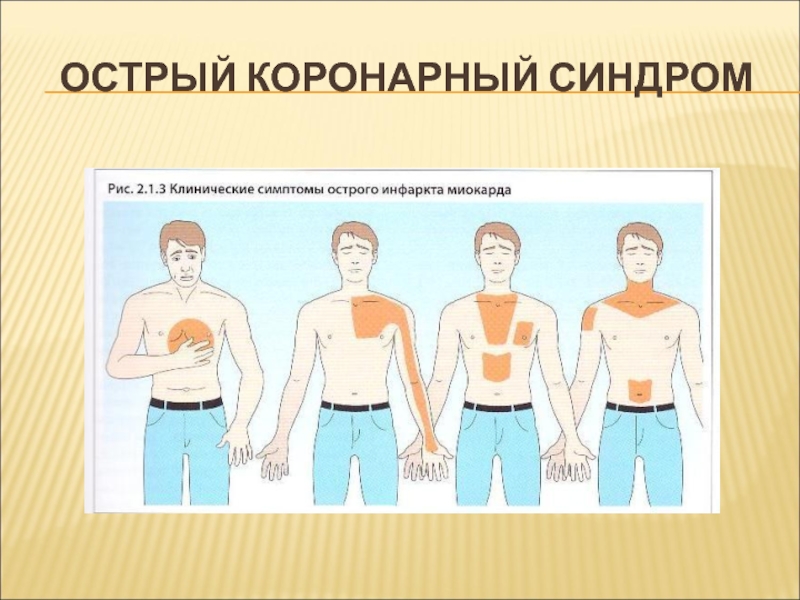
Слайд 7ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ
Симптомокомплекс, который объединяет острый инфаркт миокарда и нестабильную стенокардию
Боль в грудной клетке может иметь кардиальную или внекардиальную этиологию:
- кардиальные боли могут быть миокардиальной (ишемия миокарда) или эпикардиальной природы;
- внекардиальные причины – заболевания других органов грудной клетки (аорта, плевра, диафрагма, пищевод), болезни самой грудной стенки (костные структуры, мышцы, молочные железы) или внегрудных органов (желудок, 12п кишка, желчный пузырь, поджелудочная железа), психогенные.
Острыми жизнеугрожающими заболеваниями, проявляющимися болями в грудной клетке, могут быть инфаркт миокарда, расслоение аорты, разрыв пищевода, пневмоторакс, ТЭЛА
Основной момент диагностики – тщательный расспрос
Слайд 8ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ
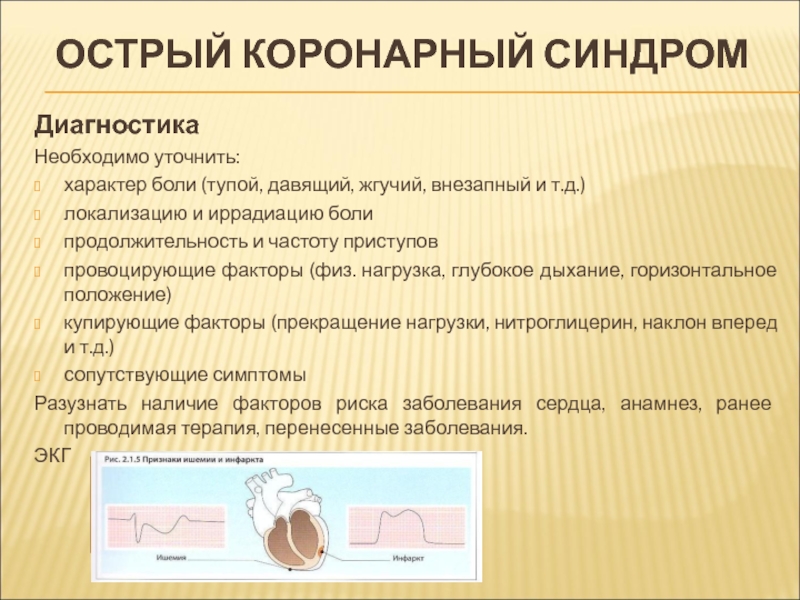
Диагностика
Необходимо уточнить:
характер боли (тупой, давящий, жгучий, внезапный и т.д.)
локализацию
продолжительность и частоту приступов
провоцирующие факторы (физ. нагрузка, глубокое дыхание, горизонтальное положение)
купирующие факторы (прекращение нагрузки, нитроглицерин, наклон вперед и т.д.)
сопутствующие симптомы
Разузнать наличие факторов риска заболевания сердца, анамнез, ранее проводимая терапия, перенесенные заболевания.
ЭКГ
Слайд 11ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ
Дифференциальный диагноз
Болезни сердца – ишемия миокарда, перикардит, расслоение аорты
ТЭЛА
Болезни
Болезни органов пищеварения – эзофагит, спазм или перфорация пищевода, язвенная болезнь, гастрит, холецистит, панкреатит
Костно-мышечные заболевания – переломы ребер, хондриты, герпес, миозиты, ушибы
Тревожно-депрессивные расстройства (психогенная боль в грудной клетке)
Слайд 12ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ
Симптоматика (дифф. диагноз):
Ишемия миокарда – боль или чувство тяжести
Перикардит – боль заметно уменьшается при наклоне вперед, определяется шум трения плевры
Расслоение аорты – внезапное начало, разрывающий характер, иррадиация в спину, неодинаковое АД на разных конечностях
ТЭЛА – тахипноэ, одышка
Пневмония – лихорадка, продуктивный кашель, одышка
Напряженный пневмоторакс – смещение трахеи, расширение яремных вен, артериальная гипотония, ослабление дыхания
Герпес – везикулярная сыпь
Заболевания ЖКТ – связь болей с приемом пищи, боли по ночам
Слайд 14ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ
Лечение
Необходимо успокоить пациента, объяснить все выполняемые действия
Пациенту придают полусидячее
Мониторинг ЭКГ
Обеспечивается периферический венозный доступ, инфузия кристаллоидного раствора
Подача кислорода
При отеке легких или кардиальном шоке – интубация трахеи и проведение ИВЛ
Введение нитроглицерина, морфина, низкомолекулярного гепарина
N.B! При подозрении на указанные заболевания необходима госпитализация пациента
Слайд 15ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ
Критерии:
Типичный ангинозный приступ продолжительностью более 30 мин
Отсутствие или неполный
Наличие на ЭКГ признаков нарушения коронарного кровообращения
Ацетилсалициловая кислота 175-325 мг разжевать или от 0,5 г в/в (ацелизин), альтернатива: плавекс 150 мг per os.
Нитроглицерин (спрей) 1-2 таблетки (дозы) с интервалом в 5 минут, альтернатива: внутривенное капельное введение раствора нитроглицерина 1% - 1,0 или изосорбита динитрати на 200,0 мл физ. раствора.
Дать per os или ввести внутривенно (при отсутствии противопоказаний) бета-адреноблокатор (20-40 мг анаприлина per os, или 25-50 мг метапрололу per os или 3-5 мг обзидана в/в).
Одновременно зарегистрировать ЭКГ !
Венозный доступ в периферическую или центральную вену
Ингаляция кислорода через носовой катетер альтернатива: возможна ингаляция кислорода через кислородную маску.
При недостаточной анальгезиии дополнительно анальгетик (трамадол, фентанил, морфин в/в). Вибор препарата и дозы зависят от выраженности болевого синдрома, возраста больного, назначения сильнодействующих препаратов в прошлом.
При наявности острого нарушения ритма, которое вызывает снижение артериального давления или синдром стенокардии – антиаритмическая терапия (см. Соответствующие протоколы), преимущество отдается электроимпульсной терапии, кордарону.
Госпитализация на носилках бригадой, которая имеет возможность провести дефибрилляцию в салоне санитарного автомобиля.
При кардиогенном шоке см. соответствующий протокол.
Слайд 16КАРДИОГЕННЫЙ ШОК
КШ – одно из тяжелейших осложнений острого инфаркта миокарда (чаще
Предполагает первичные кардиальные нарушения (миогенные, механические, ритмогенные)
Летальность составляет до 90%
Также депрессия миокарда наблюдается при тяжелых гиповолемических, септических и анафилактических шоках
Нарушается систолическая функция с падением фракции выброса или диастолической функции с уменьшением заполнения желудочков
Сердечный выброс недостаточен для обеспечения метаболических потребностей тканей, в результате чего развивается тканевая гипоксия (несмотря на адекватный внутрисосудистый объем)
Слайд 17КАРДИОГЕННЫЙ ШОК
Причины:
Внутрисердечные:
инфаркт миокарда, пороки сердца, декомпенсированная застойная сердечная недостаточность, аритмии сердца,
Внесердечные (компрессия сердца):
напряженный пневмоторакс, пневмомедиастинум, тампонада перикарда, гематома средостения, диафрагмальная грыжа, ИВЛ под положительным давлением
Слайд 18КАРДИОГЕННЫЙ ШОК
Симптоматика (признаки централизации кровообращения):
снижение систолического АД
нарушение сознания
тахикардия, тахипноэ
нарушение дыхания
нитевидный периферический пульс, холодные конечности
расширение яремных вен
крепитация в легких
олигурия
Слайд 19КАРДИОГЕННЫЙ ШОК
Диагностика
сбор общего медицинского анамнеза (сердечно-сосудистые заболевания, хирургические вмешательства) и анамнеза
оценка общего состояния и сознания, осмотр послеоперационных рубцов (торакотомия, удаление вен)
оценка степени перфузии и цвета кожи (прохладная, влажная, бледная, мраморная), пальпаторная оценка качественных характеристик пульса и ритма сердца (тахи/брадикардия, ритмичность, дефицит пульса)
признаки нарушенного венозного возврата (застойные вены шеи, отеки, гепатомегалия, асцит)
аускультация и перкуссия легких (отек легких, плевральный выпот)
аускультация сердца
ЭКГ
Слайд 20КАРДИОГЕННЫЙ ШОК
Дифференциальная диагностика
гиповолемический шок (кровотечение, дегидратация)
септический шок
нейрогенный шок
анафилактический шок
Слайд 21КАРДИОГЕННЫЙ ШОК
Лечение направлено на устранение причин дисфункции миокарда и стабилизацию гемодинамики
для контроля дыхания – интубация трахеи, ИВЛ с положительным давлением на выдохе
восполнение жидкости, необходимое для максимально возможного наполнения ЛЖ и увеличения его выброса
внутривенное введение допамина (при наличии гипотонии) или добутамина (при АД, близком к нормальному)
коррекция сердечного ритма
обеспечение кислородом
адекватная аналгезия и седация
N.B! Все пациенты с подозрением на кардиогенный шок должны быть госпитализированы
Слайд 22КАРДИОГЕННЫЙ ШОК
Критерии:
Наличие явлений острого инфаркта миокарда.
Спутанное сознание.
Систолическое артериальное дасление ниже 80
Наличие периферических явлений шока.
Венозный доступ
Постоянный ЭКГ-мониторинг.
Ингаляция кислорода.
Допамин до 10-12 мг/кг/мин на физ. растворе
альтернатива: добутамин или добутамин+допамин в/в капельно
или Норадреналин 0,2%-1,0 в/в капельно на 200,0 мл физ. раствора
Вспомогательная терапия:
Реополиглюкин в/в капельно при маленьком ОЦК
Гепарин 5000 Ед в/в или низкомолекулярный гепарин
Госпитализация на носилках бригадой, которая имеет возможность провести дефибрилляцию в салоне санитарного автомобиля с продолжением противошоковой терапии во время движения.
Слайд 23ГИПЕРТОНИЧЕСКИЙ КРИЗ
Гипертонический криз – острое, быстрое повышение артериального давления, которое сопровождается
При ГК сист. АД повышается до более чем 200 мм.рт.ст, диаст. АД – более 115 мм.рт.ст
Органы, риск поражения которых повышен при ГК:
головной мозг
сетчатка глаза
почки
сердце
крупные сосуды
Главная причина – гипертоническая болезнь. Другие причины:
- стеноз почечных артерий, ОПН, прекращение приема гипотензивных препаратов, абсинентный алкогольный синдром, передозировка наркотиков, феохромацитома
Слайд 24ГИПЕРТОНИЧЕСКИЙ КРИЗ
Симптоматика:
ЦНС: головная боль, спутанность сознания или кома, локальный дефицит, судорожный
Сетчатка глаза: отек диска зрительного нерва, участки геморрагии и скопления экссудата
Сердце: стенокардия, инфаркт миокарда, сердечная недостаточность, расслоение аорты, усиление верхушечного толчка
Почки: протеинурия, гематурия, олигурия, почечная недостаточность
ЖКТ: тошнота, рвота
Обязательно нужно собрать анамнез – не прерывал ли больной прием гипотензивных препаратов, возможность абстиненции и т.д.
Слайд 25ГИПЕРТОНИЧЕСКИЙ КРИЗ
Диагностика
измерение АД
ЭКГ
аускультативно - признаки застоя в легких
Дифференциальная диагностика:
несоблюдение больным режима
инсульт, внутричерепное или субарахноидальное кровоизлияние
опухоль мозга
употребление кокаина, амфетамина
синдром отмены наркотиков
феохромацитома
почечная недостаточность
расслоение аорты
тревожно-паническая атака
преэклампсия (эклампсия)
синдром Кушинга
Слайд 26ГИПЕРТОНИЧЕСКИЙ КРИЗ
Лечение
Сист. АД следует, как правило, понижать не более чем на
Обеспечение центрального венозного доступа
При доминирующей кардиальной симптоматике терапия, как при остром коронарном синтдоме – нитроглицерин, морфин, при застойных явлениях – фуросемид, β-блокаторы
Без кардиальной симптоматики – болюсное введение урапидила, антагонисты кальциевых рецепторов (нитредипин), нитропруссид натрия, адреноблокаторы (лабеталол, эсмолол), при симптомах отмены алкоголя – введение клонидина.
N.B! Быстрое снижение АД может привести к гипотензии и усугубить поражение органов-мишеней
Слайд 27ГИПЕРТОНИЧЕСКИЙ КРИЗ
Осложненный
Снизить АД на ¼ от исходного
Гипертоническая энцефалопатия или очаговая неврологическая
Фуросемид 2,0-4,0 в/в
Магния сульфат 25%-10,0 в/в, альтернатива: лакардия в/в
Пирацетам, 10,0-20,0 в/в, альтернатива: эуфиллин до 10,0 в/в
Острый коронарний синдром – см. протокол
Острая сердечная недостаточность – см. протокол
Госпитализация на носилках в неврологическое, кардиологическое или терапевтическое отделение (в зависимости от симптоматики)
Неосложненный
Тахикардия: Анаприлин 20-40 мг per os (под язык) или метопролол 25-50 мг per os (под язык)
Нормо- или брадикардия: Нифедипин (фармадипин, начиная с 3-6 капель, коринфар или фенигидин 1 табл.) под язык
Возможна комбинация нифедипина и бета-адреноблокаторов, альтернатива: лакардия в/в
Дополнительно таблетированные гипотензивные препараты пролонгированного действия – препараты пациента
При остаточных явлениях (головная боль и несколько повышенное АД) – ренальган 5,0 в/в или в/м
альтернатива: анальгин 2,0 + дибазол 3,0-5,0 (как протектор ЦНС, только в/м!)
Слайд 28АНАФИЛАКТИЧЕСКИЙ ШОК
АШ – тяжелая системная иммуноопосредованная аллергическая реакция, сопровождающаяся сыпью, нарушениями
Причины:
лекарственные препараты
укусы насекомых и яды
пищевые продукты
антигены окружающей среды – пыльца растений, домашняя пыль, шерсть животных, клещи, тараканы и т.д.
латекс
трансфузии
Развивается в течение нескольких секунд или минут после контакта с антигеном, иногда в более поздние сроки
Слайд 29АНАФИЛАКТИЧЕСКИЙ ШОК
Симптоматика зависит от пути проникновения антигена, скорости его абсорбции и
кожные проявления – зуд, сыпь, эритема, в тяжелых случаях –сыпь и ангиоотек
падение АД, иногда тахикардия, нарушение сердечного ритма
обструкция дыхательных путей (отек глотки и гортани, обструкция бронхов) – заложенность носа, осиплость голоса, одышка, свистящее дыхание, кашель, набухание языка
боль/тяжесть в грудной клетке
головокружение
тошнота, рвота, боли в животе
чувство страха смерти
нарушение сознания, судороги
Слайд 30АНАФИЛАКТИЧЕСКИЙ ШОК
Лечение
немедленное удаление этиологического агента, при внутривенном поступлении антигена канюлю оставляют
обеспечение венозного доступа (если таковой отсутствует)
подача кислорода
при возможности – интубация трахеи, экстренная трахеотомия или коникотомия
быстрое внутривенное введение жидкостей – 2-4 л физ. р-ра или р-ра Рингера-Локка
введение адреналина, при тяжелой гипотонии, рефрактерной к адреналину, вводится норадреналин
введение глюкокортикоидов
введение антигистаминных препаратов
Слайд 31АНАФИЛАКТИЧЕСКИЙ ШОК
N.B! АШ может закончиться летально, даже легкая аллергическая реакция может
через 4 -8 часов симптомы могут рецидивировать (вторая фаза высвобождения медиаторов)
пациенты с легкими аллергическими реакциями должны находиться под наблюдением в течение 6 – 8 часов, затем рекомендуется избегать контакта с аллергеном, продолжать прием ГКС, антигистаминных препаратов
пациенты со среднетяжелыми и тяжелыми реакциями должны быть госпитализированы в палату интенсивной терапии
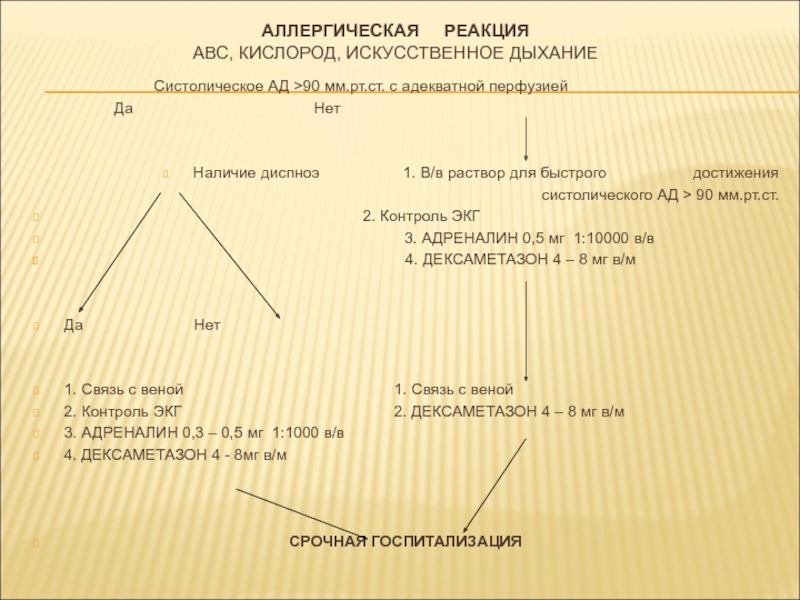
Слайд 32АЛЛЕРГИЧЕСКАЯ РЕАКЦИЯ
АВС, КИСЛОРОД, ИСКУССТВЕННОЕ ДЫХАНИЕ
Систолическое АД >90 мм.рт.ст. с
Да Нет
Наличие диспноэ 1. В/в раствор для быстрого достижения
систолического АД > 90 мм.рт.ст.
2. Контроль ЭКГ
3. АДРЕНАЛИН 0,5 мг 1:10000 в/в
4. ДЕКСАМЕТАЗОН 4 – 8 мг в/м
Да Нет
1. Связь с веной 1. Связь с веной
2. Контроль ЭКГ 2. ДЕКСАМЕТАЗОН 4 – 8 мг в/м
3. АДРЕНАЛИН 0,3 – 0,5 мг 1:1000 в/в
4. ДЕКСАМЕТАЗОН 4 - 8мг в/м
СРОЧНАЯ ГОСПИТАЛИЗАЦИЯ
Слайд 33ОТЕК КВИНКЕ
Аллергическая реакция, характеризующаяся вазодилятацией и увеличением проницаемости капилляров, приводящим к
Причины:
пищевые продукты
лекарственные препараты (НПВС, морфин, рентгенконтрастные вещества)
укусы насекомых
ультрафиолетовое излучение
экстремальные температурные воздействия или контактное воздействие пищевых продуктов, лекарств, химических веществ
Слайд 34ОТЕК КВИНКЕ
Симптоматика
крапивница – генерализованная эритематозно-волдырная сыпь, бледнеющая при надавливании, кожный зуд
ангионевротический
отек дыхательных путей – стридорозное дыхание, тахипноэ
боли в животе, тошнота, рвота
свистящие хрипы в легких
Диагностика
сбор анамнеза
клинические данные
Слайд 35ОТЕК КВИНКЕ
Дифференциальный диагноз
абсцесс, инфекция
анафилаксия
системные болезни соединительной ткани
контактный дерматит
лекарственная реакция
пищевая аллергия
укус насекомого
системная
трансфузионная реакция
васкулит
вирусная экзантема
гипотиреоз
Слайд 36ОТЕК КВИНКЕ
Лечение
прекращение контакта с аллергеном, пульсоксиметрия
холодные компрессы (для облегчения кожного зуда)
в
антигистаминные препараты
ГКС в тяжелых случаях, при отсутствии эффекта от антигистаминных препаратов
симптоматическое лечение (включая интубацию трахеи)
N.B! Наличие симптомов анафилаксии или любых подозрений на возможность обструкции дыхательных путей является абсолютным показанием для госпитализации.
Острая крапивница продолжается не более 6 недель. Хронические формы могут персистировать в течение нескольких лет, причем в 75% случаях этиология остается неизвестной
Слайд 37ОБСТРУКЦИЯ ДЫХАТЕЛЬНЫХ ПУТЕЙ КРИТЕРИИ ДИАГНОСТИКИ - ОПРЕДЕЛИТЬ ЭТИОЛОГИЮ (ТРАВМА, ИНОРОДНОЕ ТЕЛО, ЗАПАДЕНИЕ ЯЗЫКА,
Слайд 38ГИПОТЕРМИЯ
Гипотермия – снижение базальной температуры тела
Иммерсионная травма - охлаждение жидкостями, гипотермия развивается особенно быстро
Дальнейшее снижение внутренней температуры тела после прекращения воздействия низких температур (afterdrop) может развиться через некоторое время и приводить к дополнительному снижению температуры тела на 7°С
Холодовая дрожь возникает только при падении температуры до 32°С и является благоприятным прогностическим признаком
Группы повышенного риска:
пожилые люди (нарушение терморегуляции, психические нарушения)
новорожденные (большая поверхность теплоотдачи
лица, злоупотребляющие алкоголем (наркотиками)
Сильное переохлаждение защищает внутренние органы от ишемии
Миокард в состоянии глубокой гипотермии является легко возбудимым, и часто оказывается невосприимчивым к традиционной терапии
Слайд 39ГИПОТЕРМИЯ
Клиника и лечение
Базисная помощь:
ЭКГ-мониторирование
контроль АД, пульсоксиметрии
обеспечение периферического венозного доступа
обеспечение кислородом
удаление
заворачивание в одеяло, перенос в теплое помещение
I стадия – внутренняя температура 32 – 35°С - усиление метаболических процессов, сопровождающееся тахикардией, артериальной гипертензией, учащенным дыханием
мышечная дрожь
угрозы для жизненно важных функций нет
на первый план выступает предотвращение дальнейшего переохлаждения
пассивное согревание (теплое место, обложить одеялами)
Слайд 40ГИПОТЕРМИЯ
II стадия – внутренняя температура тела 28 – 32°С – замедление
мышечная дрожь отсутствует, нарастает сонливость
следует избегать лишних движений из-за риска снижения температуры тела (afterdrop)
активное согревание при помощи теплых грелок (лучше на грудную клетку), обогревателей
подогреваются инфузионные растворы
теплые ванны и душ противопоказаны!
Слайд 41ГИПОТЕРМИЯ
III стадия – внутренняя температура тела 28 – 24°С
IV стадия –
большинство внутренних органов прекращают функционировать, может наступить асистолия или фибрилляция желудочков
глубокая кома – необходимо обеспечить проходимость дыхательных путей
избегать лишних движений
полиурия и гиповолемия, коагулопатия
активное согревание при помощи грелок (лучше на грудную клетку)
подогретые инфузионые растворы
до выяснения причины гипотермии проводится стандартная терапия – введение гидрокортизона, тиамина, антибиотиков
теплые ванны и душ противопоказаны!
реанимационные мероприятия могут проводиться до поступления в стационар («никто не умер, пока не согрет»)
N.B! Особенно показательно измерение внутренней температуры тела в ухе.
Стадию можно определить по наличию мышечной дрожи.
Различие в лечении только в I стадии и всех последующих
Слайд 42ГИПОТЕРМИЯ
Дифференциальный диагноз
неадекватная реакция на холод при психических нарушениях
сепсис
злоупотребление алкоголем (наркотиками)
гипотиреоз
гипоадренализм
гипогликемия
повреждение ЦНС,
ожоги
внутривенное введение большого количества охлажденных растворов
N.B! При среднетяжелой и тяжелой степенях требуется госпитализация
Констатация смерти возможна лишь после снижения температуры тела до 30°С и ниже
Слайд 43ГИПОТЕРМИЯ
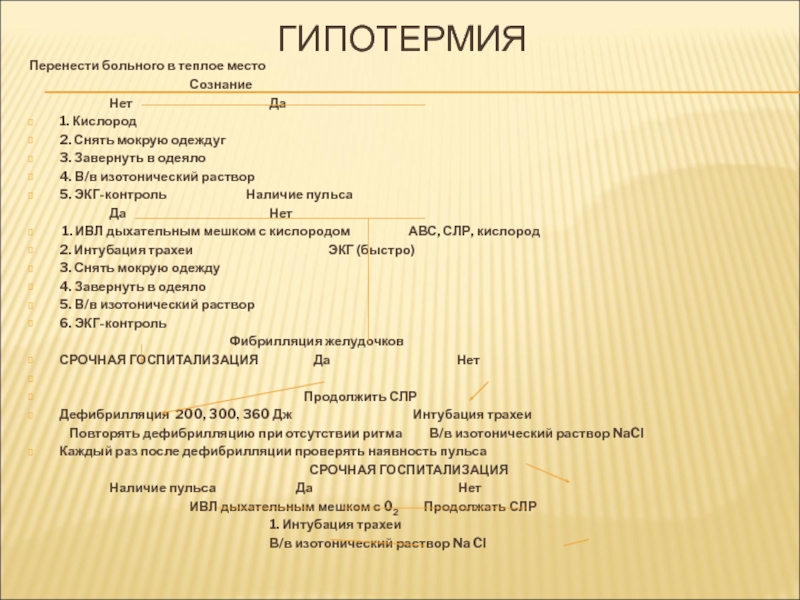
Перенести больного в теплое место
Сознание
Нет Да
1. Кислород
2. Снять мокрую одеждуг
3. Завернуть в
4. В/в изотонический раствор
5. ЭКГ-контроль Наличие пульса
Да Нет
1. ИВЛ дыхательным мешком с кислородом АВС, СЛР, кислород
2. Интубация трахеи ЭКГ (быстро)
3. Снять мокрую одежду
4. Завернуть в одеяло
5. В/в изотонический раствор
6. ЭКГ-контроль
Фибрилляция желудочков
СРОЧНАЯ ГОСПИТАЛИЗАЦИЯ Да Нет
Продолжить СЛР
Дефибрилляция 200, 300, 360 Дж Интубация трахеи
Повторять дефибрилляцию при отсутствии ритма В/в изотонический раствор NaCl
Каждый раз после дефибрилляции проверять наявность пульса
СРОЧНАЯ ГОСПИТАЛИЗАЦИЯ
Наличие пульса Да Нет
ИВЛ дыхательным мешком с 02 Продолжать СЛР
1. Интубация трахеи
В/в изотонический раствор Na Cl
Слайд 44УТОПЛЕНИЕ
Утопление – смерть в результате удушья, вызванного погружением в жидкую среду
Состояние,
Вторичное утопление – смерть от осложнений утопления, наступившая более чем через 24 часа после него
После погружения в воду, вследствие повышения PaCO2 и снижения PaO2 возникают непроизвольные дыхательные движения и рвота; происходит аспирация воды и рвотных масс и заполнение ими альвеол, разрушение сурфактанта и повреждение альвеолярно-капиллярных мембран
Развивается повреждение легких (отек легких), ателектазы, нарушение вентиляционно-перфузионного соотношения и ухудшение диффузии кислорода, что приводит к гипоксии, гиперкапнии и дыхательной недостаточности
Вследствие прямого повреждения легких, разрушения сурфактанта и воспаления развивается некардиогенный отек легких
Развивается гипоксическое повреждение нервной системы, почек и др.
Слайд 45УТОПЛЕНИЕ
Утопление - патологическое состояние, возникающее при погружении в воду. Смертельная доза
В зависимости от механизма смерти различают следующие виды утопления:
истинное, или «мокрое», при котором вода сразу попадает в легкие пострадавшего (оно встречается в 70-80% случаев)
асфиктическое, или «сухое», при котором первично возникает рефлекторный ларингоспазм (10-15%)
«синкопальное» утопление, возникающее вследствие рефлекторной остановки сердца (5-10%)
смерть в воде – наступает от других причин (инфаркт миокарда, инсульт, травма и т.д.)
Слайд 46УТОПЛЕНИЕ
При истинном утоплении кратковременная задержка дыхания сменяется гипервентиляцией, которая ведет к
Различают утопление в пресной и морской воде.
При утоплении в пресной воде (гипотоническая жидкость) альвеолы растягиваются, вода проникает в кровеносное русло путем прямой диффузии и через разрушенную альвеоло-капиллярную мембрану. В течение нескольких минут происходит резкое увеличение ОЦК (в 1,5 раза и более), развивается клиника гипотонической гипергидратации, вода проникает в эритроциты, вызывает их гемолиз и гиперкалиемию. К тяжелой гипоксии присоединяются застойные явления в большом и малом круге кровообращения. В пресной воде происходит отмывание сурфактанта в легких и всасывание гипотонической воды в сосудистое русло, что приводит к отеку легких, развитию гиперволемии, гиперосмолярности, гемолизу, гиперкалиемии и фибрилляции желудочков.
Слайд 47УТОПЛЕНИЕ
Истинное утопление в морской воде сопровождается поступлением гиперосмолярной жидкости в альвеолы,
При асфиктическом утоплении попадание небольших количеств воды в верхние дыхательные пути вызывает рефлекторное апноэ и ларингоспазм. Задержка дыхания сопровождается ложнореспираторными вздохами при сомкнутых голосовых связках, что ведет к резкому повышению в легких отрицательного давления и отеку легких. При этом образуется стойкая пушистая пена. В дальнейшем, если пострадавший не извлечен из воды, спазм голосовой щели сменяется атонией и вода заполняет легкие.
Слайд 48УТОПЛЕНИЕ
При "синкопальном" утоплении возникает первичная рефлекторная остановка сердца. Этот вид утопления
Смерть в воде возникает в результате причин, не связанных с утоплением.
Слайд 49УТОПЛЕНИЕ
При истинном утоплении в начальные период возможны неглубокие расстройства сознания. Выражена
При асфиктическом утоплении короткий начальный периода быстро сменяется агональным, для которого характерны тризм и ларингоспазм. По мере продолжения асфиксии ложнореспираторные вздохи прекращаются, голосовая щель размыкается и вода поступает в легкие. Кожные покровы цианотичного цвета, изо рта выделяется пушистая розовая пена.
При «синкопальном» утоплении кожные покровы бледные, отсутствует выделение пены из дыхательных путей. Сроки клинической смерти удлиняются. При утоплении в ледяной воде продолжительность клинической смерти увеличивается в 2-3 раза. У детей даже после 30-40 минутного пребывания под водой оживление возможно без серьезных неврологических расстройств.
Слайд 50УТОПЛЕНИЕ
Дифференциальная диагностика
травма
повреждение спинного мозга (травма ныряльщика)
гипогликемия
алкогольная интоксикация
лекарственная интоксикация
гипотермия
инфаркт миокарда
нарушение ритма сердца
нарушение
судорожные припадки
синкопальные состояния
Слайд 51УТОПЛЕНИЕ
Лечение
До тех пор, пока не исключена травма позвоночника, следует придерживаться соответствующих
Восстановление проходимости дыхательных путей.
Интубация трахеи и ИВЛ (следует соблюдать осторожность при разгибании головы при подозрении на повреждение шейного отдела позвоночника у ныряльщиков). Оксигенотерапия.
Введение зонда в желудок.
Доступ к вене.
Инфузионная терапия. Введение 5% раствора альбумина 20 мл/кг, реополиглюкина 10 мл/кг, маннитола 15% раствора 1 г/кг, лазикса 40-60 мг - при утоплении в пресной воде или полиглюкина 20 мл/кг - при утоплении в морской воде.
Терапия отека легких: ингаляция спирта, введение ганглиоблокаторов при отсутствии артериальной гипотензии, преднизолон 30 мг/кг, оксибутират натрия 20% - 20 мл, оксигенотерапия.
Слайд 52УТОПЛЕНИЕ
Лечение
Введение препаратов кальция (хлорида или глюконата 10% раствора 0,2 мл/кг) при
Реанимация при клинической смерти.
Госпитализация после купирования отека легких и реанимационных мероприятий в стационар для дальнейшей терапии из-за возможного развития синдрома "вторичного утопления»
К отдаленным последствиям утопления относят ишемическую энцефалопатию, аспирационную пневмонию, респираторный дистресс-синдром, хроническую дыхательную недостаточность
Плохими прогностическими факторами являются фиксированная дилятация зрачков, необходимость применения кардиотропных препаратов и оценка комы <5 баллов по шкале Глазго
Слайд 53УТОПЛЕНИЕ
Защита шейного отдела позвоночника
Первичный осмотр
Остановка сердца
см. соответствующий протокол
Ответ пациента
Да Нет
ИВЛ дыхательным мешком с 02
Ингаляция 02 Интубация трахеи
В/в изотонический р-р Na Cl В/в изотонический р-р Na Cl
ЭКГ контроль ЭКГ контроль
Продолжить контроль и транспортировку
Рассмотреть травму спинного мозга, воздушную эмболию, гипотермию, алкогольное или медикаментозное отравление, гипогликемию, судороги, острый инфаркт миокарда как одну из причин утопления.
Все пациенты после утопления (независимо от состояния) должны быть госпитализированы для дальнейшего обследовании и лечения.
Слайд 54ПОРАЖЕНИЕ ТОКОМ
Электротравма возникает при авариях на производстве, во время землетрясений, ураганов,
Электротравма - это поражение человека электрическим током, вызывающее системные функциональные расстройства центральной нервной системы, сердечно-сосудистой и дыхательной систем, а также местные поражения
Степень тяжести функциональных расстройств и повреждений зависит от силы тока, напряжения, характера тока (постоянный или переменный), путей прохождения тока (петли тока), длительности воздействия, сопротивления кожи и других условий
Переменный ток вызывает тетанию мышц, что может помешать пострадавшему отстраниться от источника тока; постоянный ток вызывает сокращения мышц, в результате которых пострадавшего отбрасывает от источника тока
Высоковольтное электричество характеризуется постоянным током и нередко приводит к массивному повреждению мягких тканей при сохранении кожи
Разряд молнии характеризуется постоянным током и вызывает асистолию
Слайд 55ПОРАЖЕНИЕ ТОКОМ
Постоянный ток напряжением 220-230 В вызывает смертельные поражения в 20-30%
При силе тока 15 мА и более самостоятельное высвобождение из-под действия тока невозможно, 25-30 мА - возникaет паралич дыхательного центра, 100 мА - фибрилляция желудочков
В остром периоде электротравмы возникает распространенный сосудистый спазм. При длительном воздействии тока возможны некрозы в печени, почках, поджелудочной железе и полых органах, что в дальнейшем может привести к перфорации
Особенность действия электротока - тетанический спазм дыхательной мускулатуры, ларингоспазм, из-за чего возникает афония, и, человек, получивший электротравму, не может позвать на помощь
Слайд 56ПОРАЖЕНИЕ ТОКОМ
Если петля тока проходит через голову, возникает длительное апноэ, требующее
Ток также может поражать человека при высоком напряжении через дуговой разряд на расстоянии. При падении на землю высоковольтного провода электрический ток "растекается" на определенном участке земли. В этих случаях возникает "шаговое" напряжение при подходе к месту падения провода, которое находится в радиусе 10 шагов
Слайд 57ПОРАЖЕНИЕ ТОКОМ
Симптоматика
симптомы поражения варьируют от чувства покалывания до боли, локальных ожогов,
Поражение высоковольтным током (молнией)
ожоги кожи
повреждение мягких тканей под внешне не тронутой кожей
остановка дыхания
асистолия, нарушение ритма
центральная неврологическая симптоматика (спутанность сознания, кома, парез, судороги, утрата сознания, отек мозга)
компартмент-синдром
вывихи или переломы костей
повреждение глаз
разрыв барабанной перепонки
Слайд 58ПОРАЖЕНИЕ ТОКОМ
Дифференциальная диагностика
термические ожоги
нарушение мозгового кровообращения
судорожный припадок
закрытая травма головы
повреждение спинного мозга
гипертензионная
нарушение ритма сердца
ишемия/инфаркт миокарда
отравление токсическими веществами
отравление ядовитыми веществами
гипогликемия
Слайд 59ПОРАЖЕНИЕ ТОКОМ
Лечение
Освобождение от действия электрического тока с соблюдением правил безопасности
Реанимационные мероприятия
Доступ к вене
Обезболивание - введение анальгетиков ненаркотического и наркотического ряда
Инфузионная терапия. Инфузии реополиглюкина 10 мл/кг, 15% раствора маннитола 1 г/кг
Слайд 60ПОРАЖЕНИЕ ТОКОМ
Медикаментозная коррекция:
Антиаритмические средства (новокаинамид, лидокаин и др.), противосудорожные препараты (седуксен,
Противоожоговая терапия – массивные инфузии (мониторинг отека мозга)
Иммобилизация позвоночника
Обеспечить проходимость дыхательных путей
Фасциотомия
При рабдомиолизе проводят инфузионную терапию, вводят основные растворы и антибиотики
Госпитализация при электротравме обязательна для динамического наблюдения за состоянием пострадавшего, т.к. в дальнейшем возможны тяжелые нарушения ритма сердца, нарушения деятельности центральной нервной системы, ОПН, перфорации полых органов
Слайд 61ПОРАЖЕНИЕ ТОКОМ
Мероприятия по прерыванию действия электрического тока
Первичный осмотр (АВС)
Дыхание
Есть Нет
ИВЛ дыхательным
Сердечная деятельность
Есть Нет
Непрямой массаж сердца
Нарушение ритма
Экстрасистолия Фибрилляция
Лидокаин 80-120мг в/в,через 30′ еще 80-100мг или
Новокаинамид 10%-10,0 +Норадреналин 0.2%-0.5
в/в медленно, под контролем АД
Восстановление ритма
Да Нет
Дефибриляция
ИВЛ
Медикаментозная терапия
Судороги
Противосудорожная терапия (см. соответствующий протокол)
Обработка раны (асептическая повязка)
Слайд 62КОМА НЕЯСНОЙ ЭТИОЛОГИИ
Кома — состояние резкого торможения нервной деятельности, выражающееся глубокой
Причины:
Крупноочаговые повреждения мозга: (гематома, абсцесс, опухоль мозга, эпилепсия).
Диффузные деструктивные повреждения ткани мозга: механическая травма, контузия мозга, энцефалит, менингит, субарахноидальные кровоизлияния, электротравма мозга.
Токсические поражения мозга: отравление алкоголем и его суррогатами, этиленгликолем, углеводородами и другими ядами, грибами, наркотиками, седативными препаратами, барбитуратами и др.
Несостоятельность мозгового кровообращения: синдром малого выброса, приступы Морганьи-Адамса-Стокса, последствия асистолии, ишемический инсульт, гипертензивная энцефалопатия.
Слайд 63КОМА НЕЯСНОЙ ЭТИОЛОГИИ
Причины:
Метаболические факторы: расстройства водного и электролитного баланса, гиперосмолярный синдром,
Эндокринные факторы: гипер- и гипогликемия, гипер или гипотиреоидизм и др.
Физические факторы: расстройства температурного гомеостаза (тепловой удар, гипотермия), ионизирующая радиация.
Слайд 64КОМА НЕЯСНОЙ ЭТИОЛОГИИ
Для всех коматозных состояний характерно:
нарушение кровообращения в головном мозгу
расстройства микроциркуляции в виде отека мозга, острой гидроцефалии или острого набухания мозга;
повышение внутричерепного давления;
воздействие токсических веществ на нервные клетки (гистотоксикоз);
гистотоксические изменения и сосудистые расстройства в головном мозгу при коматозных состояниях все они связаны с явлениями гипоксии;
рефлекторные сосудистые нарушения;
изменения кислотно-щелочного равновесия (ацидоз), минерального равновесия при нарушении обмена, гормональные нарушения (недостаточность надпочечников, щитовидной железы и др.);
нарушение функций внутренних органов (отек легких, ОЖКК, расстройства дыхания и сердечно-сосудистой деятельности).
Слайд 65КОМА НЕЯСНОЙ ЭТИОЛОГИИ
Клиническая картина
Первые симптомы коматозных состояний могут быть различными.
Коматозные
При хронических поражениях внутренних органов коме зачастую предшествует предкоматозное состояние. Утрата сознания может сочетаться с эпилептиформными припадками, которые значительно изменяют картину развивающейся комы и указывают на раздражение коры головного мозга (при интоксикации, инфекции, кровоизлиянии под оболочки) или на возникновение эпилептической комы (коматозные состояния с эпилептическим или психомоторным синдромом).
Появление в начале комы гемиплегии (паралитического синдрома) указывает на очаговое поражение головного мозга.
Необходимо обратить внимание на последовательность развития симптомов.
Днем чаще происходит кровоизлияние в мозг, эмболия мозговых сосудов, вечером и ночью чаще появляется делирий при интоксикационных комах.
Слайд 66КОМА НЕЯСНОЙ ЭТИОЛОГИИ
Легкая кома характеризуется утратой сознания. Больные не реагируют на
Слайд 67КОМА НЕЯСНОЙ ЭТИОЛОГИИ
Выраженная кома характеризуется более тяжелыми нарушениями. Полностью отсутствует реакция
Слайд 68КОМА НЕЯСНОЙ ЭТИОЛОГИИ
Терминальная (запредельная) кома — это состояние, при котором жизнь
Порядок обследования коматозного больного:
Оценка функционального состояния дыхательной и сердечно-сосудистой систем и решение вопроса о жизнеспособности организма в целом. При диагнозе клинической смерти необходимы мероприятия по восстановлению жизни.
Клиническая констатация состоятельности дыхания и кровообращения позволяет приступить к установлению и оценке экстракраниальных обстоятельств (причин) коматозного состояния, без устранения которых невозможно восстановление сознания.
Элементарное неврологическое обследование для оценки функционального состояния ЦНС.
Слайд 69КОМА НЕЯСНОЙ ЭТИОЛОГИИ
Лечение
Обеспечить проходимость дыхательных путей – воздуховод, S – образная
Ингаляция кислорода
При неадекватной вентиляции – ИВЛ, интубация трахеи
Сосудистый доступ - изотонический раствор хлорида натрия 250- 500 мл, введение глюкозы 40% 20 -40мл, введение налоксона 0,04 – 1 мл.
Поддержание кровообращения – контроль пульса, артериального давления, ЭКГ, строфантин 0,05% - 0,5 мл.
Допамин 4% - 5 мл в/в кап
Борьба с отеком мозга – дексаметазон 0,4% - 8-10 мг в/в, натрия оксибутират20% -10-20 мл в/в, фуросемид 1 % - 2-4 мл
При наличии судорог – сибазон 0,5% - 2 мл, максимальная доза 6 мл
Немедленная госпитализация в реанимационное или токсикологическое отделение
Слайд 70КОМА НЕЯСНОЙ ЭТИОЛОГИИ
Критерии диагностики
- начало (предвестники) заболевания
- сбор анамнеза: показания очевидцев,
- сознание (по шкале Глазго)
- кожа и слизистые оболочки
- характер дыхания, частота
- тонус мышц, тонус глазных яблок
- наличие патологических рефлексов
- запах изо рта
- судороги
- состояние гемодинамики (пульс, АД), ЭКГ
Объем медицинской помощи
Обеспечить проходимость дыхательных путей – воздуховод, S-образная трубка
Ингаляци икислорода
При неадекватной вентиляции – ИВЛ, интубация трахеи
Венозный доступ – изотонический р-р хлорида натрия 250-500 мл
Введение глюкозы 40% 20-40 мл
Введение налоксона 0,04-1 мл
Поддержание кровообращения по показателям пульса, АД и данными ЭКГ
Строфантин 0,05% - 0,5 мл Допамин 4% - 5 мл в/в кап
При наличии аритмии – см. соответствующий протокол
Борьба с отеком мозга - Дексаметазон 0,4% - 8-10 мг в/в, Натрия оксибутират 20% - 10-12 мл в/в, Фуросемид 1% - 2мл
При наличии судорог Сибазон 0,5% - 2 мл, при неэффективности продолжать вводить дробно до улучшения состояния – максимальная доза – 6 мл
Срочная госпитализация в токсикологическое (реанимационное) отделение
Слайд 71ГИПОГЛИКЕМИЯ
Осложнение сахарного диабета, возникает при уровне сахара крови
Причины:
передозировка инсулина
прием препаратов сульфонилмочевины
алкоголь
инсулома
сепсис
почечная недостаточность
недостаточное питание или голодание
применение некачественных инсулинов
саркомы
надпочечниковая недостаточность
гипотиреоз
наследственные дефекты гормонов или энзимов
Слайд 72ГИПОГЛИКЕМИЯ
Симптоматика:
тахикардия
потливость
тремор
тревожность
гипервентиляция
гипертермия
симптомы поражения ЦНС – головокружение, головная боль, судороги, спутанность сознания, неадекватное
Диагностика:
сбор анамнеза
определение уровня гликемии
Слайд 73ГИПОГЛИКЕМИЯ
Дифференциальная диагностика
инфекционные заболевания
алкогольная интоксикация
передозировка лекарственных препаратов
болезни ЦНС (нарушение мозгового кровообращения)
дегидратация
надпочечниковая недостаточность
гипотиреоз
почечная
печеночная недостаточность
психоз
депрессивные расстройства психики
Слайд 74ГИПОГЛИКЕМИЯ
Лечение
если больной в сознании – дать внутрь сладкое питье, конфеты
введение глюкозы
контроль гликемии
если уровень глюкозы постоянно остается низким несмотря на лечение, то для исключения надпочечниковой недостаточности необходимо ввести кортизол
Слайд 75ГИПЕРГЛИКЕМИЯ
Характеризуется гипергликемией, ацидозом, кетозом и дегидратацией вследствие дефицита инсулина у больных
Развивается медленно, уровень сахара в крови – более 5,5 ммоль/л
Причины:
стресс
инфекция
инфаркт миокарда
нарушение режима приема инсулина
травма
хирургические вмешательства
панкреатит
гипертиреоз
впервые выявленный СД
ОНМК
прием некоторых лекарственных препаратов (ГКС)
Слайд 76ГИПЕРГЛИКЕМИЯ
Симптоматика:
полиурия
полидипсия
дегидратация
общая слабость
сонливость
тошнота и рвота
боли в животе
тахикардия
нечеткость зрения
гипотензия
гипотермия
нарушение сознания/кома
запах ацетона изо рта
дыхание
Слайд 77ГИПЕРГЛИКЕМИЯ
Дифференциальная диагностика
причины метаболического ацидоза (уремия, метаноловая интоксикация, прием алкоголя или этиленгликоля,
гипогликемия
Слайд 78ГИПЕРГЛИКЕМИЯ
Лечение:
регидратация физиологическим раствором для восполнения дефицита жидкости
при неизвестном уровне гликемии –
инсулин внутривенно
восполнение дефицита калия
Цель лечения – купирование не только гипергликемии, а и ацидоза
Осложнения терапии:
гипогликемия
гипокалиемия
некардиогенный отек легких
отек головного мозга
Слайд 79КОМЫ ПРИ САХАРНОМ ДИАБЕТЕ
Гипергликемическая Гипогликомечиеская
Критерии диагностики и объем помощи См. протокол: Комы
Дополнительные мероприятия медицинской помощи
Не применять плазмозаменяющие
растворы, поскольку они повышают
осмотическое давление крови
Глюкоза 40% до 100 мл в/в медленно
при отсутствии эффекта адреналин 0,1% - 1 мл
глюкокортикоиды
при необходимости введение дополнительно 5% р-ра глюкозы в/в капельно
Госпитализация в реанимационное отделение на носилках
Вероятность гипогликемической комы у диабетика, который находится без сознания, выше, чем гипергликемической
Слайд 80ОТРАВЛЕНИЕ НЕИЗВЕСТНЫМ ГАЗОМ
Сознание
Да
1. Обеспечить доступ свежего воздуха 1. Обеспечить проходимость
2. Промывание кожи и слизистых оболочек дыхательных путей
при необходимости
3. Вторичный осмотр 2. Проверить наличие пульса
Дыхание Да Нет
1. Интубация трахеи 1. Очистить ротовую
2. Вторичный осмотр полость
2. Сделать два вдоха
3.Проверить наличие
пульса
Пульс
Да Нет
1. Интубация трахеи СЛР
2. Продолжить ИВЛ
3. Ингаляция 02 ( 5-10 л/мин.)
4. ГЛЮКОЗА 40%-60мл в/в
5.ТІАМІН 100 в/в
Продолжить наблюдение и транспортировать в больницу
При отравлении известным газом действовать соответственно протокола с использованием специфической (антидотной) терапии.
Слайд 81ОТРАВЛЕНИЕ НЕИЗВЕСТНЫМ ВЕЩЕСТВОМ
Сознание
Да Нет
Обеспечить доступ свежего воздуха 1.Обеспечить проходимость
2. Промывание желудка дыхательных путей
3.Применение сорбентов: 2. Проверить наличие пульса
АКТИВИРОВАННЫЙ УГОЛЬ 20-50гр
ИЛИ ЕНТЕРОСГЕЛЬ 40гр
ВАЗЕЛИНОВОЕ МАСЛО 50-100мл (при
отравлении органическими веществами
Дыхание
Да Нет
1. Интубация трахеи 1. Очистить ротовую полость
2. Вторичный осмотр 2. Сделать два вдоха
3. Проверить наличие пульса
Пульс
Да Нет 1. Ингаляция 02 ( 5-10 л/мин.)
2. ГЛЮКОЗА 40% - 60мл в/в
3. ТИАМИН 100 в/в СЛР
1. Интубация трахеи
2. Продовжить ИВЛ
Продолжить наблюдение и транспортировать в больницу
Примечание: 1. Взять материал на химический анализ
2. Определить количество и время приема яда
При отравлении известным веществом действовать соответственно с этим протоколом с применением специфической (антидотной) терапии.